Introducción
Los médicos de familia manejan gran cantidad de información sobre la salud de sus pacientes y las actuaciones que realizan sobre ellos. El documento más importante para recogerla es la historia clínica (HC), cuya misión fundamental es ordenar la información para facilitar la atención al individuo y su familia, contribuir a la atención comunitaria, la investigación y la evaluación de los servicios1,2. Aunque otras fuentes (los informes del usuario) se consideran hoy día tanto o más válidas3-5, la HC es una herramienta fundamental para evaluar y mejorar
la calidad de la asistencia6.
En nuestro país, el modelo más extendido es el propuesto por Weed y orientado a los problemas7,8. En él, la información se estructura a través de unos datos esenciales y una lista de problemas activa, con los problemas identificados a partir de éstos y de las visitas de seguimiento.
Una uso eficiente de estos datos es esencial en la toma de decisiones clínicas, comunitarias o de planificación y gestión. Para ello es preciso que exista consenso sobre el mínimo de datos que hay que registrar y priorizar la recogida de los más importantes. Los médicos de familia británicos o americanos han llegado a acuerdos en este sentido1. En España, por un lado el estudio Delphi de Pérez-Fernández et al9 y el análisis de Rubio y Corrales10 sobre los diferentes modelos de historia usados tipifican su contenido. Por otro, la creación de la Cartera de Servicios11 y la aparición de las Normas Técnicas Mínimas (NTM), entendidas como elementos de la atención mínimos, básicos, relevantes y de inexcusable cumplimiento12, ofrecen una novedosa referencia sobre qué datos deben figurar en la HC para determinados procesos. Estas NTM son elaboradas y actualizadas mediante consenso basado en criterios científico-técnicos e implicación de los profesionales12,13. Por ello, aquellas que se refieran a datos esenciales de la HC podrán utilizarse como criterios de calidad de alta validez facial, ampliamente conocidos y difundidos, en actividades de evaluación y mejora.
La evaluación de esta Cartera se repite cada año14. Se evalúan en cada equipo de atención primaria (EAP) la cobertura de los servicios y el cumplimiento de las NTM de dos de ellos. Aunque con ello deben estimularse dinámicas de mejora, una evaluación centrada en servicios concretos puede subestimar la importancia del registro de los datos esenciales, que resumen la patobiografía del paciente y pueden ser vitales ante urgencias y/o ausencia del médico habitual. Este estudio se ha realizado con el objetivo de evaluar y mejorar la presencia de estos datos, considerados esenciales, en la HC de atención primaria.
Material y métodos
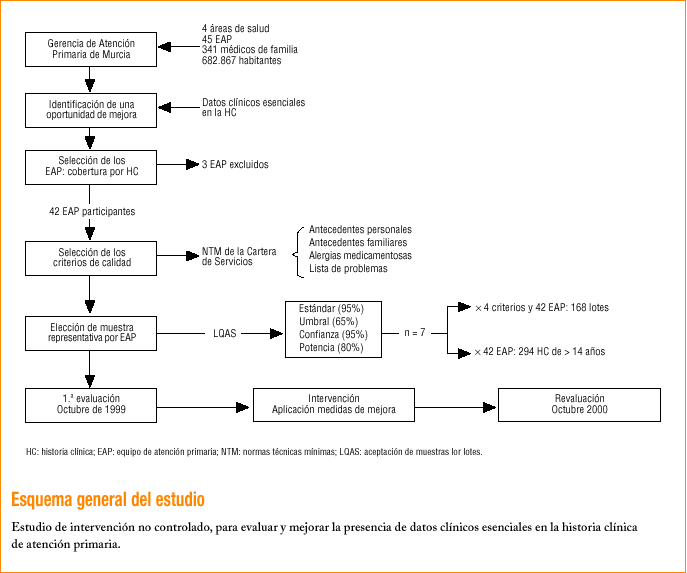
La Gerencia de Atención Primaria (GAP) de Murcia abarca cuatro de las 6 Áreas de Salud de la Región de Murcia. En 1999 cuenta con 45 EAP, donde trabajan 341 médicos de familia que atienden a 682.867 habitantes. De ellos, 459.053 (67,2%) poseen historia clínica abierta.
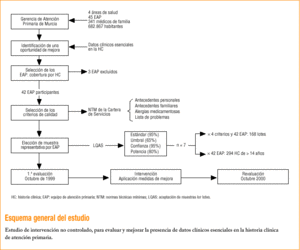
Para el estudio se han excluido tres EAP de reciente creación, por baja cobertura de HC, lo que supone un total de 42 EAP incluidos. Siguiendo la metodología de evaluación y mejora de la calidad, se han realizado: a) selección de los criterios que se van a emplear; b) evaluación de su cumplimiento, en octubre de 1999, con obtención de datos representativos de cada EAP; c) diseño e implementación de intervenciones para mejorar, y d) revaluación, en octubre de 2000.
Selección de los datos esenciales que se van a evaluar
La Comisión de Calidad de la GAP seleccionó 4 NTM, pertenecientes a los servicios «consulta», para ser utilizadas como criterios de calidad de la presencia de datos esenciales en la HC. Éstas hacen referencia a: presencia de antecedentes familiares de interés (AF), presencia de antecedentes personales de interés (AP), alergias medicamentosas (AM) y listado actualizado de problemas de salud (LP). Su enunciado, aclaraciones y excepciones se describen en la tabla 1.
Metodología de evaluación y revaluación
Se aprovecha la evaluación anual (octubre) de Cartera de Servicios. En ella, las HC seleccionadas se evalúan en la GAP (centralizada) por un grupo formado por un representante de cada EAP y personal de la GAP, de tal modo que nadie evalúa las HC de su EAP. Este grupo repasa previamente y en común los contenidos de la evaluación para mejorar la fiabilidad. La evaluación realizada es, pues, de carácter retrospectivo, iniciativa externa y obtención de datos de forma cruzada. Durante las ediciones de 1999 (primera evaluación) y 2000 (revaluación) se añadieron a los contenidos de esta evaluación la de los criterios del estudio.
Para no elevar excesivamente el número de HC a evaluar y mantener la representatividad por EAP se ha aplicado la metodología de aceptación de muestras por lotes (LQAS). Mediante LQAS15,16 se evalúa una muestra de un lote de un producto para aceptar o rechazar la totalidad de éste. Esta decisión se toma en función de la probabilidad de encontrar un número determinado de defectos, asumiendo que en el lote exista un determinado grado de cumplimiento de los criterios que se evalúan. Nosotros hemos procedido así:
Definición de los lotes donde comprobaremos el cumplimiento, uno para cada criterio (4 lotes) y para cada EAP: total, 168 lotes.
Establecimiento del estándar (cumplimiento deseado) y el umbral (mínimo cumplimiento aceptable): el 95 y el 65%, respectivamente.
Concretar los riesgos alfa y beta que asumimos al clasificar cada lote: significación del 5% y potencia del 80%.
Usando las tablas que Saturno adapta de Lemeshow et al17, establecemos el tamaño necesario en cada lote (resulta ser de 7 HC) y el número de ellas que deben cumplir el criterio para ser aceptadas (5 HC). La evaluación necesita, pues, 294 historias en cada evaluación para representar a los 42 EAP. Estas HC se seleccionaron por muestreo aleatorio simple, entre los pacientes de más de 14 años, a partir de los archivos de cada EAP.
Para conocer la situación global se estima también el cumplimiento en estas 294 historias y su intervalo de confianza (IC) del 95%, no olvidando que se trata de un muestreo estratificado no proporcional. Se comparan ambas evaluaciones calculando en cada criterio su mejora absoluta y relativa (sobre el total posible) y su significación estadística, usando el test de la z de comparación de proporciones de una sola cola.
Intervenciones para mejorar
En octubre de 1999 la GAP diseñó una intervención que, haciendo hincapié en los EAP y criterios donde se encontraron defectos, consistió en:
Remisión de un informe a cada EAP con los resultados de la primera evaluación, incluyendo sus datos y los del resto de EAP. Para mejorar la comprensión y hacerlo más atractivo incluyó un análisis gráfico mediante diagramas de Pareto.
Realización de una sesión, por el responsable de calidad de cada EAP, para comentar la evaluación de forma simultánea al análisis de los resultados de Cartera de Servicios.
Debate de los resultados y análisis de estrategias de mejora en el Consejo de Gestión de Área, donde están representados los EAP a través de sus coordinadores.
Inclusión de un objetivo explícito en cumplimiento de estos criterios en el contrato de gestión clinicoasistencial para el año 2000, que se suscribe entre la GAP y cada EAP. Éste se ratifica con la firma de cada facultativo e implica, de alcanzarse, la posibilidad de percibir incentivos económicos.
Resultados
Evaluación de la Gerencia de Atención Primaria
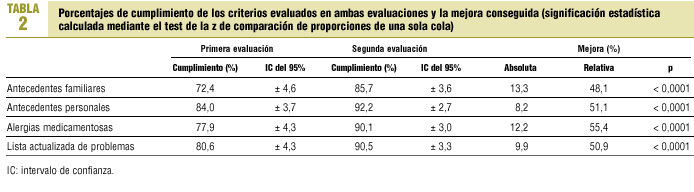
El cumplimiento medio en la primera evaluación fue del 78,7%, oscilando entre el 84,0% (AP) y el 72,4% (AF). En la segunda evaluación el cumplimiento medio fue del 89,6%, recayendo en los mismos criterios los valores máximo (AP: 92,2%) y mínimo (AF: 85,7%).
Se ha producido una mejora en los 4 criterios evaluados. Los cumplimientos observados en ambas evaluaciones, sus intervalos de confianza y la mejora encontrada se recogen en la tabla 2.
Evaluación de los equipos de atención primaria mediante LQAS
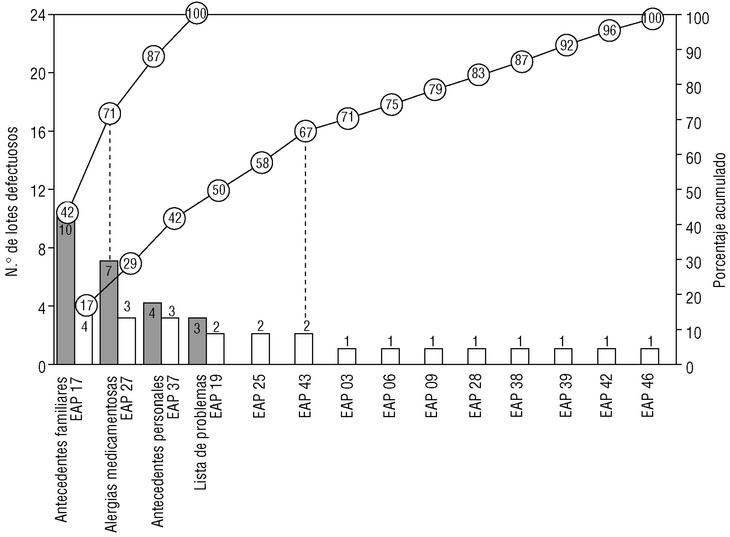
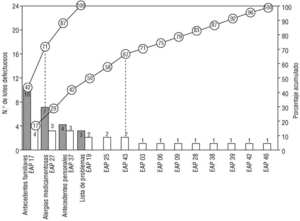
En la primera evaluación se han encontrado 24 lotes defectuosos (14,3%). El criterio más incumplido han sido los AF (10 defectos: 41,7%, el 6,0% del total de lotes). Sobre las AM se han encontrado 7 lotes defectuosos (4,2% del total y un 29,2% de los defectos). En los AP han sido 4 los lotes defectuosos (2,4% del total, el 16,7% de los defectos) y en la LP, tres (1,8% del total y un 4,2% de los defectos). Por EAP, se encontraron lotes defectuosos en 14 (33,3%), acaparando tres de ellos el 41,7%. En la figura 1 se representan los lotes defectuosos de esta evaluación, mediante un diagrama de Pareto modificado.
Fig. 1 Diagrama de Pareto modificado de la primera evaluación. Las barras indican el número de lotes defectuosos, ordenados por criterio utilizado (color oscuro) y centro de salud (color blanco, nombre codificado). Las líneas representan el porcentaje acumulado de lotes defectuosos. Nótese (líneas punteadas) que dos criterios son responsables del 71% de los defectos encontrados, y que 6 centros de salud acaparan el 67% de ellos.
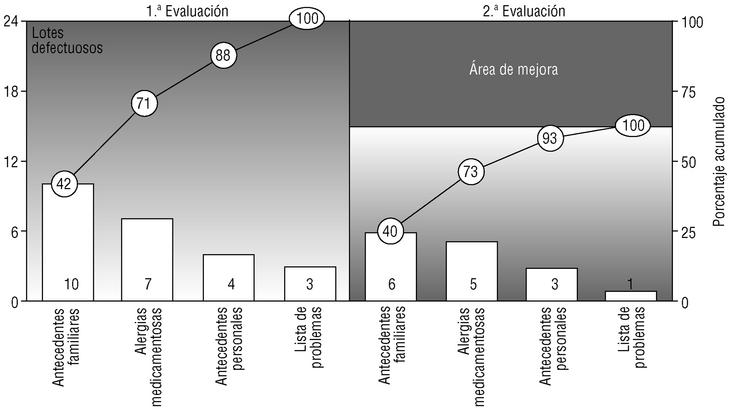
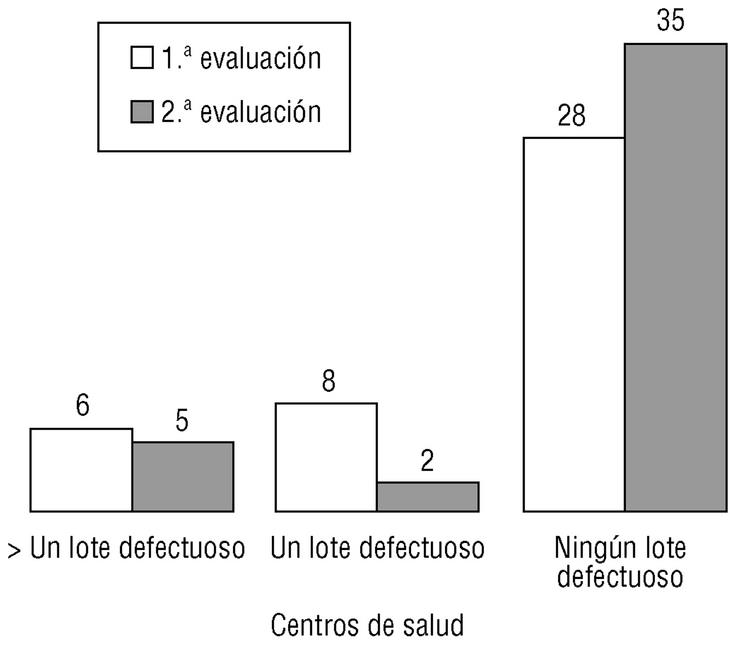
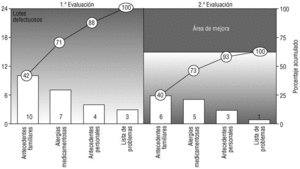
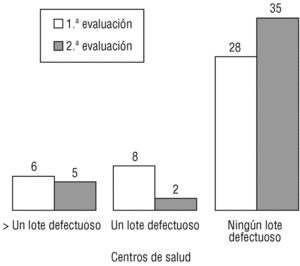
En la segunda evaluación se han rechazado 15 lotes (9,0%), lo que supone una mejora en el 5,3% de los lotes (37,1% sobre el total posible). El criterio que de nuevo ha contado con más lotes rechazados han sido los AF (6 lotes, el 3,6% del total y el 40,0% de los rechazados), seguido por las AM (5 lotes, el 3,0% del total y el 33,3% de los rechazados), los AP (tres lotes, con porcentajes del 1,8 y el 20%) y la LP (un lote rechazado, el 0,6% del total y el 6,7% de los rechazados). Tomando como referencia el EAP, sólo aparecieron defectos en 7 (16,7%), siendo dos de ellos responsables del 46,7% de éstos. En la figura 2 se representa la mejora conseguida mediante un diagrama de Pareto antes-después centrado en los criterios rechazados, mientras que en la figura 3 se comparan los defectos hallados por centros de salud en ambas evaluaciones.
Fig. 2 Diagrama de Pareto antes-después centrado en los criterios evaluados. Las barras miden el número absoluto de incumplimientos (lotes rechazados), y las líneas, el porcentaje acumulado. Se evidencia gráficamente el área de mejora conseguida por la intervención.
Fig. 3 Diferencias entre el número de lotes rechazados por centros de salud entre ambas evaluaciones.
Discusión
Aunque en atención primaria la fuente de datos más habitual es la HC18,19, evaluar la calidad a través de ésta presenta dificultades que hay que tener en cuenta: es posible que no se localice al evaluar20, que tenga problemas de legibilidad21-23 o que el registro no aparezca íntegro (infrarregistro)24. Además, el uso de la HC no es aún general en nuestro país, sobre todo fuera del ámbito hospitalario25, y es frecuente, cuando se utiliza, que éste no sea continuado para toda la actividad realizada26. Por todo ello son importantes las iniciativas para mejorar la cobertura por HC y su manejo, como la realizada aquí. No obstante, procurar que las HC manejadas habitualmente cuenten con los datos patobiográficos esenciales representa una no despreciable oportunidad de mejora.
Los criterios empleados han sido exclusivamente seleccionados desde las NTM11,12 por dos razones: parecen tener validez y fiabilidad suficientes, y son bien aceptadas por los profesionales de nuestro ámbito12,13. Además, contar con criterios normalizados permite homogeneizar la información, establecer pautas de evaluación comunes y facilitar la comparabilidad de diferentes iniciativas9,27,28. Por el contrario, restringir la selección a estas NTM nos ha obligado a no incluir, entre otros, criterios sobre la constancia en la medicación que toma el paciente o sobre diferentes hábitos de riesgo, comúnmente señalados dentro de los datos esenciales1,10.
La metodología LQAS empleada ha demostrado ser muy útil si renunciamos a tener una estimación del cumplimiento de los criterios y nos centramos en el conocimiento de la existencia o no de unos niveles de cumplimiento preestablecidos15,16. Aunque todavía poco utilizada en el campo de la salud29, las experiencias existentes30-32 avalan su efectividad y vaticinan un uso cada vez más general, enmarcado en dinámicas de mejora continua de la calidad.
La intervención diseñada ha conseguido una mejora apreciable, disminuyendo el camino hacia el «cero defectos» en casi un 50%. Incluye características asociadas a una mayor efectividad en nuestro entorno33, como envío de información personalizada; uso de un formato gráfico, atractivo y fácilmente asimilable; realización de sesiones, aprovechando la fuerza a favor que representa la presión de los compañeros; fijación de un objetivo a alcanzar, identificable con el «estándar de calidad» deseado, e inclusión de éste en el sistema de incentivación, que exige el compromiso explícito de los implicados. No obstante, el diseño del estudio no permite extraer conclusiones sobre su efectividad y sólo constata la mejora lograda.
Sin embargo, conseguir una mejora no es suficiente. El soporte de la HC está en proceso de cambio debido a la progresiva informatización de los EAP, lo que parece facilitar el infrarregistro34,35 y hace necesario adoptar una actitud vigilante para no perder los niveles conseguidos. Por ello es nuestro propósito establecer una monitorización anual (mediante técnicas de evaluación rápida) que nos ayude a detectar tempranamente una menor disponibilidad de los datos clínicos esenciales en la HC y a adoptar las medidas correctoras oportunas.
Agradecimientos
Este trabajo ha podido ser realizado gracias a la colaboración de la Comisión de Calidad de la Gerencia de Atención Primaria de Murcia y del equipo evaluador de Cartera de Servicios.
Las bases metodológicas empleadas se sustentan en la formación ofrecida por el Programa EMCA de la Consejería de Sanidad y Consumo de la Región de Murcia, y el apoyo del Dr. Pedro J. Saturno, de la Unidad de Medicina Preventiva de la Universidad de Murcia.
Correspondencia: Julio José López-Picazo Ferrer. Gerencia de Atención Primaria de Murcia. C/ Escultor Sánchez Lozano, 7, 2.º. 30005 Murcia. Correo electrónico: jlopezpicazo@gapmu01.insalud.es