Los autores muestran su experiencia en el manejo de defectos de cobertura en el pie de origen postraumático, describiéndose distintas opciones quirúrgicas.
Material y métodoLos defectos postraumáticos precisan de un desbridamiento quirúrgico precoz y agresivo, seguidos de una cobertura adecuada con tejido vascularizado, con el objetivo de preservar los tejidos expuestos y su función. La elección de la técnica de cobertura dependerá de la localización de cada defecto.
ResultadosLos defectos dorsales se reconstruirán con técnicas que aporten piel delgada, que permita la excursión de los tendones extensores. Para los defectos plantares buscaremos coberturas estables que soporten la carga y los movimientos de cizallamiento durante la marcha. En ambos casos es prioritario que el volumen de tejido aportado no sea excesivo, de modo que no suponga un inconveniente a la hora de calzarse.
ConclusionesExisten múltiples colgajos para la cobertura de estos defectos en el pie. No obstante, es fundamental orientar la elección de la técnica a cubrir necesidades funcionales del pie.
This article aims to show the author's experience in the management of soft tissue defects of the foot.
Material and methodsPost-traumatic defects require an early and aggressive surgical debridement, followed by a good coverage with a well vascularised tissue in order to preserve the underneath structures and their function. The choice of the technique will depend on the location of the defect.
ResultsDorsal defects should be managed using techniques that provide a thin layer of skin that allows the extensor tendons gliding. On the other side, the plantar defects need a coverage able to support load and shearing movements while walking. In both cases it is paramount that the added volume allows the patient to put footwear on without discomfort.
ConclusionsThere are plenty of flaps useful to cover these kind of defects, but it is mandatory that the technique is adapted to the functional requirements of the foot.
El pie posee una anatomía altamente especializada, con unas características biomecánicas únicas, imprescindibles para una correcta deambulación. Cualquier defecto de cobertura a este nivel supone un desafío para el cirujano debido a la escasez de tejidos donantes disponibles en vecindad.
Cuando nos enfrentamos a un defecto de cobertura en el pie hay que distinguir entre 2 situaciones totalmente diferentes: defectos plantares y defectos dorsales. Ambas pieles, la plantar y la dorsal, son funcional y anatómicamente distintas.
Por un lado, la piel plantar presenta un estrato superficial formado por un epitelio plano multiestratificado, queratinizado de un grosor de hasta 4mm, muy superior a la piel del resto del cuerpo. La hipodermis está formada por grasa compartimentada por tabiques, y debajo se encuentra la fascia plantar, diseñada para soportar carga y fuerzas de cizallamiento durante la marcha. Por otro lado, la piel dorsal es más delgada, tanto en la capa epidérmica como en el tejido celular subcutáneo, siendo su función la de proteger a los tendones extensores.
Estas diferencias anatómicas y funcionales van a condicionar la elección de la técnica de reconstrucción. Al igual que en otras localizaciones anatómicas, la elección de la cobertura dependerá del tamaño y localización del defecto, y de las características concretas de la zona a reconstruir1.
Ante defectos dorsales optaremos por técnicas que aporten piel fina y que permitan la excursión de los tendones extensores. Por otro lado, para los defectos plantares buscaremos coberturas estables que soporten la carga y los movimientos de cizallamiento durante la marcha. Además, en ambos casos es prioritario que el volumen de tejido aportado no sea excesivo, para que no suponga un inconveniente a la hora de calzarse.
Finalmente, no hay que olvidar que en caso de traumatismos complejos o de alta energía podemos encontrar asociadas lesiones en estructuras vasculonerviosas, óseas o tendinosas, que precisarán de un tratamiento específico.
En este trabajo mostramos nuestra experiencia en el tratamiento de defectos de cobertura en los pies, mediante distintas técnicas quirúrgicas, adaptando la elección de las mismas a la localización, el tamaño de la pérdida de sustancia y las estructuras nobles a proteger.
Defectos en el dorso del pieComo ya hemos comentado anteriormente, el espesor de la piel del dorso del pie es mínimo, por lo que es fácil que los defectos de cobertura dejen expuestas estructuras osteotendinosas. En aquellos casos en los que el defecto no exponga estructuras nobles, es posible realizar la cobertura con un injerto de piel. Si por el contrario los tendones, los huesos, las articulaciones, etc. están denudados es preciso aportar una cobertura vascularizada en forma de colgajo.
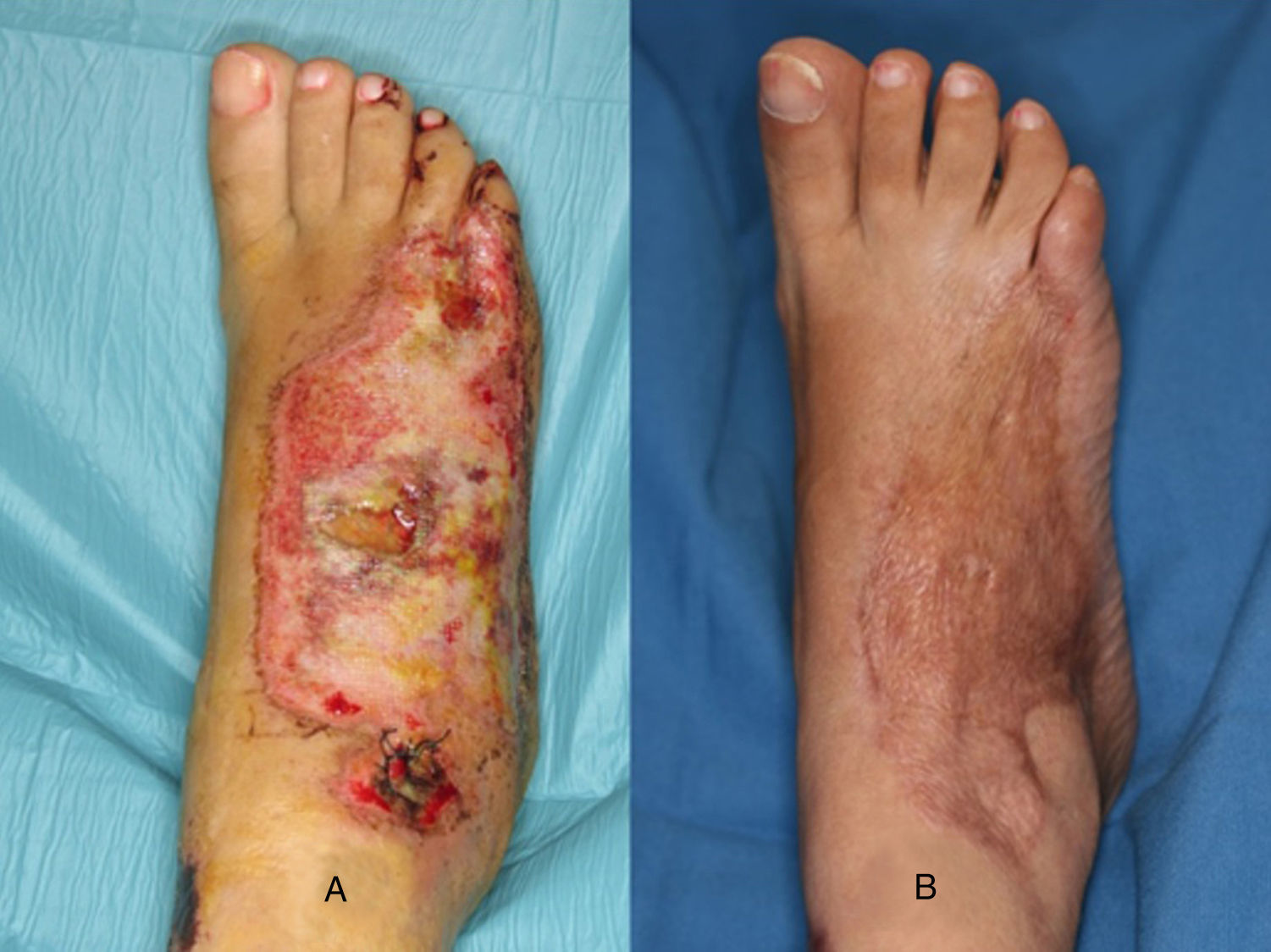
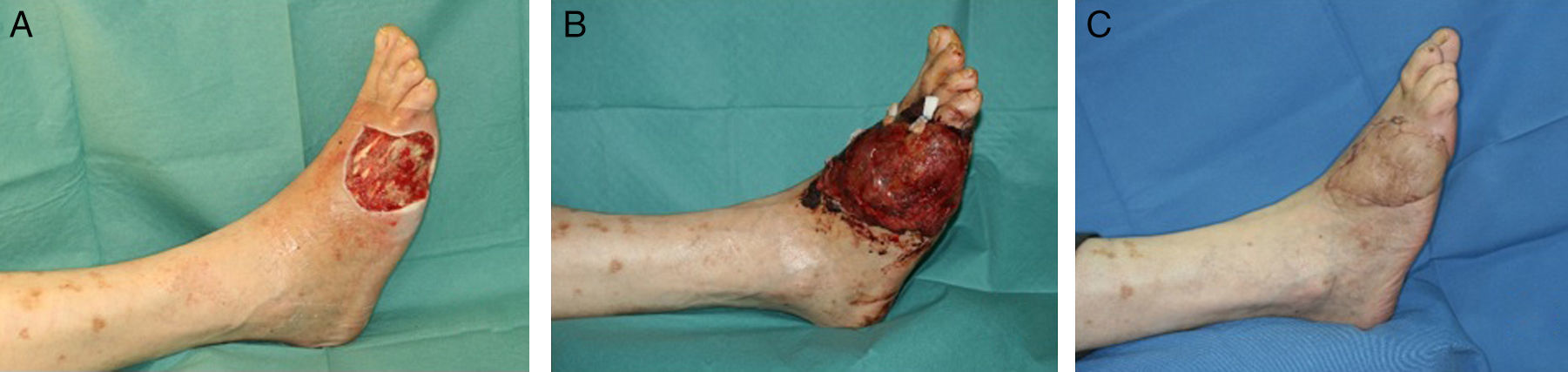
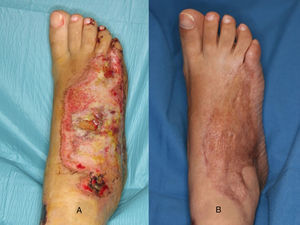
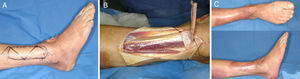
Injerto de pielEl injerto de piel, de espesor parcial o total, es una opción válida en el dorso del pie siempre y cuando el lecho se encuentre bien vascularizado (fig. 1) y en ausencia de infección (carga bacteriana<105 organismos/g de tejido). No obstante, hay que tener en cuenta la localización del defecto donde vamos a colocar un injerto. La cobertura aportada por el injerto en ocasiones es insuficiente para soportar fricción, como ocurre en algunas partes del pie con el calzado, y acaban siendo una causa de úlceras de repetición.
ColgajosLa presencia de tendón, hueso o articulación denudados, es decir, sin peritenón, periostio o pericondrio, o la localización del defecto en zona de apoyo o de roce contraindican el uso de injertos y nos obligan a aportar una cobertura con tejido vascularizado en forma de colgajo. Los defectos pequeños o medianos los manejaremos con colgajos locales. Ante defectos mayores o imposibilidad para obtener zonas donantes en los tejidos adyacentes es necesario recurrir a los llamados colgajos libres, es decir, transferencia de tejidos desde zonas alejadas del defecto, los cuales se revascularizan mediante anastomosis microquirúrgica.
Colgajos localesEn función del tejido donante empleado para la reconstrucción hablaremos de colgajos musculares o colgajos fasciocutáneos.
Colgajos muscularesLos músculos intrínsecos del pie son una buena fuente de tejidos vascularizados para la cobertura de defectos en el pie y el tobillo, con una mínima morbilidad funcional y estética en la zona donante2. Estos colgajos musculares precisan de aporte de piel en forma de injerto cutáneo, para de este modo reducir el volumen de la reconstrucción.
- -
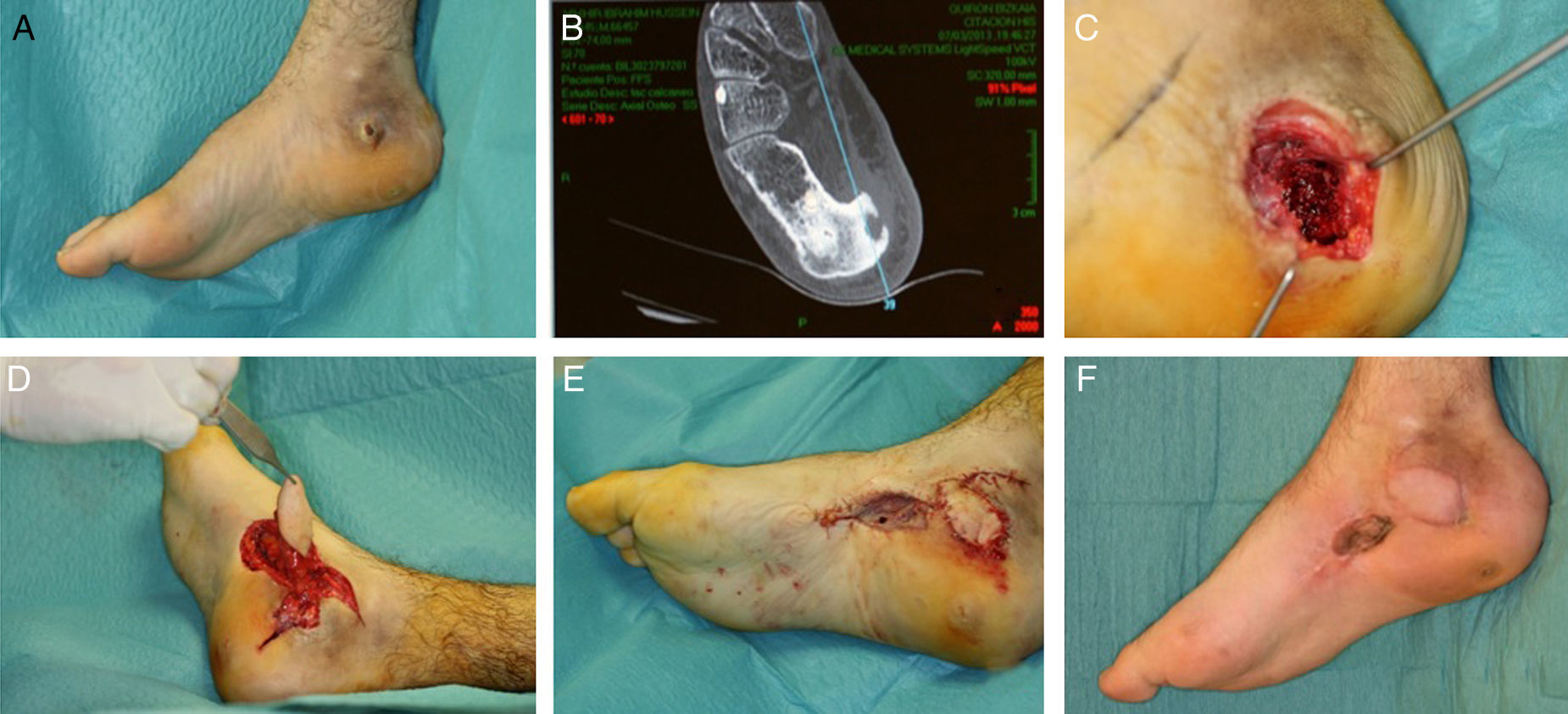
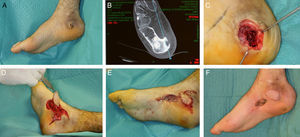
Extensor digitorum brevis: este músculo se inserta en el calcáneo y se dirige en sentido anteromedial, bajo los tendones del extensor largo de los dedos, hacia los 4 dedos mediales insertándose, por medio de 4 tendones, en la base de F1 del primer dedo y en la cara lateral de los tendones extensores largos del 2.° al 4.° dedo. Irrigado por la arteria tarsiana lateral3, es un colgajo muy útil para defectos en el dorso de pie, maléolos y porción anterior del tobillo. Tiene un gran arco de rotación, es seguro y su morbilidad es mínima, por lo que es uno de nuestros colgajos de elección en defectos pequeños y medianos de la zona medial del pie (fig. 2).
- -
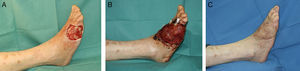
-Abductor hallucis: este músculo localizado en el borde medial del pie tiene su origen en el calcáneo medial, y se inserta en la porción medial de la falange proximal del primer dedo. Está irrigado por la arteria plantar medial y nos permite cubrir pequeños defectos en la parte medial del pie y la planta4 (fig. 3).
Figura 3.A. Exposición de articulación astrágalo-cuña medial y cuña medial-metatarsiano como secuela de quemadura eléctrica de alto voltaje. B. Cobertura con colgajo muscular extensor digitorum brevis de la articulación astrágalo-cuña medial. C. Cobertura de la articulación cuña medial-metatarsiano, con un colgajo muscular de abductor hallucis. D. Resultado a los 8 meses.
(0,22MB). - -
Abductor digiti minimi (ADM): desde la cara lateral del calcáneo discurre por la planta del 5.° metatarsiano hasta insertarse en la cara lateral de la base de la falange proximal del 5.° dedo. Está irrigado por la arteria plantar lateral, y si bien permite cubrir pequeños defectos de la cara lateral del pie, tobillo y calcáneo5, en nuestra experiencia su empleo es más reducido que en los colgajos anteriormente descritos.
Los colgajos fasciocutáneos representan una herramienta frecuentemente utilizada para la reconstrucción de los defectos de la pierna. En el caso del pie la localización más distal de los defectos obliga a diseños y disecciones más agresivas, y a basar estos colgajos en arterias más distales, con lo que se aumentan las posibilidades de fracaso, por lo que hay que ser cauto a la hora de indicarlos. Algunos ejemplos de colgajos fasciocutáneos son:
- -
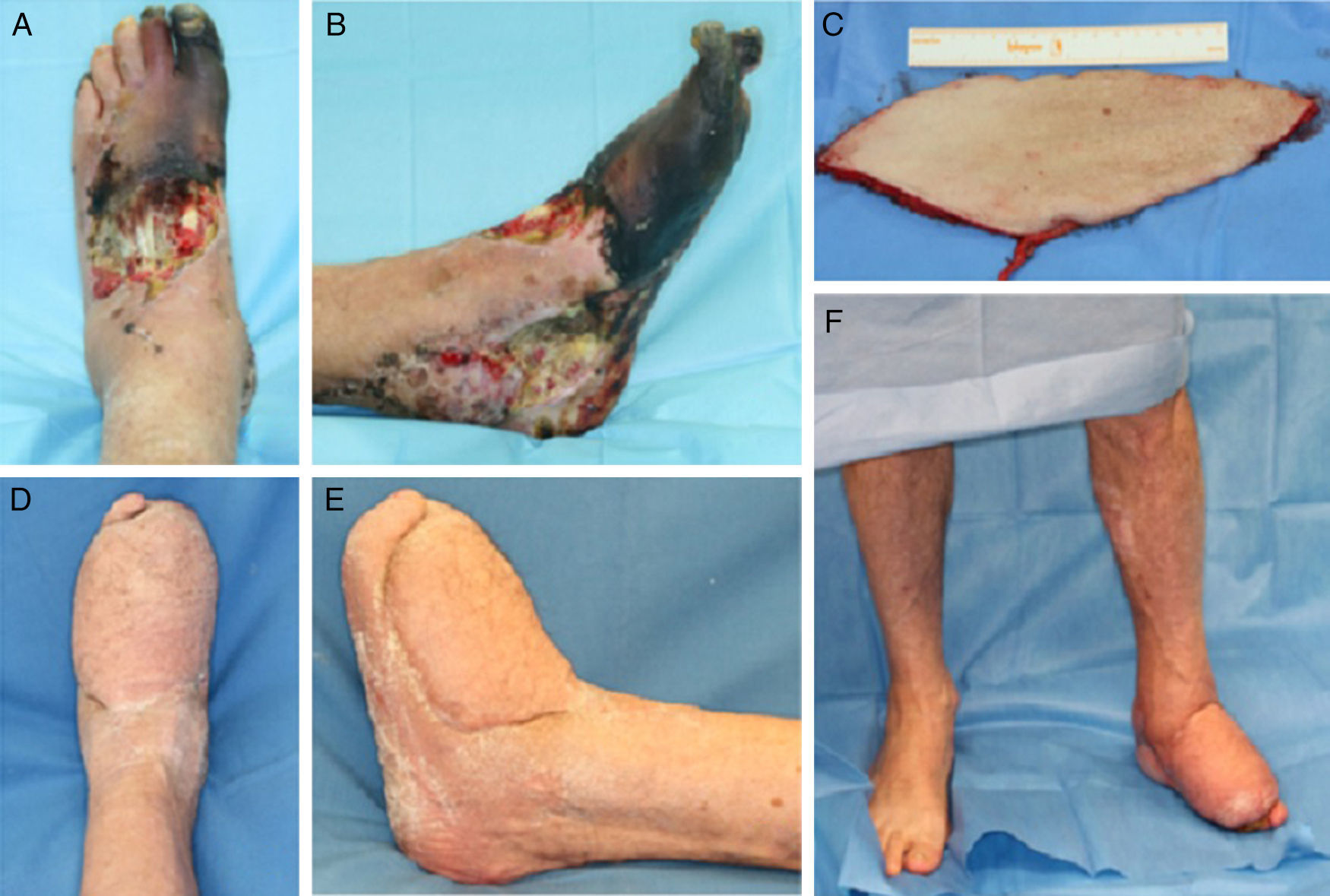
Colgajo sural: su diseño de base distal permite la transferencia de la piel de la región posterior de la pierna basado en la arteria y el nervio sural. De este modo, funciona con flujo reverso y posibilita la cobertura de defectos del tobillo, talón y dorso del pie6. La elevada tasa de complicaciones hace que releguemos este colgajo al último lugar de nuestro arsenal terapéutico.
- -
Colgajo safeno interno: el colgajo safeno interno es un colgajo neurofasciocutáneo, cuya vascularización depende de la arteria safena interna, rama terminal de la arteria genicular descendente, que acompaña al nervio del mismo nombre. En su trayecto descendente la arteria safena interna forma una red vascular que da origen a un número variable de ramas cutáneas. En todo su trayecto presenta de 2 a 7 anastomosis con la arteria tibial posterior, constituyendo anastomosis distales en el punto pivote para el diseño del colgajo retrógrado7. Se trata de un colgajo versátil para la reconstrucción de defectos en el tobillo, la región aquílea y el dorso del pie.
- -
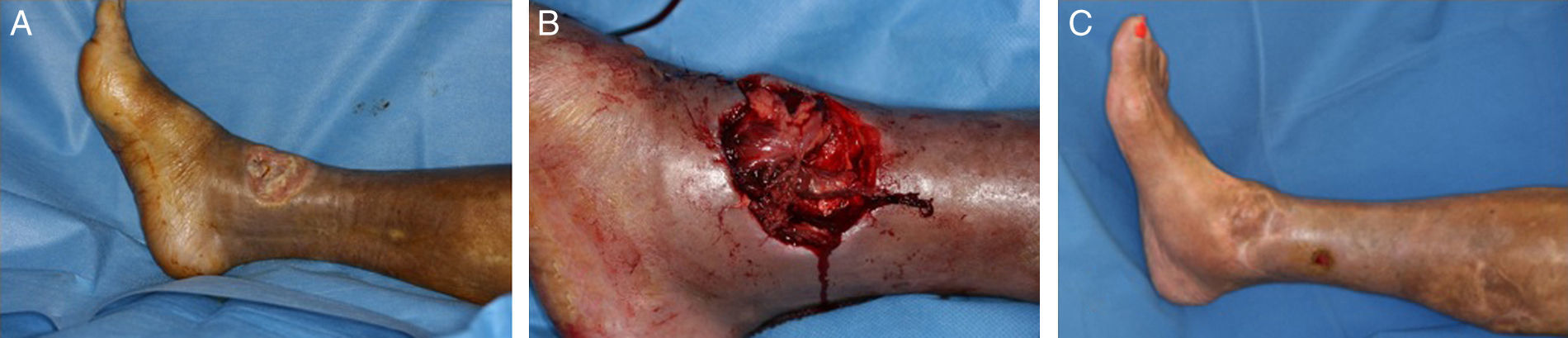
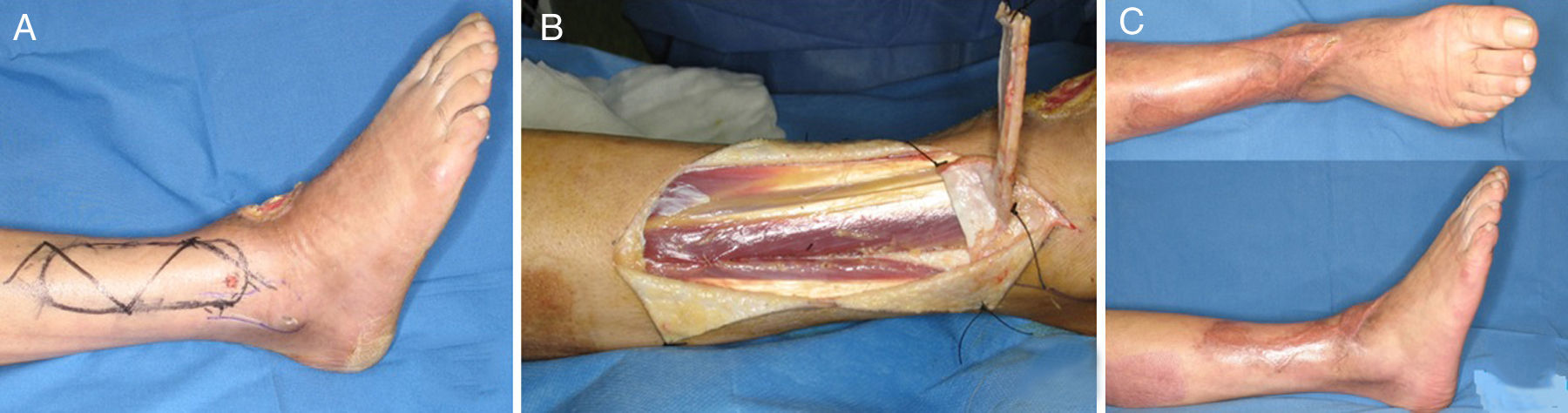
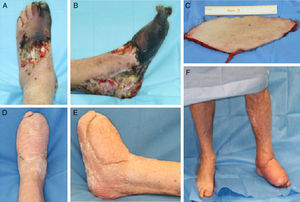
Colgajo supremaleolar lateral: tiene como base la arcada anastomótica del tobillo, que permite elevarlo de manera retrógrada basado en un pedículo distal nutrido por la arteria maleolar lateral anterior, o por la arteria del seno del tarso. Estas arterias se anastomosan con la rama perforante de la arteria peronea a 5cm del vértice del maléolo lateral, y envía ramos nutricios que forman una red vascular para irrigar la piel de la región lateral de la pierna. Este colgajo permite cubrir defectos en el tobillo, los maléolos, el dorso del pie y hasta los dedos8 (fig. 4).
- -
Colgajo dorsalis pedis: mediante este colgajo neurocutáneo es posible transferir la piel del dorso del pie basado en la arteria dorsal del pie, la rama terminal de la arteria tibial anterior. Su arco de rotación permite la cobertura de ambos maléolos, defectos mediales y laterales del dorso del pie9.
Cuando nos encontramos con un defecto de cobertura amplio es necesario recurrir a tejidos de zonas alejadas del defecto, siendo estos transferidos y revascularizados mediante anastomosis microquirúrgica. Entre los distintos tejidos donantes elegiremos aquellos que se puedan adaptar a la anatomía del pie y que permitan al paciente utilizar su calzado habitual, siendo nuestras primeras opciones las siguientes.
Colgajos musculares- -
Colgajo gracilis: este músculo se encuentra localizado en la cara medial del muslo, dirigiéndose desde el pubis a la cara medial de la tibia. La vascularización le llega por la rama adductora de la circunfleja femoral medial y dada su anatomía constante, su fácil disección y la mínima repercusión funcional, es considerado por muchos como un colgajo muscular de primera elección para la cobertura de defectos en las extremidades10,11 (fig. 5).
- -
Colgajo anterolateral de muslo: basado en la rama descendente de la arteria circunfleja femoral lateral, permite obtener una gran cantidad de piel o fascia con un largo pedículo y escasa morbilidad en la zona donante12, por lo que lo empleamos ante grandes defectos o situaciones donde hay que hacer la anastomosis a distancia del defecto (fig. 6).
- -
Colgajo iliaco: emplea como zona donante la piel lateral de la ingle, aportando una cobertura fina y delgada, ideal para zonas donde el aporte de tejido puede suponer un compromiso con el calzado, por ejemplo en el talón13. No obstante, su disección es más complicada y el tamaño de los vasos menor, por lo que no goza de tanta popularidad.
Cuando nos enfrentamos a pérdidas de sustancia en la planta podemos encontrar 2 situaciones totalmente diferentes, tanto anatómicas como funcionales: defectos en zonas de apoyo (talón, borde lateral y cabezas de los metatarsianos) y defectos en zonas mudas, donde no hay soporte de carga.
En las zonas no sometidas a fuerzas de carga es posible realizar la cobertura con injertos, siempre y cuando no haya contraindicación por la exposición de estructuras nobles denudadas. Por el contrario, la colocación de injertos de piel en zonas de apoyo tiene mucho riesgo de ulceración con el paso del tiempo, por lo que optaremos por la utilización de colgajos.
Al igual que en el dorso, podemos emplear colgajos locales o colgajos libres, en función de la localización, tamaño del defecto y la disponibilidad de zonas donantes.
Colgajos localesColgajos fasciocutáneos- -
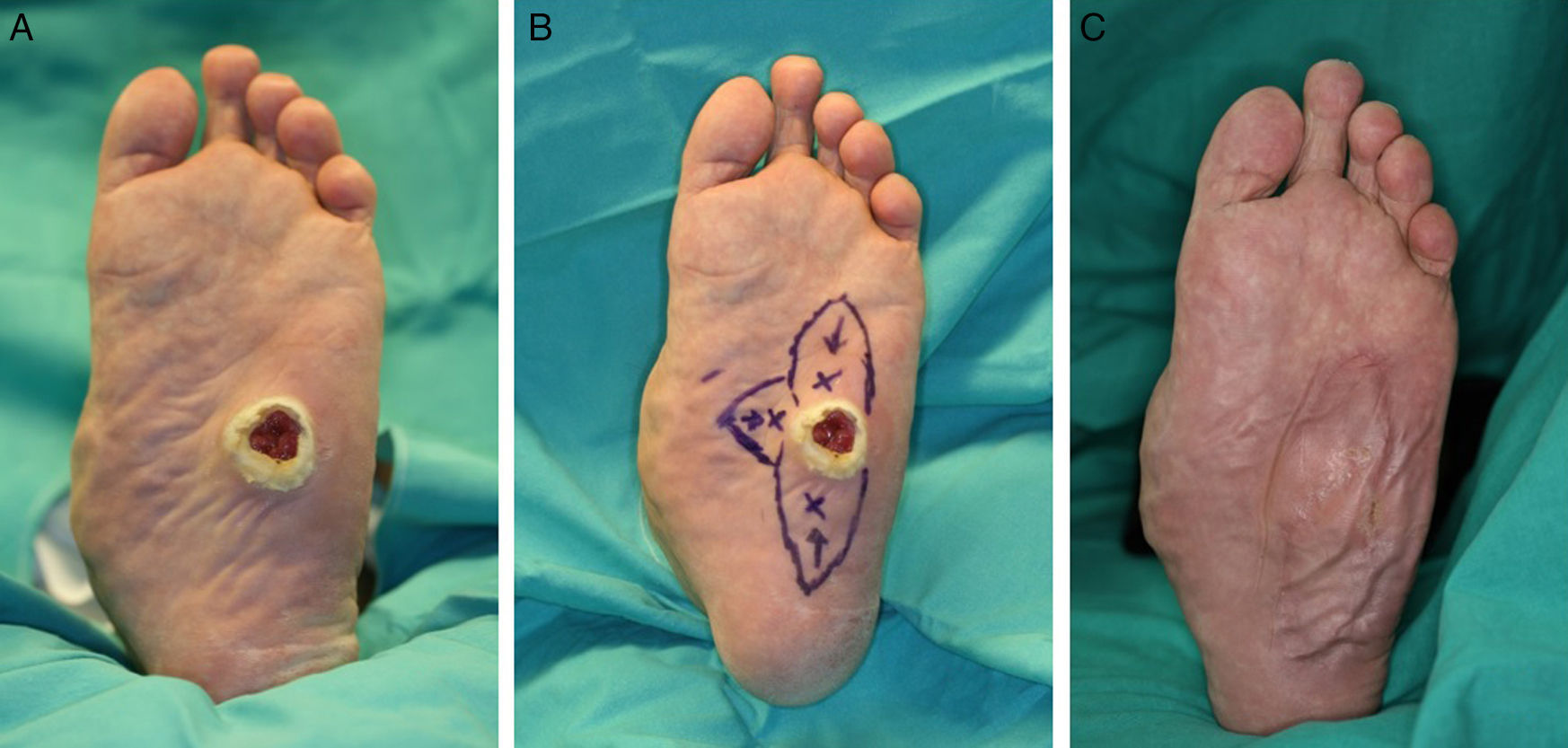
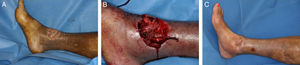
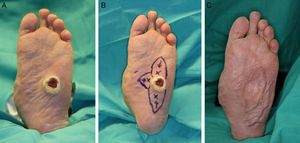
Colgajos de perforantes: la piel de la planta se encuentra ricamente vascularizada, por lo es posible diseñar colgajos cutáneos para el cierre de defectos adyacentes. Los colgajos basados en perforantes cutáneas son seguros y fáciles de disecar. Están indicados para el manejo de pequeños defectos, pueden ser diseñados como colgajos de avance V-Y permitiendo un cierre directo de la zona donante14 (fig. 7).
Sin embargo, la escasa elasticidad de la piel plantar va a limitar en gran medida el avance de los colgajos, restringiendo su uso al cierre de defectos de tamaño reducido y obligando a usar injertos en la zona donante en caso de colgajos mayores.
- -
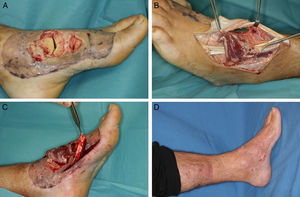
Colgajo plantar medial: basado en la arteria plantar medial, utiliza como zona donante la piel de la zona muda15. Está descrita la posibilidad de disecarlo como un colgajo sensitivo, incorporando en él las ramas sensitivas del nervio plantar medial. Diseñado como colgajo de base distal o proximal, permite la cobertura de pequeños y medianos defectos en el pie, el talón y el tobillo (fig. 8).
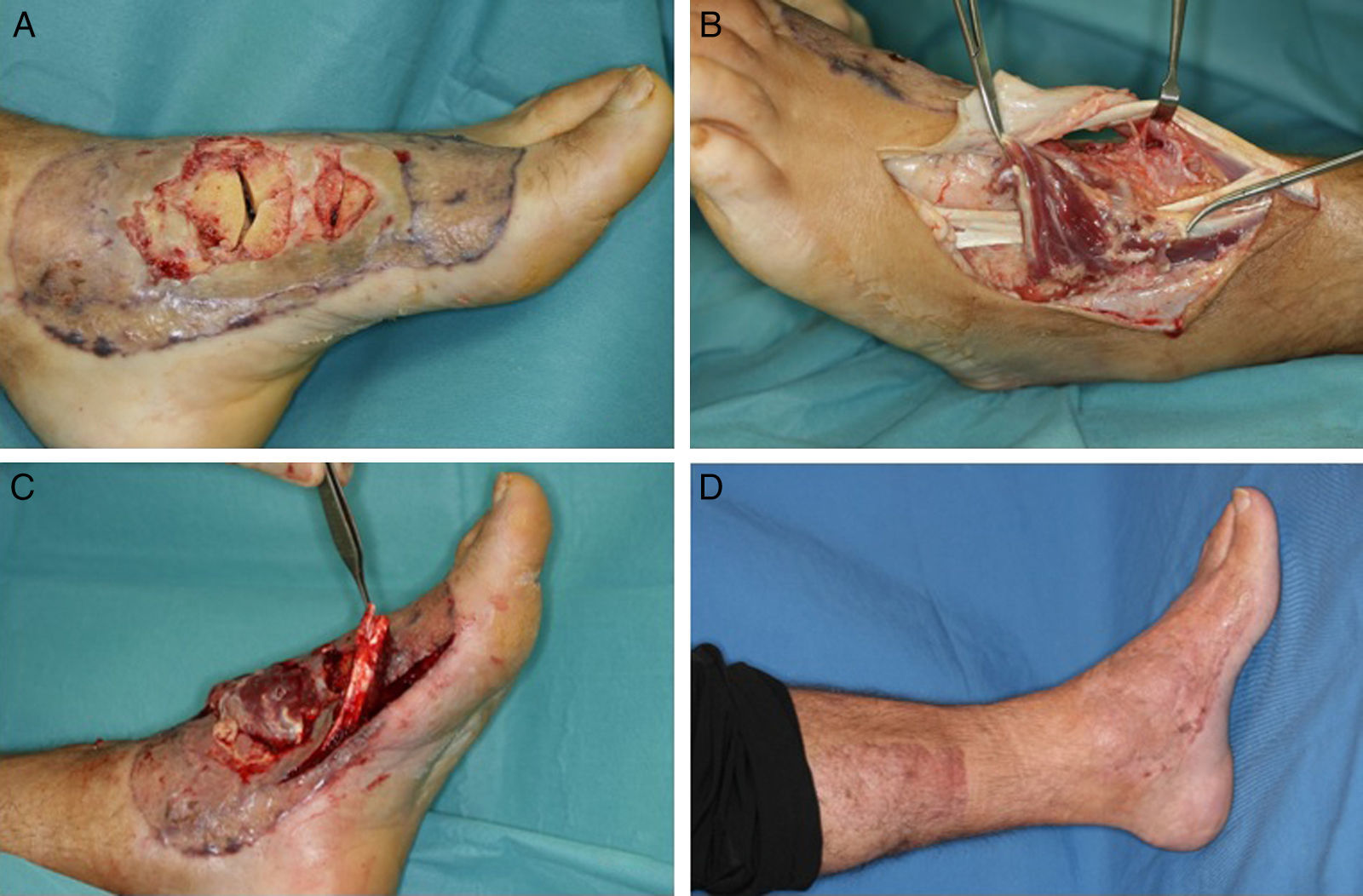
Figura 8.A y B. Fístula de 3 años de evolución en la cara interna del calcáneo con osteomielitis subyacente. C. Defecto resultante tras el desbridamiento. D y E. Cobertura del defecto con un colgajo fasciocutáneo plantar medial y aplicación de injerto de piel parcial en la zona donante. F. Resultado al año.
(0,21MB).
Los colgajos descritos para el dorso (abductor hallucis y abductor digiti minimi) pueden tener su indicación para pequeños defectos en la región medial y lateral del pie, respectivamente.
Colgajos libresAnte ausencia de tejidos donantes en vecindad, tendremos que recurrir a la transferencia microquirúrgica de tejidos a distancia. En planta del pie los colgajos libres de elección son los musculares, principalmente el músculo gracilis. Como hemos comentado anteriormente, estos colgajos musculares precisan de un aporte de piel en forma de injerto cutáneo. La unión colgajo muscular-injerto de piel es muy firme, asemejando así biomecánicamente al comportamiento de la piel plantar ante las fuerzas de cizallamiento.
DiscusiónEn el pie podemos observar 2 áreas anatómicas completamente diferenciadas: la planta y el dorso.
En el dorso la piel es delgada, distensible y móvil. Su tejido subcutáneo es laxo, laminar y posee un escaso panículo adiposo.
Por otro lado, la piel plantar es firme, desprovista de pelos y de glándulas sebáceas, si bien contiene numerosas glándulas sudoríparas. Se trata de una piel gruesa a expensas, fundamentalmente, de una epidermis con una hipertrofiada capa córnea. En su dermis existen abundantes terminaciones nerviosas que intervienen en la propiocepción de la marcha y del equilibrio. En profundidad se encuentra la fascia plantar; entre esta fascia y la dermis se disponen una serie de septos fibrosos perpendiculares a la superficie, entre los que se distribuye un tejido fibroadiposo. Todo el conjunto estructural (gruesa epidermis hiperqueratósica, hipodermis tabicada y fascia plantar) está perfectamente diseñado para soportar las fuerzas de carga, fricción y cizallamiento que ocasiona la marcha y el apoyo. Estas características de la piel plantar, únicas, que solo se repiten en la palma, deben ser consideradas a la hora de elegir la técnica reconstructiva.
La cobertura de los defectos del pie debe ser duradera y capaz de resistir las fuerzas de carga y cizallamiento que se producen durante la deambulación. Por otro lado, el volumen aportado no debe ser un impedimento para que el paciente pueda usar su calzado habitual y, finalmente, no hay que olvidar la importancia de preservar la sensibilidad plantar para prevenir la aparición de heridas y úlceras con el paso del tiempo.
Por tanto, ante defectos que dejen expuestas estructuras nobles o úlceras crónicas debemos elegir la técnica reconstructiva óptima para cada zona del pie entre todo el arsenal terapéutico del que disponemos hoy en día.
Los injertos de piel están indicados en aquellos defectos con integridad del peritenón y el periostio. En la actualidad el empleo de matrices dérmicas proporciona una mayor elasticidad a la cobertura y mejor excursión tendinosa16. Esta situación la podemos encontrar tras extirpaciones de tumores superficiales, quemaduras de espesor medio o defectos traumáticos superficiales.
Los colgajos constituyen la técnica de elección ante exposición de estructuras nobles o en zonas de apoyo-roce. A la hora de la planificación hay que tener en cuenta que no es necesario que el colgajo cubra todo el defecto, sino simplemente la zona que precisa un colgajo, es decir, el tendón, el hueso o la articulación expuesta. El resto del defecto puede ser cubierto con un injerto.
Empezando por el dorso, los defectos de pequeño tamaño teóricamente se podrían solucionar con clásicos colgajos locales (rotación, romboidal, etc.)17, si bien su uso es muy limitado. Para defectos moderados los colgajos de músculos intrínsecos constituyen una excelente opción; dada su fiabilidad y mínima morbilidad constituyen nuestra técnica de elección. Respecto a los colgajos fasciocutáneos regionales la elevada tasa de complicaciones en forma de necrosis parcial o total nos lleva a desaconsejar su empleo en defectos en el pie.
Para los defectos grandes recurrimos a la transferencia microquirúrgica de tejidos de un área donante a distancia, con la cual es posible transferir incluso otro tipo de tejidos, como tendones o hueso, si fuese necesario18. En este terreno los colgajos cutáneos finos constituyen nuestra elección para los defectos dorsales. El colgajo iliaco lo emplearemos cuando no precisemos de un pedículo muy largo porque haya vasos receptores sanos en la proximidad o en defectos no muy extensos13. Si la lesión obliga a una anastomosis más alejada del defecto, o si el defecto es muy extenso, emplearemos el colgajo anterolateral del muslo, por la mayor longitud de su pedículo y el mayor volumen que se puede transferir12.
En relación con la planta, para defectos en zonas de no apoyo-no roce, los injertos consituyen una excelente opción. Ante pequeños defectos en la zona de apoyo nuestra técnica de elección son los colgajos fasciocutáneos de perforantes14: fáciles, seguros y aportan piel plantar. Si el tamaño del defecto es mayor, o en defectos en el talón, el colgajo plantar medial o los musculares intrínsecos son nuestras opciones. Los defectos mayores los solucionaremos con colgajos musculares microquirúrgicos, los cuales a nuestro juicio son una mejor opción que los fasciocutáneos. El injerto aplicado posteriormente sobre el colgajo muscular queda firmemente adherido a este, con lo que se elimina el efecto de deslizamiento que existe en los colgajos fasciocutáneos entre la piel y el tejido celular subcutáneo, y reproduce así mejor las características biomecánicas de la piel plantar. Sin embargo, hay 2 inconvenientes a considerar: por un lado, la escasa sensibilidad obtenida, que puede ser causa de úlceras a medio-largo plazo, y por el otro, la posibilidad de cirugías posteriores sobre esta misma zona. Los colgajos musculares no son tan elásticos como los son los cutáneos, y pueden ser un problema para trabajar a través de ellos19.
ConclusionesAnte un defecto de cobertura en el pie las diferentes características biomecánicas de la piel dorsal y plantar del pie determinan la elección de la técnica de reconstrucción. En función de la localización y el tamaño del defecto, y la disponibilidad de zonas donantes, elegiremos entre las distintas opciones terapéuticas, orientando la misma a cubrir las necesidades funcionales del pie.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún tipo de relación económica ni de otra naturaleza que pueda haber influido en la realización del proyecto ni en la preparación del manuscrito para su publicación.