Introducir una escala de alerta clínica precoz en nuestra práctica habitual, evaluar su utilidad para prevenir el deterioro evitable en niños hospitalizados y capacitar al personal para comunicar la información y responder de forma efectiva.
Material y métodosValoración de la aplicación de una escala de alerta clínica precoz incluida en la historia clínica electrónica, en pacientes hospitalizados de 0 a 15años (febrero 2014-septiembre 2014). La puntuación máxima era 6. Se requería evaluación del personal de enfermería cuando era >2 o conjunta médico-enfermera cuando era >3. Indicadores de seguimiento: porcentaje de pacientes con escala; porcentaje de registros completos; porcentaje de escalas >3; porcentaje de registros >3 con aviso al médico; porcentaje de cambios de tratamiento derivados del aviso y pacientes trasladados a la unidad de cuidados intensivos pediátricos (UCIP) o fallecimientos no detectados por la escala.
ResultadosLa escala se aplicó al 100% de pacientes ingresados (931), realizándose 7.917 tomas, con el 78,8% de registros completos. El 1,9% de las tomas fueron >3 y en el 70,5% se cumplió el aviso al médico. En el 14% de registros >3 se registró intensificación del tratamiento o solicitud de pruebas complementarias. Un paciente precisó traslado a UCIP (puntuación 2) y no hubo fallecimientos. La preocupación de los familiares/personal quedó registrada en el 80% de tomas.
ConclusionesLas escalas de alerta clínica precoz infantil permiten homogeneizar la monitorización, unificar formularios y mejorar los registros. La escasa aparición de complicaciones graves que requieran ingreso en UCIP y fallecimientos obligan a buscar otras variables de resultado para su evaluación.
The aims of this study were to introduce a paediatric early warning score (PEWS) into our daily clinical practice, as well as to evaluate its ability to detect clinical deterioration in children admitted, and to train nursing staff to communicate the information and response effectively.
Material and methodsAn analysis was performed on the implementation of PEWS in the electronic health records of children (0-15 years) in our paediatric ward from February 2014 to September 2014. The maximum score was 6. Nursing staff reviewed scores >2, and if >3 medical and nursing staff reviewed it. Monitoring indicators: % of admissions with scoring; % of complete data capture; % of scores >3; % of scores >3 reviewed by medical staff, % of changes in treatment due to the warning system, and number of patients who needed Paediatric Intensive Care Unit (PICU) admission, or died without an increased warning score.
ResultsThe data were collected from all patients (931) admitted. The scale was measured 7,917 times, with 78.8% of them with complete data capture. Very few (1.9%) showed scores >3, and 14% of them with changes in clinical management (intensifying treatment or new diagnostic tests). One patient (scored 2) required PICU admission. There were no deaths. Parents or nursing staff concern was registered in 80% of cases.
ConclusionsPEWS are useful to provide a standardised assessment of clinical status in the inpatient setting, using a unique scale and implementing data capture. Because of the lack of severe complications requiring PICU admission and deaths, we will have to use other data to evaluate these scales.
Las escalas pediátricas de alerta clínica precoz (Paediatric Early Warnig Scores [PEWS]) se concibieron como una herramienta que permitiera detectar de forma precoz el deterioro de la estabilidad hemodinámica del paciente y, de esta manera, prevenir complicaciones graves e incluso la muerte, prescribiendo un tratamiento efectivo más temprano1,2. Asimismo, se pretendía disminuir la variabilidad en la vigilancia y monitorización, y definir acciones precisas, asegurando que personal sanitario adecuado, con experiencia suficiente, esté implicado en el cuidado de los niños más enfermos.
Los parámetros que configuran las escalas de alerta precoz deben cumplir las siguientes características: utilizar indicadores clínicos fáciles de medir, de uso rutinario, que no supongan un aumento de la carga de trabajo para los clínicos, y que el coste económico no sea excesivo3. La introducción de estas escalas en la práctica clínica habitual requiere del compromiso de los implicados en los cuidados del niño y de manera ideal de la participación de los padres o tutores1.
La implantación de estas escalas en los servicios de pediatría ha aumentado en los últimos 10años y, a pesar de que no existe una evidencia clara del beneficio que supone su uso en prevenir la mortalidad en las unidades de hospitalización pediátricas, muchos autores las recomiendan4. En algunos centros, el uso de las escalas se integra en los llamados sistemas de respuesta rápida que constan de 2 elementos: un brazo aferente que identifica el riesgo clínico de complicación médica y uno eferente o de respuesta/acción clínica al respecto, compuesto generalmente por un equipo médico de urgencia5,6.
Las revisiones sistemáticas sobre su uso en la planta de hospitalización convencional y en urgencias no han demostrado una clara evidencia científica de su beneficio clínico, con datos de sensibilidad que oscilan entre el 78 y el 90%, y de especificidad entre el 64 y el 95%7,8. Por todo ello son necesarios nuevos estudios que evalúen su beneficio clínico.
Para analizar el efecto de estas escalas más allá de su capacidad predictiva, se analizaron en un estudio cualitativo los motivos que llevaban a médicos y enfermeros a tomar decisiones en función de las escalas, con la conclusión de que se podían obtener beneficios en su utilización, y que eran herramientas de comunicación óptimas7.
Una idea generalizada es que la escala no sustituye a la experiencia clínica, y que los mayores beneficios se obtendrían de la combinación de ambas6,8.
Con estas bases nos propusimos implantar una escala de alerta precoz infantil en nuestra práctica clínica habitual, utilizando como referencia la escala desarrollada por el National Health Service (NHS) y disponible a través de la Red de la Unión Europea para la Seguridad del Paciente y la Calidad Asistencial (PaSQ). Nuestros objetivos incluían analizar la utilidad de dicha escala como herramienta sencilla, práctica y genérica para prevenir el deterioro evitable en niños enfermos, y capacitar al personal para comunicar adecuadamente la información sobre el niño enfermo y responder de forma efectiva.
Material y métodosDiseño del estudioSe llevó a cabo un estudio observacional y prospectivo para valorar la implementación de una escala clínica de alerta precoz en un área de hospitalización pediátrica. Al ser un estudio descriptivo, no se evaluó la presencia de asociación estadística.
El proyecto se desarrolló en el marco de la implementación y evaluación de prácticas seguras de la PaSQ, liderada en España por el Ministerio de Sanidad, Servicios Sociales e Igualdad, bajo la coordinación de la Subdirección General de Calidad Asistencial de la Consejería de Sanidad de la Comunidad de Madrid.
La línea de trabajo en la que se incluyó fue la de adaptación a nivel europeo del uso sistemático de escalas de alerta tempana en pediatría9. Dentro de la Comunidad de Madrid participaron 3 centros en la implantación y se trabajó de manera conjunta, utilizando los mismos indicadores, gráficas y escalas de referencia.
Ámbito del estudioEl Hospital Universitario de Fuenlabrada es un hospital de 2.° nivel asistencial situado en el sur de la Comunidad de Madrid. El servicio de pediatría está dotado de 21 camas de hospitalización pediátrica para niños de 0 a 15años (la unidad neonatal no se encuentra incluida en esta dotación), el número medio de ingresos es de 1.200/año y se atienden entre 25.000 y 30.000 urgencias pediátricas anuales. La patología atendida en hospitalización pediátrica es en su gran mayoría de tipo agudo, con una estancia media de 3,4 días en el año 2014.
Una vez formalizado el compromiso del centro para implantar la escala en el servicio de pediatría e incorporarla a la historia clínica electrónica, se cumplimentó un cuestionario inicial que incluía preguntas relativas a la situación basal del centro y al nivel de implementación del uso de escalas de alerta precoz infantil, así como datos demográficos (tipo de organización, número de camas). A nivel local, se creó un grupo multidisciplinar de trabajo formado por un coordinador, 2 facultativos especialistas pediatras y 2 diplomados en enfermería del Área del Niño. Además de esto se recibió el apoyo continuo de la Subdirección General de Calidad Asistencial.
En colaboración con los otros 2 hospitales de la Comunidad de Madrid que han participado en el proyecto y con la documentación del NHS como referencia, se tradujeron las gráficas al castellano con los mismos grupos de edad que las gráficas del NHS y PaSQ tenían diseñadas10.
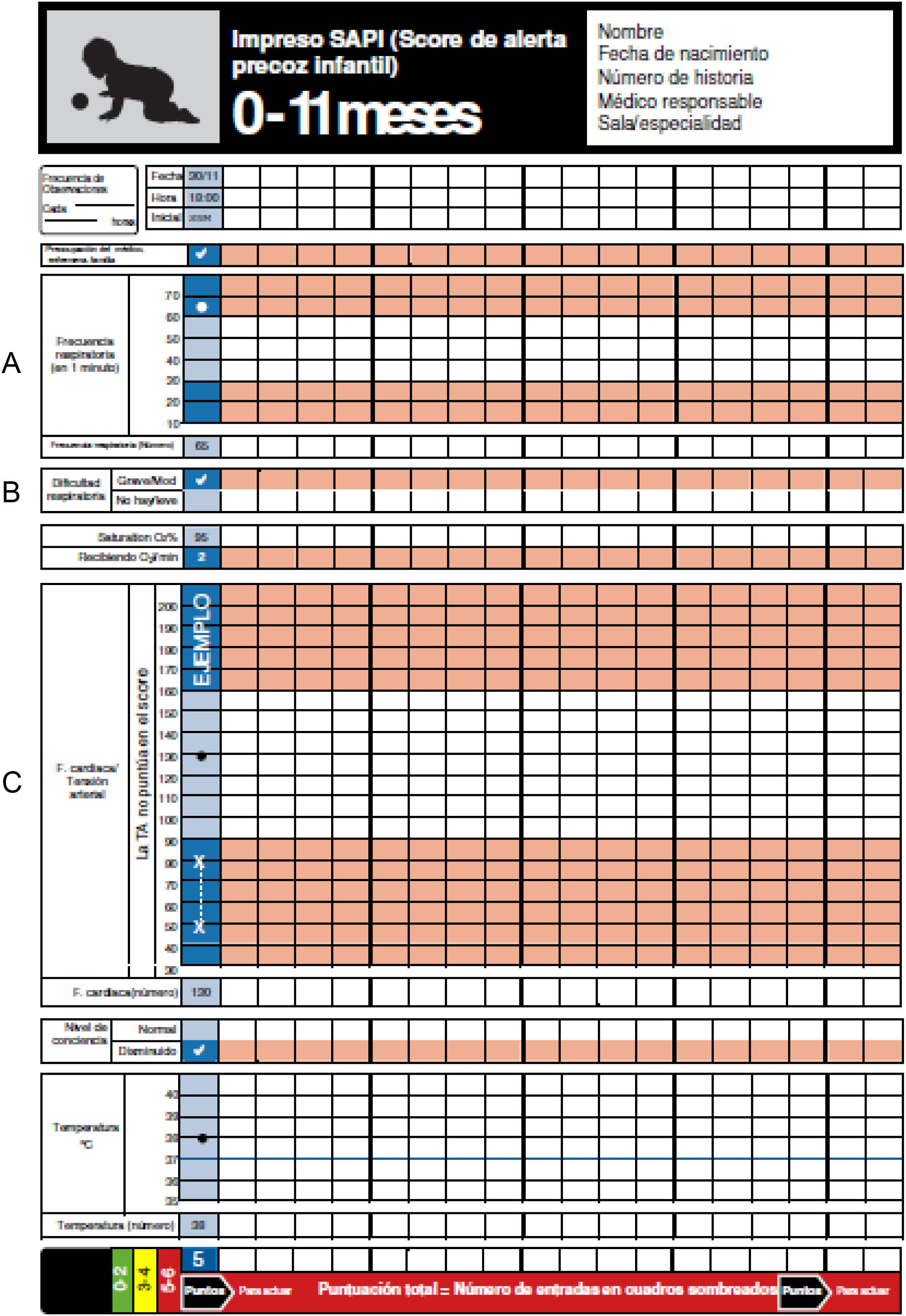
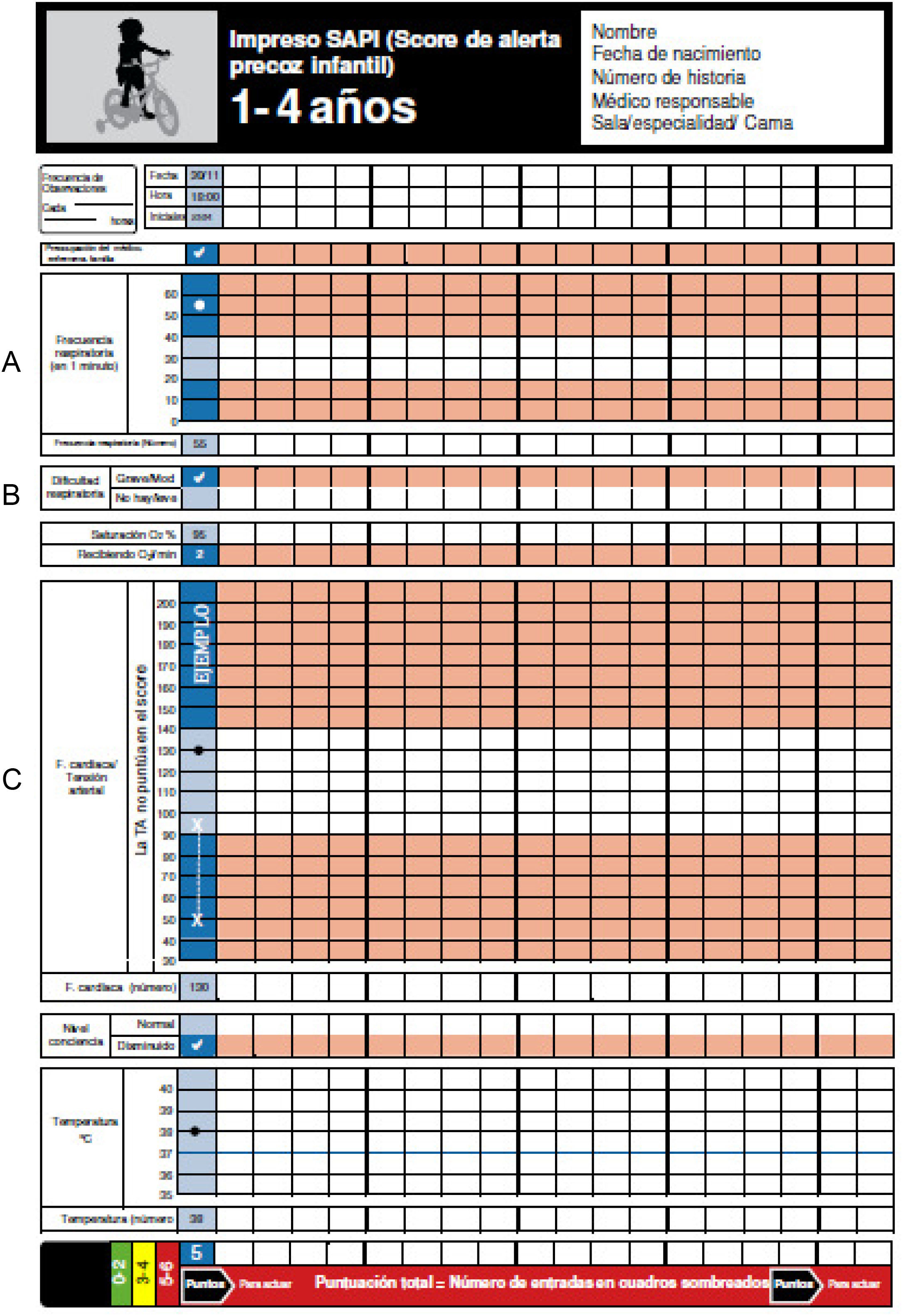
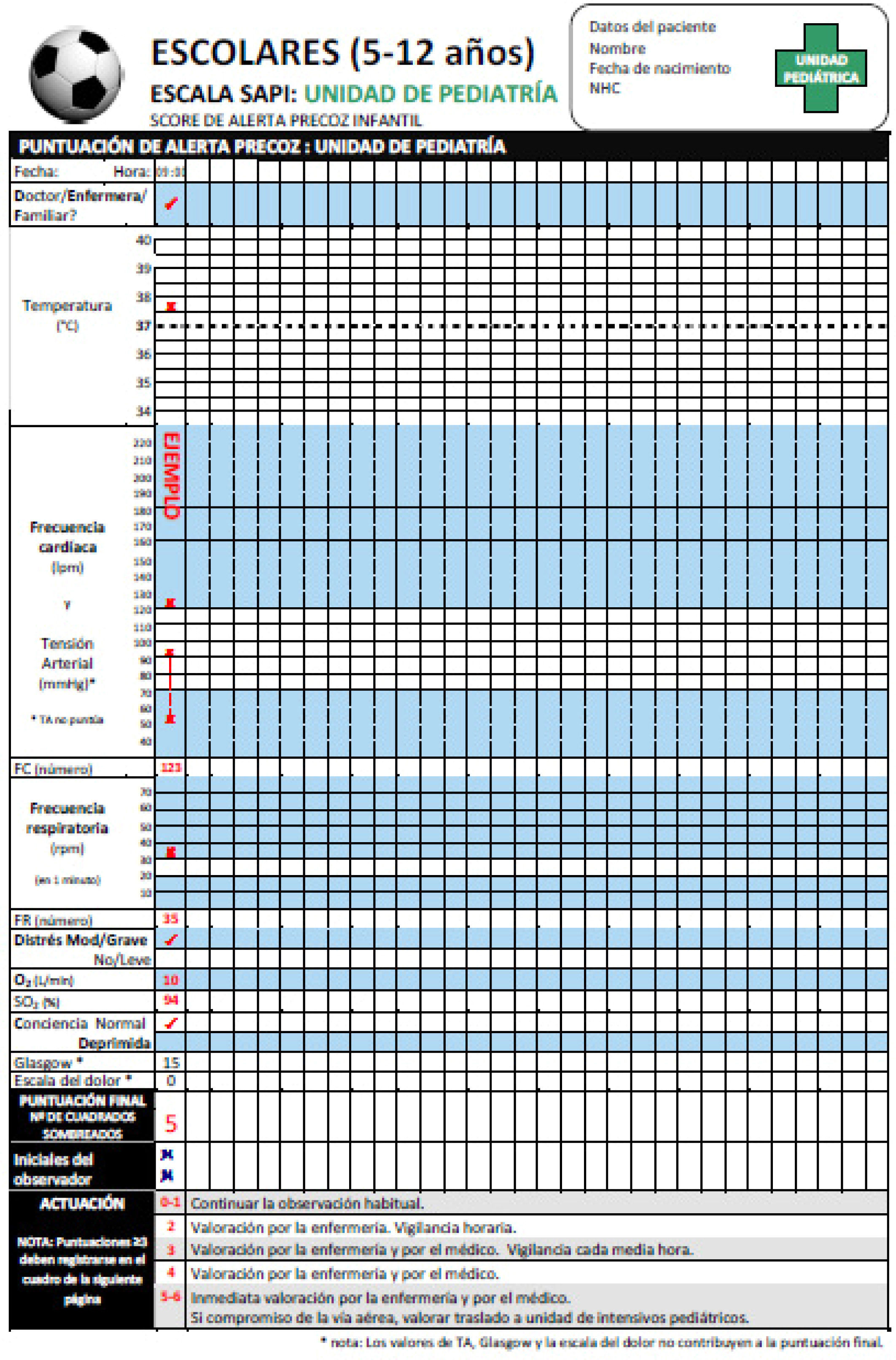
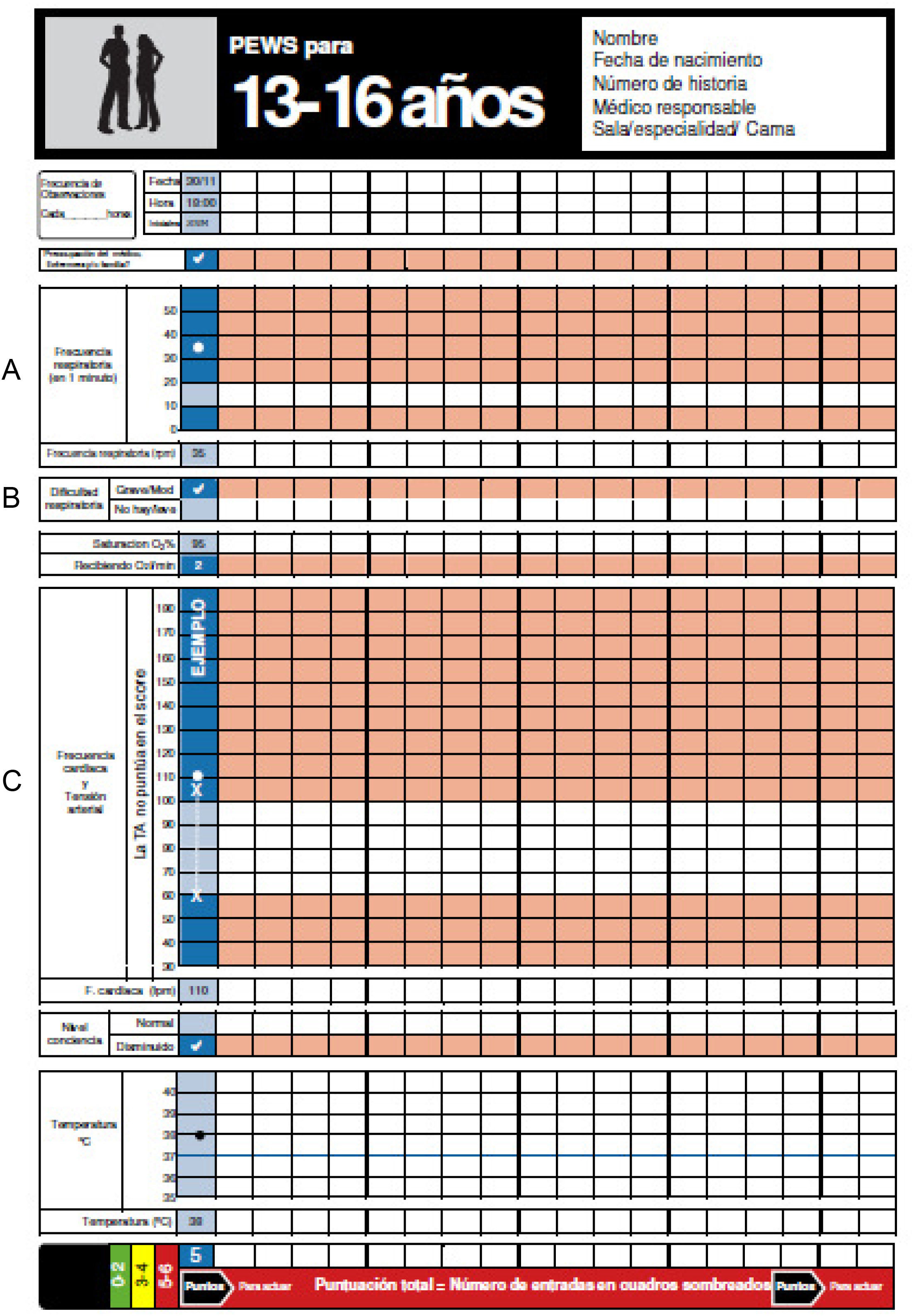
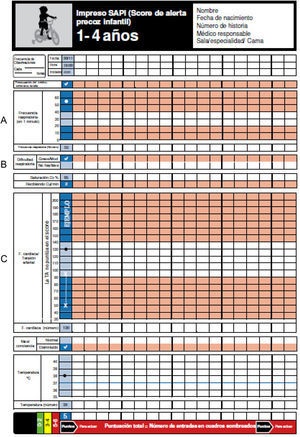
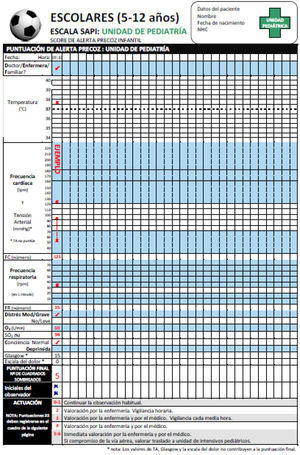
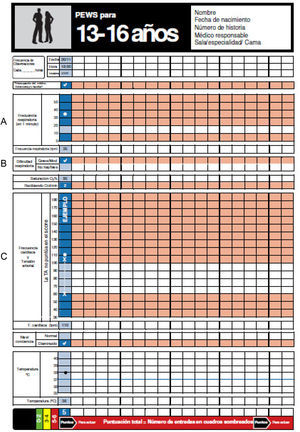
Escala de alerta clínica precoz en pediatríaEn la escala se incluyeron 6 parámetros clínicos, que puntúan 0 o 1, con una puntuación máxima de 6 que correspondía a la mayor gravedad. Los parámetros clínicos puntuables eran: frecuencia cardíaca, frecuencia respiratoria, presencia de distrés —leve, moderado o grave—, administración de oxígeno, nivel de conciencia (normal o deprimida) y preocupación de la familia y/o del médico-enfermero. El rango de normalidad de frecuencia cardíaca y frecuencia respiratoria varían con la edad del paciente, por lo que se utilizaron gráficas diseñadas específicamente por grupos de edad (figs. 1-4).
La preocupación de la familia y/o del médico se registraba con puntuación de 1 en caso de que fuese manifestado como tal al personal de enfermería.
En función de la puntuación obtenida se derivaban las siguientes acciones:
- •
0-1: continuar monitorización.
- •
2: la enfermera debe revisar al paciente.
- •
≥3: la enfermera y el médico deben revisar al paciente.
En el caso de puntuaciones iguales o superiores a 3 debía quedar registrado en la historia clínica el aviso y qué acciones se derivaban de la valoración del paciente.
La escala de alerta precoz se incluyó en la historia clínica electrónica, y se generó un campo de alerta automática cuando la puntuación era igual o mayor de 3. La escala se registró con una frecuencia coincidente con la toma de constantes pautada en las órdenes médicas.
El equipo de respuesta rápida estaba formado por el médico pediatra responsable de la hospitalización pediátrica en turno de mañana, en caso de que la alarma tuviera lugar de lunes a viernes en horario de 8:00am a 15:00pm, y si tenía lugar a una hora o día de la semana distinto, por el médico pediatra de guardia.
Se hicieron 5 sesiones informativas para el personal de la planta de hospitalización pediátrica y para todos los facultativos y residentes del servicio de pediatría. En dichas sesiones se hacía una introducción a las escalas de alerta precoz, se presentaba la herramienta elegida para su desarrollo y las acciones a seguir.
Variables de estudioSe seleccionaron los siguientes indicadores para el seguimiento: porcentaje de pacientes a los que se aplica la escala; porcentaje de registros de la escala completos (todos los ítems recogidos); porcentaje de pacientes con escala mayor o igual a 3; porcentaje de registros con puntuación mayor de 3 en los que se cumple el aviso al médico, así como los cambios en el tratamiento que se derivan del aviso, y pacientes que son trasladados a la unidad de cuidados intensivos pediátricos (UCIP) o fallecen sin haberlo detectado la escala.
ResultadosCumplimentación de la escalaEntre el 1 de febrero de 2014 y el 30 de septiembre de 2014 ingresaron un total de 931 pacientes. La escala de alerta precoz se aplicó al 100% de los pacientes ingresados (tabla 1).
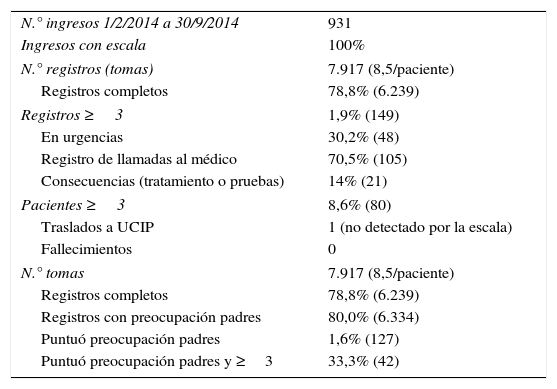
Resultados de la aplicación de la escala pediátrica de alerta temprana
| N.° ingresos 1/2/2014 a 30/9/2014 | 931 |
| Ingresos con escala | 100% |
| N.° registros (tomas) | 7.917 (8,5/paciente) |
| Registros completos | 78,8% (6.239) |
| Registros ≥3 | 1,9% (149) |
| En urgencias | 30,2% (48) |
| Registro de llamadas al médico | 70,5% (105) |
| Consecuencias (tratamiento o pruebas) | 14% (21) |
| Pacientes ≥3 | 8,6% (80) |
| Traslados a UCIP | 1 (no detectado por la escala) |
| Fallecimientos | 0 |
| N.° tomas | 7.917 (8,5/paciente) |
| Registros completos | 78,8% (6.239) |
| Registros con preocupación padres | 80,0% (6.334) |
| Puntuó preocupación padres | 1,6% (127) |
| Puntuó preocupación padres y ≥3 | 33,3% (42) |
Se realizaron un total de 7.917 tomas de la escala, con una media de 8,5 tomas/paciente.
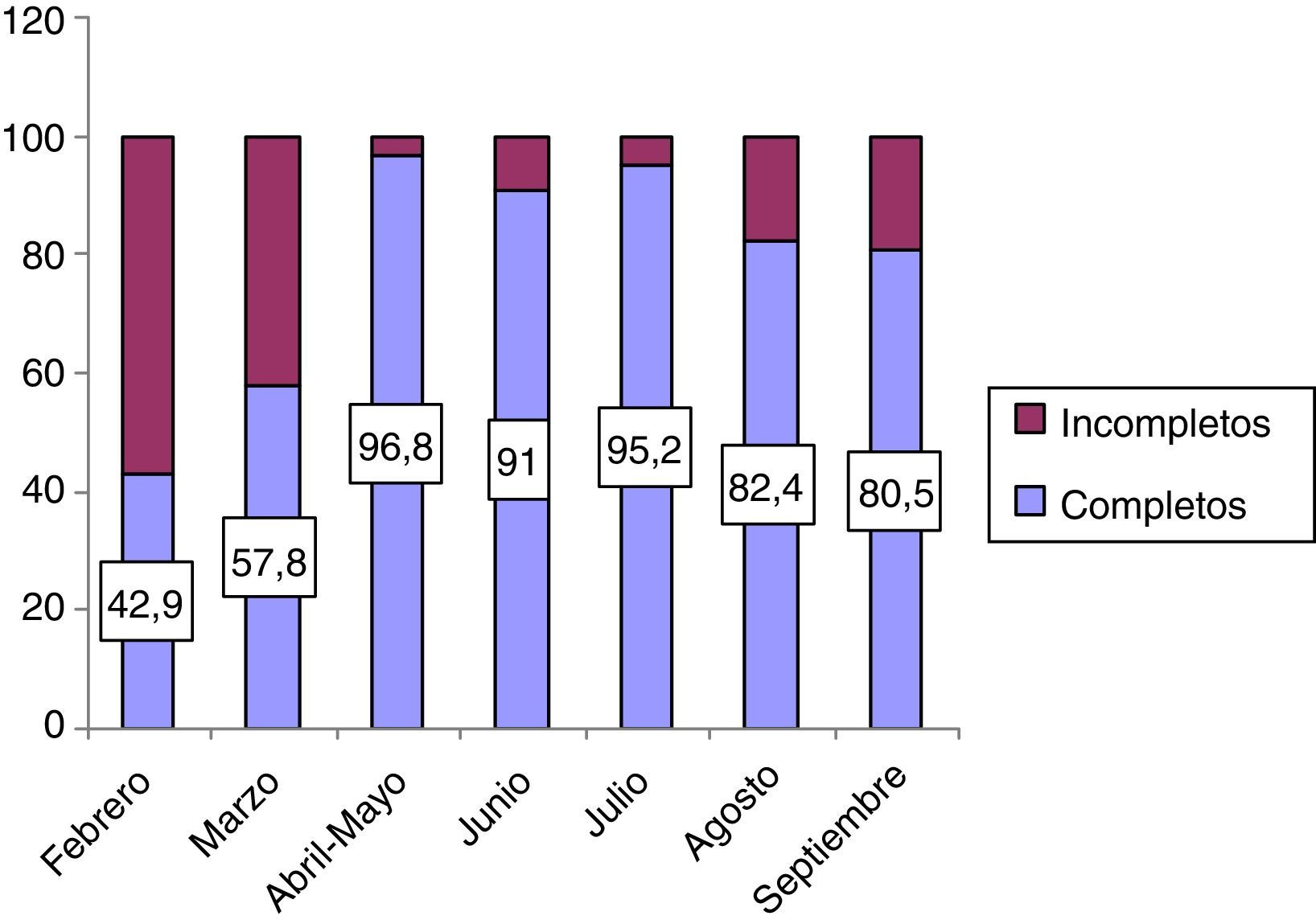
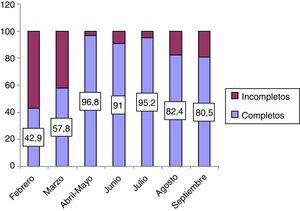
El porcentaje de registros de la escala completos, es decir, en los que se habían completado todos los ítems (frecuencia cardíaca, frecuencia respiratoria, presencia de dificultad respiratoria, disminución del nivel de conciencia, administración de oxígeno y preocupación de los padres/médico/enfermero) fue 78,8%. En la figura 5 se muestra la progresión de este indicador del 42,9% en febrero de 2014 al 80,5% en septiembre de 2014. Los campos que quedaron sin registrar fueron la frecuencia respiratoria y la preocupación de los padres y/o personal médico.
Puntuación en la escala mayor o igual a 3Ciento cuarenta y nueve de los 7.917 registros tuvieron una puntuación en la escala ≥3, lo que representó el 1,9% de las tomas. Considerando únicamente los registros completos (6.239), los 149 con puntuación ≥3 representan el 2,4% de las tomas.
Estos 149 registros correspondían a 80 pacientes diferentes, un 8,6% del total de los pacientes ingresados.
Cuarenta y ocho de los 149 registros con puntuación mayor o igual a 3 correspondían a la toma de constantes al ingreso en planta del paciente, es decir, procedían directamente de urgencias de pediatría (32,2%).
El registro en la historia clínica de las llamadas al médico se completó en el 70,5% (105/149). Este registro podía estar anotado tanto por el personal de enfermería como por el médico que atendía al paciente.
En cuanto a las consecuencias y efectos de las llamadas, en 21 de los 149 registros ≥3 se intensificó el tratamiento o se solicitaron pruebas complementarias (14%). Si tenemos en cuenta solo aquellos casos en los que queda reflejado el aviso al médico, el porcentaje sube al 20% (21/105).
Traslados a la unidad de cuidados intensivos pediátricos y fallecimientosUn paciente fue trasladado a la UCIP del centro sanitario de referencia. La escala de este paciente fue de 2 en el momento de la toma programada, con un empeoramiento brusco en las 2h siguientes. Este empeoramiento fue detectado por el personal de enfermería, que avisó al médico.
No hubo fallecimientos.
Preocupación de los padresLa preocupación de los familiares y/o personal médico-enfermería fue registrada en el 80% de las tomas de la escala. Este ítem puntuó en el cálculo total de la escala en 126 de los registros (1,6%). De estos 126 registros, más de un tercio de los casos (33,3%) se correspondían con una puntuación ≥3.
DiscusiónAdaptar la escala de alerta precoz a la historia clínica informatizada nos ha permitido incluir al 100% de los pacientes en este sistema de vigilancia. Sin embargo, solo ha sido aplicada completamente en el 80% de los registros, aunque hemos conseguido una mejora apreciable, gracias a su desarrollo e implementación (aumento de un 37,6% entre febrero y septiembre de 2014). La escala, por otro lado, ha aportado homogeneidad en los criterios de valoración de los pacientes pediátricos ingresados. En nuestro caso ha permitido unificar formularios y reforzar la toma de todas las constantes en pacientes ingresados, así como mejorar en la cumplimentación de los registros. Además, pudimos objetivar como debilidad en nuestra rutina la falta de registro de la actividad, lo cual se comunicó al personal implicado en la atención pediátrica para perfeccionar este aspecto.
Solo el 1,9% de los registros alcanzaron una puntuación ≥3; si tuviéramos en cuenta solo las escalas completas ascendería al 2,4%, aunque consideramos que los parámetros no fueron registrados por no estar alterados, más que por no haber sido observados. La comparabilidad de estos datos con otros trabajos es limitada, ya que las escalas utilizadas no son las mismas y, aunque se hable del mismo término e incluso se utilicen los mismos puntos de corte en la puntuación total, la manera de puntuar los parámetros es diferente. Así, en una experiencia previa11 en un hospital de Oslo, el porcentaje de pacientes con puntuaciones de riesgo asciende al 16,2%, pero en su escala se incluyen 5 parámetros (frecuencia respiratoria, trabajo respiratorio, circulación-perfusión y nivel de conciencia), puntuando cada uno de ellos de 0 a 3, con lo que la máxima puntuación sería de 15, frente a 6 en la utilizada en nuestro centro. Roland et al. también encuentran en la revisión de las escalas utilizadas en el NHS hasta 47 criterios distintos4.
Casi un 9% de los pacientes ingresados tuvieron una puntuación de la escala ≥3, es decir, estaban en riesgo de deterioro hemodinámico. A pesar de eso, ninguno de ellos precisó traslado a UCIP. Este hecho, unido a las escasas consecuencias que tienen las llamadas (14% de cambios) cuando se considera como punto de corte de la escala para avisar al médico ≥3, nos lleva a plantear la necesidad de revisar el punto de corte en nuestro medio. En el período de implantación ningún paciente falleció y solo uno precisó traslado a UCIP, aunque en ningún momento tuvo una puntuación ≥3. Estos hallazgos son comunes a otros trabajos y se señala que en pacientes pediátricos estos parámetros no son adecuados como variables de resultado12.
En nuestra experiencia, la falta de resultados en cuanto a la prevención del deterioro del paciente puede estar relacionada con distintos factores: 1) son pocos los pacientes que requieren traslado a UCIP; 2) el personal de enfermería está entrenado y formado en pacientes pediátricos; 3) existe comunicación estrecha entre el personal médico de hospitalización y el personal médico de guardia (en ocasiones es el mismo), y 4) la gran accesibilidad al pediatra encargado de la hospitalización o de la guardia.
Hay un aspecto no explorado en este trabajo que es la seguridad que pueden aportar estas escalas cuando enfermería no experta en pacientes pediátricos tiene que atenderles, ya que establece unos puntos de corte de normalidad para constantes vitales, como son la frecuencia cardíaca y la frecuencia respiratoria, específicos de cada edad9.
Tras analizar nuestros resultados, creemos que las variables de resultado no deben ser únicamente eventos críticos como los traslados a UCIP o fallecimientos, ya que su escasa frecuencia en las unidades pediátricas, si no las invalida completamente, las hace poco útiles o aplicables en este aspecto concreto. Aunque sería interesante analizar qué pacientes precisan, por ejemplo, medidas de tratamiento más agresivas como ventilación de alto flujo, aunque sean administradas en la misma unidad de hospitalización. Otros autores concluyen en la misma línea, y proponen utilizar otras variables de resultado incluso tras el análisis de la utilización de estas escalas durante varios años13.
En relación con el paciente con puntuación de 2 en la escala que precisó traslado a UCI, no puede considerarse un fallo en sentido estricto, ya que la secuencia de actuación en este caso indicaba revisión por enfermería, que detectó el empeoramiento en cuanto se produjo, aunque evidentemente, un caso único no permite establecer ningún tipo de conclusión.
La escala utilizada aplica constantes registradas habitualmente en la práctica clínica rutinaria, lo que permite su implementación en la mayoría de los centros sanitarios sin grandes modificaciones, ya sean registros de historia clínica electrónica, en papel o mixtas. Una ventaja de la historia clínica electrónica es que permite la generación de alarmas automáticas que, en caso contrario, deben ser valoradas por el personal de enfermería.
El único parámetro que no se utiliza en las gráficas habituales es el de la preocupación de los padres. Sin embargo, la implicación del paciente y, en el caso de pacientes pediátricos, de los padres, tutores o cuidadores habituales del niño, podría ayudar a reorientar las prioridades en la atención del paciente en algunos casos, así como a participar en la toma de decisiones en el proceso asistencial y mejorar la seguridad del paciente14.
En nuestra experiencia la mayoría de los pacientes pediátricos con deterioro grave que precisan su traslado a UCIP son derivados desde los servicios de urgencia en la mayoría de las ocasiones. Por este motivo, y pensando en que la aplicabilidad de la herramienta y la escala pueda ser más provechosa en estos servicios8, consideramos que en un futuro debiera evaluarse a este nivel la aplicación de la escala. Asimismo, consideramos que la homogeneidad de los sistemas de vigilancia, desde que el paciente ingresa por urgencias hasta su alta hospitalaria, puede contribuir a mejorar la continuidad asistencial.
Las limitaciones de nuestro estudio fueron, en primer lugar, que hubo un sesgo de selección pues obviamente hubo un alto porcentaje de escalas incorrectamente cumplimentadas. Esto determinó que los resultados en cuanto a puntuaciones ≥3 pudieran ser poco representativos de la muestra global de pacientes a los que se les aplicó la escala. Además, la escala valora un parámetro subjetivo como es la preocupación de los familiares, médico-enfermero, y por tanto, va a depender del sujeto que lo valora.
Finalmente, es cierto que la escala no fue evaluada en el contexto de un ensayo clínico en nuestra experiencia, y que su traducción al castellano no fue realizada con normas estrictas de validación.
Para finalizar, concluimos que el uso de las escalas pediátricas de alerta temprana ha supuesto un beneficio en nuestra unidad, específicamente en la mejora de los registros y la estandarización de la supervisión y comunicación entre profesionales, así como incorporando la preocupación de los padres como parámetro de valoración. Los factores de éxito han sido la implicación de los profesionales, la incorporación a la historia clínica electrónica y el seguimiento y mejora continua.
Conflicto de interesesNo existe conflicto de intereses.
A la Subdirección General de Calidad Asistencial de la Consejería de Sanidad, Comunidad de Madrid (Alberto Pardo Hernández, Carmen Albéniz Lizarraga).