Entre las epilepsias generalizadas idiopáticas, la epilepsia de ausencias es el tipo más prevalente. Se puede asociar con trastornos cognitivos, del comportamiento o psiquiátricos.
ObjetivoDescribir las características clínicas, electroencefalográficas y las comorbilidades en menores de 18 años con epilepsia de ausencias infantil y juvenil.
Pacientes y métodosEstudio de corte transversal y retrospectivo en un centro de referencia durante ocho años. Se realizó un análisis descriptivo.
ResultadosDe los 103 pacientes, 67 eran de sexo femenino (65%). La mediana de edad de la primera crisis fue de siete años. El 44% de los pacientes presentaba una historia personal de convulsiones y la mitad historia familiar de epilepsia. Los trastornos del aprendizaje se presentaron en el 21% de los pacientes, el 14% tenían asociado trastorno por déficit de atención e hiperactividad y el 11% estos dos. Ansiedad y depresión se encontró en el 10% de los niños. El electroencefalograma en la mayoría de los casos (68%) presentó actividad anormal. El medicamento más utilizado fue el ácido valproico.
ConclusiónLas comorbilidades comportamentales, cognitivas y psiquiátricas son frecuentes en niños con epilepsia de ausencia infantil y juvenil, por lo que se requiere una búsqueda activa de estos trastornos con el fin de lograr un tratamiento oportuno y disminuir el impacto en la vida escolar del niño y adolescente.
.
Among the idiopathic generalized epilepsies, absence epilepsy is the most prevalent type. They can be associated with cognitive, behavioral, or psychiatric disorders.
ObjectiveTo describe the clinical and electroencephalographic characteristics, as well as the comorbidities, in children under 18 years old who had childhood and juvenile absences epilepsy.
Patients and methodsRetrospective, single-center, observational study in a referral center for 8 years.
ResultsOf the 103 patients, 67 were female (65%). The median age of the first crisis was 7 years. Forty-four percent of patients had a personal history of seizures, and half had a family history of epilepsy. Learning disorders were present in 21% of the patients; 14% had associated attention-deficit hyperactivity disorders, and 11% had both. Anxiety and depression were found in 10% of children. The electroencephalogram, in most cases (68%), presented abnormal activity. The most used drug was valproic acid.
ConclusionBehavioral, cognitive, and psychiatric comorbidities are common in children with childhood and juvenile absence epilepsy, so an active search for these disorders is required in order to achieve timely treatment and reduce the impact on the school life of children and adolescents.
Las epilepsias generalizadas idiopáticas (EGI) suponen cerca de un tercio de las epilepsias infantiles y conforman un grupo heterogéneo de síndromes epilépticos posiblemente con patrones genéticos y mecanismos patogénicos diferentes que, aunque pueden darse a cualquier edad, tienen una mayor expresividad en la edad escolar y la adolescencia. Las características diferenciales entre los distintos síndromes epilépticos son difíciles de establecer debido al solapamiento semiológico que puede darse entre ellos y, de hecho, el control evolutivo de estos pacientes suele inducir diferentes diagnósticos sucesivos1–3.
Entre las epilepsias generalizadas idiopáticas, la epilepsia de ausencias es el tipo más prevalente. Esta se caracteriza por ausencias típicas frecuentes. La epilepsia de ausencias infantil (EAI) representa del 15 al 20% de todas las epilepsias infantiles, con una incidencia anual de 4,7 a 8,0 por 100.000 niños entre las edades de uno y 15 años1–3. En la edad escolar se han reportado cifras de prevalencia del 8%4.
Se ha descrito una asociación con trastornos en las habilidades motoras finas y trastornos cognitivos, con bajo rendimiento escolar y con comorbilidades psiquiátricas en los pacientes con epilepsia de ausencias, predominando el trastorno por déficit de atención e hiperactividad (TDAH) en la edad pediátrica, seguido por otros como ansiedad y depresión4,5.
El tratamiento de primera línea para la EAI, según una revisión sistemática de Cochrane del 2017, es la etosuximida, medicamento no disponible en nuestro medio6. Por lo cual la primera línea de tratamiento es el ácido valproico, que dentro de sus efectos adversos se encuentran cambios en los niveles de conciencia y dificultades en la cognición7.
En nuestro conocimiento, en Latinoamérica no hay estudios que describan las características y comorbilidades en pacientes con epilepsia de ausencia infantil o juvenil (EAJ), las ayudas diagnósticas realizadas y los tratamientos recibidos. Esto proporciona elementos para un enfoque diagnóstico adecuado y seguimiento, con el fin de mejorar su calidad de vida y proceso de aprendizaje. Por lo tanto, el objetivo de este estudio fue describir las características clínicas, electroencefalográficas y las comorbilidades de un grupo de pacientes con epilepsia de ausencias tanto infantil como juvenil.
Pacientes y métodosDefinicionesEpilepsia de ausencias: la EAI se clasifica como un síndrome de epilepsia con una presunta causa genética, de acuerdo con la Liga Internacional contra la Epilepsia (ILAE)8,9. El tipo de crisis distintiva son las crisis típicas de ausencias y se presentan como episodios cortos y frecuentes de deterioro profundo de la conciencia sin pérdida del tono corporal, que duran aproximadamente 10 segundos en la infantil y hasta 30 segundos en la juvenil10. En el 80% de los pacientes con crisis de ausencias juvenil se asocian crisis tónico clónicas generalizadas y una quinta parte tienen sacudidas mioclónicas esporádicas.
Politerapia: se definió como la presencia de dos medicamentos o más a dosis óptimas en un mismo momento.
Fracaso académico: pérdida de un año escolar lectivo.
Aula de apoyo: estrategia nacional que ofrecen las instituciones educativas y que permite la atención integral de los estudiantes con limitaciones.
Se realizó un estudio de corte trasversal, con recolección retrospectiva de la información. Se incluyeron todos los pacientes con diagnóstico de epilepsia de ausencias, tanto infantil como juvenil, que cumplieran los criterios de inclusión, evaluados por consulta de neurología pediátrica y en el laboratorio de electroencefalografía del Hospital Alma Máter de Antioquia (Medellín), entre 2012 al 2020.
Los criterios de inclusión fueron pacientes menores de 18 años, con manifestaciones clínicas y electroencefalográficas de epilepsia generalizada genética tipo ausencia con registro disponible para el análisis. Se excluyeron pacientes con diagnóstico de otro síndrome epiléptico en su evolución posterior.
De cada historia clínica se registraron variables demográficas, antecedentes personales, antecedentes familiares de epilepsia, datos clínicos relacionados con esta, electroencefalograma (EEG), exámenes complementarios como estudios de imagen del sistema nervioso central, así como datos del tratamiento. Las comorbilidades psiquiátricas como depresión y ansiedad se incluyeron si tenían un diagnóstico clínico confirmado por psiquiatría o neurología pediátrica según los criterios del manual diagnóstico y estadístico de los trastornos mentales (DSM-IV). Para el TDAH se utilizó la escala de Conners realizada por padres y maestros o prueba neuropsicológica y el diagnóstico clínico confirmado por psiquiatra o neurólogo pediatra. La información recolectada se almacenó en una base de datos elaborada en Excel.
Para las variables cualitativas se calcularon frecuencias y proporciones; para las cuantitativas se evaluó la normalidad, y según esta se calcularon medidas de tendencia central (mediana o media) con su respectiva medida de dispersión (rango intercuartílico [IQR] o desviación estándar [DE]).
Para el análisis de la información se utilizó el programa Statistical Package for the Social Sciences (SPSS) versión 20 (Inc., Chicago, IL, EE. UU.). El estudio fue aprobado por el comité de ética de la institución el 03 de diciembre del 2019.
ResultadosSe incluyeron en el análisis a 103 pacientes, de los cuales 67 (65%) eran de sexo femenino. Las edades de los pacientes en la última evaluación por neurología infantil estaban entre uno a 18 años. La mediana de edad de la primera crisis fue de siete años (IQR 5-10). El antecedente personal de crisis febriles y los antecedentes familiares se reportan en la tabla 1. En 22 pacientes (21%), el antecedente familiar de epilepsia era en un familiar de primer grado de consanguinidad.
Características clínicas y antecedentes de niños con epilepsia tipo ausencia infantil y juvenil
| Edad, mediana (IQR)Sexo, n (%) | 11 años (9-14) |
|---|---|
| Femenino | 67 (65) |
| Historia personal, n (%) | |
| Crisis febriles | 8 (8) |
| Historia familiar, n (%) | |
| Epilepsia | 52 (51) |
| Epilepsia de ausencias | 12 (12) |
IQR: rango intercuartílico.
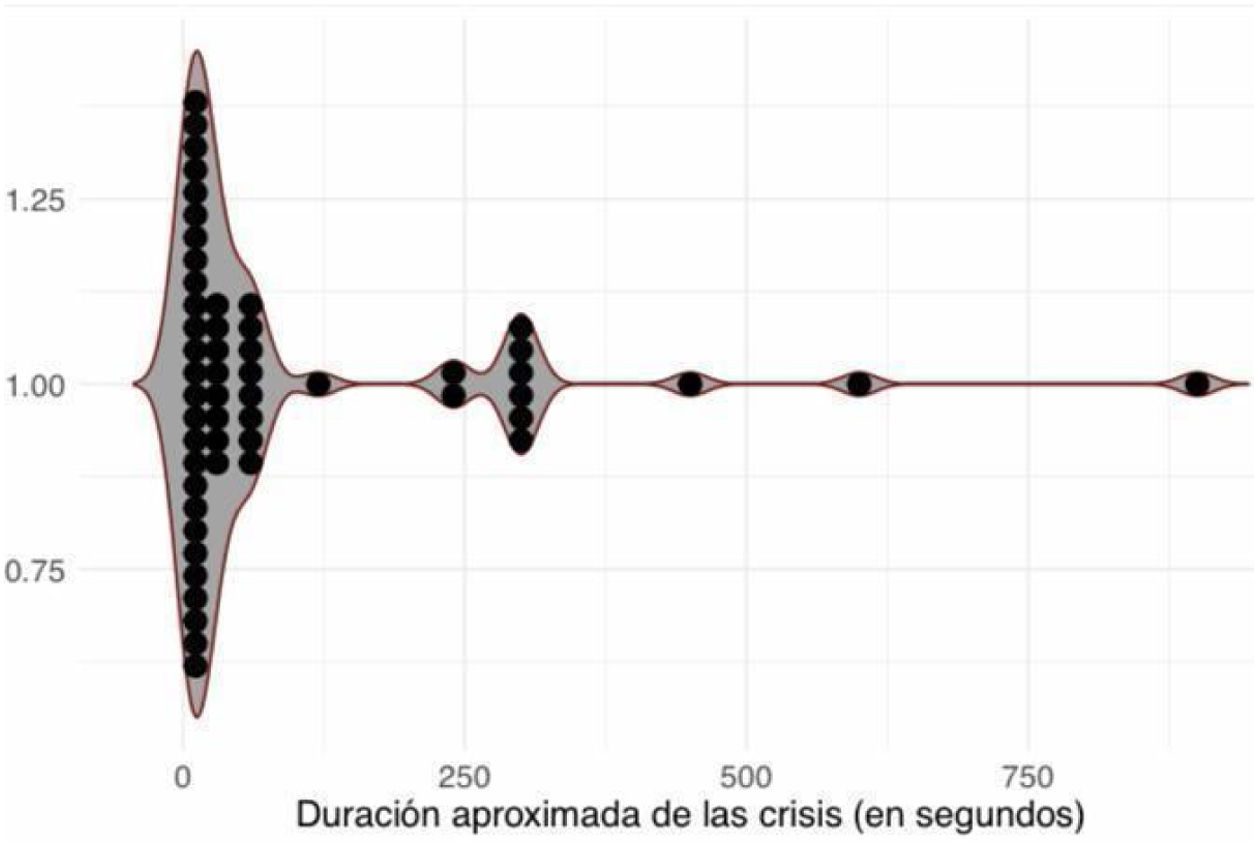
La mediana de la duración de las crisis reportada por la familia fue de 30 segundos (IQR 10 a 60 segundos), con una duración mínima reportada de dos segundos y máxima de 900 segundos (fig. 1).
La manifestación inicial en la EAJ fueron crisis tónico clónicas generalizadas en 15 pacientes (15%) y crisis mioclónicas en siete (7%). En el resto de pacientes fueron ausencias típicas.
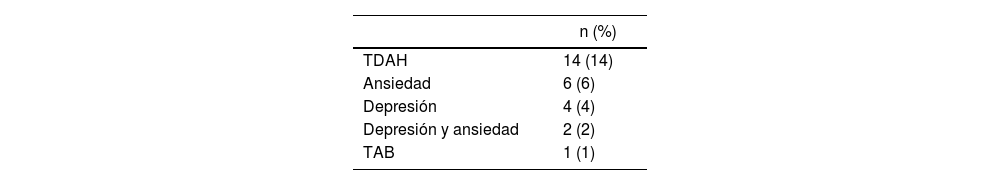
Con relación a los trastornos del aprendizaje, se encontró en esta población que 22 pacientes (21%) presentaron algún trastorno de este tipo y, de estos, 10 (45%) mostraron fracaso académico. Un total de 14 pacientes (14%) presentaron TDAH y 11 (11%) algún trastorno del aprendizaje y TDAH. Un total de 21 pacientes (20%) necesitaron un aula de apoyo.
De los pacientes que presentaron TDAH, en 10 (71%) el inicio de las crisis de ausencias fue luego de los cinco años, comparado con cuatro (29%) antes de esta edad; de igual forma, para los pacientes con trastorno de aprendizaje, en 15 (68%) las crisis iniciaron luego de los cinco años y a los que presentaban tanto trastorno de aprendizaje como TDAH, donde en ocho (73%) la epilepsia inició luego los cinco años.
En la tabla 2 se reportan las comorbilidades psiquiátricas, la mayoría de los pacientes no presentó estas.
Con relación al EEG, este se realizó en 101 pacientes (98%); el tipo de EEG más frecuente fue en vigilia y sueño en 46 pacientes (46%), seguido por solamente en vigilia en 45 (45%). El menos frecuente fue la videotelemetría en siete pacientes (7%) entre 12 y 114 horas.
En la mayoría de los casos (70 de 101, 69%) se reportó actividad anormal, siendo la punta onda a 3Hz el hallazgo más frecuentemente descrito en 58 pacientes (57%). En 11 pacientes (11%) se encontró actividad focal, donde la actividad frontal y frontal central fue la más frecuente en seis (55%) y focal central en dos (18%) al igual que occipital (18%). Solo uno (9%) presentó actividad parasagital izquierda.
De los 58 pacientes (56%) a los que se les practicó el test de hiperventilación, en 20 (19%) fue positivo.
Los estudios imaginológicos se realizaron en 45 pacientes (44%), de estos, a 25 (56%) se les realizó resonancia magnética (RM) cerebral, a 11 (24%) tomografía axial computarizada (TAC), a ocho niños (18%) ambas imágenes (RM y TAC cerebral) y a uno (2%) resonancia magnética nuclear (RMN) y tomografía por emisión de positrones/tomografía computarizada (PET-TC).
Se describieron hallazgos anormales en las imágenes solo en tres pacientes (3%); en uno se encontró hipometabolismo temporal superior izquierda y compromiso leve de uncus temporal ipsilateral; otro presentaba una lesión hiperintensa en T2 e hipointensa en T1 que no contactaba con la sustancia gris en la región subcortical parietal izquierda; un tercer paciente tenía una imagen sospechosa de microadenoma hipofisiario. En el primer y tercer casos, el EEG reportó punta onda lenta generalizada, mientras que en el segundo caso se describe como punta onda lenta focal central derecha.
El tiempo de tratamiento tuvo una mediana de dos años (IQR 1-5), con periodo mínimo de un mes y máximo de 12 años. Un total de 80 pacientes (78%) presentaron buen control con el tratamiento, logrando suspenderse luego de un periodo libre de crisis en 14 pacientes (14%).
Con relación a los anticonvulsivantes que recibían los pacientes al llegar a la consulta de neuropediatría, el medicamento más utilizado fue el ácido valproico en 82 pacientes (80%), con una mediana de la dosis de 17,6mg/kg/día (IQR: 14-21mg/kg/día) siendo la dosis mínima de 3mg/kg/día y máxima 37mg/kg/día. Por otro lado, seis (6%) recibieron divalproato de sodio y uno (1%) valproato de magnesio. De los que recibieron ácido valproico, 65 (63%) tenían una dosis menor de 20mg/kg/día; de estos, 11 (17%) pacientes tenían terapia con ácido valproico y otro medicamento (lamotrigina o levetiracetam).
La lamotrigina se formuló en 23 pacientes (22%), y de estos, seis (26%) como monoterapia, con una mediana de la dosis de 3mg/kg/día (IQR 1,5-3,8mg/kg/día). El levetiracetam se prescribió en 13 (13%), de los cuales cinco (38%) lo recibieron como monoterapia; la mediana de la dosis de levetiracetam fue de 30mg/kg/día (IQR 20-36,5mg/kg/día). Los anticonvulsivantes menos utilizados fueron la carbamazepina y clobazam en dos pacientes (2%), respectivamente, y fenitoína en uno (1%). Un total de 17 pacientes (17%) requirieron politerapia.
Se reportaron eventos adversos en ocho pacientes (8%); en cuatro (4%) se cambió el medicamento por persistencia de crisis; en tres (3%) se documentó pobre adherencia y en uno (1%) disminución del rendimiento escolar, este último con ácido valproico.
DiscusiónEn este estudio se describen las características clínicas y electroencefalográficas de una cohorte de pacientes menores de 18 años con epilepsia de ausencia en un centro de referencia para estas patologías y la frecuencia de las comorbilidades cognitivas, comportamentales y psiquiátricas en estos pacientes.
La EAI se caracteriza por su inicio entre los cuatro y 10 años con un pico entre cinco a siete años, y la juvenil entre los 10 y los 12 años. La edad de inicio de las crisis se ha reportado a los 5,8 años (± 2,37)11 y 6,99 años12, siendo similar a nuestros resultados. Se destacan algunos pacientes en los que el diagnóstico se realizó antes de los cuatro años, descrito previamente en la literatura en asociación con la deficiencia subyacente del transportador de glucosa tipo 113.
Este tipo de epilepsia es más frecuente en el sexo femenino11,12,14,15, similar a nuestros resultados. El antecedente personal de crisis febriles se ha descrito en el 13%11, siendo menor en este estudio (8%).
Aunque las crisis de ausencia típicas pueden surgir en pacientes con lesiones cerebrales adquiridas16, son más frecuentes los síndromes epilépticos generalizados idiopáticos que, por definición, no están asociados con cambios anatómicos macroscópicos. La mayoría de los casos surgen de una herencia compleja, algunos monogénicos (familiares o esporádicos)17. Se ha reportado el antecedente familiar de epilepsia en el 15,8% y de trastornos psiquiátricos en el 21%11, por debajo de lo encontrado en el presente estudio, donde la mitad de los pacientes tenía historia familiar de algún tipo de epilepsia y de epilepsia de ausencias en el 12% de los casos.
El carácter sutil de las crisis que a menudo las hace pasar desapercibidas o se diagnostican erróneamente como tics, despistes o movimientos estereotipados, podría explicar que el 68% de los pacientes no tenía ningún diagnóstico previo a la evaluación por el neurólogo pediatra.
En cuanto a su presentación clínica, los familiares y profesores suelen describir breves episodios en los que el paciente pierde la conciencia, no responde y tiene un paro conductual, con frecuencias de 10 a más de 30 veces durante el día. Un hallazgo llamativo en nuestro estudio fueron pacientes en los que se describen crisis de duración muy prolongadas (300-900 segundos), esto podría ser explicado porque este dato se obtuvo del relato de los familiares, que posiblemente no tenían claridad de la duración exacta de la crisis, asociado al temor y a la angustia que generan los episodios18.
Los movimientos clónicos o tónicos leves a menudo ocurren durante los primeros segundos de la crisis de ausencia y se ha establecido que entre el 35-60% de pacientes desarrollan crisis tonicoclónicas generalizadas en la etapa juvenil19. En nuestro caso, este tipo de crisis fue menor (15%).
Con relación a las comorbilidades, el estudio de Caplan et al.15 reporta que el 25% de los niños con epilepsia de ausencia presentaron déficit cognitivo sutil, y el 43% trastorno del lenguaje. La proporción de pacientes con algún trastorno específico del aprendizaje fue similar en nuestro estudio (21%). Adicionalmente, describieron que solo el 23% de los pacientes recibían algún tipo de intervención para las comorbilidades, similar a nuestros resultados donde el 20% necesitaron aulas de apoyo. Según otra serie20, hasta el 38% de los pacientes con epilepsia de ausencias infantil presentarán problemas psicosociales, académicos, laborales y un riesgo mayor de accidentes.
El TDAH es la comorbilidad psiquiátrica más común de las crisis de ausencias cuando se presentan como único tipo de crisis: pueden preceder a la primera crisis de ausencias (es decir, están presentes en niños pre sintomáticos) o persistir incluso después de que las crisis se controlan farmacológicamente21,22, y son más frecuentes después de la monoterapia con ácido valproico que con etosuximida o lamotrigina22,23. Caplan et al.15 reportan una frecuencia del 26% de TDAH y el 11% de TDAH y trastorno afectivo o de ansiedad, mientras Masur et al.22 encontraron que el 36% de la cohorte presentaron déficit de atención a pesar de las funciones neurocognitivas intactas, datos superiores a los encontrados en nuestro estudio (14%), posiblemente explicado por la forma de realizar el diagnóstico en cada estudio. Aún es controversial si el metilfenidato, medicamento más frecuentemente usado en el tratamiento del TDAH, causa empeoramiento de las convulsiones en niños con epilepsia24.
En el estudio de Caplan et al.15 se reporta una frecuencia de trastorno afectivo o de ansiedad en el 20% de los pacientes con epilepsia de ausencia, cifra un poco mayor a nuestros resultados (12%), probablemente debido a la diferencias en el diseño de estos. En nuestro estudio reportamos un paciente con trastorno afectivo bipolar (TAB), comorbilidad que no se ha descrito en estudios similares.
La presencia de comorbilidad neuropsiquiátrica se ha asociado con probables redes aberrantes cortico-tálamo-corticales que subyacen a las crisis de ausencias y se combinan con las redes anormales de los ganglios basales-límbicos-monoaminas subyacentes a los trastornos cognitivos y a los trastornos del estado de ánimo para generar el fenotipo neurológico y neuropsiquiátrico asociado a la epilepsia de ausencias. Las interacciones entre estas redes anormales podrían contribuir a un umbral convulsivo más bajo y a un mayor riesgo de comorbilidad25.
Por todo lo anterior, es probable que la epilepsia de ausencia en niños no sea tan benigna desde el punto de vista cognitivo, comportamental y psiquiátrico, por esto el clínico debe estar atento y realizar un seguimiento a estas condiciones asociadas para realizar una intervención oportuna y disminuir el impacto en la vida escolar del niño.
La descarga eléctrica cerebral se desencadena por la hiperventilación voluntaria en más del 90% de los pacientes con epilepsia de ausencias. El uso de hiperventilación para diagnosticar de manera rápida e inequívoca a los pacientes con epilepsia de ausencia es ahora común. En los últimos años, se ha evaluado la eficacia de esta herramienta de diagnóstico e incluso se ha sugerido que un diagnóstico de epilepsia de ausencia «debería cuestionarse seriamente si no tiene una crisis con la hiperventilación»26. En este estudio, la hiperventilación no fue realizada en el 42% de los pacientes y fue positiva solo en el 19%, posiblemente debido a que algunos pacientes ya recibían tratamiento anticonvulsivante y la prueba pudo haberse usado más frecuentemente en el seguimiento y evaluación del control de la enfermedad, que como una ayuda diagnóstica.
El EEG es la principal herramienta diagnóstica. En nuestros pacientes, el 68% tenían EEG anormales, siendo la punta onda lenta a 3Hz el hallazgo más frecuentemente descrito. En un estudio realizado en Israel27, describieron que la hiperventilación en posición sentada sin reclinarse que se realiza durante el EEG, aumenta la probabilidad de provocar crisis de ausencia durante los registros de EEG de rutina. En los niños más pequeños, la duración de las crisis de ausencias en decúbito supino es más corta en comparación con la observada en niños mayores. Dado que actualmente el EEG de rutina se registra en posición supina, es posible que no se induzcan crisis de ausencias en algunos niños, particularmente en los más pequeños. Podría ser este el caso de algunos de nuestros pacientes, siendo un aspecto que podría ampliarse en otros estudios.
En general, las neuroimágenes no se requieren para el diagnóstico de este tipo de epilepsias. La mayoría de revisiones en las que se han realizado imágenes tienen como objetivo ampliar el conocimiento de esta enfermedad28. En nuestro estudio, el 44% de los pacientes tenía una neuroimágen, la mayoría de ellos RM (25%), en algunos casos indicada por difícil control de la enfermedad o porque algunos debutaron con otras características semiológicas de las crisis, ya fuera crisis tónico clónicas generalizadas o mioclónicas, que hacen parte de la forma de presentación de las EAJ. Sin embargo, la TAC, que no tiene ninguna indicación para este tipo de epilepsias, también fue realizada en un porcentaje no despreciable de pacientes, posiblemente asociado al desconocimiento que se tiene de la entidad en la población médica.
Una vez que se reconocen, las epilepsias deben tratarse para mejorar la calidad de vida, el rendimiento escolar y la aceptación social, y posiblemente para reducir el riesgo de estatus epiléptico, que aunque es poco frecuente, puede presentarse. Un estado totalmente libre de crisis puede lograrse mediante un tratamiento farmacológico adecuado3.
Se recomienda el uso de etosuximida como tratamiento de primera línea en la mayoría de los niños con epilepsia de ausencias infantil6. En Colombia aún no contamos con este medicamento, por lo que el ácido valproico, que es la segunda línea de manejo, sigue siendo la terapia inicial en estos pacientes, motivo por el cual fue el medicamento más utilizado (68%), a diferencia de lo descrito por Schreibman Cohen et al.12, con una mayor frecuencia de etosuximida en el 27% y lamotrigina en el 15%, seguido por el ácido valproico en solo el 11,5% en su serie. En esta serie la dosis del ácido valproico fue menor a la dosis terapeutica habitual (20-60mg/kg/día), esto explicado porque en algunos pacientes se estaba realizando el desmonte del medicamento.
En el 2010 se realizó un ensayo clínico aleatorizado, controlado, doble ciego y multicéntrico en 453 pacientes, comparando la eficacia, tolerabilidad y efectos secundarios de ácido valproico, etosuximida y lamotrigina, donde se evidenció que el grupo que recibió ácido valproico tuvo puntuaciones significativamente más bajas en las medidas de atención en comparación con los otros grupos23. Esto refuerza el hecho que el pediatra y el neurólogo pediatra deben realizar seguimiento de rutina a los cambios en la atención y comportamentales.
Caplan at al.11 reportaron el uso de politerapia para tratamiento de la epilepsia de ausencias en el 14%, similar a nuestros resultados, y Schreibman et al.12 describen cifras un poco mayores hasta del 27%.
Con relación a un adecuado control de las crisis, se ha reportado este en el 15%15, muy por debajo de nuestros resultados, alcanzando en este estudio un 78%.
Algunos pacientes, en el momento de llegar a la primera evaluación por neurología pediátrica, estaban recibiendo tratamiento con algunos bloqueadores de canales de sodio, esto nos confirma el desconocimiento de la enfermedad y del tratamiento adecuado, ya que este mecanismo de acción se asocia a exacerbación de las crisis de ausencias6,29.
La principal limitación del estudio fue que se realizó en un solo centro de referencia para epilepsias, lo que puede limitar la generalización de sus resultados. Adicionalmente, el diagnóstico de las patologías psiquiatricas fue clínico. El diagnóstico de las comorbilidades neurológicas como TDAH en algunos casos se realizó con prueba neuropsicologica y en otros con escala de Conners realizada por padres y maestros y el diagnóstico clínico confirmado por psiquiatra o neurólogo pediatra, lo que pudo incurrir en sesgo de información.
ConclusiónLa epilepsia de ausencias constituye un síndrome epiléptico frecuente en la edad escolar. Aunque este tipo de epilepsia es de buen pronóstico con relación a las crisis convulsivas, su relación con comorbilidades comportamentales, cognitivas y psiquiátricas es frecuente, por lo que se requiere una búsqueda activa de estos trastornos con el fin de lograr un tratamiento oportuno y disminuir el impacto en la vida escolar del niño y adolescente.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.