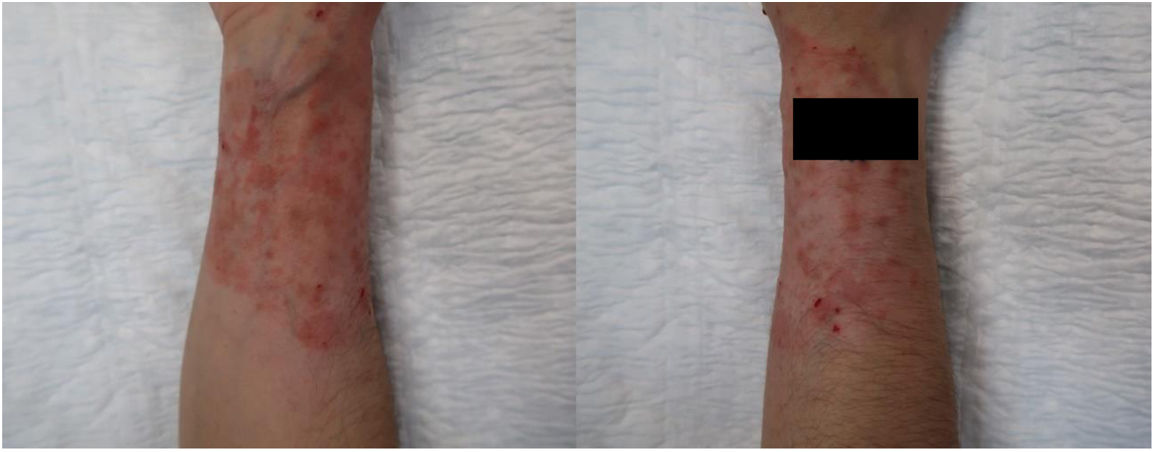
Mujer de 32 años con antecedentes de colitis ulcerosa desde hacía 10 años en tratamiento con infliximab y mesalazina. Residía en una granja con caballos, aunque no tenía contacto directo con estos. La paciente fue derivada a la consulta de Dermatología por la aparición de una placa eritematodescamativa, con máculas y pápulas dispersas en su interior, muy pruriginosa, localizada en el antebrazo derecho, que había ido creciendo por el borde, de aspecto circinado, desde hacía un año (fig. 1). Previamente, había estado en tratamiento con corticoides tópicos de alta potencia durante 6 meses, empeorando la lesión. Se tomaron escamas cutáneas para cultivo micológico y se inició tratamiento con terbinafina oral 250mg/24h y flutrimazol tópico al 1% cada 12h, durante 2 meses.
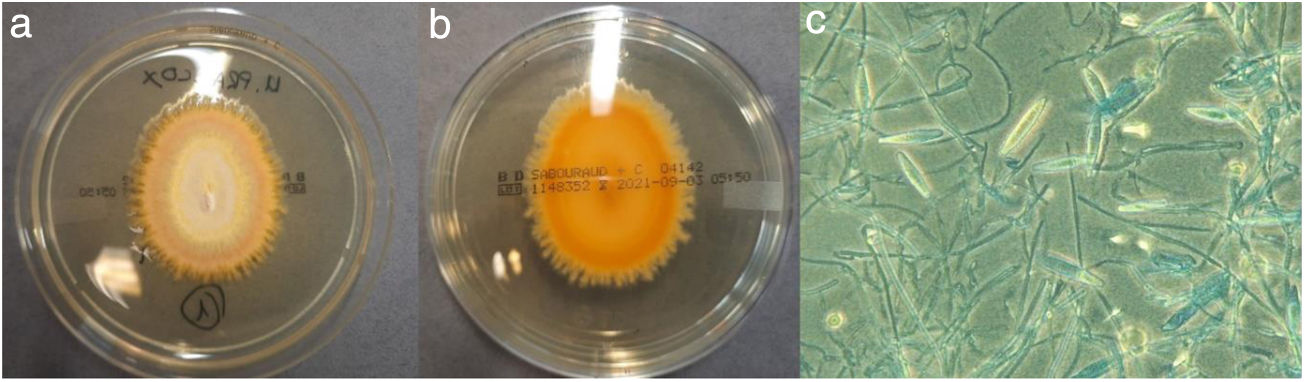
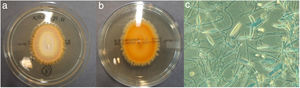
Las escamas cutáneas se cultivaron en Agar Sabouraud-cloranfenicol (Becton-Dickinson, Tullastrasse, Alemania) y Agar Sabouraud-cicloheximida (Becton-Dickinson, Tullastrasse, Alemania) e incubaron a 30°C en aerobiosis. A los 6 días de incubación, en la placa de Agar Sabouraud-cicloheximida se observó crecimiento de dos colonias de un hongo filamentoso con anverso plano, pulverulento, de color amarillento y reverso liso y amarillo brillante (fig. 2a y b). En el examen microscópico mediante la tinción azul de lactofenol, se observaron microconidias piridiformes dispuestas a lo largo de la hifa y macroconidias lanceoladas, rugosas, septadas (6-9 septos) y de pared delgada que emergían de la parte central o final de la hifa (fig. 2c), características con las que se identificó como Nanizzia praecox, en base a De Hoog et al.1. La identificación se corroboró mediante espectrometría de masas MALDI/TOF (Bruker®, Billerica, Estados Unidos) tras extracción proteica en medio líquido descrito por Cassagne et al.2 con un score de 2.21 para N. praecox.
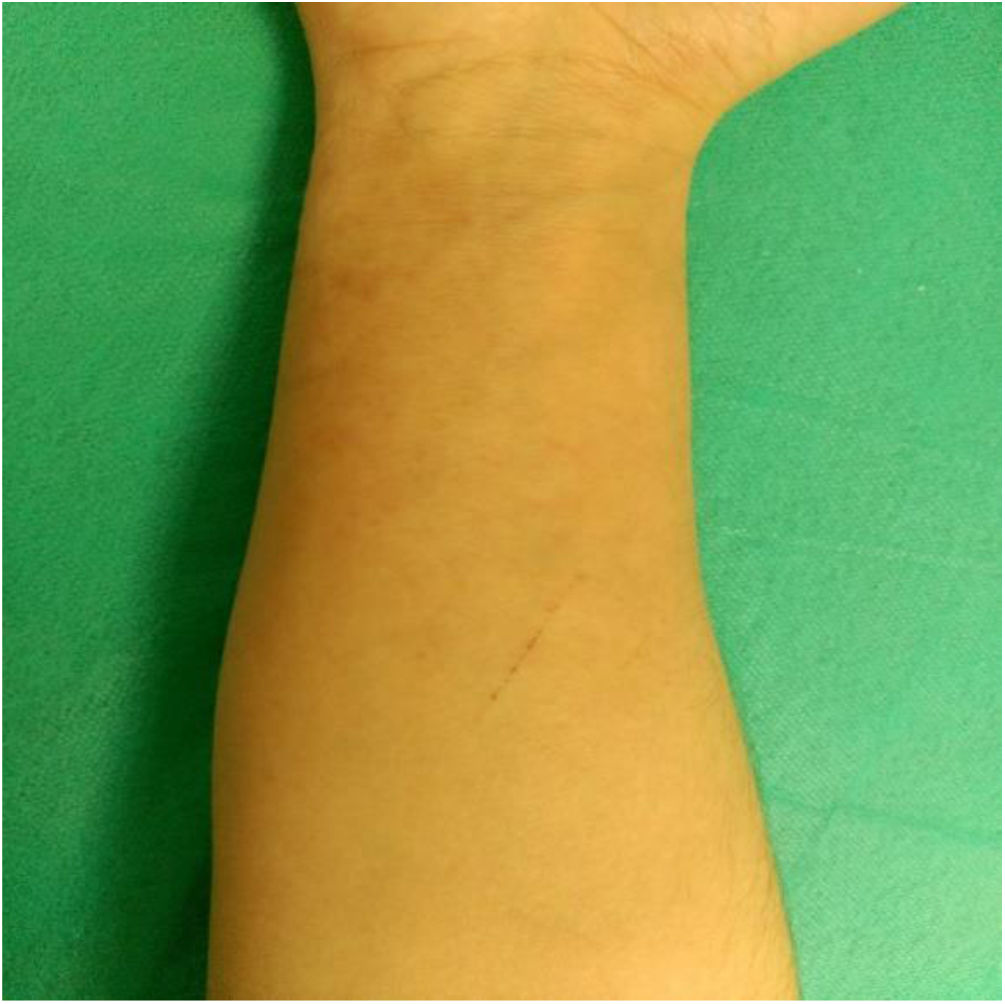
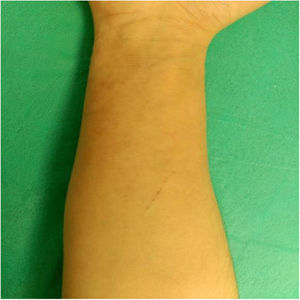
EvoluciónDespués de un empeoramiento inicial fue mejorando lentamente. A los 13 días la paciente todavía tenía bastante prurito y eritema. A los 2 meses la lesión estaba prácticamente resuelta (fig. 3), pero persistía el prurito y algo de eritema por lo que se decidió continuar el tratamiento con itraconazol oral 50mg/24h durante 14 días y flutrimazol tópico hasta la resolución completa.
ComentarioN. praecox es un dermatofito perteneciente a la familia Arthrodermataceae, clasificado hasta 2017 en el género Microsporum (M. praecox). Es un hongo geofílico y zoofílico estrechamente relacionado con ambientes equinos, que raramente causa infección en humanos3,4. Hasta la fecha actual, hay descritos menos de 40 casos en la literatura. Uhrlaß et al.5 describen 3 casos de tinea corporis causada por N. praecox en un período de 5 años, en el que 2 de los pacientes habían tenido contacto directo con caballos. Alanio et al.6 describen otro caso de una jinete con una tinea corporis en el que el agente etiológico fue M. praecox. En el caso que describimos, nuestra paciente no tenía contacto directo con caballos, pero sí vivía en un ambiente equino, por lo que la transmisión indirecta a través del suelo y materiales contaminados parece ser la vía de contagio más probable, debido a que las características geofílicas de este dermatofito le permiten permanecer en el ambiente sin necesidad de reservorio animal4. La principal limitación de este trabajo es no disponer de una técnica de PCR para confirmar la identificación. Sin embargo, Hamal et al.7 presentan un estudio en el que incluyen 196 hongos filamentosos, incluidos dermatofitos, donde la identificación por MALDI/TOF asociada con una extracción previa de proteínas en medio líquido presentó una tasa de correlación a nivel de especie cercana al 90% con los resultados de secuenciación. Los resultados obtenidos por Hamal et al.7, en conjunto con el caso descrito, muestran que mediante la utilización de dos técnicas complementarias y asequibles para la mayoría de laboratorios, como son la espectrometría de masas y la identificación macro/microscópica, se obtienen resultados equiparables a los obtenidos con técnicas moleculares más complejas y menos accesibles para la mayoría de servicios de Microbiología. En cuanto al tratamiento, el uso de antifúngicos tópicos suele ser suficiente en lesiones no inflamatorias circunscritas; en casos más graves suele ser necesaria la asociación con un antifúngico sistémico (terbinafina, griseofulvina o azoles)4. La resolución de la lesión suele darse en el plazo de un mes con tratamiento adecuado5,6. En este caso, la resolución fue más lenta (>2meses) probablemente debido a que la paciente estaba con tratamiento crónico inmunosupresor para el tratamiento de su patología. Por lo tanto, N. praecox es un patógeno a considerar en pacientes con lesiones compatibles con tinea corporis y/o tinea capitis y que convivan en ambientes con contacto directo o indirecto con caballos.