Existe evidencia muy limitada respecto del uso de la ventilación en decúbito prono como parte del tratamiento de un síndrome de distrés respiratorio agudo severo para pacientes en periodo de gestación. Actualmente las recomendaciones para el manejo ventilatorio invasivo en esta población son muy escasas y se basan en la extrapolación de las conclusiones obtenidas en estudios de pacientes no gestantes. La literatura disponible asevera que la anatomía y la fisiología de la gestante experimentan complejos cambios adaptativos que deben ser considerados durante el soporte ventilatorio invasivo y el prono. Con la ventilación en decúbito prono, los beneficios obtenidos para el binomio superan ampliamente a los eventuales riesgos. La programación adecuada del ventilador mecánico se correlaciona con un concepto claro y simple: la individualización del soporte. De todas maneras, la decisión del momento oportuno para la interrupción del embarazo debe fundamentarse con un adecuado juicio clínico multidisciplinario y además debe ser respaldado con una estricta monitorización fetal.
There is very limited evidence regarding the use of prone position as part of the treatment of severe acute respiratory distress syndrome in pregnant patients. Currently, recommendations for invasive ventilatory management in this population are very scarce and are based on the extrapolation of conclusions obtained in studies of non-pregnant patients. The available literature asserts that the anatomy and physiology of the pregnant woman undergoes complex adaptive changes that must be considered during invasive ventilatory support and prone position. With prone ventilation, the benefits obtained for the couple far outweigh the eventual risks. Adequate programming of the mechanical ventilator correlates with a clear and simple concept: individualization of support. In any case, the decision on the timing of termination of pregnancy should be based on adequate multidisciplinary clinical judgment and should be supported by strict monitoring of the product.
A lo largo de la historia, el análisis de los cambios de la oxigenación asociados a los cambios de posición ha sido objeto de estudios de gran relevancia. Hace varias décadas, West describió la importancia de la ventilación y la perfusión pulmonar, y el impacto de la fuerza de gravedad y la posición corporal en la oxigenación y la eliminación de CO21,2
Años después, se demostró que existen fuerzas distintas a la gravedad, que influyen en el flujo sanguíneo pulmonar3,4. En 1974, Bryan planteó que la posición prona permitiría una mayor expansión y ventilación de las áreas dorsales de los pulmones5
Poco después, Piehl y Brown demostraron que la posición prona implementada por 4-8h, aumentaba la presión arterial de oxígeno (PaO2) en 47mmHg en promedio; además, propusieron que mejoraba la higiene bronquial6. En sus conclusiones argumentaron que al lograr ventilar las zonas dependientes mejoraron la relación ventilación/perfusión (V/Q), y como consecuencia mejoraron la PaO2.
El emblemático trabajo de Douglas et al., en 6 pacientes con falla respiratoria, reportó que a un mismo nivel de volumen corriente, FiO2 y presión positiva al final de la espiración, la posición prona producía un incremento en la PaO2 de hasta 69mmHg y una mejoría del gasto cardíaco entre 0,3 y 1,2l/min7.
Ray et al.8 mediante ensayos con canes documentaron que el grupo experimental mantenido en la misma posición (sin movilización) se relacionó directamente con una mayor mortalidad al compararse con el grupo control que recibió cambios de posición de forma periódica cada 30min9.
La ventilación en decúbito prono (VDP) es una estrategia ampliamente utilizada para enfrentar una falla respiratoria severa expresada mediante la relación PaO2/FiO2 (P/F) con un valor<150mmHg. El estudio PROSEVA10 es el mayor ensayo clínico actualmente disponible para fundamentar el beneficio del decúbito prono en pacientes con ventilación mecánica invasiva (VMI) ante un síndrome de distrés respiratorio agudo (SDRA) severo. Pese a que este estudio no incluyó pacientes gestantes, la indicación de VDP para este grupo de pacientes parece cumplir con los mismos criterios de beneficio y seguridad11.
Mecánica ventilatoria en prono y fisiología respiratoria aplicada en el embarazoExisten 2 fuerzas que comandan los movimientos ventilatorios: 1) el gradiente gravitacional que invariablemente tiende a colapsar a los alvéolos y al componente vascular; y 2) las fuerzas de deformación elástica propias del parénquima pulmonar que le permiten adaptarse a la forma de la caja torácica. En supino, las zonas ventrales tienden al colapso por acción de estas 2 fuerzas. En prono, aunque el gradiente gravitacional se mantiene inmodificable, las fuerzas de deformación las compensan al actuar en sentido contrario, logrando un efecto «amortiguador». A esto se suma la liberación del peso (efecto físico gravitacional) que ejercen las estructuras del mediastino (el corazón principalmente) y del pulmón como tal (por edema)12, provocando una suerte de «reclutamiento» del tejido pulmonar (tabla 1).
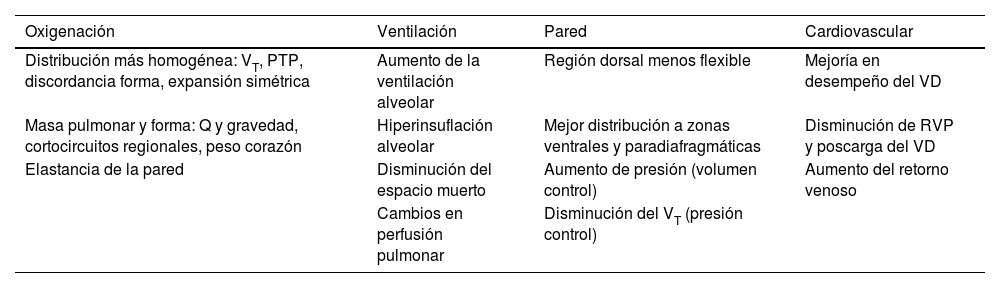
Efectos de la ventilación en decúbito prono. Modificaciones fisiológicas que ocurren durante la posición prono20,21
| Oxigenación | Ventilación | Pared | Cardiovascular |
|---|---|---|---|
| Distribución más homogénea: VT, PTP, discordancia forma, expansión simétrica | Aumento de la ventilación alveolar | Región dorsal menos flexible | Mejoría en desempeño del VD |
| Masa pulmonar y forma: Q y gravedad, cortocircuitos regionales, peso corazón | Hiperinsuflación alveolar | Mejor distribución a zonas ventrales y paradiafragmáticas | Disminución de RVP y poscarga del VD |
| Elastancia de la pared | Disminución del espacio muerto | Aumento de presión (volumen control) | Aumento del retorno venoso |
| Cambios en perfusión pulmonar | Disminución del VT (presión control) |
PTP: presión transpulmonar; Q: perfusión; RVP: resistencia vascular periférica; VD: ventrículo derecho; VT: volumen tidal.
El sistema respiratorio se comporta como un modelo de 2 cuerpos elásticos: el pulmonar y el de la pared torácica. Ambos funcionan como un todo en forma sinérgica. Sin embargo, hay que considerar que también es importante la influencia de la elastancia del mediastino, del diafragma y de la pared abdominal, aunque la importancia de este último está más bien supeditada a la presión del contenido abdominal en dirección cefálica (efecto de masa)13. La elastancia de la pared torácica y la elastancia pulmonar determinan la elastancia del sistema respiratorio.
En supino, en ventilación con presión positiva y además con bloqueo neuromuscular el diafragma experimenta un desplazamiento cefálico; en este contexto, las zonas dependientes tienden al colapso y son susceptibles de sufrir atelectrauma. En prono, el sistema elástico pulmonar trabaja entre 2 limitantes físicos rígidos: la columna vertebral y la zona de apoyo ventral. Esto último, y el hecho de que la excursión diafragmática se desarrolle principalmente en las zonas dependientes, logran una mayor homogeneidad de la mecánica pulmonar14. Ahora bien, la pared anterior del tórax, al estar en contacto directo con la superficie de soporte, podría perder su capacidad de expansión. Dado que la pared dorsal es menos distensible que la ventral, existe disminución de la distensibilidad total de la pared torácica. El uso de apoyos pélvicos y torácicos a nivel de las prominencias de los hombros podría liberar la pared torácica anterior (y abdominal) y de esta manera conservar su distensibilidad15. Este último punto debe ser muy considerado cuando se trata de VDP en pacientes grávidas.
Por lo tanto, en prono, la distribución uniforme del gradiente de presión pleural (ΔPpl), y por ende de la presión transpulmonar (ΔPtp), facilita la apertura de las zonas pulmonares con unidades alveolares colapsadas (o parcialmente abiertas) durante el ciclo respiratorio (Paw-Ppl) en las zonas dependientes. Contrario a lo que se podría creer, el prono por sí solo no recluta dichas unidades alveolares pero sí facilita este proceso16. Además, al lograr homogenizar la deformación impuesta por la ventilación mecánica se reduce el estrés resultante17, lo cual se traduce en estabilidad alveolar, y en consecuencia, menor daño asociado a la ventilación mecánica(VILI) (tabla 1).
Fisiológicamente, el pulmón tiene la capacidad de autorregular su flujo vascular mediante contracción o dilatación de sus capilares. Ante una hipoxemia por SDRA, la microcirculación pulmonar experimenta adaptaciones asociadas a la vasoconstricción con el objetivo de redistribuir el flujo sanguíneo desde zonas pobremente aireadas hacia las que mejor lo están, disminuyendo así el shunt intrapulmonar. El objetivo final de este reflejo es optimizar la oxigenación. Este fenómeno agudo y exclusivo se conoce como reflejo de vasoconstricción pulmonar hipóxico18.
West19 describió que el flujo vascular es consecuencia de la diferencia entre la presión de la arteria pulmonar y la presión alveolar, explicando así la mejor perfusión a nivel de las zonas dependientes (zona 3). En decúbito prono, esta relación se vuelve más uniforme, homogenizando la perfusión y disminuyendo el shunt [tabla 1].
Durante el embarazo existen cambios anatómicos y fisiológicos que se van estableciendo conforme pasa el tiempo. Con el crecimiento uterino, la presión intraabdominal aumenta, generando sobre el tórax un reflejo de dicho aumento de la presión, lo que provoca teóricamente una disminución de la elastancia de la pared torácica que finalmente se traduce en una disminución de la elastancia del sistema respiratorio en aproximadamente un 30%. Para compensar esta incursión abdominal y el consecuente desplazamiento diafragmático de aproximadamente 4cm hacia cefálico, la pared torácica inferior incrementa su diámetro transverso entre 5-7cm22. Para compensar la virtual elevación diafragmática, la agudeza angular costal también aumenta desde 68° basales hasta 103°23.
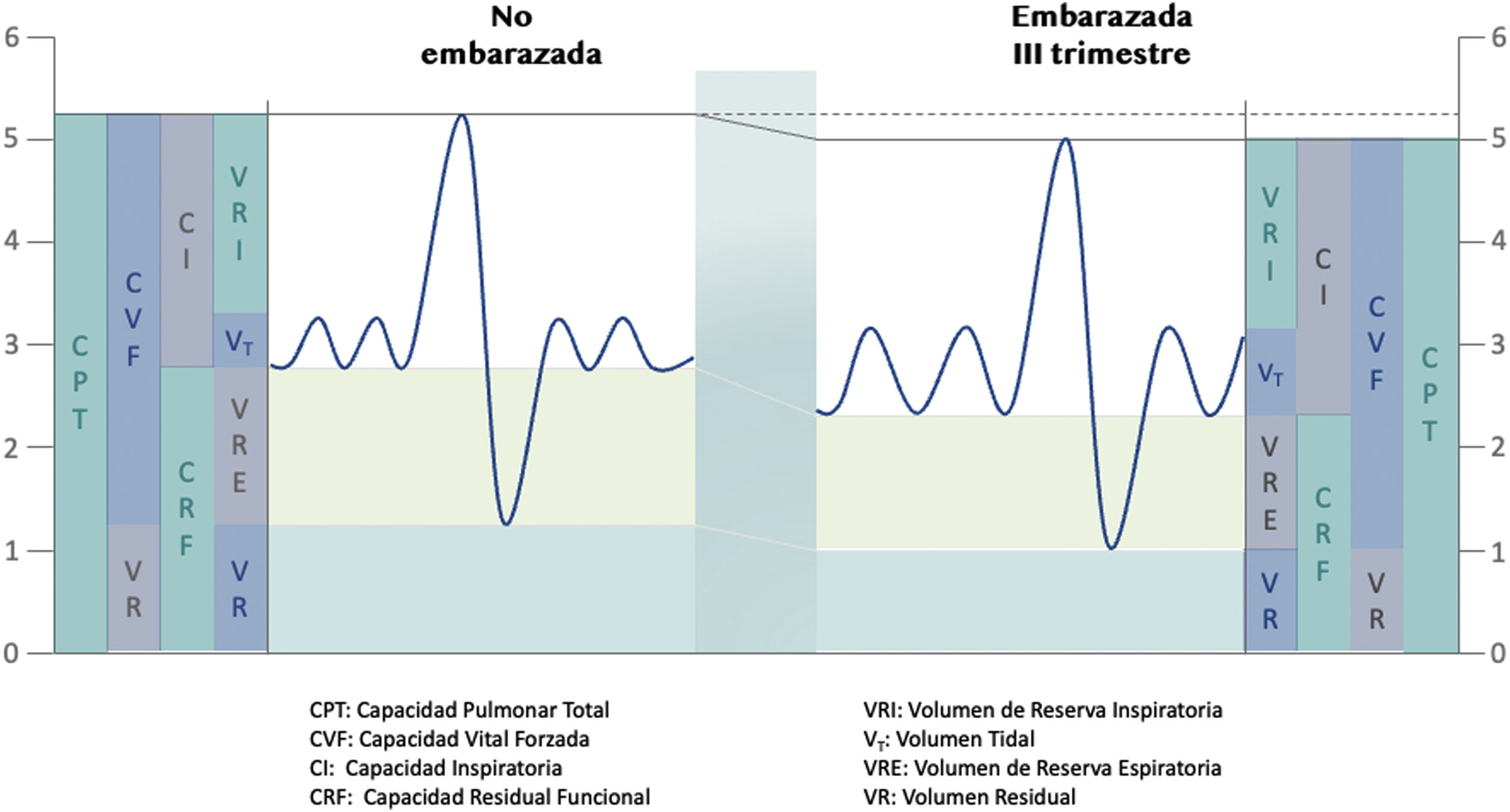
Asimismo, la capacidad residual funcional disminuye entre un 15-25%, impactando directamente sobre la capacidad pulmonar total con una disminución de hasta un 6%24. Como respuesta compensatoria, se aumenta el volumen tidal (VT) entre un 30–50% y con ello aumenta el volumen minuto (VE) entre un 20–45%24 produciendo un estado «basal» de alcalosis respiratoria leve (PaCO2 entre 27 y 34mmHg). Esto podría explicarse debido a que la curva de disociación de la hemoglobina materna se desplaza hacia la derecha como consecuencia del incremento del 2,3 difosfoglicerato25. Además, un incremento de aproximadamente un 50% del volumen espiratorio es debido al aumento del VT (fig. 1) y no a un incremento poco significativo del 15% de la frecuencia respiratoria26.
Existen cambios hormonales que también influyen en la disminución del umbral del centro respiratorio al CO2 tal como ocurre con la progesterona, generando hiperventilación en la gestante. Esto es directamente proporcional al incremento de las concentraciones plasmáticas27 de dicha hormona, aunque también está asociado a un aumento del VT más que a la frecuencia respiratoria, por lo que varios autores consideran que toda taquipnea deberá ser interpretada como patológica28.
Respecto a la oxemia, la evidencia respalda idealmente mantener una PaO2>70mmHg pero<120mmHg, ya que ambos extremos podrían ser deletéreos para la unidad materno-fetal29. Hay que considerar que estos valores necesariamente deben ser ajustados a distintas altitudes geográficas. A pesar de los efectos deletéreos bien descritos de la hiperoxia, la recomendación en embarazadas sigue siendo que la saturación periférica se mantenga en un rango no menor a 95% para asegurar una adecuada oxigenación fetal, ya que este tiene una extrema sensibilidad a la hipoxemia materna30.
Objetivos de la ventilación mecánica con decúbito prono en embarazadasEn la gestante, la indicación para iniciar VMI es similar a la población no obstétrica. Actualmente continúa sin existir evidencia consistente suficiente que respalde la supremacía de algún modo ventilatorio sobre otro, y en su lugar, la elección está supeditada a la experiencia del personal a cargo. Los objetivos terapéuticos tampoco varían31: en el contexto de mediciones estáticas, la presión meseta siempre deberá ser inferior a 30cmH2O, y por lo tanto habrá que asegurar además una Driving Pressure (ΔP) menor de 15cmH2O. También será muy importante verificar que las variables dinámicas estén dentro de un rango seguro y por consiguiente, garantizar un mechanical power menor a 15J/min; es actualmente una exigencia32.
La aplicación de un VT entre 6-8ml/kg de peso ideal es una verdad irrefutable, histórica y con mucha evidencia que lo soporta33. Algunos autores sostienen la indicación de una hipercapnia permisiva, aunque con niveles de PaCO2 por debajo de 60mmHg33. Del otro extremo, la hipocapnia y la alcalosis respiratoria disminuyen la perfusión placentaria. Tomimatsu et al.34 demostraron que los fetos que fueron expuestos a hipercapnia permisiva materna tuvieron mejor puntuación APGAR y mejor oxigenación cerebral en comparación con fetos expuestos a hipocapnia materna.
Un análisis post hoc del LUNG-SAFE trial35 demostró que la alcalosis respiratoria se asoció a una mayor mortalidad en UCI. Por otro lado, la titulación del nivel de presión positiva al final de la espiración deberá estar siempre basada en el concepto simple y práctico de la individualización, garantizando paralelamente seguridad hemodinámica.
Ante una falla respiratoria severa, la mejor evidencia disponible soporta a la VMI como la principal herramienta para su tratamiento. La determinación de la severidad por ahora se mantiene supeditada a la relación PaO2/FiO2, según la cohorte más grande existente hasta la actualidad36. Ante una P/F<150mmHg, indudablemente la mejor estrategia siempre será proporcionar una VDP10. La evidencia recomienda sesiones de mínimo 16h diarias, según sus resultados. En gestantes, estos datos aún no están del todo claros.
En pacientes obstétricas de alto riesgo, hoy en día no existe evidencia consistente que soporte dicha estrategia; sin embargo, si hay algunos reportes y series de casos publicados37,38 con experiencias positivas al respecto. Por lo expuesto, las guías clínicas vigentes sugieren seguir las recomendaciones del estudio PROSEVA10 ya que su aplicación demostró disminuir la mortalidad10.
Tampoco existe evidencia que respalde realizar maniobras de reclutamiento alveolar en pacientes con SDRA grave32, y menos aún en pacientes críticas obstétricas.
En suma, en decúbito prono se obtiene una ventilación más homogénea en términos de mecánica pulmonar, pero también se consigue equilibrar la relación V/Q y con ello se logra disminuir el daño asociado a la ventilación mecánica39.
Síndrome de distrés respiratorio agudo, embarazo y COVID-19Cole et al.40 reportaron una incidencia de 16 a 70 gestantes con SDRA por cada 100.000 embarazos, cifras no muy lejanas a la temible eclampsia, pero también muy similares a los 60 a 120 casos de SDRA por cada 100.000 embarazos reportados por Liu et al.41. Asimismo, Bhatia et al.42 reportaron porcentajes que van del 0,4 al 16% de gestantes con SDRA como causa de ingreso a UCI, e incluso la incidencia podría ser aún mayor debido al aumento de patologías como la preeclampsia, las hemorragias obstétricas masivas y la sepsis43,44. La politransfusión y la broncoaspiración son eventos adversos más frecuentes en pacientes obstétricas que en otras poblaciones45.
Reportes de Estados Unidos indican que uno de cada 4 pacientes gestantes presentan disfunción y falla pulmonar, siendo el órgano más frecuentemente involucrado en las gestantes ingresadas a las distintas UCI46.
El SDRA de etiología viral representa un alto riesgo para el binomio. Wastnedge et al.47 reportaron que la relación entre gestantes y SARS-CoV-2 tiene un impacto negativo sobre la morbimortalidad del binomio.
Sin embargo, la duda actual se enfoca en la premisa del embarazo como un factor de riesgo predisponente a peores resultados, cuando se compara con mujeres de la misma edad pero no gestantes. El embarazo per se es un factor de riesgo para mayor mortalidad (8% en H1N1 y 28,6% en SARS por MERS) y para mayor necesidad de UCI al ser comparado con mujeres de la misma edad y no gestantes. La experiencia adquirida por las pandemias anteriores confirma que las neumonías virales incrementan hasta 6 veces los resultados adversos sobre el producto, tanto en términos de mortalidad perinatal (OR 5,7 [IC 95%: 2,2-15,1]), de restricción en el crecimiento (OR 1,66 [IC 95%: 1,11-2,49]) como de prematurez (OR 4,0 [IC 95%: 2,7-5,9]) y de todas las complicaciones derivadas de aquello48–51.
Las malformaciones debidas a la exposición viral en las primeras semanas de gestación continúan siendo de gran preocupación. La experiencia obtenida de la pandemia por H1N148 expone la relación negativa: paladar hendido, defectos del tubo neuronal, cardiopatías congénitas, incremento del riesgo de autismo y mayor riesgo de sufrir trastornos depresivos (HR 1,79 [IC 95%: 1,34–2,40])52.
El estudio más grande realizado en Estados Unidos con SARS-CoV-2 incluyó 8207 gestantes entre 15-44 años y las comparó con un total de 91.412 mujeres del mismo rango etario pero no gestantes, asociando directamente la infección viral (no la neumonía ni el SDRA) con un mayor riesgo de requerir hospitalización (RR 5,4 [IC 95%: 5,1-5,6]), de necesidad de ingreso a UCI (RR 1,5 [IC 95%: 1,2-1,8]) y de necesidad de VMI (RR 1,7 [IC 95%: 1,2-2,4])53. Las pacientes que tuvieron peores desenlaces, además de ser gestantes, tenían antecedentes patológicos que también se han descrito como factores de riesgo para la población general: el asma, la hipertensión arterial, la diabetes (OR combinado 1,52 [IC 95%: 1,12-2,06]), el sobrepeso (OR 1,91 [IC 95%: 1,37-2,68]) y la obesidad (OR 2,20 [IC 95%: 1,56-3,10])54,55.
Ventilación en posición prono en gestantesLa VDP actualmente se ha convertido en una estrategia de uso frecuente en pacientes obstétricas. Más allá de los eventuales riesgos, los beneficios y su capacidad de minimizar el daño asociado a la ventilación mecánica (además de mejorar la oxigenación) la han convertido en una herramienta segura para el abordaje de las pacientes gestantes con SDRA severo56,57. La evidencia sobre el impacto positivo en la mortalidad de pacientes gestantes críticas con SDRA grave o falla respiratoria catastrófica, poco a poco va dado un giro a su favor, convirtiéndola en la primera opción dentro de las estrategias de soporte ventilatorio. Su indicación es similar a la de la población no gestante: cuando la relación P/F es<150mmHg (FiO2>50%); persistencia de la hipoxemia pese a programar una presión positiva al final de la espiración individualizada, un VT de 6ml/kg y la aplicación de estrategias de ventilación protectora58–60.
Los beneficios adicionales de la VDP en las pacientes con útero grávido son16,38,61–63:
- •
Alivio de la compresión aorto-cava. Esta es el principal determinante del compromiso hemodinámico que se experimenta a partir de la semana 20 de gestación (o cuando el fondo uterino supera la cicatriz umbilical), debido al incremento de la poscarga como consecuencia de la compresión aórtica, y disminución del retorno venoso, debido a su vez a la compresión de la vena cava, comprometiendo el gasto cardíaco en el decúbito supino.
- •
Mejoría de la capacidad residual funcional pulmonar. El útero grávido, al desplazar el diafragma hacia el tórax genera disminución de hasta un 25% de la capacidad residual funcional, produciendo una menor tolerancia a la apnea y un rápido desarrollo de hipoxemia, y a la alcalosis respiratoria que condiciona menor bicarbonato plasmático, predisponiendo el desarrollo de acidosis metabólica severa.
- •
Disminuye la compresión de la arteria uterina y sus efectos negativos sobre el producto.
Pese a esto, Guntupalli et al.64 postulan no utilizar dicha estrategia, y especifican que tendría indicación únicamente durante las primeras semanas de gestación. Siendo el PROSEVA10 el estudio que cuenta con la evidencia más firme a favor de la VDP, el que no se haya incluido población gestante no necesariamente significa que sea una contraindicación, ya que su beneficio parece superar a sus eventuales riesgos64.
Bhatia et al.42 sugieren que el riesgo de compresión abdominal, la complejidad de la monitorización fetal y la alta carga asistencial para el personal de salud podrían significar un inconveniente, argumentando que sus beneficios son cortos y que se limitarían al tiempo durante el cual se usa esta estrategia.
El primer reporte de la VDP consistió en 16h continuas durante 3 días consecutivos, en una gestante de 31 semanas con SDRA por influenza H1N1, demostrando mejoría en los índices de oxigenación37. Previo a la pandemia por H1N1, los reportes de la eficacia de la VDP en gestantes con y sin SDRA vienen de procedimientos quirúrgicos bajo anestesia general en los que se demostró que no fueron perjudiciales, y al contrario, generaban mejoría en la oxigenación sin complicaciones materno-fetales65,66. De igual forma, existen reportes de SDRA postrauma de tórax manejados con VDP por hasta 8h continuas con resultados positivos67.
El útero grávido ha sido propósito de estudio para la posición en decúbito prono durante los últimos 5 años. Oliveira et al.68 analizaron la influencia de la VDP y aleatorizaron a 33 embarazadas sanas con entre 20 a 37 semanas de gestación. Fueron asignadas a 2 grupos y en ambos aplicaron cambios de posición. El análisis estadístico demostró mejoría de la oxigenación durante el decúbito prono en ambos grupos, y no se reportaron alteraciones hemodinámicas ni eventos adversos. Concluyeron que el decúbito prono fue seguro y además confortable.
Dennis et al.69 estudiaron a 50 gestantes sin patología aparente y 15 gestantes con preeclampsia para comparar las posibles repercusiones del prono sobre la frecuencia cardíaca materna, la frecuencia cardíaca fetal, la saturación periférica y la presión arterial del binomio así como también el bienestar de la gestante. Los cambios de posición requirieron únicamente 5min y no presentaron cambios significativos en los parámetros de monitorización, a excepción de la presión sistólica que en las preeclámpticas fue menor (6,6mmHg) durante el prono (p=0,019 [IC 95%: 11,9–1,3mmHg]). También refirieron mayor bienestar en esta posición.
Ventilación en decúbito prono en obstetricia en la era COVID-19A falta de estudios con diseño metodológico consistente, empiezan a publicarse interesantes reportes de casos a nivel mundial sobre este tema. Schnettler et al.70 reportaron en Ohio una gestante de 31 semanas con COVID-19 y SDRA severo, quien apoyada con VMI y VDP logró mejorar sus niveles de oxigenación. Barile et al.38 reportaron una paciente de 48 años con 27 semanas de gestación, quien requirió 15 días de VMI y 20 días en UCI; la VDP fue realizada de forma intermitente durante 16h y se le atribuyó la mejoría de la hipoxemia, evitando una cesárea de urgencia y permitiendo continuar con el embarazo a término.
Vibert et al.71 publicaron el abordaje de una paciente de 21 años con 25 semanas de gestación quien presentó SDRA por COVID-19. Utilizaron una estrategia de prono vigil y oxigenoterapia de alto flujo durante 5 días, con buenos resultados para el binomio. En México, Pozos et al.72 reportaron 2 casos en el 2019, uno de ellos fue el de una gestante de 18 semanas quien requirió VMI por SDRA grave, con lo cual mostró mejoría de la mecánica ventilatoria y de la oxigenación durante la VDP.
También existen reportes de VDP en pacientes obesas. Pelayo et al.73 describen el caso de una paciente de 35 años con 36 semanas de gestación, asmática, portadora de un tumor carcinoide gástrico y obesidad mórbida (IMC 51kg/m2) quien requirió VMI por P/F de 82mmHg. Mostraron que, pese a la gravidez, a la actividad uterina y a la obesidad mórbida de la paciente, la estrategia fue positiva en el desenlace para el binomio. No obstante, la materna permaneció 6 días en VMI posterior a la finalización del embarazo.
La edad gestacional y la posible compresión vascular han llevado a la renuencia de utilizar esta estrategia durante el embarazo, especialmente durante el segundo y tercer trimestre de gestación.
Durante la pandemia, la OMS recomendó la posición prono solo al principio del embarazo dada la falta de evidencia y recomendó la posición de decúbito lateral como alternativa al final del embarazo74.
Reportes de casos mostraron que el uso de camillas especiales durante la VDP podría evitar la compresión uterina y mejorar la oxigenación68,69.
Mensaje finalActualmente, en pacientes gestantes que cursen con un SDRA severo, la VDP podría ser considerada como una estrategia de práctica habitual. Independiente de la semana de gestación o incluso durante el puerperio, el beneficio teórico que percibiría la gestante en términos de menor VILI y de mejor oxigenación generará un impacto positivo directo sobre el producto, ergo, su indicación deberá prevalecer por sobre sus eventuales riesgos. La programación individualizada de la VMI permitirá obtener los valores de oxigenación descritos como seguros para el binomio (>94 vs. >88% en no gestantes y PaO2>75mmHg)75,76, sin perjuicio de garantizar una ventilación con adecuada protección alveolar que considere mediciones estáticas y dinámicas dentro de rangos no deletéreos (presión meseta<30cmH2O, ΔP<15 cmH2O77, mechanical power<15J/min32]. Por ahora, la recomendación de VDP en paciente gestante con SDRA severo podría ser una indicación discutible en espera de un estudio clínico aleatorizado que le otorgue la consistencia necesaria para que esta estrategia se consolide como obligatoria. Es trascendental mantener una evaluación clínica continua para asegurar el bienestar materno-fetal, evitando los periodos largos de hipoxemia que se asocian directamente a mayor morbimortalidad perinatal. Finalmente, es necesario desarrollar nuevas iniciativas en investigación sobre las pacientes gestantes y falla ventilatoria, al igual que la posición en prono para el manejo del SDRA severo en este grupo poblacional.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEl presente manuscrito no ha recibido financiación alguna.
Conflicto de interesesNinguno de los autores reconoce conflicto de intereses con el actual manuscrito.
Especial agradecimiento a los catedráticos: Carmelo Dueñas (Neumología y Medicina Crítica, UCI Gestión Salud, Cartagena, Colombia), Raúl Carrillo (Academia Nacional de Medicina. Subdirección de Áreas Críticas, Instituto Nacional de Rehabilitación, México), Ximena Olaya (Universidad de Manizales, COINT Grupo de Investigación, Colombia), Fabricio Vera (Medicina Crítica, Hospital General Manta del IESS, Manabí, Ecuador), por su muy valiosa contribución para lograr consolidar este artículo.