Introducción
Las enfermedades cardiovasculares (ECV) son la mayor causa de muerte en adultos en la mayor parte de los países europeos1,2 e industrializados3. Se considera riesgo de ECV la probabilidad de padecer cardiopatía isquémica, enfermedad cerebrovascular o arteriopatía periférica en un determinado período, generalmente hasta 10 años4. La prevención puede ser primaria (evita la aparición de nuevos casos de enfermedad entre personas que no la presentan) o secundaria (en los pacientes que ya han sufrido un episodio cardiovascular previo)5.
Existe suficiente evidencia de la relación entre la dislipemia y la aparición de ECV6-10. En la evaluación de las dislipemias deben excluirse las causas secundarias y, después, dependiendo de la valoración de los factores de riesgo de ECV en los pacientes, se decidirá el tratamiento inicial y la frecuencia con la que se realizarán las determinaciones lipídicas11.
La prevalencia de dislipemias en España es alta; en estudios regionales se han obtenido colesterolemias superiores a 200 mg/dl en un 50% de los adultos, y mayores de 250 mg/dl en un 20%12-18. Esta situación, junto con la necesidad de repetir las determinaciones de los lípidos, puede suponer un incremento en la actividad del laboratorio, en la carga de trabajo y en el coste sanitario.
La importancia de la dislipemia como factor de riesgo cardiovascular ha provocado que instituciones, sociedades profesionales o expertos hayan elaborado diversas guías de práctica clínica que especifican el seguimiento y su tratamiento.
El objetivo es conocer la opinión de los médicos de atención primaria en un área de Madrid acerca de las pruebas de laboratorio que emplean en el seguimiento de los pacientes con dislipemias en prevención primaria y contrastar dicha opinión con los parámetros definidos en algunas de las guías de práctica clínica más importantes.
Pacientes y métodos
Marco geográfico
El estudio se llevó a cabo en un área de salud de Madrid que atiende a una población de 400.000 personas, distribuida en 20 centros de salud.
Cuestionario
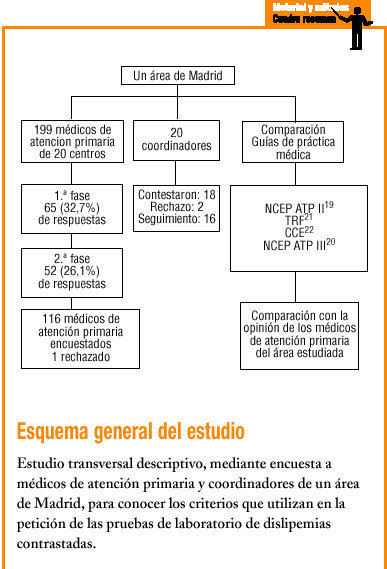
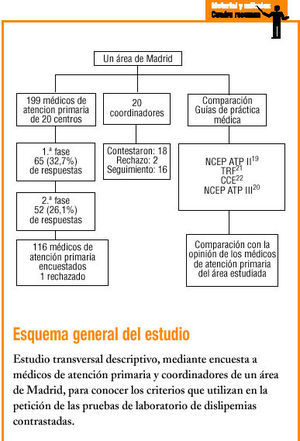
Durante los meses de junio a noviembre del año 2000 se realizó un estudio transversal, descriptivo, mediante la aplicación de 2 encuestas.
1. Encuesta dirigida a los médicos de atención primaria (MAP), que fue remitida a todos los MAP a través de correo interno en sobre cerrado nominativo (anexo 1, disponible en Internet), junto con una carta explicativa del objetivo del estudio y un sobre etiquetado con la dirección de nuestro servicio. Con el fin de aumentar la tasa de respuesta, un médico de área se desplazó a cada centro de salud y repartió de nuevo el cuestionario a los facultativos que no habían contestado previamente. La encuesta se respondía de manera anónima y voluntaria. El cuestionario consta de 12 preguntas que incluyen: características demográficas (sexo y edad) y otras variables de control (lugar de trabajo, forma de ejercicio profesional, formación especialista y años de ejercicio profesional) de los MAP; actitud de los MAP cuando diagnostican a un paciente de dislipemia, si realizan estudio de causas secundarias y qué pruebas consideran más idóneas. También se pregunta a los MAP sobre las pruebas que consideran más idóneas para el seguimiento y con qué periodicidad las solicitan para el control del inicio del tratamiento en prevención primaria.
2. Encuesta dirigida a los coordinadores mediante una entrevista personal o telefónica. El cuestionario consta de 11 preguntas (anexo 2, disponible en Internet): tiempo que lleva ejerciendo de coordinador, si existe una guía de actuación sobre dislipemias en el centro, las características de la guía y su opinión sobre el seguimiento de las recomendaciones en el equipo de atención primaria (EAP).
Población de estudio
La encuesta dirigida a los MAP se realizó en 199 médicos, de los cuales 43 (21,6%) son médicos de cupo y 156 (78,4%) son médicos de EAP, y la otra encuesta se dirigió a los 20 cordinadores.
Análisis estadístico
Para cada variable cualitativa se calcularon la frecuencia, el porcentaje y el intervalo de confianza. Se ha empleado la aproximación normal a la distribución binomial para el cálculo del intervalo de confianza de las proporciones y el método exacto de la distribución binomial en los casos que fuera necesario.
Comparación de guías
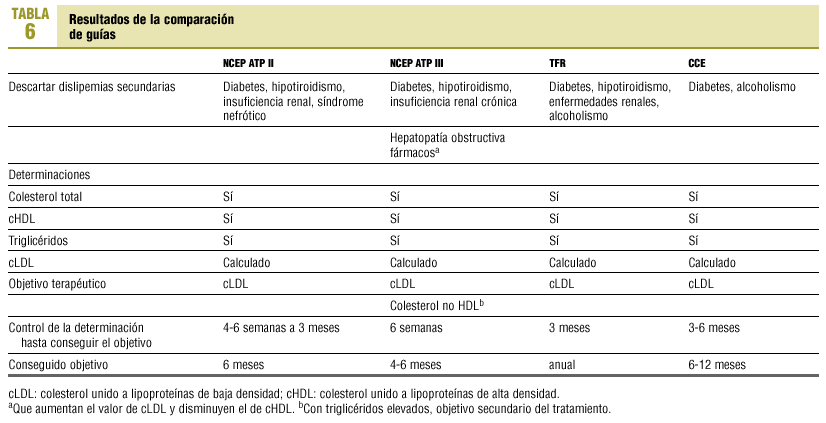
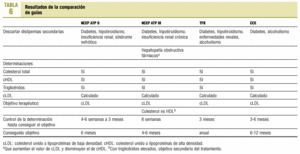
Se comparan las guías de dislipemias, que se representan en la tabla 119-22. Los datos obtenidos en el cuestionario se han comparado con las recomendaciones que aparecen en dichas guías de práctica clínica. Queremos reseñar que la NCEP ATP III se publicó aproximadamente un año después de haber realizado esta encuesta de opinión.
Resultados
Encuesta dirigida a los MAP
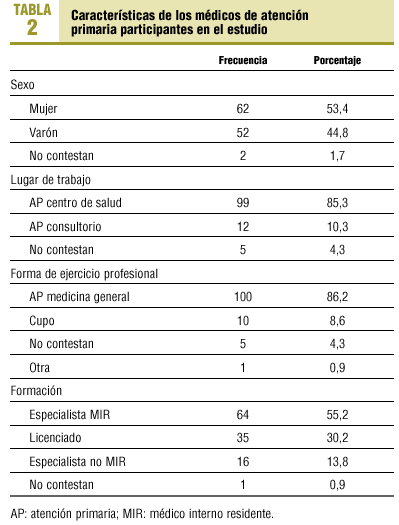
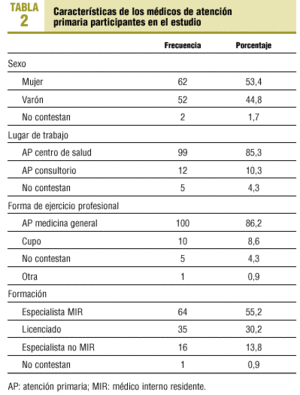
En la primera fase se obtuvo una tasa de respuesta de 65 médicos (32,7%). En la segunda fase, después de que un facultativo acudiera a los centros de salud, se obtuvieron 52 respuestas más (26,1%). En total, hubo 117 (58,8%) respuestas. Se rechazó una encuesta porque el médico no realizaba el seguimiento de dislipemias. Las características de los MAP participantes en este estudio se exponen en la tabla 2. La edad de los MAP partícipes es de 29-65 años, con una media de 42,6 años, una moda de 40 años y una mediana de 40 años. Del total, 38 (32,8%) MAP tienen edades comprendidas entre 36 y 40 años. El total de años de ejercicio profesional varía desde algunos meses a 40 años, con una media de 16,4 años, una moda de 10,0 años y una mediana de 14,5 años. De todos ellos, 79 (68,1%) de los MAP tienen una vida laboral superior a 10 años.
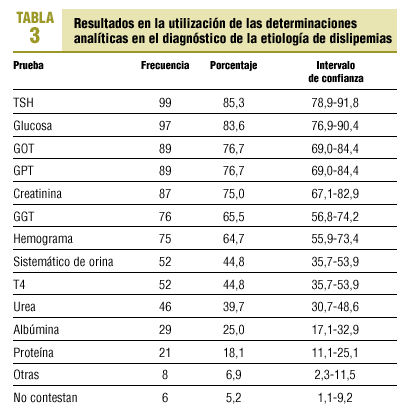
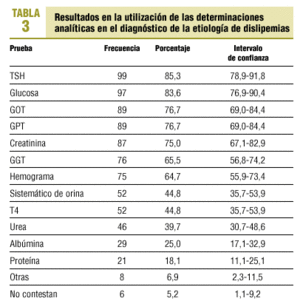
En el diagnóstico de la etiología de la dislipemia, 109 (94,0%) de los MAP solicitan una nueva analítica en los pacientes dislipémicos para buscar la etiología de ésta (tabla 3).
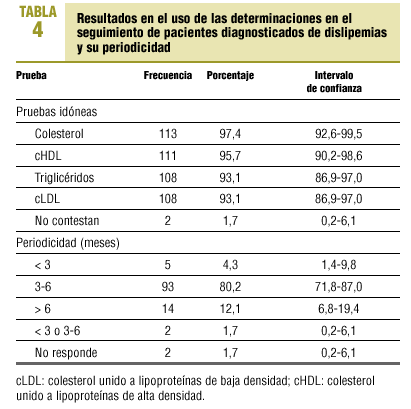
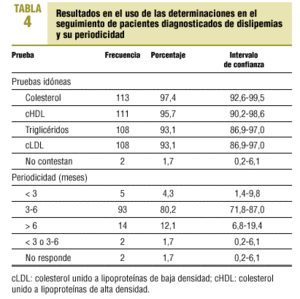
Respecto a la opinión sobre las pruebas idóneas a realizar en el seguimiento de dislipemia y su periodicidad, los resultados se presentan en la tabla 4.
Encuesta dirigida a los coordinadores
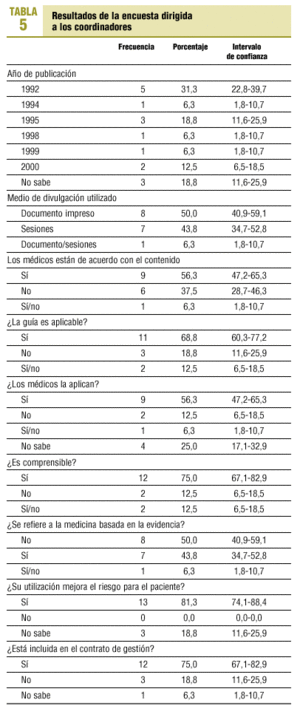
Respondieron 18 (90%) coordinadores. Se rechazaron dos encuestas por no conocer la existencia de una guía de práctica clínica de dislipemias en el centro. Diez (56,6%) de los MAP han ejercido hasta 4 años como coordinadores y 4 (22,2%) MAP hasta 7 años.
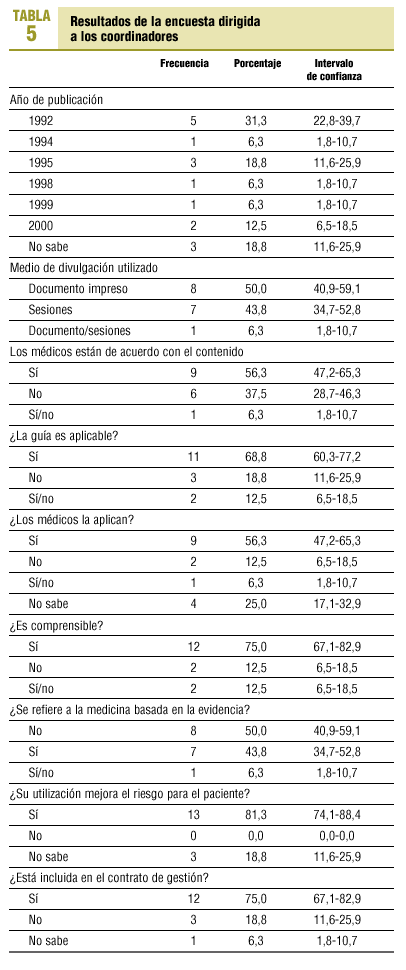
Los resultados obtenidos de la encuesta dirigida a los coordinadores se expresan en la tabla 5.
En la tabla 6 se comparan las distintas recomendaciones que realizan las guías clínicas más importantes en el seguimiento de dislipemia.
Conclusiones
Existen varias limitaciones en nuestro estudio: se trata de una encuesta de opinión y los resultados pueden diferir de la actuación real de los MAP frente a los pacientes concretos. Asimismo, los resultados corresponden a un área de Madrid y no tienen necesariamente que ser extrapolables a otras áreas sanitarias. Además, no se han analizado otros factores que pueden intervenir en las decisiones de los MAP a la hora de decidir sobre el seguimiento de la dislipemia, como las exigencias de los pacientes, la carga de trabajo en las consultas o los costes de las determinaciones. Tampoco hemos encontrado ningún estudio similar al nuestro que evalúe la actitud de los MAP en el uso de las pruebas de laboratorio.
Encuesta dirigida a los MAP
Sobre la encuesta dirigida a los MAP, consideramos que la tasa de respuesta obtenida, un 58,8%, es aceptable para la validez del estudio. En España, otros estudios de encuestas profesionales realizados por correo indican que la tasa de participación es similar a la nuestra23,24.
Se ha obtenido una participación mayor de los médicos de los EAP, 99/156 (63,5%), que de los médicos de cupo 12/43 (27,9%). Esto puede sugerir que los MAP que trabajan en un EAP están más motivados y colaboran más en el desarrollo de las actividades que se realizan en el centro.
Una vez que el paciente ha sido diagnosticado de dislipemia, todas las guías revisadas recomiendan excluir la diabetes; tres guías aconsejan descartar un hipotiroidismo y enfermedades renales; dos guías sugieren buscar como origen de la dislipemia el alcoholismo, y sólo la guía NCEP ATP III aconseja excluir la hepatopatía obstructiva y los fármacos. En nuestro estudio, para el diagnóstico de etiología de dislipemia, un 14,7% de los MAP no solicita la TSH, un 16,4% no determina la glucosa y un 25,0% no analiza la función renal; el 76,7% de los MAP solicita ambas determinaciones de las transaminasas para el estudio hepático (para la exploración hepática se recomienda utilizar la GPT25).
También, el 93,1% de los MAP incluye en la solicitud analítica para control del tratamiento el colesterol unido a lipoproteínas de baja densidad (cLDL). Todas las guías comparadas recomiendan como objetivo de tratamiento determinadas concentraciones de cLDL.
Como objetivo secundario del tratamiento, la guía NCEP ATP III incorpora la necesidad de calcular un marcador nuevo en los pacientes con triglicéridos elevados (>= 200 mg/dl). Este marcador se denomina colesterol no unido a lipoproteínas de alta densidad (HDL) (colesterol total-cHDL) y equivale a la suma de cLDL y el colesterol unido a lipoproteínas de muy baja densidad (cVLDL).
Respecto a la periodicidad de las analíticas del control del seguimiento desde que se ha iniciado la dieta y/o el tratamiento hasta que se consigue el objetivo, las guías revisadas no tienen una posición idéntica, pero ninguna de ellas recomienda realizarlas en un período superior a 6 meses. En nuestro estudio, el 12,1% de MAP no realizan el primer control hasta que hayan transcurrido más de 6 meses.
Encuesta dirigida a los coordinadores
Durante el año 1992, en esta área de salud de Madrid, la dirección de atención primaria realizó un programa con el objeto de abordar las ECV, captando los individuos de la población con factores de riesgo. Al analizar los resultados de la encuesta de los coordinadores, se observa que el año de edición de las guías de práctica médica existentes en los centros de salud varía desde 1992 a 2000 y que en prácticamente la mitad de los casos no existe una referencia a la medicina basada en la evidencia.
Los protocolos o guías clínicas son una parte esencial en el proceso de mejora en la práctica clínica26. Son herramientas que facilitan la toma de decisiones del médico y disminuyen la variabilidad de la práctica clínica; asismismo, llevan implícita la idea de revisión y actualización continua y deben estar basadas en la mejor evidencia científica.
Este trabajo aporta una reflexión sobre la actitud de los MAP en la práctica médica y en el uso de las guías de práctica médica. Según Brea et al27, los médicos con un mejor conocimiento de las guías son los que tienen una opinión más adecuada del uso de las concentraciones de lípidos y su tratamiento.
En nuestra opinión, sería conveniente que dentro de las áreas de salud de atención primaria, los EAP definieran estándares de buena práctica basados en la mejor evidencia disponible sobre los procesos clínicos más relevantes. Estos estándares deberían estar consensuados por todos los profesionales de la atención primaria. Se deberían institucionalizar los procesos de evaluación como mecanismo de garantía de que estos estándares se cumplen. La evaluación permitiría conocer la variabilidad de la práctica médica, así como las causas por las que dichos estándares no son seguidos por algunos profesionales. La implantación de un sistema de aseguramiento de la calidad de la práctica médica, basado en el cumplimiento de estándares de buenas prácticas, podría contribuir a la mejora de la calidad de la asistencia prestada a los pacientes.