Exposición y, si fuera necesario, neurolisis del nervio peroneal. Desinserción del músculo vastus lateralis del septo intermuscular. Exposición subperióstica del fémur. Marcado del nivel de la osteotomía y de la posición de la placa-lámina mediante agujas de Kirschner. Control con intensificador de imágenes. Escoplo guía a través del cóndilo femoral.
Osteotomía femoral con sierra oscilante. Desplazamiento e impactación de los fragmentos. Retirada del escoplo guía del cóndilo femoral. Introducción de la placa-lámina de 90º. Compresión interfragmentaria mediante compresor de placa y fijación interna. Resultados Se ha realizado una osteotomía supracondílea para la corrección de la deformidad en valgo en 31 pacientes (edad media 58 años [36-80]). Tras un seguimiento de 14,1 años (10,1-24,4), se comprobó mediante la escala de evaluación para la rodilla de Insall una mejoría franca en 29 pacientes. En los dos restantes, fue necesario, a medio plazo, una artroplastia total de rodilla.
Notas preliminares
La deformidad en valgo es una mala alineación frecuente de la extremidad inferior. Entre las posibles causas están: osteoartrosis, desviaciones axiales de causa genética, secuelas tardías de enfermedades del cartílago de crecimiento, malas alineaciones postraumáticas y deformidades asociadas a otras enfermedades como la displasia de cadera (coxa valga). Se han descrito numerosas técnicas de osteotomía1: las de sustracción, las de apertura, y con desplazamiento.
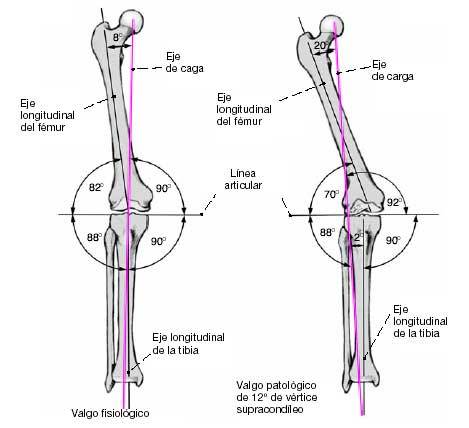
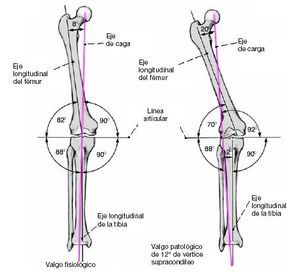
El valgo de rodilla produce un incremento de cargas en el compartimiento articular lateral (fig. 2). Si no se trata, inevitablemente originará una inestabilidad u osteoartrosis. La corrección debe realizarse siempre en el sitio de la deformidad. Un valgo femoral de 6º-8º se considera fisiológico (fig. 1). En el plano frontal, las superficies articulares del platillo tibial deben estar en ángulo recto respecto al eje longitudinal de la tibia. En el plano sagital, debe haber una inclinación posterior de 3º-4º. Cualquier orientación oblicua de la superficie articular conllevará unos momentos de cizallamiento, inestabilidad, y rápida progresión hacia la osteoartrosis. La rodilla debe tener una extensión completa, un déficit de extensión activa comportará una contractura en flexión de la cadera así como dolor articular anterior de la rodilla debido a un fenómeno de impactación3. Como explicaremos, el déficit activo de extensión puede corregirse simultáneamente.
Figuras 1 y 2
Valgo fisiológico (1) y patológico (2) secundario a una deformidad supracondílea.
Deben explorarse meticulosamente en el preoperatorio todas las articulaciones vecinas, puesto que es conocido que el valgo de rodilla puede ser consecuencia de una mala alineación de la cadera o del tobillo.
Principios quirúrgicos y objetivos
Corrección axial del valgo de rodilla y del déficit de extensión activa de la rodilla mediante una osteotomía transversal supracondílea con desplazamiento. Para conseguir el efecto se desplazan los fragmentos, se impactan, y se fijan a compresión mediante una placa-lámina afilada (osteosíntesis que permita el ejercicio).
Ventajas
* Fácil abordaje femoral.
* No extracción de una cuña ósea.
* Corrección incluso de deformidades graves.
* Osteotomía estable y rápida consolidación.
* Osteosíntesis que permita el ejercicio, y, así una rápida recuperación funcional.
* En pacientes con atrofia ósea, se evita durante la compresión, el hundimiento de la diáfisis femoral dentro del cóndilo.
Inconvenientes
* Intervención técnicamente rigurosa.
* La posterior colocación de una artroplastia es más difícil debido al desplazamiento del fragmento distal.
* Obligación de la retirada del material.
* Utilización de 2 muletas por la necesidad de carga parcial temporal.
* Inmovilización temporal de la extremidad inferior con férula removible (ortesis).
Indicaciones
* Deformidad supracondílea en valgo de la rodilla con función articular conservada.
* Prerrequisito: Radiológicamente debe existir una preservación de la superficie articular del cóndilo medial femoral y tibial.
Contraindicaciones
* Cambios degenerativos importantes en el compartimiento articular interno (reducción del espacio articular, osteofitos, quistes subcondrales).
* Laxitud importante de los ligamentos cruzados y colaterales de la rodilla.
* Hueso atrófico responsable de la precaria estabilidad de la fijación interna.
Información al paciente
* Riesgos quirúrgicos habituales.
* Hemorragia postoperatoria. Evacuación del hematoma y transfusión sanguínea.
* Infra o sobrecorrección.
* Retraso de consolidación.
* Seudoartrosis que requiera revisión.
* Retirada del implante.
* Riesgo de lesión neurológica.
* Riesgo de lesión de la arteria poplítea durante la osteotomía.
* Prolongación de la carga parcial más allá de las 8-12 semanas por retraso de consolidación pasadas las 24 semanas.
* Riesgo de pérdida de movilidad de la articulación de la rodilla.
* Inmovilización con férula, removible durante los ejercicios, durante 6-8 semanas (ortesis).
* No se puede garantizar la completa desaparición del dolor.
Preparación preoperatoria
* Radiografías con magnificación estandarizada (1,15:1), distancia focal 115 cm. Proyección anteroposterior (AP) de la rodilla afectada y de la cadera ipsilateral. Radiografía en carga de toda la extremidad afectada sólo si el valgo es superior a 15º. Todas las radiografías, incluso la proyección lateral, deben ser en carga con la rodilla en máxima extensión en presencia del cirujano.
* Fisioterapia preoperatoria: el paciente debería saber deambular en carga parcial.
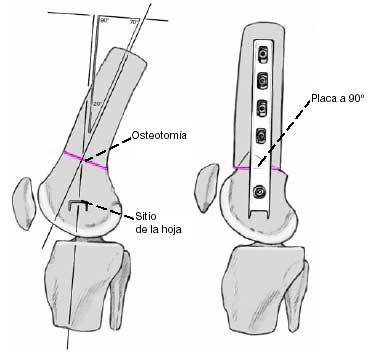
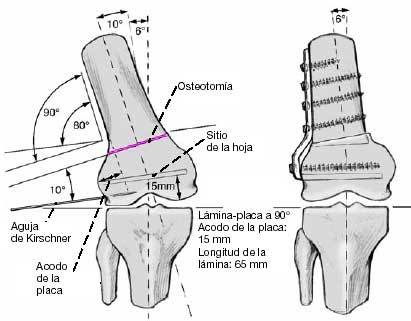
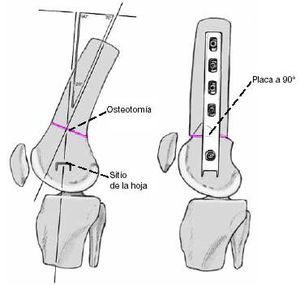
* Planificación preoperatoria (figs. 3 y 4) mostrando el lugar de la osteotomía y la posición y longitud de la lámina y profundidad de la curva de la placa (el hombro de la placa). La corrección de la posición de la placa durante la intervención quirúrgica es difícil. La placa nunca debería perforar la cortical medial.
Figura 3
Visión frontal de la planificación preoperatoria de una rodilla valga.
Figura 4
Dibujo esquemático de la osteotomía completa supracondílea y fijación interna.
* Justo antes de la intervención se rasura la extremidad desde la cresta ilíaca hasta el tobillo.
* La artroscopia solo está indicada en los pocos pacientes en que la indicación es discutible, para valorar la superficie articular.
* Se recomienda realizar fotografías de ambas piernas de frente y perfil.
Instrumentación quirúrgica e implantes
* Equipo de hueso.
* Placa-lámina afilada de 90º e instrumental correspondiente (Mathys Osteosynthese Co, Am Bergbaumuseum 31,44791 Bochum, Alemania).
* Escoplo de 10 y 30 mm de longitud.
* Sierra oscilante.
Anestesia y colocación del paciente
* Anestesia general o epidural. Una anestesia sin relajación de la musculatura del muslo dificultará el desplazamiento de los fragmentos.
* Entallado libre de la extremidad inferior desde la cadera hasta el tobillo. Esto facilita el control de la corrección axial. En determinadas circunstancias en que sea necesario comprobar la simetría de las extremidades será preciso el entallado libre de ambas.
* Supinación.
* Manguito de presión en el muslo a excepción de extremidades cortas, alteración de la circulación y elevado riesgo de tromboflebitis.
Técnica quirúrgica
Figuras 5 a 15
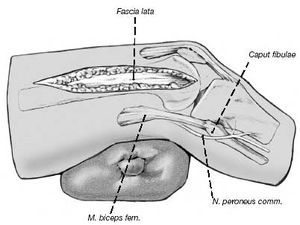
Figura 5
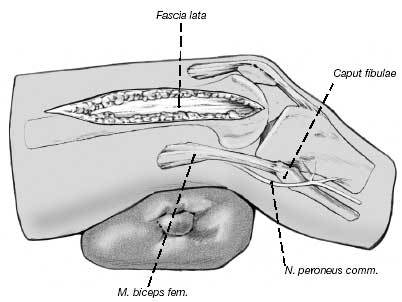
Rollo de toallas debajo del fémur distal. Incisión cutánea en la parte externa distal del muslo en línea con el eje longitudinal del fémur.
Figura 6
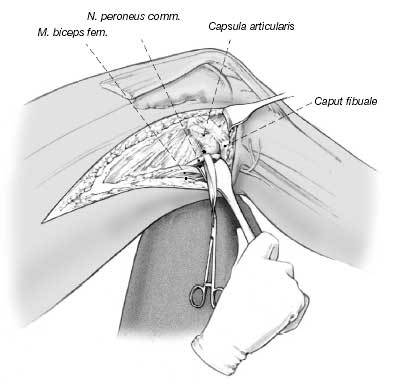
Una vez seccionado el tejido subcutáneo, se flexiona la rodilla a 90º colocando el rollo de toallas vertical debajo de la rodilla. Debe evitarse la varización porque presionaría los tejidos blandos laterales, pudiendo comprimir el nervio peroneal en la cabeza del peroné y/o provocar su estiramiento.
La liberación de estos tejidos blandos o la neurólisis puede evitar el estiramiento y/o compresión del nervio. Exposición del nervio por debajo de las fibras del bíceps y proximal a la cabeza del peroné y separación con un drenaje de Penrose. Se liberan las cicatrices de alrededor del nervio. Tras la exposición del nervio se reduce la flexión de la rodilla colocando el rollo de toallas debajo del muslo.
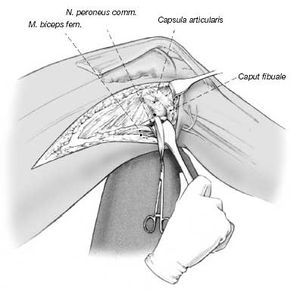
Figura 7
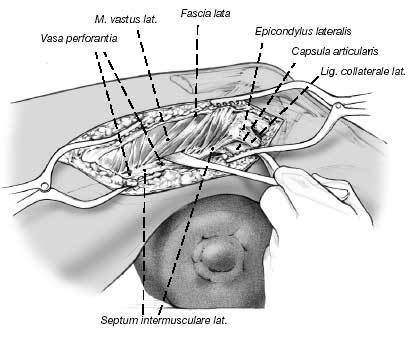
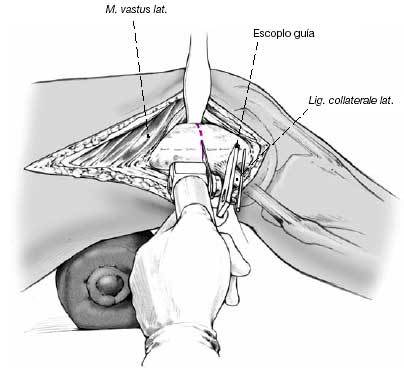
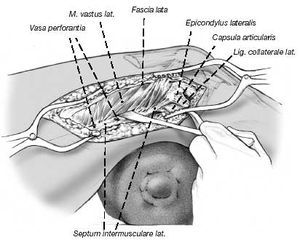
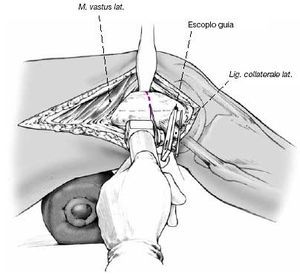
Liberación del tracto iliotibial. El músculo vasto lateral se desinserta cuidadosamente del septo intermuscular con un periostiótomo y se retrae anteriormente. Puede ser necesario la coagulación o ligadura de los vasos perforantes.
Figura 8
Se expone el fémur subperiósticamente en el sitio planificado para la osteotomía. Inserción de separadores de Hohmann, marcado de la osteotomía. Se divide el hueso en ángulo recto en relación con el eje longitudinal del fémur. En la figura 9 se muestran otras marcas.
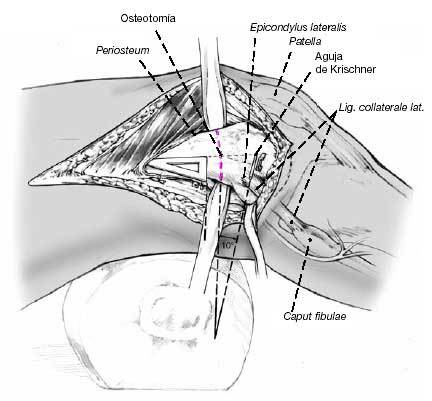
Figura 9
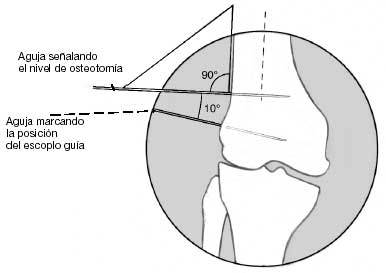
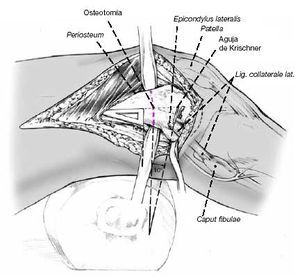
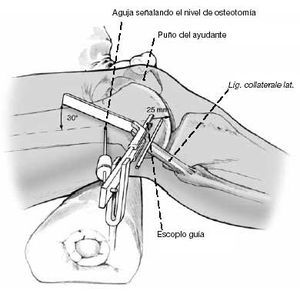
Se marcan con agujas de Kirschner el nivel y dirección de la osteotomía y la posición de la lámina. Habitualmente se realiza la osteotomía 2,5 cm proximal al epicóndilo lateral del fémur. Se introduce la guía para la lámina distalmente a la posición planeada para la lámina y se conduce hacia el cóndilo a una profundidad de 5 cm. Control con intensificador de imágenes.
Figura 10
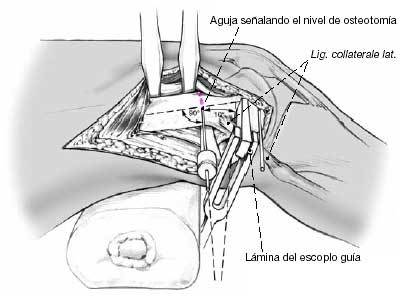
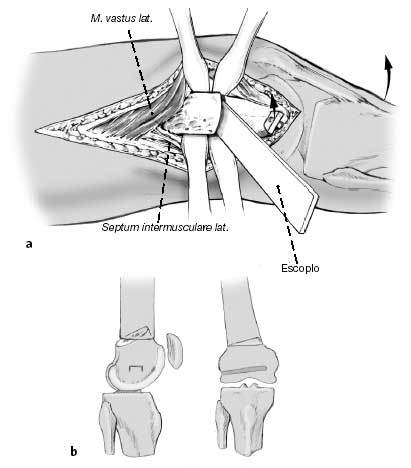
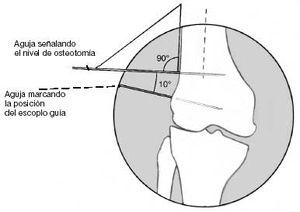
El paso más importante de la cirugía es la colocación de la lámina, que determina los grados de corrección en ambos planos. Correcciones posteriores son difíciles y comprometen la estabilización de la fijación interna. La lámina no debe entrar en la fosa intercondílea, por ello su punto de entrada debe ser a 2,5 cm proximal a la línea articular. La entrada cortical para el escoplo se inicia con una broca de 3,2 mm seguida de cortes de 10 mm de ancho con escoplo de Lambotte. Este punto de entrada se localiza en la línea media del eje diafisario, anterior y discretamente distal al epicóndilo. Con la ayuda de un martillo hueco, el escoplo guía se dirige al ángulo de corrección planeado. La fijación de la guía de la placa al escoplo facilita la orientación. Durante el adelantamiento del escoplo el ayudante realiza una contrapresión colocando su puño en el epicóndilo medial. En el dibujo, la posición del escoplo muestra una corrección del valgo y de 10º de déficit de extensión.
Figura 11
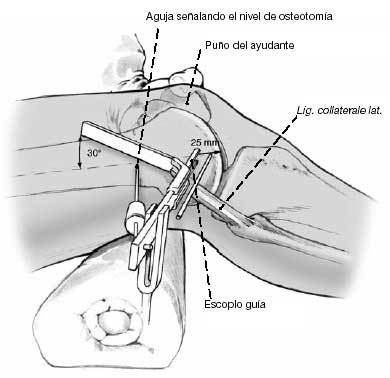
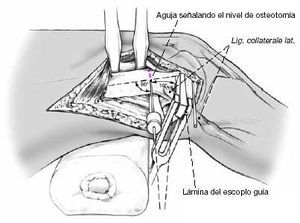
Otro ejemplo de la posición del escoplo permitiendo una corrección del déficit de extensión de 30º. Durante la introducción del escoplo, se debe comprobar su posición en los tres planos del espacio para evitar lesiones de partes blandas de la cara posterior de la rodilla y lesiones del cartílago articular. El escoplo debe introducirse paralelo al Kirschner distal. Cuando alcanza una profundidad de 2 cm con una fijación ósea suficiente se comprueba su posición visualmente y adicionalmente con intensificador de imágenes o por triangulación de placas. Con la rodilla a 90º de flexión, el ángulo entre el escoplo y la pierna ha de ser de 90º en el plano frontal.
A continuación se introduce más profundamente el escoplo. La lámina de la placa-lámina debe ser 5 mm más larga que el canal preparado con el escoplo. Tras la comprobación repetida de la posición de la lámina, con el intensificador de imágenes si fuera necesario, se retira el escoplo con el martillo hueco dejándolo introducido 1 cm. La completa retirada del escoplo dificultaría la colocación de la placa-lámina.
Figura 12
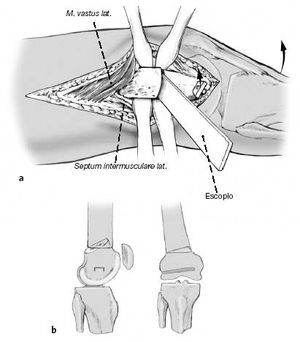
Osteotomía transversal con sierra oscilante. Deben protegerse los tejidos blandos con un separador de Hohmann. Las superficies de la osteotomía serán lisas para no dificultar el desplazamiento. Durante la osteotomía, el rollo de toallas debe colocarse proximal a la osteotomía y nunca posterior a ésta.
Figuras 13a y b
a) Retirada del rollo de toallas. Los fragmentos se desplazan obteniendo la corrección deseada, la diáfisis femoral medial
y el fragmento condilar lateral. En presencia de un déficit de extensión activa, al mismo tiempo que se desplaza anteriormente la diáfisis femoral se eleva la pierna. Con la introducción de un escoplo de Lambotte de 30 mm entre los fragmentos se contribuye al deslizamiento de las superficies facilitando su desplazamiento.
b) Representación esquemática tras el desplazamiento manual de los fragmentos y la corrección del déficit de extensión.
Figura 14
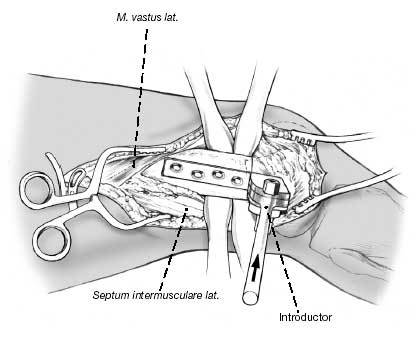
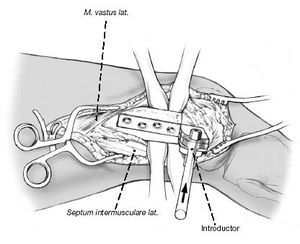
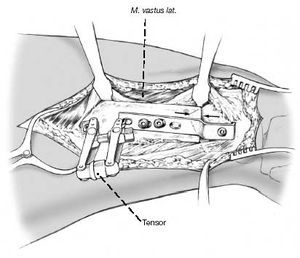
Retirada del escoplo guía. Se introduce la lámina de la placa lámina en el canal. Habitualmente una placa de 90º y 5 agujeros con un hombro o acodo de 10-15 mm.
La introducción de la placa se facilita con el uso de un introductor- soporte, con un martillo que impacta sobre un impactador. Se introduce un tornillo de esponjosa en el agujero distal. Con la placa-lámina AO de 90º el tornillo de cortical no da suficiente soporte distal.
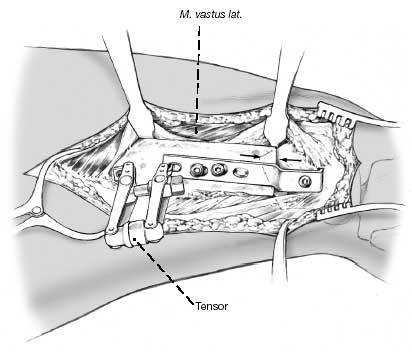
Figura 15
Alineación de la placa con la diáfisis femoral y montaje del tensor de la placa. Tensionando, la pierna se valguiza 2º. Colocación de los tornillos de cortical y retirada del tensor. Si el borde del fragmento distal está holgado será inestable. Se comprueba la estabilidad y la movilidad así como la posición del implante con el intensificador de imágenes. Se revisa el nervio peroneal. Cierre de la herida por planos. Teniendo en cuenta lo importante del cierre ajustado del tracto iliotibial. Drenajes subfaciales y si fuera necesario subcutáneos para prevenir el hematoma postoperatorio.
* Apósitos estériles, estudio radiológico en dos planos, vendaje elástico desde los dedos de los pies hasta la cresta ilíaca, colocación de la extremidad en una férula acolchada. En el día 1, se autoriza levantarse en descarga total de la extremidad intervenida. El día 2, se cambia el apósito y se retiran los drenajes. Con el cambio del apósito el cirujano guía al paciente en los ejercicios. El paciente se sienta en el borde de la cama y el cirujano sujeta el pie del paciente. El paciente realiza flexo-extensión según tolerancia. Se retira la ortesis para realizar los ejercicios. La ortesis se coloca con la rodilla a 10-15º de flexión y abarca desde el trocánter mayor hasta el tobillo. El dispositivo de movimiento pasivo continuo (MPC) facilita la recuperación de la movilidad. Se utiliza de 2 a 3 veces al día durante 30 minutos cada vez. Cuando la flexión de rodilla supera los 90º el MPC se utiliza de forma discontinua. Se retiran los puntos a las 2 semanas cuando la herida está completamente cicatrizada. Heparina de bajo peso molecular para prevenir tromboflebitis hasta la carga total, en general a las 8 semanas.
* Inicialmente, la fisioterapia consiste en ejercicios isométricos seguidos de ejercicios pasivos y activos asistidos según tolerancia. Crioterapia antes y después de los ejercicios. Con la disminución del dolor de la herida se autoriza carga parcial (20-25 kg) con ayuda de 2 muletas. La realización de carga parcial se enseña al paciente antes de la intervención mediante una báscula de baño. Alta hospitalaria cuando la herida está completamente cicatrizada. El paciente sigue con las muletas y la ortesis hasta el primer control. En general, el paciente es capaz de realizar los ejercicios sin supervisión. Las radiografías a las 8 semanas del postoperatorio en 2 planos objetivan ya una consolidación avanzada de la osteotomía. El retorno a las actividades ligeras se realiza aproximadamente a las 12 semanas. Se retira el implante pasados los 12 meses.
Errores, riesgos y complicaciones
* Deformidad debido a la sobre o infracorrección: revisión de la osteotomía.
* Lesión de la arteria poplítea durante la osteotomía por insuficiente exposición de las partes blandas posteriores o insuficiente protección con los separadores de Hohmann: reparación microvascular o reconstrucción con un injerto venoso.
* Mala posición de la lámina de la placa-lámina: corrección difícil de alcanzar, peligrosa por la pérdida de estabilidad sobretodo en huesos osteoporóticos, revisión de la posición de la lámina o doblar la placa.
* Perforación intrarticular de la lámina: revisión de la posición de la lámina.
* Fractura de cóndilo femoral debido a la aplicación de un exceso de fuerza para la introducción del escoplo guía o de la lámina: osteosíntesis interna del cóndilo.
* Falta de estabilidad de la fijación interna debido a un hueso osteoporótico: inmovilización con una calza de yeso durante 4-6 semanas seguida de una fisioterapia intensa. Si persiste la rigidez de la rodilla: movilización bajo anestesia.
* Puente óseo demasiado delgado entre la lámina y la osteotomía, fijación inestable: avulsión de la lámina: revisión de la fijación interna.
* Pérdida de la corrección debido a una carga total precoz: revisión de la osteotomía correctiva.
* Seudoartrosis: revisión de la fijación interna.
* Perforación del cóndilo femoral medial debido a la lámina: el dolor resultante garantiza la retirada precoz del implante tras la consolidación.
* Derrame articular: aspiración.
Resultados
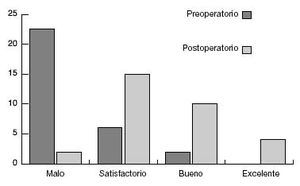
Se ha evaluado postoperatoriamente, de series consecutivas, a 31 pacientes. El estado preoperatorio se comparó con el resultado quirúrgico mediante la escala de valoración para la rodilla de Insall2. Edad media 58 años (36-80). Seguimiento medio de 14,1 años (10,1-24,4). La interpretación de los resultados sólo pueden basarse en las radiografías parcialmente: incluso en artrosis avanzadas con franca alteración del espacio articular, se obtiene una mejoría clínica siempre y cuando la indicación y la técnica quirúrgica hayan sido correctas. Aunque los cambios radiológicos no regresan, por lo menos no progresan de forma apreciable con el tiempo.
A parte de la retirada de los implantes, fueron necesarios 6 procedimientos quirúrgicos adicionales: en un paciente se realizó un desbridamiento articular en el momento de la retirada del implante. Una osteotomía tibial alta en dos ocasiones, 6 y 8 años tras la primera cirugía. Artroplastia total de rodilla pasados los 10 años de la osteotomía femoral en dos pacientes. En otro paciente fue necesario la revisión quirúrgica por aflojamiento del implante tras 2 meses de la osteotomía femoral, después de ello la osteotomía consolidó rápidamente.
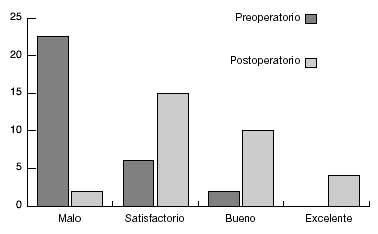
Sólo en dos pacientes la puntuación según la escala de Insall no mejoró postoperatoriamente (fig. 16). Una artrosis avanzada de rodilla que requirió un reemplazamiento protésico. No hubo complicaciones postoperatorias graves. En concreto, infecciones, lesiones nerviosas ni seudoartrosis. Tampoco una sobre o infracorrección. En los pocos estudios a largo plazo publicados se describe una mejoría funcional duradera tras la osteotomía supracondílea4,5.
Figura 16
Escala de valoración para la rodilla de Insall2 de 31 pacientes, valores preoperatorios y del último control tras la osteotomía supracondílea.