La hidatidosis mamaria es una rara entidad, siendo excepcional su foco primario en la mama. Presentamos el caso de una mujer con una tumoración dolorosa palpable en la mama, con hallazgo de numerosos quistes en el estudio mastológico catalogados como BIRADS 3. Se realizó punción aspiración con aguja fina para citología, no concordante con los hallazgos radiológicos. Ante la persistencia de los síntomas, se realizó una exéresis quirúrgica de la lesión, con hallazgos en la biopsia compatibles con una parasitosis. Una serología positiva para Echinococcus granulosus confirmó el diagnóstico de hidatidosis, por lo que se inició el tratamiento postoperatorio con albendazol. Su evolución fue favorable, sin signos de recidiva y asintomática.
Aunque poco común y en ocasiones de presentación y hallazgos inespecíficos, el quiste hidatídico debe considerarse como un diagnóstico diferencial potencialmente serio al evaluar cualquier lesión nodular en la mama en las pacientes de áreas endémicas de esta enfermedad o con factores de riesgo.
Hydatid breast disease is a rare entity, its primary focus in the breast being exceptional. We present the case of a woman with a palpable painful tumor in the breast, with the finding of numerous cysts in a mastological study, classified as BIRADS 3. FNA was performed for cytology, not consistent with radiological findings. Given the persistence of symptoms, a surgical excision of the lesion was performed, with biopsy findings compatible with parasitosis. A positive serology for Echinococcus granulosus confirmed the diagnosis of hydatidosis, for which postoperative treatment with albendazole was started. Its evolution was favorable, without signs of recurrence and asymptomatic.
Although uncommon and sometimes with nonspecific presentation and findings, hydatid cyst should be considered as a potentially serious differential diagnosis when evaluating any nodular lesion in the breast in patients from endemic areas of this disease or with risk factors.
La hidatidosis o equinococosis es una ciclozoonosis causada por tenias Echinococcus. Los cánidos son huéspedes definitivos, liberando huevos por las heces, que son ingeridos por los animales de pastoreo (huésped intermediario) o humanos (huésped intermediario accidental). No hay transmisión interpersonal.
Echinococcus granulosus es la forma de equinococosis quística más frecuente, distribuido en áreas rurales principalmente en Sudamérica, China, África y Europa Mediterránea1. Los quistes hidatídicos se desarrollan en varios órganos, siendo el hígado la localización más común (75%), seguido en frecuencia por los pulmones (15%), los riñones, el corazón y el bazo2. La hidatidosis mamaria solo representa el 0,27% de los casos3, pudiendo ser primaria o parte de una hidatidosis diseminada. Generalmente es una enfermedad silente, por lo que su diagnóstico suele ser incidental.
Desde la implantación de los benzimidazoles en los años 70, la tasa de mortalidad se ha reducido considerablemente (3,1/100.000 habitantes en nuestro medio4) pero sigue siendo una enfermedad con importante morbilidad.
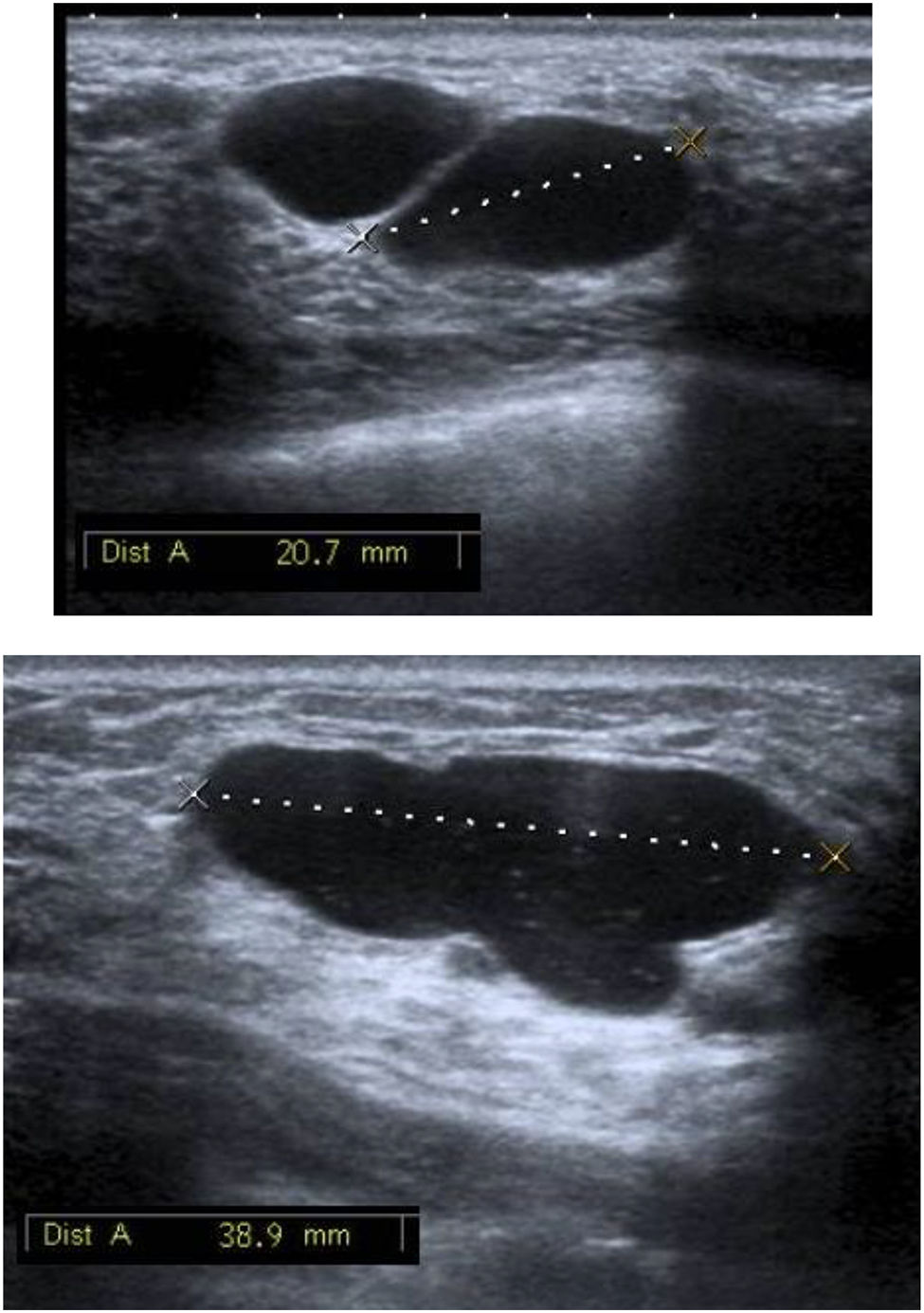
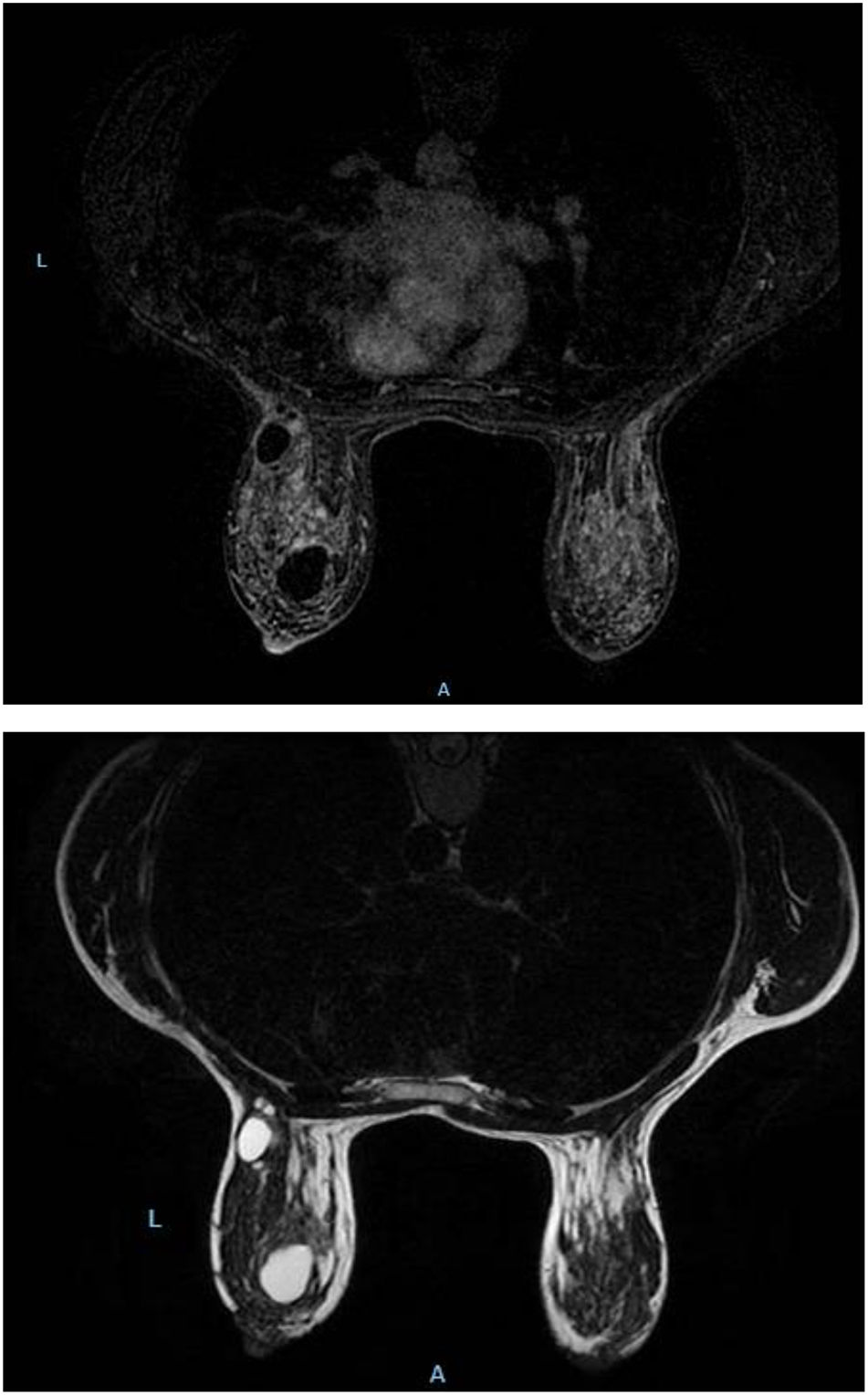
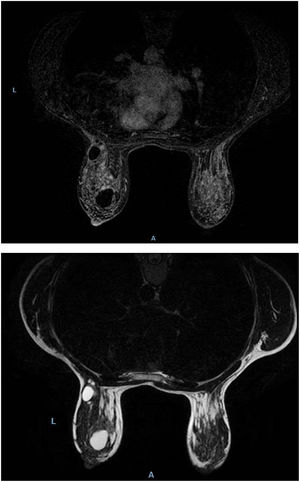
Caso clínicoUna mujer de 48 años, diabética, proveniente de área rural, consultó por una tumoración en la mama izquierda de meses de evolución, con crecimiento progresivo y molestias ocasionales. En la exploración se palpó un gran nódulo en la unión de los cuadrantes externos de la mama izquierda, móvil, de características benignas. No se palparon adenopatías axilares ni en cadenas mamarias. Se realizó una mamografía/ecografía hallándose formaciones quísticas en los cuadrantes externos, el de máximo tamaño de 4 cm, con material ecogénico granular que floculaba y decantaba con cambios posturales, sugiriendo quistes con contenido proteináceo o descamativo (fig. 1). Se planteó como primera posibilidad la mastopatía fibroquística proliferativa con papilomas intraductales. Al catalogarse de BIRADS 3, se procedió a la punción aspiración con aguja fina (PAAF), apreciándose la salida de material blanquecino con resultado citológico de estructuras papilares ductales y células macrofágicas compatibles con contenido quístico. No se evidenciaron células epiteliales atípicas. En una ecografía de control a los 6 meses, no se advirtieron cambios relevantes. Para una mayor información/caracterización de la morfología de la lesión y de su contenido se solicitó resonancia magnética, que describía dichas lesiones hiperintensas en fase T1 e hipointensas en T2, con realce periférico laminar (fig. 2).
Resonancia magnética de mamas en secuencias T1 y T2, respectivamente. Se identifican en la mama izquierda imágenes nodulares, ovaladas y bien delimitadas, de contornos lisos y lobulados, que presentan intensidad de señal homogénea, hipointensas en T1 e hiperintensas en T2, compatible con lesiones quísticas.
Al persistir las molestias se indicó finalmente la cirugía, realizando una exéresis de las lesiones visualizadas en la mama izquierda. El resultado anatomopatológico fueron quistes tapizados por fibrosis, con calcificaciones y contenido membranáceo similar al observado en una parasitosis. Se realizó un estudio serológico con resultado IgG positivo a Echinococcus granulosus, por lo que se solicitó un TAC toracoabdominal para descartar otros focos, resultando negativo.
Se pautó el tratamiento con albendazol 400 mg vía oral cada 12 h durante 6 meses. En los siguientes controles ecográficos no se observó recaída de la enfermedad, la paciente está asintomática. La serología resultó negativa a los 2 años de la intervención.
DiscusiónLa hidatidosis mamaria suele cursar de forma asintomática, durante meses/años, hasta que los quistes provocan la clínica por compresión y/o rotura. No presenta adenopatías regionales. Se da generalmente en las mujeres entre 30 y 50 años, provenientes de áreas rurales5, como en el caso de nuestra paciente.
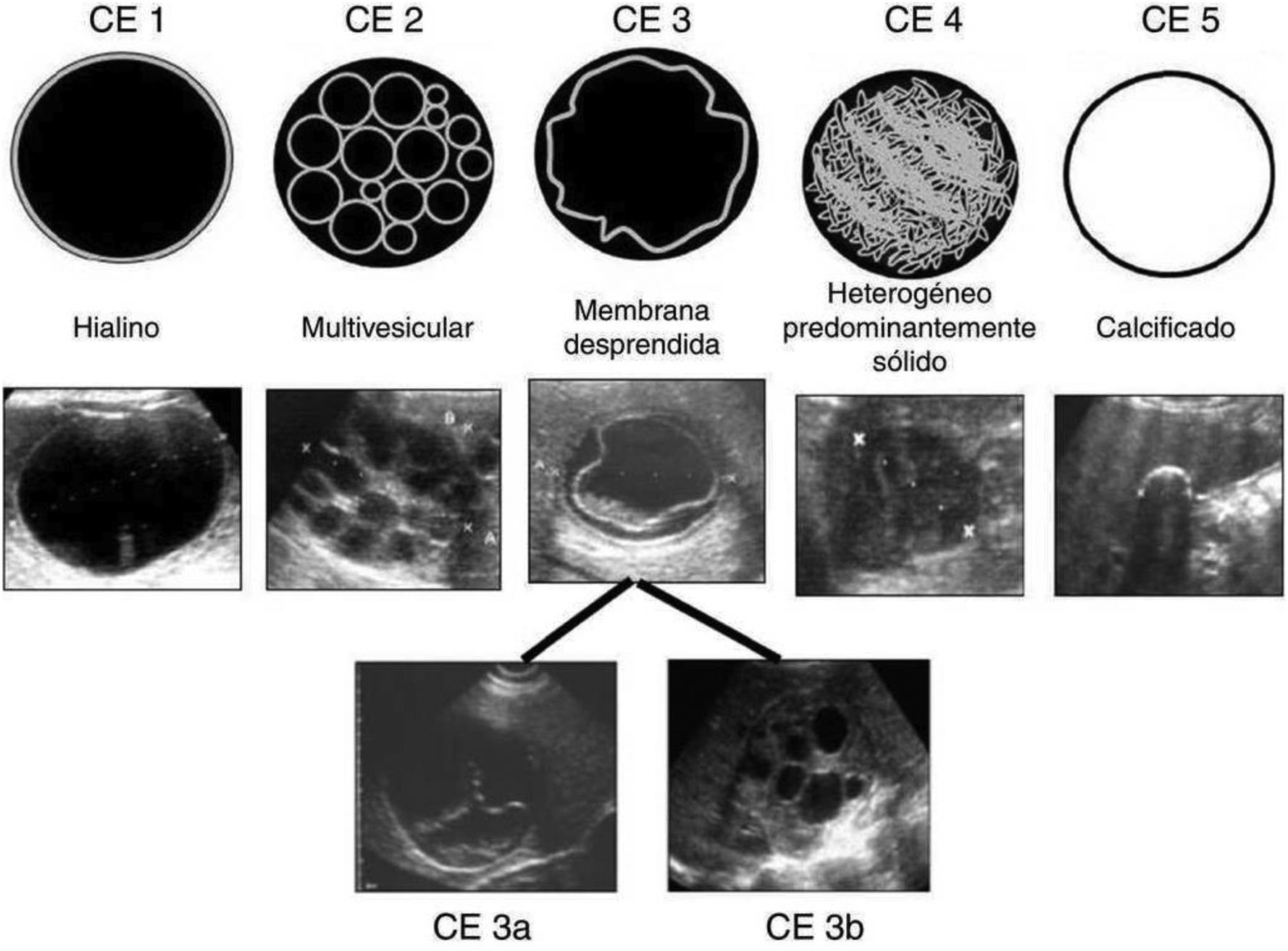
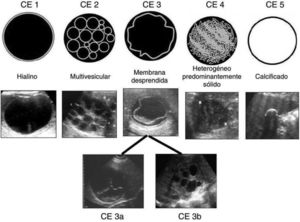
La ecografía es la prueba de imagen de elección, siendo específica, especialmente en las mujeres jóvenes. Permite además establecer una clasificación del quiste hidatídico en función de su actividad sonográfica. En el caso de nuestra paciente, al hallarse cavidades quísticas de contenido hipoecoico homogéneo (fig. 1) se trataría de un quiste tipo i con actividad infecciosa según la clasificación de Gharbi6 o de tipo cystic lesion (CL) basándose en la clasificación WHO/IWG de 20037 (fig. 3), al ser lesiones quísticas de contenido anecoico, uniforme, sin pared claramente visible. En este grupo, los quistes generalmente se encuentran en una fase de desarrollo muy precoz y son infértiles (no contienen escólex), aunque su estado es activo. Un 25-40% de los quistes hidatídicos tienen esta apariencia7. Existen aspectos que pueden ayudarnos en el diagnóstico diferencial entre el quiste simple e hidatídico: ocasionalmente la presencia de finos ecos internos que se movilizan con cambios posturales y tienden a ocupar la porción declive del quiste («arenilla hidatídica»). Al movilizarse dicha arenilla se produce el signo de «copos de nieve»8. Estos hallazgos, sugestivos de quiste hidatídico, se evidenciaron en nuestra paciente.
La resonancia magnética es también útil por su mayor definición en los tejidos blandos, especialmente para la valoración prequirúrgica, mostrando una lesión bien delimitada con realce capsular (fig. 2).
En su diagnóstico diferencial se incluyen fibroadenomas, papilomas intraductales, tumor phyllodes, abscesos o carcinoma mamario9. En los pacientes originarios de zonas tropicales deben descartarse asimismo otras parasitosis tales como la toxocariasis, la miasis cutánea o la filariasis que, aunque más inusuales que la equinococosis en la mama, están descritos casos en la literatura10 con un incremento de su frecuencia en los últimos años debido al aumento de las corrientes migratorias y el turismo a zonas endémicas. Nuestra primera impresión diagnóstica fue de papilomas intraductales en el contexto de mastopatía fibroquística, más frecuente en nuestro medio, precisándose más técnicas diagnósticas. La PAAF, prueba segura, sensible y específica, permite obtener un líquido transparente, o material de aspecto proteináceo y amorfo, en «agua de roca», constituyendo la citología una herramienta diagnóstica. Es patognomónica la visualización de los escólex o la membrana laminada del quiste. En el estudio citológico de nuestro caso no se demostró la presencia directa de Echinococcus spp, aunque la concordancia en los resultados de las demás pruebas complementarias nos permitió el seguimiento de las lesiones catalogadas como BIRADS 3 bajo la sospecha de una lesión mayor.
La cirugía se indicó finalmente en motivo de la clínica persistente de la paciente. La biopsia por escisión constituyó al mismo tiempo otra valiosa herramienta diagnóstica, si bien no se apreciaron formas maduras de Echinococcus spp en el análisis de la pared del quiste. Ante la ausencia de un diagnóstico definitivo, no podíamos descartar que no se tratase de un posible caso.
Para la confirmación de los casos sospechosos, son útiles el empleo de ensayos inmunodiagnósticos (principalmente ELISA y el Inmunoblotting) y otras técnicas serológicas como la hemaglutinación indirecta, la aglutinación con látex o la prueba de intradermorreacción de Casoni (esta última cuenta con una sensibilidad del 75% por lo que ya no se emplea prácticamente en la actualidad)11. El test ELISA, con una sensibilidad del 85%12, fue positivo en el caso que presentamos, y la ausencia de otros potenciales focos de hidatidosis observados en la prueba de extensión nos permitió establecer el diagnóstico de equinococosis mamaria. Respaldó esta teoría el contexto social de la paciente, en convivencia con perros y proveniente de un área rural que, si bien no habitaba en una región endémica de hidatidosis, debíamos considerarla en el diagnóstico diferencial ante la aparición de una lesión quística en las partes blandas.
Referente al tratamiento de hidatidosis mamaria, se considera de elección y curativa la exéresis completa de las lesiones, incluyendo el periquiste adyacente. Se puede asociar la irrigación de la zona operatoria con solución salina hipertónica o povidona yodada para disminuir la posibilidad de implantes. El riesgo de recurrencia de la hidatidosis en los 5 años es del 1-10%, siendo recomendable el uso concomitante de antiparasitarios al reducir teóricamente las recurrencias3. El albendazol (dosis 10-15 mg/kg/día) es la primera opción, seguido por el mebendazol (40-50 mg/kg/día) de menor eficacia demostrada13–15, ambos durante 3 a 6 meses. Aunque el WHO-IWGE apoya asimismo el uso de terapia antiparasitaria previa a la cirugía, la mayoría de las publicaciones de casos de equinococosis mamaria no siguen esta recomendación, quizás porque como en nuestro caso se desconocía la naturaleza de la lesión antes de la intervención quirúrgica.
No existen recomendaciones en el seguimiento postoperatorio. Es aconsejable un seguimiento durante largos períodos de tiempo mediante controles serológicos y pruebas de imagen por documentarse recurrencias años después, sobre todo si presenta factores de riesgo: bajo nivel socioeconómico, sexo femenino, edad > 16 años, pertenencia a áreas rurales y convivencia con ganado o perros alimentados con vísceras animales16.
En definitiva, se trata de una lesión poco frecuente que en ocasiones genera dudas diagnósticas y controversia en su tratamiento, por lo que tener presente esta enfermedad, así como otras parasitosis en el diagnóstico diferencial son fundamentales para enfocar adecuadamente el tratamiento a seguir. El empleo de la PAAF puede ser de gran ayuda, aunque ante una sospecha clínica inconsistente su rentabilidad resulta muy baja o casi nula.
Responsabilidades éticasLos autores firmantes declaramos haber revisado y convalidado el contenido del manuscrito, incluyendo las figuras, lo que nos hace responsables de su contenido y, por ende, aprobamos su publicación en formato físico y digital. Les informamos que las ilustraciones son originales, que no han sido alteradas digitalmente y que representan fielmente los hechos obtenidos. El trabajo descrito se ha llevado a cabo de conformidad con el Código de Ética de la Asociación Médica Mundial (Declaración de Helsinki) para experimentos con seres humanos. Asimismo, este trabajo cumple los requisitos de uniformidad para manuscritos enviados a revistas biomédicas. Se respetaron los derechos de privacidad del paciente, contando con su consentimiento para su publicación.
FinanciaciónNo hemos contado con ninguna beca ni otra fuente de financiación.
Conflicto de interesesNo hay conflictos de intereses.