Paciente de 21 años, de sexo masculino, infectado por el VIH y que no sigue adecuadamente el tratamiento antirretroviral, que acude a consulta debido a una erupción papular en el tronco y las extremidades, acompañada de manera simultánea por manchas hipocrómicas en la espalda. El paciente estaba afebril y hemodinámicamente estable. En el estudio micológico de las muestras clínicas de diferentes lesiones se observaron levaduras compatibles con Malassezia. Se prescribió itraconazol por vía oral, con una excelente respuesta clínica. El hallazgo del mismo agente etiológico con 2presentaciones clínicas diferentes en un solo paciente es poco habitual.
A 21 year-old man, HIV infected, and with poor adherence to antiretroviral treatment, consulted us due to a papular rash on trunk and extremities, showing simultaneously hypochromic stains on his back. He was afebrile and hemodynamically stable. In the mycological study of the clinical samples taken from different lesions, yeasts compatible with Malassezia were observed. Oral itraconazole was prescribed, with an excellent clinical response. Finding the same etiolologic agent in 2different clinical pictures on a single patient is extremely rare.
Paciente de 21 años, de sexo masculino, que nació y vive en la Ciudad Autónoma de Buenos Aires (Argentina), adicto a drogas por vía inhalatoria, tabaquista y consumidor de alcohol (1,5 l/día de cerveza). Había sido diagnosticado de infección por VIH, adquirida por transmisión vertical, y se encontraba bajo tratamiento antirretroviral con lamivudina, zidovudina y efavirenz, tratamiento que no tomaba adecuadamente. Acudió al Servicio de Urgencias del Hospital de Infecciosas Francisco Javier Muñiz de la Ciudad Autónoma de Buenos Aires por una dermatosis generalizada de 96 h de evolución. En el examen físico se encontraba afebril, lúcido, orientado en tiempo y espacio, sin signos meníngeos ni de foco neurológico, eupneico y hemodinámicamente compensado. A la auscultación respiratoria evidenciaba buena entrada de aire bilateral y sin ruidos agregados. El abdomen se encontraba blando, depresible e indoloro. No se palpaban visceromegalias.
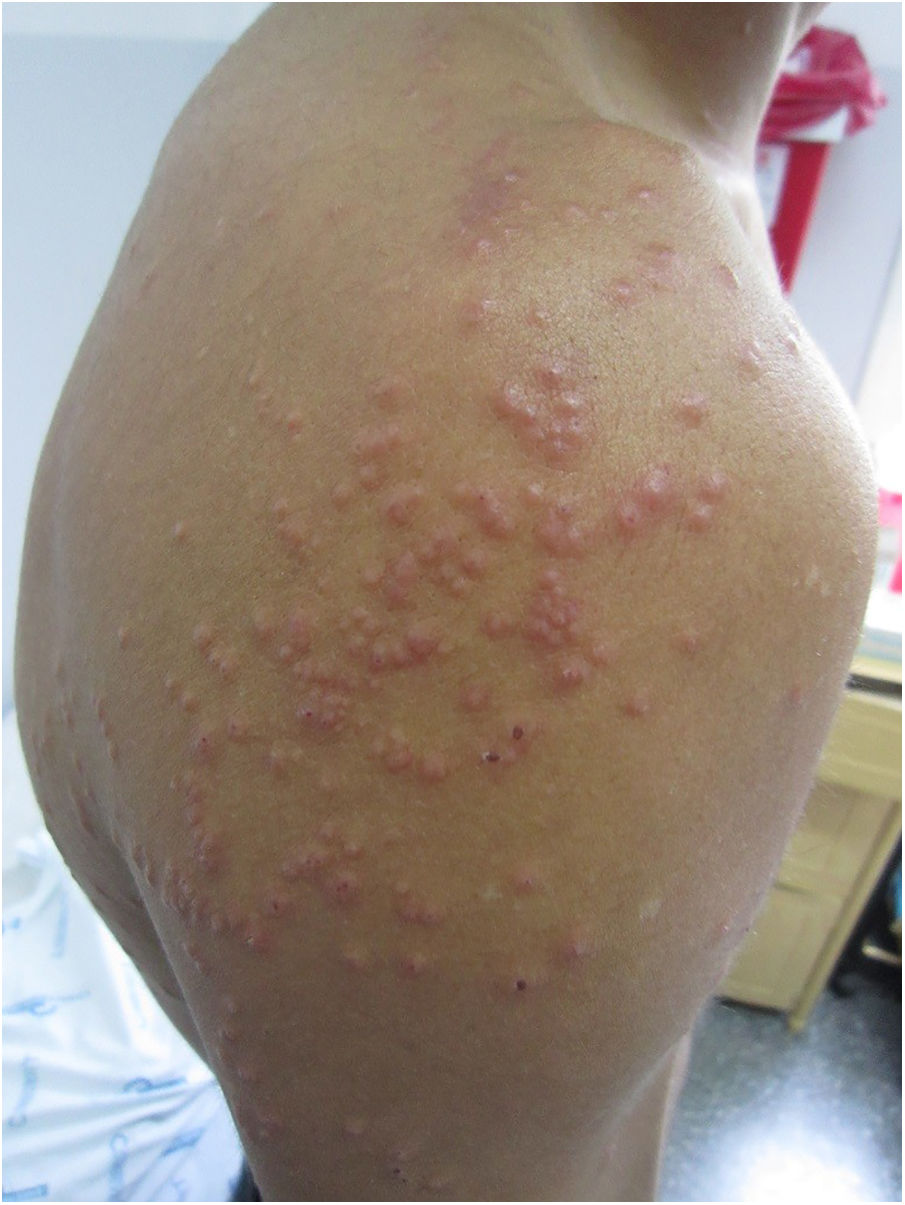
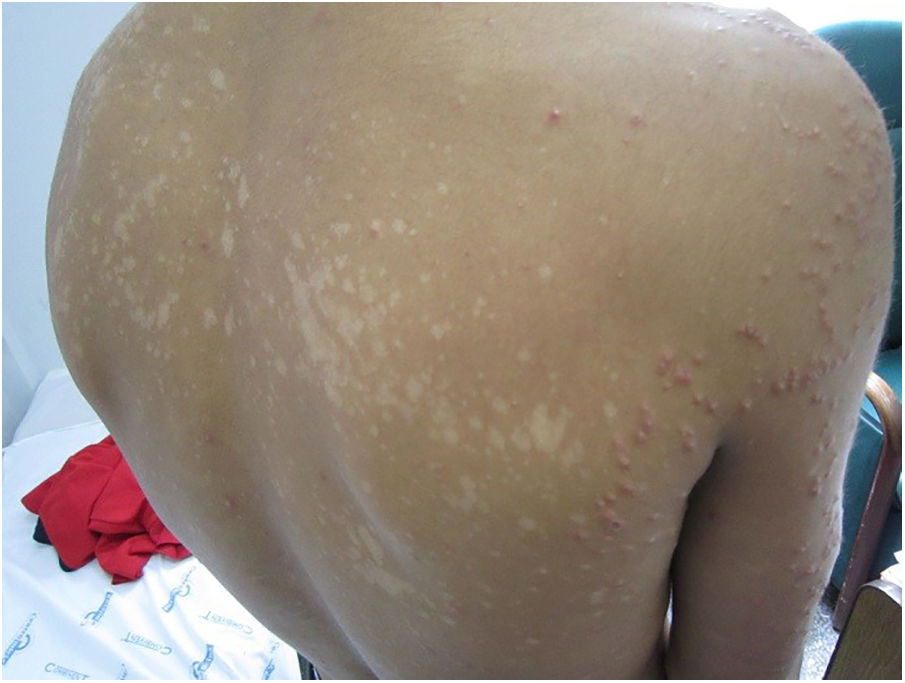
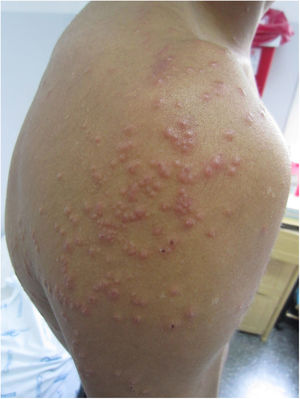
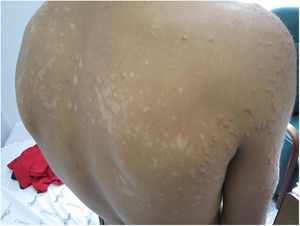
El examen dermatológico permitió observar un exantema con pápulas eritematosas de 0,5×0,5cm, algunas con centro de color blanco-amarillento, que clínicamente se interpretaban como pápulo-pústulas foliculares, localizadas en el tronco y las extremidades (fig. 1). La mucosa oral no presentaba lesiones. En la espalda se observaron máculas hipocrómicas (fig. 2) que no presentaban alteraciones de la sensibilidad superficial ni profunda. Se decidió ingresar al paciente para estudios de diagnóstico y tratamiento.
Exámenes complementariosEn los estudios de laboratorio se obtuvieron los siguientes resultados: hematocrito 44,7%; hemoglobina 14,7 g/dl; leucocitos 9.300/μl; plaquetas 205.000/μl; velocidad de sedimentación globular 26 mm en la primera hora; TGO 20 U/l; TGP17 U/l; LDH 356 U/l y FAL 99 U/l. La función renal y la glucemia eran normales. La radiografía de tórax no mostró lesiones parenquimatosas. Los hemocultivos para microorganismos habituales, micobacterias y hongos fueron negativos. El recuento de linfocitos T CD4+ fue de 318 cél/μl (16%). Las serologías para hepatitis A, B y C, chagas, toxoplasmosis y la prueba reagínica de serología luética (VDRL) fueron negativas. En la serología para el virus varicela-zóster, las IgM no estaban presentes, pero sí había resultado positivo para las IgG. Para el estudio de las lesiones cutáneas, se rasparon con cureta las máculas hipocrómicas y se observaron las muestras al microscopio montadas entre portaobjetos y cubreobjetos con KOH 40% y tinta Parker azul negro permanente. Para las lesiones papulosas se efectuó un citodiagnóstico de Tzanck por escarificación con bisturí y posterior coloración de Giemsa y Gram. En ambos procedimientos se encontraron elementos compatibles con el mismo agente causal. Se prescribió tratamiento por vía oral, que el paciente debía tomar tras el almuerzo, y se interrumpió el tratamiento con inhibidores de la bomba de protones, que disminuyen la acidez gástrica.
El paciente evolucionó favorablemente y se observó, desde el punto de vista dermatológico, la reducción de las lesiones que motivaron su ingreso. Fue dado de alta tras ocho días de tratamiento, con buena tolerancia y mejoría clínica.
Preguntas- 1.
¿Cuáles son los diagnósticos diferenciales habituales para las lesiones descritas?
- 2.
¿Qué piensa que se observó en el examen microscópico directo?
- 3.
¿Cómo se desarrollan estos microorganismos en los cultivos?
- 4.
¿Cuál es la vía más probable de infección?
- 5.
¿Cuáles son las formas clínicas observadas en este paciente y en qué enfermos se pueden presentar?
- 6.
¿Existen formas invasivas o diseminadas?
- 7.
¿Cuál fue el tratamiento indicado? ¿Por qué debe tomarse tras las comidas y cuál es el motivo de que se suspendiera la toma de protectores de la mucosa gástrica?
Las lesiones hipocrómicas pueden deberse a pitiriasis alba, vitíligo, lepra, hipomelanosis macular progresiva y pitiriasis versicolor. En enfermos jóvenes y adultos con lesiones hipocrómicas y escamosas que afectan las áreas seborreicas (zona interescapular y precordial) debe sospecharse, en primer lugar, de pitiriasis versicolor si no se observan otras localizaciones y la sensibilidad dolorosa y táctil está conservada. Otra posibilidad sería la eccemátide acromiante. Las lesiones pápulo-pustulosas suelen afectar tanto a pacientes inmunocompetentes como inmunocomprometidos, y este cuadro recibe el nombre de foliculitis por Malassezia1,2. Se caracteriza por afectar mayoritariamente a individuos de sexo masculino y porque las lesiones se sitúan preferentemente en el tronco. Puede confundirse con otras formas de foliculitis (bacteriana, viral o eosinofílica)3,4 y en individuos inmunocomprometidos es importante tener en cuenta que la histoplasmosis puede dar lesiones similares.
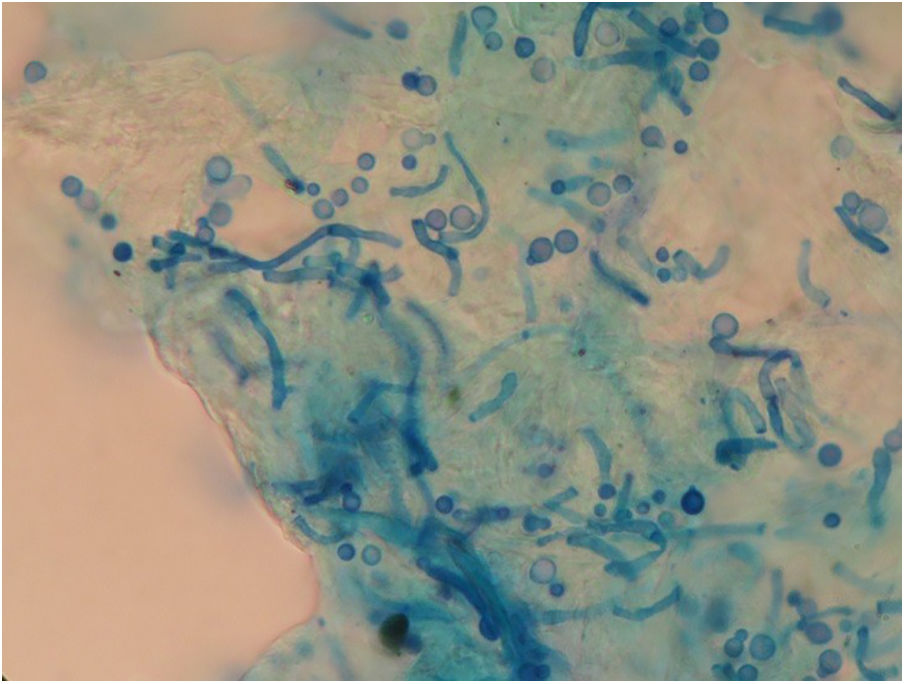
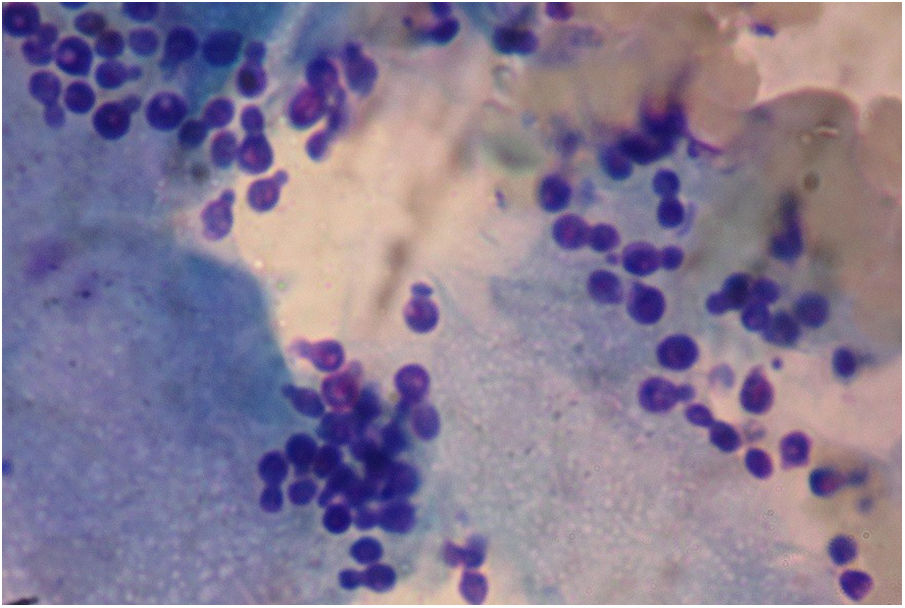
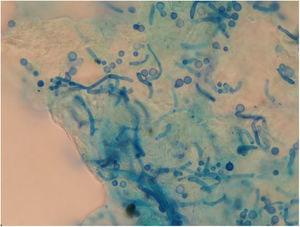
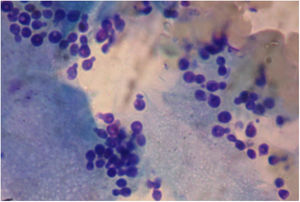
En el examen directo con KOH 40% y tinta Parker azul negro permanente de las escamas de piel obtenidas de las lesiones hipocrómicas se observaron filamentos cortos y levaduras con brotación unipolar de base ancha (fig. 3). En la escarificación de las lesiones sobreelevadas y pustulosas se observaron, en la tinción con Giemsa, solo levaduras con morfología compatible con Malassezia (fig. 4). Es importante aclarar que en la tinción de Gram no se observaron cocos grampositivos, como suelen verse en la foliculitis por Staphylococcus.
La gran mayoría de las levaduras de especies clínicamente relevantes de Malassezia utilizan lípidos como única fuente de carbono, es decir, son lipodependientes; por ello, requieren para su desarrollo de medios de cultivo que posean lípidos en su composición, como el medio de Dixon o el de Leeming-Notman. Crecen mejor a temperaturas de 30-35°C y la incubación debe prolongarse entre 7 y 15 días. Las colonias suelen ser pequeñas, blanquecinas o ligeramente amarronadas, frágiles y untuosas, y en ocasiones pueden volverse secas, sin brillo y ligeramente arrugadas con el tiempo.
Los hongos del género Malassezia son microorganismos levaduriformes que forman parte de la biota normal de la piel del ser humano y de los animales, por lo tanto, la fuente de infección suele ser endógena.
Las lesiones hipocrómicas son típicas de la pitiriasis versicolor; en algunos casos pueden verse acompañadas de máculas hiperpigmentadas con tonalidades que van desde el rosado hasta el marrón café. Esta forma clínica suele observarse en las zonas más seborreicas del cuerpo (espalda, pecho, frente) en adultos jóvenes, tanto inmunocomprometidos como inmunocompetentes. Se observa con mayor frecuencia durante las estaciones de clima cálido por el aumento de la sudoración y el uso de lociones y bronceadores con base oleosa. Las lesiones papulosas son más frecuentes en huéspedes inmunodeprimidos o pacientes en tratamiento prolongado con corticosteroides a altas dosis; también se han observado en enfermos que se recuperan de una profunda depresión de su inmunidad celular, como una forma de síndrome de reconstitución inmune5. Es la expresión clínica de la inflamación profunda del folículo piloso (foliculitis). Es importante destacar que resulta poco habitual observar las dos formas clínicas en el mismo momento y en el mismo paciente.
Las formas diseminadas se observan con más frecuencia en neonatos o pacientes que reciben alimentación parenteral rica en lípidos. Hasta un 84,4% de la población en edad escolar está colonizada a nivel cutáneo por Malassezia, principalmente en las áreas del cuerpo donde hay mayor cantidad de glándulas sebáceas6. Es de destacar que la colonización cutánea aumenta considerablemente (50-80%) en los neonatos que permanecen durante largos períodos en unidades de cuidados intensivos. La estancia hospitalaria aumenta el riesgo de contaminación del catéter, que puede ser la puerta de entrada para estos microorganismos, cuyo crecimiento se ve favorecido por el aporte de lípidos, con el consiguiente riesgo de aparición de formas sistémicas o diseminadas de la infección7. La sepsis neonatal producida por Malassezia en niños prematuros y de bajo peso que reciben emulsiones lipídicas a través de catéteres venosos centrales puede evolucionar hacia el fallo multiorgánico de no ser oportunamente tratada.
Cuando las lesiones son escasas o localizadas puede prescribirse tratamiento con cremas que contengan econazol o miconazol; además, debe prescribirse el uso de champú con ketoconazol al 2%. El uso de la crema y del champú debe mantenerse durante catorce días. Cuando las lesiones son muy extensas deberá prescribirse un tratamiento sistémico por vía oral: el antimicótico más efectivo es el itraconazol a dosis de 200 mg/día. Como este antifúngico requiere de un pH gástrico bajo para su mejor absorción, deben interrumpirse todos aquellos fármacos que bloquean la acidez gástrica. La biodisponibilidad oral del itraconazol es máxima cuando las cápsulas se administran inmediatamente después de una comida principal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.