Las infecciones por hongos emergentes, si bien no son las más frecuentes, son causantes de una importante morbimortalidad en receptores de trasplante de órgano sólido. Las infecciones por el hongo Scedosporium apiospermum suponen un ejemplo paradigmático de las mismas.
Caso clínicoSe presenta el caso clínico de una paciente trasplantada renal de 55 años, que a través de la piel sufre una infección por S. apiospermum. Se comenzó una terapia antifúngica intensiva ya que la paciente, además, era portadora de una fístula arteriovenosa en la zona de entrada de la infección. El hongo pudo quedar acantonado y la paciente sufrió una reinfección que requirió tratamiento de nuevo, tanto médico como quirúrgico (retirada del material protésico), que llevó a la curación de la paciente.
ConclusionesLas infecciones por S. apiospermum conllevan un alto riesgo de complicaciones y son una causa frecuente de morbimortalidad en el paciente inmunodeprimido/trasplantado. Por ello, el adecuado conocimiento de este tipo de micosis, así como la realización de un adecuado diagnóstico diferencial, se tornan fundamentales para la prevención de las complicaciones derivadas de las mismas.
Emerging fungi infections, although being not the most frequent, are a cause of major morbidity and mortality in recipients of solid organ transplants. The infections caused by the fungi Scedosporium apiospermum are a paradigmatic example of these.
Case reportWe present the clinical case of a 55 year-old female kidney transplant recipient that got infected with S. apiospermum through the skin. Intensive antifungal therapy was started, especially considering that the patient had an arteriovenous fistula at the site of infection. The fungus could have kept in the fistula, and a subsequent reinfection took place. The patient required both medical and surgical treatment (removal of the prosthetic material), that led to a complete recovery.
ConclusionsS. apiospermum infections carry a high risk of complications, and are a frequent cause of morbidity and mortality in immunosuppressed/transplant patients. Therefore, the adequate knowledge of this type of mycosis, as well as the making of an adequate differential diagnosis, become fundamental for the prevention of the complications arising from them.
Se presenta el caso de una mujer de 55 años de edad, con enfermedad renal crónica avanzada, en hemodiálisis a través de fístula arteriovenosa (FAV) Goretex humeroaxilar izquierda. La paciente recibió un primer trasplante renal de donante cadáver, y se siguió el protocolo para pacientes hiperinmunizados (administración de tacrolimús [FK], timoglobulina, micofenolato mofetilo [MMF] y metilprednisolona), con adecuada evolución y sin complicaciones quirúrgicas, rechazo o infecciones. El tratamiento en el momento del alta fue FK 0,5mg/12h, MMF 250mg/12h y prednisona 7,5mg/12h.
Cuatro meses más tarde la paciente consultó por una lesión fría, eritematosa, edematosa, dolorosa y exudativa en los dedos segundo y tercero de la mano izquierda, de dos semanas de evolución. La paciente se encontraba afebril y sin ningún otro tipo de clínica. En la analítica realizada se constató una función renal estable: creatinina de 0,9mg/dl, FK de 10ng/ml, y ausencia de parámetros inflamatorios, leucocitosis o leucopenia. Se realizó una radiografía de la mano, donde no se apreciaron signos de osteomielitis, así como un cultivo del exudado de la herida. En el cultivo del exudado se aisló Scedosporium apiospermum, que presentó un crecimiento moderado, así como Corynebacterium, por lo que se decidió ingresar a la paciente para un estudio más detallado y la administración de un tratamiento antifúngico y antibiótico adecuado.
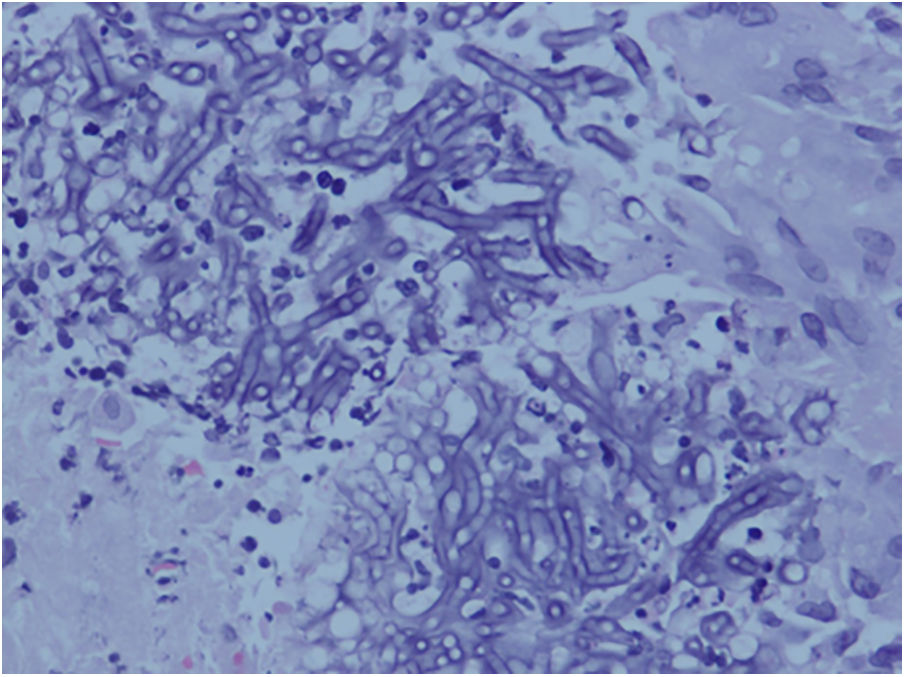
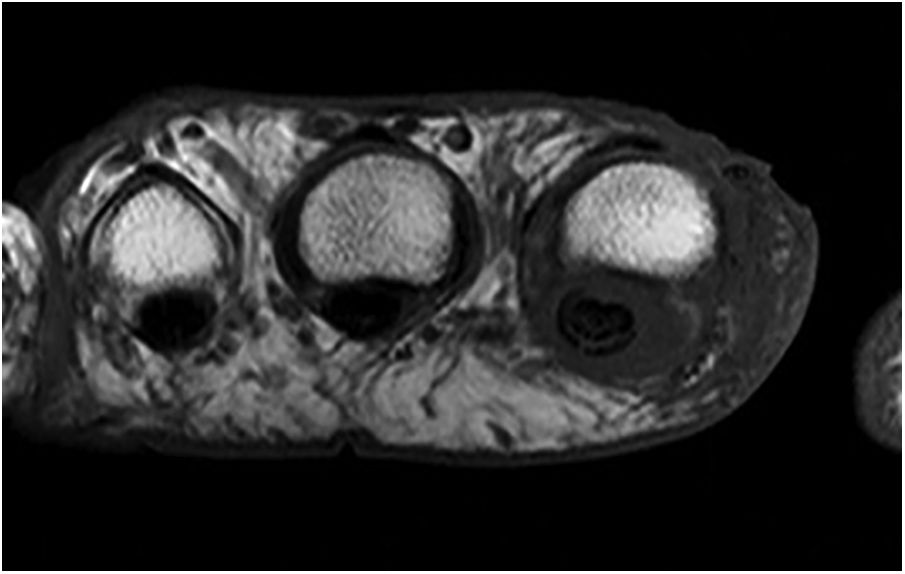
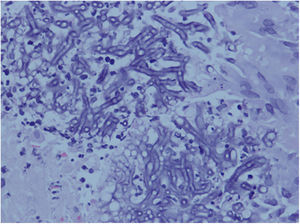
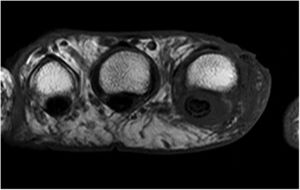
Se inició tratamiento intravenoso (iv) con voriconazol a dosis de 5mg/kg/12h, y aztreonam (1g/8h). Además de los hemocultivos, se realizó una biopsia de la lesión, una ecografía de tiroides, una tomografía axial computarizada (TC) cerebral y otra de tórax, y una resonancia magnética (RM) de la mano izquierda. De los estudios realizados, ni los TC ni la ecografía de la tiroides arrojaron información relativa a la infección. En la biopsia cutánea (fig. 1) se visualizaron numerosas agrupaciones de hifas tabicadas compatibles con un hongo dematiáceo. En la RM (fig. 2) se observó alteración de la señal por el edema presente en la piel y el tejido celular subcutáneo que rodea al segundo dedo, especialmente la falange distal, pero sin afectación ósea, hallazgos compatibles con una infección fúngica. Los hemocultivos fueron negativos. Ante la ausencia de extensión sistémica de la infección y la excelente evolución clínica, se mantuvo el voriconazol iv durante 12 días, para pasar después a la vía oral, y se desescaló la antibioterapia a tetraciclinas teniendo en cuenta los resultados del antibiograma. Al alta de la paciente se mantuvo el voriconazol por vía oral (200mg/12h) durante 6 meses, con ausencia de recaídas.
Resonancia magnética, secuencia axial, STIR. Engrosamiento y alteración de señal por edema de la piel y el tejido celular subcutáneo que rodea el segundo dedo, sobre todo la falange distal, con extensión hacia el tendón flexor, que muestra alteración de su señal y la presencia de líquido circundante.
Dos años más tarde la paciente consultó de nuevo por una herida a la altura del codo izquierdo: la FAV estaba trombosada, tumefacta y liberaba un exudado en la anastomosis distal. El resto de la exploración no mostró otros hallazgos de interés, y se decidió ingresar a la paciente para un adecuado tratamiento y la resección de la FAV. La analítica al ingreso mostró, como único dato de interés, una concentración elevada de FK (13,1ng/ml). Se realizaron estudios microbiológicos mediante hemocultivos, cultivo del exudado de la herida y del material protésico y periprotésico, en los que creció de manera abundante S. apiospermum, por lo que se decidió iniciar un tratamiento con voriconazol iv (5mg/kg/12h), además de realizar la resección de la fístula por parte del servicio de cirugía vascular. Otras pruebas diagnósticas realizadas, ecocardiograma, TC tórax-abdomen-pelvis y RM craneal, no arrojaron información de interés. Descartada nuevamente la afectación sistémica, y ante la buena evolución clínica de la paciente, se procedió a la prescripción de voriconazol oral y se dio de alta a la paciente con tratamiento antifúngico durante 6 meses y seguimiento ambulatorio. Durante el seguimiento no hubo constancia de nuevos signos de infección y la evolución fue adecuada.
DiscusiónLas infecciones fúngicas conllevan la mayor mortalidad en el paciente trasplantado renal, con cifras que oscilan entre un 30% y el 100%6, a pesar de tener una incidencia menor que las infecciones bacterianas y las víricas. Dentro de estas infecciones cobran especial importancia un subgrupo que, si bien no son las que más incidencia presentan, muestran una alta tasa de morbimortalidad, y son aquellas producidas por hongos dematiáceos, como S. apiospermum, hongo filamentoso, causante de faeohifomicosis. Sus hifas son hialinas, las conidias presentan un color marrón-negro y los conidióforos, que pueden ser largos o cortos, suelen ser hialinos, con un pie de conidia con anillos hialinos abultados, o bien conidias procedentes de un solo pie con final subhialino ovalado que puede ser único o arracimado5,8,9. Es un hongo ubicuo, de distribución mundial, que puede encontrarse en el suelo, la tierra de macetas, las alcantarillas, aguas estancadas, arroyos y estiércol. Estos datos epidemiológicos son de especial interés a la hora de realizar un adecuado diagnóstico diferencial. La historia de la paciente recogía que esta realizaba de forma habitual actividades de jardinería, por lo que se pensó que, probablemente, aquella fuera la vía de adquisición del hongo5,8,9.
Este tipo de micosis se engloban dentro de las llamadas micosis causadas por hongos emergentes, que si bien son menos frecuentes que las micosis habituales, provocadas por los hongos Candida, Aspergillus o Cryptococcus neoformans, no están exentas de una alta morbimortalidad3,7. Las infecciones por S. apiospermum pueden tener lugar tanto en pacientes inmunodeprimidos (de forma mayoritaria) como en aquellos que no lo son, siendo muy interesante en este grupo el subgrupo de pacientes afectados de fibrosis quística; en ellos, el micetoma es la presentación más frecuente. Si atendemos a la incidencia de la infección por S. apiospermum en relación con el órgano trasplantado, la más alta se da en el trasplante pulmonar (0,7%), seguido del cardíaco (0,22%), el hepático (0,07%) y el renal (0,05%)3. Las manifestaciones clínicas en este tipo de pacientes son muy variables, al igual que la presentación de la enfermedad: diseminada (como forma más fatal), neumonía, infección cutánea exclusiva, absceso cerebral, endoftalmitis, meningitis, afectación ocular, o aneurisma fúngico, entre otras1. El diagnóstico de la infección debe realizarse por aislamiento del hongo en cultivo, si bien la biopsia cutánea puede resultar útil.
El tiempo medio de aparición de la infección desde el trasplante suele ser de unos 4 meses3, que se cumple en nuestro caso clínico, si bien llama la atención que, a pesar de que la infección se trató de forma adecuada durante el primer episodio, un nuevo episodio tuvo lugar dos años después, esta vez con origen en el material protésico, lo que abre un amplio abanico de posibilidades diagnósticas. La presencia del hongo en la FAV implicaría una diseminación por contigüidad desde el punto de origen (la extensión del primer episodio de infección desde el segundo dedo a la localización de la fístula). Menos probable sería la diseminación hematógena a la fístula porque implicaría la afectación de otros órganos, situación que no tuvo lugar; la continua negatividad de los hemocultivos realizados no apoyan este supuesto. Por otra parte, la paciente negaba nuevos antecedentes epidemiológicos, como la estancia en ambientes que puedan promover la aparición de esta infección. Todos estos datos en su conjunto hacen muy difícil precisar el origen de esta segunda infección (reinfección o causa nueva).
El tratamiento de la infección por S. apiospermum debe realizarse en cuanto se tiene la sospecha de la presencia de este microorganismo. Es fundamental realizar un diagnóstico diferencial con las infecciones por Aspergillus, ya que mientras las especies de este género suelen ser sensibles a la anfotericina B, S. apiospermum no lo es. De los diferentes antifúngicos testados, los triazoles, especialmente el voriconazol, son los más adecuados frente a S. apiospermum1,4,7. Además, en el caso de una infección localizada, la extirpación precoz del tejido afectado, como la realizada en nuestro caso, se asocia a un mejor pronóstico2,3,7. Si atendemos a las diferentes series de casos publicados, cerca del 100% de los pacientes con enfermedad diseminada fallecen, mientras que aquellos con enfermedad localizada son los que mayor supervivencia presentan2,3,7.
Las infecciones fúngicas invasivas son una importante causa de morbimortalidad en el paciente trasplantado de órgano sólido. Si bien aquellas causadas por hongos emergentes son menos frecuentes, no por ello deben ser obviadas en el diagnóstico diferencial de las infecciones del paciente trasplantado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en la publicación de este trabajo.