La histoplasmosis diseminada progresiva (HDP) es una enfermedad endémica en gran parte de Latinoamérica, en especial en pacientes con VIH. Existen pocos reportes sobre esta enfermedad en Perú.
ObjetivosDescribir los hallazgos clínicos, epidemiológicos y micológicos de pacientes con HDP y VIH atendidos en un hospital de tercer nivel.
MétodosSe llevó a cabo un estudio retrospectivo para analizar los datos de pacientes con diagnóstico definitivo de infección por VIH y HDP atendidos en el periodo 2000-2019. Para el análisis estadístico de variables cuantitativas se usaron medidas de tendencia central y de dispersión; para las variables cualitativas se usaron frecuencias absolutas y relativas.
ResultadosSe contabilizaron 43 pacientes de sexo masculino con diagnóstico definitivo de HDP y una mediana de edad de 33 años (RIC: 29-38 años); la mediana de los valores de concentración de linfocitos CD4 fue de 39 células/mm3 (RIC: 20-83 células/mm3). El 86% de los pacientes había nacido en la selva o viajado a ella, el 58,1% consumía alcohol y el 16,1% tenía antecedente de tuberculosis pulmonar. El cultivo tuvo una mejor sensibilidad en el diagnóstico comparado con la histopatología (p<0,05).
ConclusionesEn este estudio los pacientes con infección por VIH y HDP eran adultos jóvenes, de sexo masculino, que habían nacido o viajado a la selva y cuyo valor en sangre de células CD4 era inferior a 100 células/mm3. Es necesario realizar tamizaje para HDP en pacientes con las características descritas e implementar pruebas diagnósticas rápidas.
Progressive disseminated histoplasmosis (PDH) is an endemic disease in most of Latin America, especially among patients with HIV. There are few reports about this disease in Peru.
AimsTo describe the clinical, epidemiological and mycological features of patients with PDH and HIV evaluated in a tertiary hospital.
MethodsA retrospective study to find out the data of patients diagnosed with PDH and HIV in the period 2000–2019 was carried out. For the statistical analysis of quantitative variables, measures of central tendency and dispersion were used; for the qualitative variables, absolute and relative frequencies were used.
ResultsForty-three male patients with PDH were diagnosed in the study period, with a median age of 33 years (IQR: 29–38 years) and a median CD4 lymphocytes count of 39cells/mm3 (IQR: 20–83 cells/mm3). Eighty six percent of the patients were born or had travelled to the jungle, 58.1% were alcohol users and 16.1% had a history of pulmonary tuberculosis. When compared to histopathology, the culture had a better sensitivity to achieve a diagnosis (p<0.05).
ConclusionsPeruvian patients with PDH and HIV infection were mainly young male adults that were born or had travelled to the jungle, with a CD4 count below 100cells/mm3. In patients with the described characteristics it would be advisable to check for PDH. Implementing rapid diagnostic tests is also necessary.
La histoplasmosis es una micosis de distribución mundial1–7, siendo la forma diseminada progresiva (HDP) una enfermedad definitoria de sida2,7,8. En Perú existe poca información sobre esta enfermedad y este estudio es realizado con el fin de conocer las características de esta micosis en pacientes peruanos.
Se revisaron las historias clínicas del periodo 2000-2019 del Hospital Cayetano Heredia, así como las fichas del laboratorio de Micología Clínica del Instituto de Medicina Tropical Alexander von Humboldt, de la Universidad Peruana Cayetano Heredia. Fueron considerados para el estudio los historiales de aquellos pacientes con al menos 18 años y diagnóstico definitivo de HDP, definido como aislamiento del hongo en cultivo y/o visualización de las levaduras sugestivas de ser Histoplasma capsulatum en las preparaciones histopatológicas de muestras teñidas con hematoxilina-eosina y ácido peryódico de Schiff. Se excluyeron aquellos pacientes con datos clínicos o de laboratorio incompletos. La mortalidad hospitalaria fue definida como el fallecimiento en el periodo de hospitalización.
El estudio fue aprobado por el Comité Institucional de Ética en Investigación (CIEI) - Humanos de la Universidad Peruana Cayetano Heredia. Para el análisis estadístico de las variables cuantitativas se usaron medidas de tendencia central y de dispersión, para las variables cualitativas se usaron frecuencias absolutas y relativas, y se consideró un nivel de significación estadística igual o inferior a 0,05.
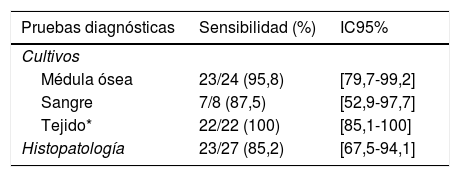
De los 60 pacientes con HDP probable, solo 43 cumplieron los criterios de inclusión. Las características clínicas, epidemiológicas, y la mortalidad hospitalaria se muestran en la tabla 1. En relación a los métodos diagnósticos el aislamiento del agente etiológico se obtuvo en 52 muestras de cultivo: médula ósea (n=23), sangre (n=7) y tejido (n=22); además, en 23 histopatologías se observaron levaduras sugestivas de ser H.capsulatum. El 86% (n=37) de los pacientes fueron diagnosticados solo por cultivo o por cultivo e histopatología, y el 13,9% (n=6) solo por histopatología. El cultivo tuvo mejor sensibilidad que la histopatología (p<0,05) para el diagnóstico de esta enfermedad y la mediana del tiempo de crecimiento del hongo fue de 13,5 días [RIC: 7-19 días] (tabla 2).
Características epidemiológicas, clínicas y mortalidad de 43 pacientes con HDP e infección por VIH
| Características generales | N (%) | IC-95% |
|---|---|---|
| Sexo masculino | 43 (100) | [91,8-100] |
| Edad (mediana) años, RIC | 33 [29-38] | |
| CD4células/mm3(mediana), RIC | 39 [20-83] | |
| Probable lugar de infección | ||
| San Martín | 8 (18,6) | [8,4 - 33,4] |
| Huánuco | 8 (18,6) | [8,4 - 33,4] |
| Loreto | 7 (16,3) | [6,8 - 30,7] |
| Otras ciudades a | 6 (13,9) | [5,3 - 27,9] |
| Junín | 5 (11,6) | [3,9 - 25,1] |
| Ucayali | 5 (11,6) | [3,9 - 25,1] |
| Madre de Dios | 4 (9,3) | [2,6 - 22,1] |
| Antecedente (n=27) | ||
| Consumo de alcohol | 18 (58,1) | [39,1 - 75,5] |
| Tuberculosis pulmonar | 5 (16,1) | [5,5 - 33,7] |
| Ambos | 4 (12,9) | [3,6 – 29,8] |
| Características clínicas | ||
| Tiempo de enfermedad [RIC], días | 60 [30-90] | |
| Signos y síntomasb | ||
| Fiebre | 36 (83,7) | [69,3 - 93,2] |
| Tos | 27 (62,7) | [46,7 - 77] |
| Hepatomegalia | 23 (53,5) | [37,6 - 68,8] |
| Hiporexia | 20 (46,5) | [31,1 - 62,3] |
| Pancitopenia | 10 (23,2) | [46,7 - 77] |
| Lesiones de piel | 6 (13,4) | [5,3 - 27,9] |
| Tratamiento (n=36) | ||
| Anfotericina B | 33 (91,6) | [77,5 - 98,2] |
| Itraconazol | 3 (8,4) | [1,7 - 22,5] |
| Imágenes pulmonares (n=33) | ||
| Patrón micro nodular | 13 (39,4) | [22,9 - 57,8] |
| Otros | 13 (39,4) | [22,9 - 57,8] |
| Normal | 7 (21,1) | [8,9 - 38,9] |
| Mortalidad hospitalaria | 7 (16,3) | [6,8 - 30,7] |
RIC: rango intercuartílico.
Sensibilidad de las pruebas diagnósticas
| Pruebas diagnósticas | Sensibilidad (%) | IC95% |
|---|---|---|
| Cultivos | ||
| Médula ósea | 23/24 (95,8) | [79,7-99,2] |
| Sangre | 7/8 (87,5) | [52,9-97,7] |
| Tejido* | 22/22 (100) | [85,1-100] |
| Histopatología | 23/27 (85,2) | [67,5-94,1] |
Las características demográficas y clínico-epidemiológicas de los pacientes del presente estudio no difieren de lo encontrado en otras publicaciones5,7,12,15, donde se destaca el predominio del sexo masculino, ser adulto joven, sufrir inmunosupresión profunda, y presentar fiebre, tos y hepatomegalia7,10,20. Sin embargo, la frecuencia de las lesiones de piel varía entre el 10% y el 64,3% de los pacientes, según países7; esto podría ser debido a la respuesta inmune del huésped o las diferencias genéticas de las cepas9,12.
Los lugares donde probablemente los pacientes adquirieron la infección refuerzan la hipótesis de que las áreas endémicas se encuentran en selva con altitudes entre 70 y 1500 m.s.n.m. Otros trabajos peruanos previos describen resultados similares13,16. Las características de estas zonas son favorables para el hábitat del agente etiológico, con un clima tropical o subtropical, lluvias que predisponen a la existencia de suelos húmedos, y presencia de murciélagos5,8,20.
Negroni describió el consumo de alcohol como una vía de supresión de la inmunidad mediada por células, que facilitaría la invasión del hongo, similar al hallazgo en este estudio15. En relación con el antecedente de tuberculosis en algunos pacientes, se debe recordar que esta infección oportunista es la principal enfermedad definitoria de sida. Sin embargo, en América Latina se reporta un exceso de casos de tuberculosis con cultivo negativo, los cuales podrían estar enmascarando un diagnóstico de HDP. Por lo tanto, en países endémicos para ambas enfermedades, se deben realizar pruebas diagnósticas adecuadas para cada una de ellas19.
En este y otros estudios el tiempo de enfermedad con síntomas inespecíficos descrito es de 1 a 2 meses. Esta demora en la sospecha clínica y en el diagnóstico se debe probablemente a la confusión con otras enfermedades oportunistas, lo cual implica un retraso en el tratamiento2,7,13,19.
El fármaco recomendado para una enfermedad fúngica grave en pacientes con sida es anfotericina B en formulación liposomal, pero este fármaco no está disponible en la lista de medicamentos esenciales del país y su coste en las farmacias privadas es elevado. Por esta razón, la mayoría de los pacientes recibió anfotericina B desoxicolato, cuyo uso está asociado a eventos adversos frecuentes8. Debido al tipo de estudio, no se pudo obtener información sobre la frecuencia y las características de estos eventos adversos.
La mortalidad global de HDP en pacientes con infección por VIH es alta, y se sitúa en el 39-58%1. En nuestro estudio solo se pudo calcular la tasa de mortalidad durante la hospitalización (16,3%), pero no las causas del fallecimiento ni el tiempo de tratamiento antifúngico previo. Se presume que las causas de la elevada mortalidad son la inmunodeficiencia grave, la diseminación de la enfermedad con compromiso de varios órganos, la presencia de coinfecciones, que incluyen tuberculosis, y el retraso en acudir a un centro hospitalario donde se haga el diagnóstico de HDP6,14,17.
En Perú, la prueba de detección cuantitativa del antígeno galactamanano de H. capsulatum en orina no se encuentra disponible en los centros hospitalarios públicos, por lo que el diagnóstico se realiza mediante el crecimiento del hongo en cultivo a partir de diferentes muestras, o por histopatología con tinciones especiales3,16,18. En nuestro estudio los cultivos de tejidos tuvieron una mejor sensibilidad. En otros estudios realizados en pacientes con infección por el VIH y HDP la sensibilidad de la histopatología varía entre el 78,3% y el 85,1%4,8,11,20, similar al 85,2% encontrado en este estudio. A pesar de la profunda inmunosupresión de los pacientes, las levaduras de H. capsulatum no fueron observadas en todas las muestras analizadas, por lo que en estos pacientes el diagnóstico fue realizado por aislamiento del hongo en cultivo. Dos probables razones para estos resultados podrían ser la presencia de otra infección diferente a histoplasmosis o que durante el proceso del corte del tejido las áreas de necrosis (que contienen las levaduras) fueran eliminadas debido a su fragilidad10. No obstante, la falta de datos completos en las historias clínicas y otras limitaciones del estudio impiden la generalización de los resultados obtenidos.
En conclusión, la HDP de los pacientes de nuestra serie parece presentarse tras la exposición al hongo en regiones de la selva. El diagnóstico es retrasado debido al poco conocimiento sobre esta enfermedad por parte de los profesionales de la salud y a la falta de disponibilidad de pruebas de diagnóstico rápidas. Es indispensable garantizar el acceso al mejor tratamiento recomendado, optimizar el conocimiento clínico sobre esta enfermedad e implementar técnicas rápidas de diagnóstico.
Nuestro agradecimiento al personal del laboratorio de micología del Instituto de Medicina Tropical Alexander von Humboldt, de la Universidad Peruana Cayetano Heredia.