Conocer la prevalencia del síndrome metabólico (SM) según las definiciones del National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III) y la International Diabetes Federation (IDF) y su relación con la enfermedad cardiovascular (ECV) en los ancianos hospitalizados.
Material y métodoEstudio descriptivo, prospectivo realizado entre febrero y marzo del 2011. Se estudiaron 200 pacientes consecutivos hospitalizados. Se registraron las variables sociodemográficas, clínicas, bioquímicas y antecedentes personales.
ResultadosLa prevalencia del SM fue del 65% (NCEP-ATP III) y 67,5% (IDF), siendo mayor en las mujeres (NCEP-ATP III=72,8%; IDF=73,6%), que en los varones (NCEP-ATP III=50,7%; IDF=56,3%). La edad media de los pacientes diagnosticados de SM según ambos criterios diagnósticos fue parecido: 84,7 años. El SM no se asoció a una mayor prevalencia de ECV.
ConclusionesEl SM tiene una elevada prevalencia en los ancianos hospitalizados, siendo mayor en mujeres, tanto con los criterios NCEP-ATP III como con los de la IDF. En nuestra población el SM no se asoció a una mayor prevalencia de ECV.
To determine the prevalence of metabolic syndrome (MS) according to the definitions of the National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III) and the International Diabetes Federation (IDF) and its relation to cardiovascular disease (CVD) in hospitalized elderly patients.
Material and methodsThis descriptive and prospective study (February-March 2011) included 200 consecutive patients hospitalized in a Geriatric Department. Sociodemographic, clinical and biochemical data was collected.
ResultsThe prevalence of MS was 65% (NCEP-ATP III) and 67.5% (IDF) and was greater in women (NCEP-ATP III=72.8%, IDF=73.6%) than in men (NCEP-ATP III=50.7%; IDF=56.3%). The mean age of patients diagnosed with MS by both diagnostic criteria were similar: 84.7 years. MS was not associated with an increased prevalence of CVD.
ConclusionsMS is highly prevalent in elderly hospitalized patients, being higher in women, with both diagnostic criteria (NCEP- ATP III and IDF). In our population the MS was not associated with an increased prevalence of CVD.
El síndrome metabólico (SM) caracterizado por obesidad central, dislipidemia, hiperglicemia y presión arterial límite, es un conjunto de factores de riesgo agrupados e interrelacionados entre sí, que se presentan con una mayor frecuencia que la esperada por el azar en un mismo paciente y que determinan un mayor riesgo de presentar diabetes mellitus (DM2) y enfermedad cardiovascular (ECV)1,2.
Desde su descripción inicial han surgido diversos criterios diagnósticos, siendo los más aceptados los del tercer informe del National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III)3 y los de la International Diabetes Federation (IDF), en los que el perímetro abdominal (PA) pasó a ser requisito imprescindible para el diagnóstico, ajustándose el punto de corte con valores específicos para cada etnia4. A medida que incrementa la edad, existe un riesgo mayor para el SM, debido a la tendencia de mayor prevalencia de los componentes del síndrome entre los adultos mayores de 60 años dependiendo de las series5. En España diversos estudios poblacionales6,7 han observado que aproximadamente uno de cada 4 españoles presenta SM.
Los adultos mayores conforman el grupo de la población con mayor prevalencia de ECV. Por lo tanto, la identificación de la prevalencia de SM entre ellos adquiere gran importancia para las mediciones de control de riesgo.
Existe una amplia variación en el diagnóstico de SM dependiendo de la población y del criterio diagnóstico utilizado. La escasez de datos relativos a nuestra población, contribuye a justificar la importancia de este estudio, con el objetivo de conocer la prevalencia del síndrome metabólico en nuestro medio y determinar su relación con la ECV en los pacientes geriátricos hospitalizados.
Material y métodoEstudio descriptivo, prospectivo. Se incluyeron a los pacientes hospitalizados en el servicio de Geriatría del Hospital Nuestra Señora de Gracia de Zaragoza en el periodo febrero-marzo del 2011, excluyéndose a aquellos que presentaron criterios de enfermedad terminal e ingresaron en cuidados paliativos.
Los datos demográficos y los antecedentes personales se registraron mediante una entrevista clínica al paciente o representante legal, después de haber recibido su aprobación para participar en el estudio.
Se registró el índice de Barthel previo al ingreso, antecedente de deterioro cognitivo o demencia, el Short Portable Mental Status Questionnaire de Pfeiffer (SPMSQ), la presencia de ECV: coronariopatía, vasculopatía periférica, enfermedad vascular cerebral, insuficiencia cardiaca, hipertrofia ventricular izquierda.
El PA fue medido con cinta métrica, en el punto medio entre las últimas costillas y las crestas ilíacas, al final del movimiento respiratorio de espiración. Se verificó la presión arterial 2 veces, con el paciente acostado, después de 10min de descanso, registrando el promedio de los 2 valores encontrados.
Las extracciones de sangre se realizaron con ayuno de 12h, con análisis posterior en el laboratorio del hospital. Se registraron los datos de los análisis previos al alta, en el periodo de mayor estabilidad del paciente.
La prevalencia del SM se estimó aplicando los criterios diagnósticos del NCEP-ATP III y de la IDF.
Criterios del National Cholesterol Education Program-Adult Treatment Panel IIIPresencia de 3 o más de los siguientes: a) perímetro de la cintura mayor de 102cm en los varones y de 88cm en las mujeres; b) presión arterial igual o mayor de 130/85mmHg o tratamiento para la HTA; c) triglicéridos igual o mayor de 150mg/dl; d) colesterol unido a lipoproteínas de alta densidad (cHDL) igual o menor de 40mg/dl en los varones o de 50mg/dl en las mujeres, y e) glucemia en ayunas igual o superior a 100mg/dl o diagnóstico de DM2.
Criterios de la International Diabetes FederationPerímetro de cintura mayor de 94cm en los varones y de 80cm en las mujeres, más de 2 de los siguientes: a) presión arterial igual o mayor de 130/85mmHg o tratamiento para la HTA; b) triglicéridos igual o mayor de 150mg/dl o tratamiento específico contra su elevación; c) cHDL igual o inferior a 40mg/dl en los varones o a 50mg/dl en las mujeres o tratamiento específico; y d) glucemia en ayunas mayor o igual a 100mg/dl o diagnóstico de DM2.
Las variables cualitativas se expresan como frecuencia absoluta (n) y porcentajes (%). Las variables cuantitativas se describen como media y desviación estándar. Se aceptó un nivel de significación estadística inferior a 0,05. Se utilizó The Statistical Package for de Social Sciences (SPSS®).
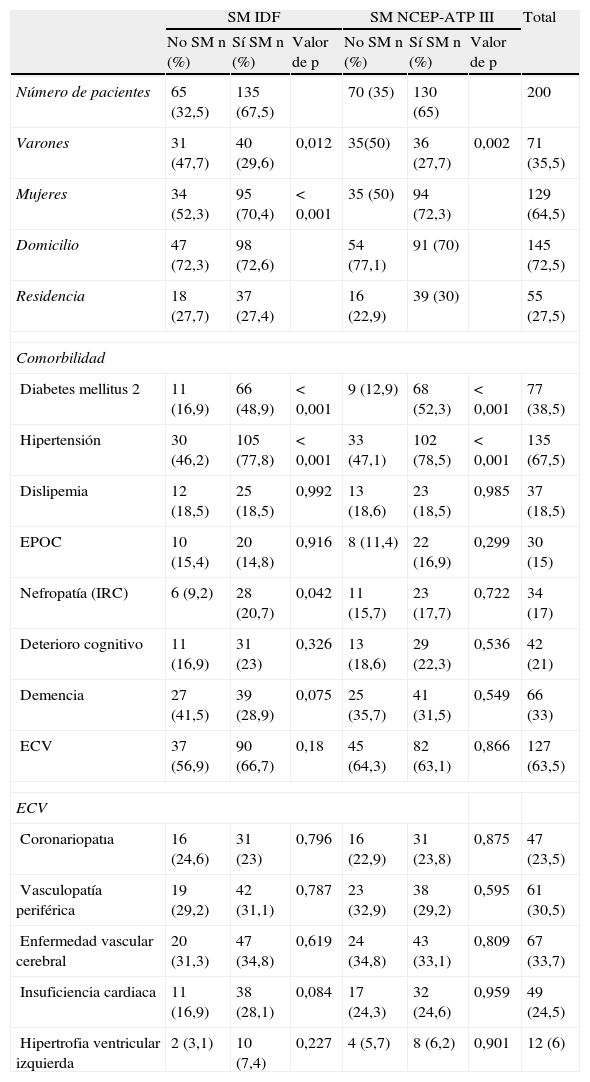
ResultadosIngresaron al estudio 200 pacientes, de los cuales, 71 eran varones y 129 mujeres. La prevalencia de SM según la definición del NCEP-ATP III fue del 65%, y según la definición de la IDF, del 67,5%. Por sexo, según los criterios del NCEP-ATP III la prevalencia de SM fue del 50,7% en los varones frente a un 72,8% en las mujeres (p=0,002), y según los criterios de la IDF, la prevalencia en los varones fue del 56,3% y en las mujeres del 73,6% (p=0,012).
La edad media de los pacientes diagnosticados de SM según ambos criterios diagnósticos fue parecido: 84,7 años. Las características de la muestra poblacional se resumen en la tabla 1.
Características sociodemográficas y clínicas de los individuos con y sin SM
| SM IDF | SM NCEP-ATP III | Total | |||||
| No SM n (%) | Sí SM n (%) | Valor de p | No SM n (%) | Sí SM n (%) | Valor de p | ||
| Número de pacientes | 65 (32,5) | 135 (67,5) | 70 (35) | 130 (65) | 200 | ||
| Varones | 31 (47,7) | 40 (29,6) | 0,012 | 35(50) | 36 (27,7) | 0,002 | 71 (35,5) |
| Mujeres | 34 (52,3) | 95 (70,4) | <0,001 | 35 (50) | 94 (72,3) | 129 (64,5) | |
| Domicilio | 47 (72,3) | 98 (72,6) | 54 (77,1) | 91 (70) | 145 (72,5) | ||
| Residencia | 18 (27,7) | 37 (27,4) | 16 (22,9) | 39 (30) | 55 (27,5) | ||
| Comorbilidad | |||||||
| Diabetes mellitus 2 | 11 (16,9) | 66 (48,9) | <0,001 | 9 (12,9) | 68 (52,3) | <0,001 | 77 (38,5) |
| Hipertensión | 30 (46,2) | 105 (77,8) | <0,001 | 33 (47,1) | 102 (78,5) | <0,001 | 135 (67,5) |
| Dislipemia | 12 (18,5) | 25 (18,5) | 0,992 | 13 (18,6) | 23 (18,5) | 0,985 | 37 (18,5) |
| EPOC | 10 (15,4) | 20 (14,8) | 0,916 | 8 (11,4) | 22 (16,9) | 0,299 | 30 (15) |
| Nefropatía (IRC) | 6 (9,2) | 28 (20,7) | 0,042 | 11 (15,7) | 23 (17,7) | 0,722 | 34 (17) |
| Deterioro cognitivo | 11 (16,9) | 31 (23) | 0,326 | 13 (18,6) | 29 (22,3) | 0,536 | 42 (21) |
| Demencia | 27 (41,5) | 39 (28,9) | 0,075 | 25 (35,7) | 41 (31,5) | 0,549 | 66 (33) |
| ECV | 37 (56,9) | 90 (66,7) | 0,18 | 45 (64,3) | 82 (63,1) | 0,866 | 127 (63,5) |
| ECV | |||||||
| Coronariopatıa | 16 (24,6) | 31 (23) | 0,796 | 16 (22,9) | 31 (23,8) | 0,875 | 47 (23,5) |
| Vasculopatía periférica | 19 (29,2) | 42 (31,1) | 0,787 | 23 (32,9) | 38 (29,2) | 0,595 | 61 (30,5) |
| Enfermedad vascular cerebral | 20 (31,3) | 47 (34,8) | 0,619 | 24 (34,8) | 43 (33,1) | 0,809 | 67 (33,7) |
| Insuficiencia cardiaca | 11 (16,9) | 38 (28,1) | 0,084 | 17 (24,3) | 32 (24,6) | 0,959 | 49 (24,5) |
| Hipertrofia ventricular izquierda | 2 (3,1) | 10 (7,4) | 0,227 | 4 (5,7) | 8 (6,2) | 0,901 | 12 (6) |
ECV: enfermedad cardiovascular; EPOC: enfermedad pulmonar obstructiva crónica; IDF: International Diabetes Federation; IRC: insuficiencia renal crónica; NCEP-ATP III: National Cholesterol Education Program-Adult Treatment Panel; SM: síndrome metabólico.
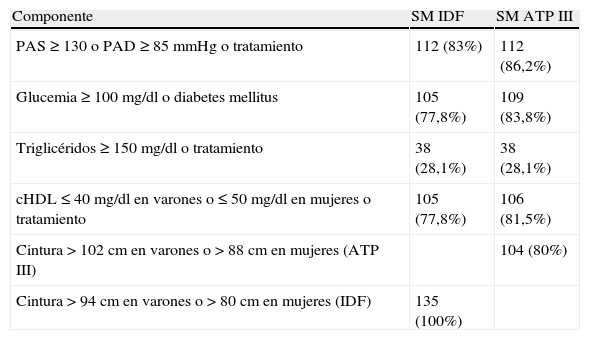
La prevalencia de DM2 e HTA fue mayor en los sujetos con SM. No hubo asociación con la coexistencia actual de SM (IDF o NCEP-ATP III) y la presencia de enfermedad cardiovascular. La HTA fue el componente más frecuente de ambos criterios; NCEP-ATP III (86,2%) e IDF (83%) (tabla 2).
Prevalencia de los componentes de SM con relación a la presencia SM según los criterios diagnósticos IDF y NCEP-ATP III
| Componente | SM IDF | SM ATP III |
| PAS≥130 o PAD≥85mmHg o tratamiento | 112 (83%) | 112 (86,2%) |
| Glucemia ≥100mg/dl o diabetes mellitus | 105 (77,8%) | 109 (83,8%) |
| Triglicéridos ≥150mg/dl o tratamiento | 38 (28,1%) | 38 (28,1%) |
| cHDL≤40mg/dl en varones o ≤50mg/dl en mujeres o tratamiento | 105 (77,8%) | 106 (81,5%) |
| Cintura >102cm en varones o >88cm en mujeres (ATP III) | 104 (80%) | |
| Cintura >94cm en varones o >80cm en mujeres (IDF) | 135 (100%) |
ATP III: Adult Treatment Panel III; IDF: International Diabetes Federation; PAD: presión arterial diastólica; PAS: presión arterial sistólica; SM: síndrome metabólico.
En nuestra población de estudio no se encontraron diferencias en relación con la presencia o no de SM en cuanto al estado funcional (media del índice de Barthel: 49) ni cognitivo (media de SPMSQ: 5).
DiscusiónEn este estudio de una muestra representativa de población mayor de 75 años hospitalizada, observamos una prevalencia notablemente elevada de SM con ambos criterios utilizados. Además, se observó un incremento, aunque mínimo de la prevalencia con la utilización de los criterios de la IDF. En la literatura, encontramos una amplia variación en la prevalencia del SM en los adultos mayores, probablemente debido al perfil de la población estudiada y del criterio empleado. Las prevalencias encontradas en nuestro estudio son superiores a las descritas en otros estudios realizados en la población española anciana6–8 y en otras poblaciones9,10.
La alta prevalencia encontrada en nuestro estudio respecto a otros podría explicarse debido a que nuestra muestra poblacional estaba conformada en su mayoría por pacientes mayores de 80 años, y al alto porcentaje de hipertensos (cercano al 70%) y diabéticos (38,5%), en los que los parámetros analíticos pudieron verse influenciados por el proceso agudo motivo de hospitalización, a pesar de que se tomó como referencia la analítica previa al alta en el periodo de mayor estabilidad.
De forma parecida a la mayor parte de la bibliografía, incluidos los estudios en la población española6–8, nuestros resultados muestran una mayor prevalencia de SM en las mujeres con ambos criterios diagnósticos. Esto podría explicarse por el mayor porcentaje de mujeres con obesidad central y cHDL bajo en comparación con los varones. También debería tenerse en cuenta el mayor porcentaje de pacientes mujeres incluidas en el estudio (64,5%) y el sesgo de supervivencia, ya que a edades más tempranas la prevalencia de SM es mayor en los varones que en las mujeres7, por lo que muchos de ellos podrían haber fallecido.
En los pacientes con diabetes de nuestro estudio se observó una alta prevalencia de SM, 85,7% (IDF) y 88,3% (NCEP-ATP III), que supera ampliamente la prevalencia global de la muestra. En un estudio previo según los criterios diagnósticos de la NCEP-ATP III se estimó la prevalencia del SM en la población española con DM2 en un 63,2%11.
La escasa presencia de diagnóstico previo de dislipemia pudo estar influenciado por la falta de conocimiento por parte del paciente o sus familiares de este antecedente, ya que observamos que la alteración de triglicéridos y sobre todo del cHDL como componentes del SM tienen un alto porcentaje de frecuencia. Otra posibilidad es la frecuente presencia de desnutrición en población anciana hospitalizada, la cual podría acompañarse de niveles lipídicos más reducidos.
Un elevado porcentaje de nuestros pacientes presentaba ECV (63,5%), sin embargo, no se evidenció asociación estadísticamente significativa con el SM, lo cual cuestiona su utilidad en la población anciana como herramienta para detectar un mayor riesgo cardiovascular.
Actualmente, existe controversia acerca del riesgo cardiovascular asociado al SM; en un estudio en mujeres británicas de 60-79 años se encontró un mayor riesgo de enfermedad coronaria asociado al SM12, pero tras 4 años de seguimiento esta asociación se perdió. Otro estudio derivado del Cardiovascular Health Study9 sugiere una utilidad limitada del SM para predecir la mortalidad total o cardiovascular en los ancianos en comparación con la evaluación de la glucosa en ayunas y la presión arterial solos.
Tras el análisis de los datos expuestos, podemos concluir que el SM detectado durante la hospitalización tiene una elevada prevalencia en los ancianos mayores de 80 años, siendo mayor en las mujeres y en los pacientes diabéticos con independencia del criterio diagnóstico utilizado. Son necesarios más estudios que consigan aclarar si existe un límite de edad a partir de la cual el SM no constituya un factor de riesgo de la ECV.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.