El modelo de atención centrado en la persona (ACP) ofrece un nuevo paradigma de la atención a personas mayores con demencia con el fin de incrementar su calidad de vida mediante la personalización, el respeto a su autonomía y su participación de la persona en las decisiones que afectan a su vida.
ObjetivoEvaluar el impacto sobre el bienestar del residente con demencia y en la calidad de los cuidados que tiene una intervención consistente en la inclusión del residente en la reunión interdisciplinar en la que se decide su plan de atención.
Material y métodosCincuenta y dos personas mayores con demencia participaron en el estudio, distribuidas en 2 grupos, uno experimental (37 personas) y otro control (15 personas). Se utilizó la medida del Dementia Care Mapping (DCM) para evaluar el bienestar del residente y la calidad de los cuidados. Esta medida se aplicó en 2 momentos, antes y después de la intervención.
ResultadosEl bienestar del residente, evaluado a partir del DCM, era parecido antes y después de la intervención en el grupo experimental. Comparando los grupos control y experimental tampoco se obtuvieron diferencias en el bienestar. Sin embargo, algunos indicadores de comportamiento del cuidador sí diferían antes y después de la intervención, y cuando se comparaban grupo control y experimental.
ConclusiónLa inclusión de las personas mayores con demencia en su reunión del PAI tuvo un efecto positivo en la interacción del personal sobre los residentes, pero no en el bienestar del residente.
An individualised intervention plan (IIP) offers a new paradigm in the care of the elderly with dementia, with the aim of increasing their quality of life through personalisation, respect for their freedom, and their participation in the decisions that affect their lives.
ObjectiveTo evaluate the impact of the residential home patient with dementia and their quality of care when they take part in the interdisciplinary meeting in which their care plan is decided.
Material and methodsA total of 52 elderly patients with dementia took part in the study. They were distributed into two groups, one experimental (37 residents) and another control (15 residents). The Dementia Care Mapping (DCM) tool was used to assess the well-being and quality of care of the residents. This tool was used twice, before and after the intervention.
ResultsThe well-being of the resident, evaluated using the DCM, was similar before and after the intervention in the experimental group. No differences were observed either on comparing the control and experimental groups. However, some indicators of carer behaviour were different before and after the intervention, and when the control and experimental group were compared.
ConclusionThe inclusion of elderly persons with dementia in their IIP meeting had a positive effect in the interaction of the staff with the residents, but not on the well-being of the resident.
Aunque el modelo biomédico ha sido el predominante en la atención a las personas mayores con enfermedades neurodegenerativas, numerosos autores han abogado en los últimos años por complementarlo con otras perspectivas que tengan en cuenta el punto de vista de la persona con demencia, lo que se conoce como modelos de atención centrada en la persona (ACP). Desde los modelos ACP se defiende la personalización, la participación y el respeto de la autonomía de la persona con demencia como elementos centrales del cuidado1–3, con el objetivo de generar bienestar y satisfacción en el enfermo e incrementar la calidad de los cuidados4–6.
Los modelos ACP implican la implementación de prácticas de cuidado basadas en esos principios, lo que puede ser complicado en entornos residenciales, donde elementos como la estandarización, la organización de horarios o la reducción de costes limitan sus posibilidades2,7. Pese a ello, se han ensayado numerosas estrategias de intervención basada en los principios de la ACP, entre las que destacan el uso de información biográfica8, las sesiones de reminiscencia y el planteamiento de actividades significativas desde la perspectiva del residente9, la personalización de los entornos10 o la inclusión del residente en la decisión sobre las actividades que realiza11. En residentes con demencia avanzada, la implementación de intervenciones ACP consigue reducir algunos síntomas conductuales de la demencia, como la agitación o la agresión, y disminuye el uso de neurolépticos12–14. Sin embargo, los estudios respecto a sus efectos sobre la calidad de vida son mucho menos frecuentes y sus resultados más discutibles3,12.
En este sentido, si el fomento de la participación es uno de los fundamentos de la ACP, una manera más directa de implicar a la persona en las decisiones que le conciernen es hacerle participar en su plan de atención individualizado (PAI). El PAI supone que diferentes profesionales, en reuniones interdisciplinares, valoran el estado del residente y deciden un plan de actividades y tratamiento personalizado. Incluir a la persona con demencia en esta reunión no únicamente supone implicarle en decisiones que le atañen, sino también hacer a los profesionales más conscientes de sobre quien recaen las decisiones que se toma, lo que puede incrementar la calidad de los cuidados que se prestan. Pese a que esta participación del residente en su plan de atención ha sido remarcado como una buena práctica gerontológica15, hasta el momento raramente se ha puesto en práctica y no se disponen de estudios que evalúen empíricamente el impacto que puede tener en la calidad de vida de los residentes.
Un elemento que dificulta la evaluación de este tipo de prácticas es la definición y medida de la calidad de vida en el caso de residentes con demencias avanzadas. Esta definición suele incluir 2 aspectos diferentes: en primer lugar, una consideración sobre el bienestar del participante, entendido como la satisfacción y emociones positivas, la ausencia de dolor y el grado de adecuación de su comportamiento a ciertos estándares9. En segundo lugar, se incluye también la calidad del cuidado, entendida como la capacidad del entorno para estimular al residente y satisfacer sus necesidades como persona. A diferencia del componente anterior, en este caso lo que se tiene en cuenta es más el comportamiento de los cuidadores que el de los residentes. La diferencia entre el bienestar y la calidad de cuidados es relevante porque, aunque ambos aspectos se encuentran relacionados, las intervenciones centradas en la persona podrían tener un efecto diferente en función de la dimensión considerada. En general, los estudios realizados hasta el momento sugieren que mientras la calidad de cuidados mejora a partir de la implementación de este tipo de intervenciones, el bienestar de los residentes es más resistente a esa mejora, o solo lo hace parcialmente3.
Una complicación adicional estriba en cómo evaluar el bienestar y la calidad del cuidado en las personas con demencia cuyas capacidades de comunicación pueden estar afectadas. En estos casos, el uso de métodos de observación es contemplado como una alternativa válida a los autoinformes o a los cuestionarios completados por profesionales16. Entre los métodos observacionales de los que se dispone, el Dementia Care Mapping (DCM)2,17 es uno de los más ampliamente utilizados. Es un método específico para personas con demencia y que ha sido desarrollado de acuerdo con los principios de la ACP. El DCM ofrece indicadores de los niveles de bienestar de la persona con demencia a partir de la observación directa de su comportamiento y de indicadores de la calidad de cuidado.
En suma, el presente estudio pretende evaluar el impacto sobre el bienestar del residente con demencia y sobre la calidad de los cuidados que recibe de una intervención basada en permitir su participación en las reuniones interdisciplinares en las que se trata su caso y se decide su plan de atención. La evaluación del bienestar y de la calidad de cuidados se realizará mediante diversos indicadores extraídos del DCM.
Material y métodosParticipantesLos participantes que iniciaron el estudio fueron 68 personas mayores de 65 años diagnosticados con demencia que vivían en residencias de mayores. Los criterios de selección final fueron 4: 1) disponer de más de 65 años; 2) tener un diagnóstico de demencia elaborado por su equipo médico de referencia, ya fuese un Centro de Asistencia Primaria (CAP) y/o la Unidad de Diagnóstico y Tratamiento de Demencias hospitalario (UDyTD); 3) estar valorado según la escala de estadios Gobal Deterioration Scale de Reisberg (GDS) con una puntuación de 4 o 5, correspondiente a una demencia en estado moderado o grave; y 4) estar ingresado en la residencia un tiempo superior a 6 meses.
De los 68 pacientes iniciales, solo de 52 se tienen datos pretest y postest, quienes constituyeron la muestra definitiva del estudio. El resto no pudo ser observado en el segundo punto de evaluación debido, en la mayoría de casos, a su fallecimiento. De la muestra definitiva, 38 fueron mujeres (73,1%) y 14 varones (26,9%). La edad media de los participantes fue de 86,7 años (DT=7,3). Como media, los participantes llevaban 30,8 meses ingresados en la residencia (DT=30,4). El diagnóstico de los participantes que se repetía con más frecuencia fue el de demencia tipo Alzheimer (17 casos), seguido por demencia vascular (13 casos), demencia mixta Alzheimer y vascular (3 casos), demencia fronto-temporal (2 casos) y deterioro cognitivo asociado a Parkinson (2 casos). En los 15 casos restantes, la etiqueta diagnóstica proporcionada por la residencia fue de demencia senil, sin mayor especificación. En cuanto a la puntuación en Mini-Examen Cognoscitivo (MEC), utilizando la versión española adaptada18 se obtuvo un valor medio de 18,1 (DT=4,0).
Los participantes estaban ingresados en 4 residencias diferentes, todas con gestión privada, pero pertenecientes a la red asistencial ofrecida por el Instituto Catalán de Servicios Sociales de la Generalitat de Catalunya. Las residencias eran de capacidad media (con plazas hasta para 90 residentes) y situadas en la ciudad de Barcelona y su área metropolitana. El modelo de atención era parecido en todas las residencias, y en ninguna de ellas se había planteado con anterioridad la participación de los residentes en las reuniones interdisciplinares en las que se decidía su PAI.
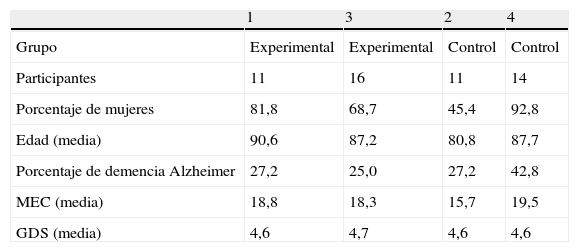
Una vez identificadas las residencias, se designaron al azar 2 de ellas como fuente de los residentes del grupo experimental, mientras las otras 2 lo fueron del grupo control. La comparación entre las residencias puede observarse en la tabla 1.
Datos descriptivos de las 4 residencias de mayores participantes en el estudio
| 1 | 3 | 2 | 4 | |
| Grupo | Experimental | Experimental | Control | Control |
| Participantes | 11 | 16 | 11 | 14 |
| Porcentaje de mujeres | 81,8 | 68,7 | 45,4 | 92,8 |
| Edad (media) | 90,6 | 87,2 | 80,8 | 87,7 |
| Porcentaje de demencia Alzheimer | 27,2 | 25,0 | 27,2 | 42,8 |
| MEC (media) | 18,8 | 18,3 | 15,7 | 19,5 |
| GDS (media) | 4,6 | 4,7 | 4,6 | 4,6 |
El instrumento para recoger los datos fue el Dementia Care Mapping (DCM)19, en su versión más actual y en español. El DCM ofrece índices de bienestar del residente con demencia y calidad de prácticas asistenciales que han sido utilizados como criterio de evaluación en numerosas investigaciones previas17. En estas investigaciones ha mostrado unos niveles de fiabilidad test-retest y de consistencia entre observadores adecuadas13.
El DCM permite registrar 3 niveles de información diferentes. En primer lugar, se registra el nivel de bienestar o malestar emocional que muestra el participante. Para ello, se registran cada 5min las expresiones de estado de ánimo y el nivel de implicación en el entorno. Se utiliza una escala de 6 puntos, que va de máximo malestar a máximo bienestar (-5, -3, -1, +1, +3, +5). Los valores para una determinada persona se pueden promediar para lograr una sola puntuación que caracteriza el periodo de tiempo observado.
En segundo lugar, el DCM registra el tipo de comportamiento mostrado por la persona mayor, escogiendo entre una de las 23 categorías posibles que representan las ocupaciones, actividades o comportamientos más frecuentes en un centro residencial. Se recogen comportamientos que implican tanto una implicación activa con el entorno (actividades de ocio, expresiones verbales o gestuales de comunicación, etc.) como otros que suponen una falta de implicación (dormir, desvinculación). Al igual que en el caso anterior, el comportamiento es registrado sistemáticamente cada 5min. A partir de esta codificación se obtuvieron 4 índices de calidad de vida: 1) la diversidad ocupacional, que recoge la suma total de las categorías diferentes que suponen un alto potencial para generar bienestar e implicación con el entorno. El índice va de 0 a 14 (ya que 14 de las 23 categorías observadas se consideran actividades de gran potencial); 2) la implicación positiva, que hace referencia al porcentaje de tiempo pasado en categorías de implicación positiva con un nivel positivo de bienestar (ME +1, +3 o +5); 3) agitación, que indica el porcentaje de tiempo pasado en comportamientos de muy bajo potencial para el bienestar y la implicación y con un nivel de malestar emocional (-1, -3 o -5 en valores ME); y 4) abandono, que indica el porcentaje de tiempo pasado en comportamientos que muestran aislamiento o ausencia de implicación.
Adicionalmente, el DCM permite registrar los potenciadores o detractores del comportamiento que son aquellos episodios en que los miembros del personal interactúan con una persona con demencia que reafirman o perjudican la satisfacción de una de sus 5 necesidades psicológicas2. Estas 5 necesidades son: bienestar, identidad, vinculación, ocupación e inclusión. El significado de los potenciadores y detractores tiene que ver con la calidad de la relación entre el personal y las personas con demencia y la presencia de un entorno rico en estímulos, por lo que son indicadores de la calidad de los cuidados. Estos episodios se codificaban cada vez que sucedían a lo largo de la sesión de observación. El índice resultante es la frecuencia con la que han aparecido a lo largo de la sesión.
ProcedimientoLos investigadores presentaron el estudio a la dirección de cada centro. La aceptación para participar en el estudio se formalizó con la firma de un acuerdo y el establecimiento de un procedimiento general para la toma de datos. La dirección de cada residencia asignó un referente de su equipo (en los 4 centros fue el psicólogo) para acordar la selección de la muestra, quien identificó a los residentes que cumplían los criterios de inclusión. De ellos, se escogieron al azar para participar en el estudio 17 residentes en cada centro.
La recogida de datos fue realizada por observadores expertos formados en el uso y administración del instrumento DCM. Antes de la recogida de datos definitiva se realizó una prueba de fiabilidad entre observadores, en la que dos observadores observaban y codificaban independientemente el comportamiento de los mismos participantes durante una hora. Posteriormente, se compararon los registros y se discutieron coincidencias y discrepancias. Como no se alcanzó un nivel de acuerdo superior al 70%, tal y como recomienda el manual de DCM19 se volvió a realizar una nueva observación repitiéndose el proceso. En esta segunda sesión sí se alcanzó el nivel mínimo requerido.
Las sesiones de observación fueron de entre 4,5 y 6h consecutivas para cada residente participante de la muestra. Todas las observaciones se llevaron a cabo en los horarios de actividad de los centros residenciales (entre las 9:30 de la mañana y las 19:30h de la tarde), en días laborables de lunes a viernes. La hora de inicio del registro se decidió de manera aleatoria, asegurándose que hubiese un número parecido de personas observadas en horarios de mañana y tarde.
Todos los participantes en el estudio fueron observados con el DCM 2 veces, una vez antes de la reunión donde se discute su plan de intervención y otra tras esa reunión. En este tipo de reunión, obligatoria al menos una vez al año para cada residente, diferentes profesionales discuten sobre el estado del residente y llegan a acuerdos sobre el tratamiento y tipo de estrategias de intervención recomendable en su caso. Los profesionales que participan son tanto técnicos (psicólogos, enfermeros, trabajadores sociales, fisioterapeutas, terapeutas ocupacionales y educadores sociales), como auxiliares (de enfermería y/o de geriatría). El número de profesionales en la reunión suele ser entre 7 y 8, y su duración es de aproximadamente 30min para cada plan de intervención.
El plan de intervención de cada participante del estudio, tanto los del grupo experimental como los del grupo control, se elaboró en una única reunión interdisciplinar. Debido a su carácter anual, todos los participantes vieron estudiado su caso una sola vez en este tipo de reuniones durante el transcurso del estudio.
La intervención que se llevó a cabo en el grupo experimental consistió en incluir al participante en la reunión interdisciplinar cuando se estaba tratando su caso. En el grupo control, la reunión tuvo también lugar entre la primera y la segunda observación, pero en formato habitual, es decir, sin la inclusión del participante.
Como consigna para el grupo experimental, se instó a los profesionales participantes en la reunión a integrar al residente, explicarle en qué consistía la reunión, dirigirse a él en la reunión y preguntarle su opinión sobre los temas que se discutían y, finalmente, exponerle las recomendaciones de tratamiento y preguntarle su opinión sobre ellas. La consigna fue explicada por los responsables del estudio en una reunión específica con los profesionales participantes de las 2 residencias que conformaban el grupo experimental, para asegurarse que la intervención se implementaba de la manera más parecida posible de reunión a reunión y entre los 2 centros diferentes de los que procedían los participantes del grupo experimental.
Diseño y análisis de datosSe utilizó un diseño cuasi-experimental con grupo de control no equivalente, con medidas pretest y postest en ambos grupos, para obtener indicadores del efecto de la intervención. Para su participación en el estudio se seleccionaron 4 residencias que se consideraron típicas de la oferta residencial de Barcelona, y su área metropolitana. Aleatoriamente, 2 de ellas fueron asignadas al grupo experimental y 2 al grupo control.
El momento de las observaciones de cada participante, tanto en el grupo experimental como en el control, tuvo lugar en función de cuando estaba programada la reunión interdisciplinar referida a su caso. La primera medida (pretest) tuvo lugar al menos 2 meses antes de la intervención y la segunda (postest) entre 3 y 4 semanas después de haber asistido a la reunión interdisciplinar. El criterio seguido para determinar ese periodo de aproximadamente 3 meses entre observaciones fue tratar de minimizar posibles efectos de aprendizaje por parte de los observadores a la hora de codificar las medidas observacionales.
Se compararon los diferentes indicadores extraídos del DCM de manera intragrupo, comparando las medidas pre y postest en el grupo experimental, y de manera entre grupo, comparando las medidas postest de los grupos experimental y control. Debido a que el tamaño del grupo no superaba en ningún caso los 30 participantes, se optó por aplicar alternativas no paramétricas a la prueba t de Student. En el caso de la comparación intragrupo se aplicó la prueba de rangos de Wilcoxon, y en el caso de la comparación entre grupo la U de Mann-Whitney.
Consideraciones éticasEl protocolo de investigación fue aprobado por el comité de ética de la Facultat de Psicología de la Universidad de Barcelona. Antes de la primera recogida de datos, se informó de los objetivos del estudio y se obtuvo el consentimiento informado de los participantes o de sus familiares. También se obtuvo el consentimiento informado de los profesionales que iban a estar involucrados en las reuniones multidisciplinares en las que participó el residente.
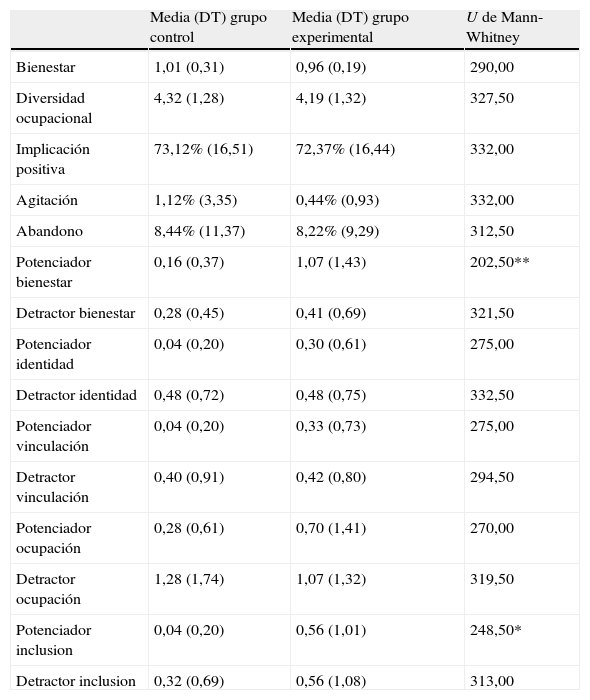
ResultadosEn primer lugar se verificó si los 2 grupos, experimental y control, eran comparables en los valores iniciales de las variables criterio. Como observamos en la tabla 2, en prácticamente todas las variables criterio consideradas los valores eran equivalentes en los grupos experimental y control, lo que sugiere que eran grupos equivalentes. Únicamente en una de las variables relacionadas con el comportamiento del personal del centro, los potenciadores del bienestar, se obtuvo una mayor presencia en el grupo experimental que en el control.
Comparación entre los grupos experimental y control en el primer punto de observación (pretest)
| Media (DT) grupo control | Media (DT) grupo experimental | U de Mann-Whitney | |
| Bienestar | 1,01 (0,31) | 0,96 (0,19) | 290,00 |
| Diversidad ocupacional | 4,32 (1,28) | 4,19 (1,32) | 327,50 |
| Implicación positiva | 73,12% (16,51) | 72,37% (16,44) | 332,00 |
| Agitación | 1,12% (3,35) | 0,44% (0,93) | 332,00 |
| Abandono | 8,44% (11,37) | 8,22% (9,29) | 312,50 |
| Potenciador bienestar | 0,16 (0,37) | 1,07 (1,43) | 202,50** |
| Detractor bienestar | 0,28 (0,45) | 0,41 (0,69) | 321,50 |
| Potenciador identidad | 0,04 (0,20) | 0,30 (0,61) | 275,00 |
| Detractor identidad | 0,48 (0,72) | 0,48 (0,75) | 332,50 |
| Potenciador vinculación | 0,04 (0,20) | 0,33 (0,73) | 275,00 |
| Detractor vinculación | 0,40 (0,91) | 0,42 (0,80) | 294,50 |
| Potenciador ocupación | 0,28 (0,61) | 0,70 (1,41) | 270,00 |
| Detractor ocupación | 1,28 (1,74) | 1,07 (1,32) | 319,50 |
| Potenciador inclusion | 0,04 (0,20) | 0,56 (1,01) | 248,50* |
| Detractor inclusion | 0,32 (0,69) | 0,56 (1,08) | 313,00 |
*p<0,05; **p<0,01.
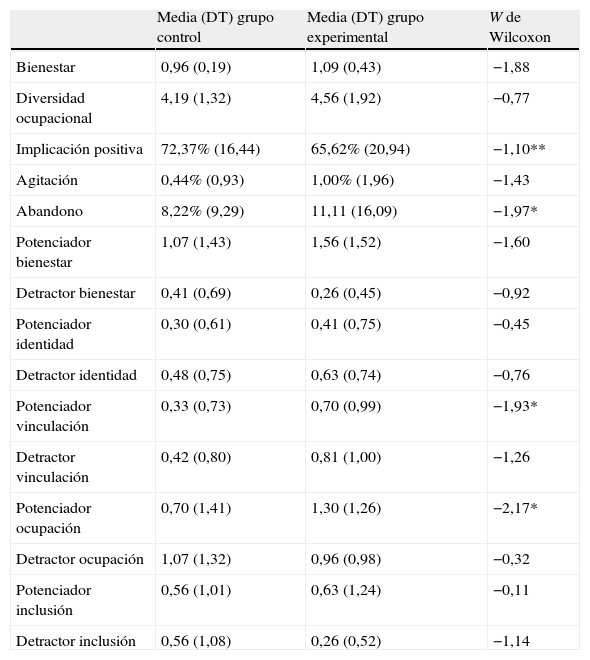
A partir de la comparación longitudinal del grupo experimental (tabla 3), se obtuvo que la medida del bienestar resultó ser estadísticamente equivalente antes y después de la intervención. Las observaciones respecto al comportamiento de los residentes tampoco cambiaron después de la intervención, y cuando lo hicieron (p. ej., implicación), no fue en la dirección esperada. Así, tras la intervención, el porcentaje de tiempo ocupado en comportamientos que mostraban un alto potencial para el bienestar e implicación era menor que el observado antes de la intervención. Respecto al comportamiento de los miembros del personal (PE y PD), tras la intervención sí se detectó un incremento de los potenciadores personales (PE) de vinculación y ocupación en el grupo experimental. El resto de comportamientos dirigidos a atender las necesidades básicas resultó parecido en los 2 puntos de observación para el grupo experimental.
Comparación entre el primer y el segundo punto de observación en grupo experimental
| Media (DT) grupo control | Media (DT) grupo experimental | W de Wilcoxon | |
| Bienestar | 0,96 (0,19) | 1,09 (0,43) | −1,88 |
| Diversidad ocupacional | 4,19 (1,32) | 4,56 (1,92) | −0,77 |
| Implicación positiva | 72,37% (16,44) | 65,62% (20,94) | −1,10** |
| Agitación | 0,44% (0,93) | 1,00% (1,96) | −1,43 |
| Abandono | 8,22% (9,29) | 11,11 (16,09) | −1,97* |
| Potenciador bienestar | 1,07 (1,43) | 1,56 (1,52) | −1,60 |
| Detractor bienestar | 0,41 (0,69) | 0,26 (0,45) | −0,92 |
| Potenciador identidad | 0,30 (0,61) | 0,41 (0,75) | −0,45 |
| Detractor identidad | 0,48 (0,75) | 0,63 (0,74) | −0,76 |
| Potenciador vinculación | 0,33 (0,73) | 0,70 (0,99) | −1,93* |
| Detractor vinculación | 0,42 (0,80) | 0,81 (1,00) | −1,26 |
| Potenciador ocupación | 0,70 (1,41) | 1,30 (1,26) | −2,17* |
| Detractor ocupación | 1,07 (1,32) | 0,96 (0,98) | −0,32 |
| Potenciador inclusión | 0,56 (1,01) | 0,63 (1,24) | −0,11 |
| Detractor inclusión | 0,56 (1,08) | 0,26 (0,52) | −1,14 |
*p<0,05; **p<0,01.
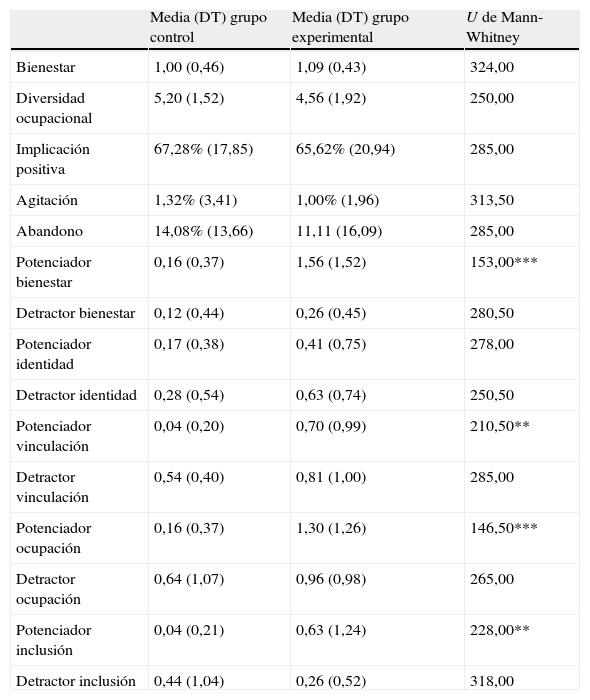
Esta tendencia a encontrar diferencias significativas únicamente en los comportamientos del personal, pero no en los del residente, se ve reforzada cuando observamos la comparación transversal entre grupo control y experimental en el segundo punto de medida, es decir, tras la intervención (tabla 4).
Comparación entre los grupos experimental control en el segundo punto de observación (postest)
| Media (DT) grupo control | Media (DT) grupo experimental | U de Mann-Whitney | |
| Bienestar | 1,00 (0,46) | 1,09 (0,43) | 324,00 |
| Diversidad ocupacional | 5,20 (1,52) | 4,56 (1,92) | 250,00 |
| Implicación positiva | 67,28% (17,85) | 65,62% (20,94) | 285,00 |
| Agitación | 1,32% (3,41) | 1,00% (1,96) | 313,50 |
| Abandono | 14,08% (13,66) | 11,11 (16,09) | 285,00 |
| Potenciador bienestar | 0,16 (0,37) | 1,56 (1,52) | 153,00*** |
| Detractor bienestar | 0,12 (0,44) | 0,26 (0,45) | 280,50 |
| Potenciador identidad | 0,17 (0,38) | 0,41 (0,75) | 278,00 |
| Detractor identidad | 0,28 (0,54) | 0,63 (0,74) | 250,50 |
| Potenciador vinculación | 0,04 (0,20) | 0,70 (0,99) | 210,50** |
| Detractor vinculación | 0,54 (0,40) | 0,81 (1,00) | 285,00 |
| Potenciador ocupación | 0,16 (0,37) | 1,30 (1,26) | 146,50*** |
| Detractor ocupación | 0,64 (1,07) | 0,96 (0,98) | 265,00 |
| Potenciador inclusión | 0,04 (0,21) | 0,63 (1,24) | 228,00** |
| Detractor inclusión | 0,44 (1,04) | 0,26 (0,52) | 318,00 |
*p<0,05; **p<0,01; ***p<0,001.
En este caso, tanto el bienestar como los indicadores de comportamiento del residente fueron equivalentes en ambos grupos. Sin embargo, el grupo experimental mostró puntuaciones significativamente más elevadas que el control en 4 de los 5 potenciadores de necesidades básicas (únicamente los potenciadores de identidad fueron equivalentes en ambos grupos). En el caso de los potenciadores de bienestar, que ya eran más frecuentes en el primer punto de medida para el grupo experimental, esta diferencia se acentuó. Los detractores de necesidades básicas, sin embargo, fueron equivalentes en el segundo punto de medida para los 2 grupos.
DiscusiónEl estudio pretendía evaluar los efectos de una intervención consistente en incluir a la persona con demencia en las reuniones donde se discutía su PAI. Estos efectos se evaluaron a partir de indicadores observacionales de bienestar y comportamiento de los residentes y de la interacción con ellos de los cuidadores.
Los resultados muestran que la participación de las personas con demencia en los PAI no tiene ningún efecto significativo ni sobre el bienestar de los residentes ni sobre su comportamiento. Esta ausencia de efectos se evidencia tanto en la comparación del grupo experimental y control tras la intervención, como en la comparación de indicadores antes y después de la intervención en el grupo experimental. De hecho, en algunos de los indicadores (p. ej., agitación o implicación positiva), las diferencias encontradas ni siquiera van en la dirección esperada.
En contraste con estos resultados, la participación de las personas con demencia en los PAI sí parece tener algún impacto positivo en la interacción del personal sobre los residentes, en especial cuando este impacto se evalúa de manera transversal comparando el grupo experimental y control después de la intervención. Así, tras la intervención se apreciaron significativamente más potenciadores del bienestar, de vinculación, de ocupación y de inclusión en el grupo experimental que en el grupo control.
En conjunto, parece que una intervención como la puesta a prueba en el estudio tiene unos efectos positivos sobre la calidad de vida en las residencias, pero centrados más en la mejora de la calidad de atención que se proporciona que en una mejora del estado emocional o de los comportamientos que muestran los residentes. Es decir, el efecto parece limitarse a los profesionales, más que a las personas con demencia. A partir de contar con los residentes en la planificación de su atención, estos profesionales parecen ser más conscientes de aquellas interacciones que contribuyen a satisfacer las necesidades de las personas con demencia y se implican con mayor frecuencia en ellas.
Pese a la falta de efectos sobre el bienestar de los participantes, los resultados positivos que se obtienen en los profesionales son especialmente prometedores si se tiene en cuenta que aparecen a partir de una intervención puntual y no de la aplicación de un modelo global de la ACP, lo que implicaría modificaciones del cuidado y del entorno mucho más globales. En cualquier caso y a la luz de nuestro estudio, estas intervenciones más globales deberían tener en cuenta, la presencia y toma en consideración del residente en su diagnóstico y planificación de tratamiento como uno de sus elementos fundamentales.
Los resultados también destacan la necesidad de diferenciar dimensiones dentro del constructo de calidad de vida en referencia a las personas con demencia. Estados emocionales, comportamientos y características del entorno de cuidados son aspectos relacionados, pero no idénticos, y parecen reaccionar de manera diferente a intervenciones como la propuesta en el estudio. La mayor resistencia a la mejora en las medidas del comportamiento de los residentes que en las que dependen del comportamiento de los profesionales está en coherencia con diferentes estudios previos que evalúan intervenciones sobre personas con demencia basadas en modelos ACP3.
Una mejor calidad de cuidado como la que se consiguió en el estudio quizá pueda, a largo plazo, también mejorar el bienestar y comportamiento de los residentes. El estudio que planteamos, sin embargo, no tenía como objetivo la evaluación de estos efectos a largo plazo, para los que haría falta el diseño de nuevos estudios.
La interpretación de los resultados, sin embargo, ha de tener en cuenta las limitaciones del estudio. En primer lugar, la presencia de los participantes a los diferentes grupos no fue directamente al azar, sino indirectamente a partir de la asignación aleatoria de los centros en los que residían, con lo que no se puede asegurar que los grupos control y experimental sean totalmente equivalentes. Por otra parte, el pequeño tamaño de la muestra utilizada hace necesaria una replicación de los resultados obtenidos con otros estudios adicionales.
La implementación de un modelo de atención centrado en la persona es un proceso largo y muy costoso. Por ello, además de los argumentos de tipo ético20, este tipo de modelos han de justificarse también por los resultados que se consiguen sobre el bienestar de los residentes, sobre la calidad de la atención que están recibiendo o, idealmente, sobre ambas dimensiones. La evaluación positiva de intervenciones como la que se propuso en el presente estudio contribuye en alguna medida a esta justificación de una ACP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Para la realización del presente estudio se ha contado con la financiación del Instituto de Mayores y Servicios Sociales, IMSERSO (proyecto n.° 47/2010).