El síndrome de Kartagener (SK)1, reconocido por primera vez en 1933 por la tríada situs inversus, bronquiectasias y sinusitis crónica, es el tipo de discinesia ciliar primaria más frecuente, con una herencia autosómica recesiva y una prevalencia de 1/20.000-40.000 individuos2. En este síndrome la mutación del gen DNAI1 y DNAH5 conlleva una motilidad ciliar subóptima, principal problema fisiopatológico para la defensa del huésped a nivel respiratorio2,3. Las manifestaciones funcionales se deben a defectos de movilidad de los cilios del epitelio bronquial, de la cavidad nasal, de los senos paranasales, del oído medio, lo que ocasiona infecciones de las vías respiratorias, bronquiectasias, pólipos nasales, hipoplasia de senos paranasales, disminución olfativa, otitis media recurrente, hipoacusia e infertilidad4.
Presentamos el caso de una mujer de 78años, que ingresa en Geriatría por disnea progresiva, tos productiva y astenia tras dos episodios de infección bronquial tratados ambulatoriamente. En sus antecedentes figuran: hipertensión arterial, bronquitis de repetición, sinusopatía y poliposis nasal, en tratamiento con enalapril 10mg, bromuro de tiotropio y corticoides nasales. La paciente es independiente en sus actividades básicas (Barthel100), sin deterioro cognitivo (Pfeiffer0). Es viuda con una hija y vive sola en domicilio.
En la exploración destaca una voz nasal y a la auscultación pulmonar un murmullo vesicular globalmente disminuido con crepitantes húmedos bibasales.
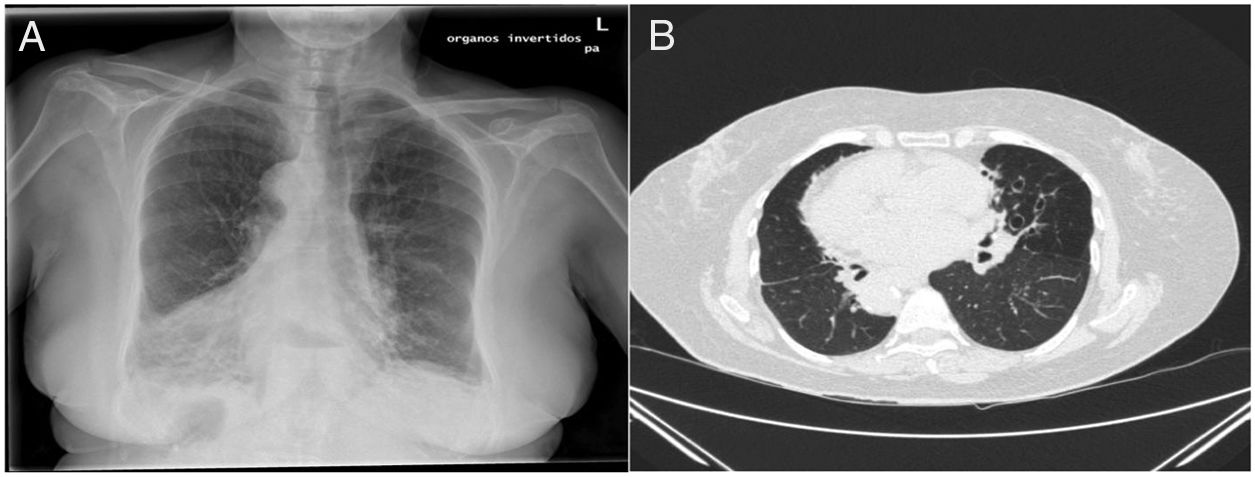
La analítica muestra leucocitosis con aumento de polimorfonucleares y reactantes de fase aguda. Se realiza cultivo de esputo, que resulta negativo para micobacterias pero positivo para Pseudomonas. En la radiografía de tórax se aprecia dextrocardia y aumento de la trama broncovascular bibasal.
Se sospecha SK por el antecedente de sinusitis crónica y el hallazgo de situs inversus, solicitando una TACAR torácica con contraste que confirma la existencia de bronquiectasias bibasales y un situs inversus completo (fig. 1). La exploración funcional mediante espirometría confirma una disfunción ventilatoria obstructiva moderada (FEV160%) con un test broncodilatador negativo.
La paciente evolucionó de forma satisfactoria con ceftazidima y ciprofloxacino, tras completar 21días de tratamiento con intención erradicadora. Se remite a consultas de Neumología con control de esputo, aislándose nuevamente Pseudomonas. Se prescribe tratamiento con colistina inhalada (un millón de unidades cada 12h), que se mantiene de forma crónica. En el control espirométrico se objetiva deterioro de la función pulmonar FEV150%, se revisa la técnica de inhalación y se adiestra y se añade un broncodilatador de salmeterol/propionato de fluticasona 50/250μg cada 12h. Desde entonces la paciente ha mejorado su disnea, que actualmente es de moderados esfuerzos, y no ha sufrido nuevas exacerbaciones
Las infecciones de las vías respiratorias ocurren desde el nacimiento4, mientras que la aparición de bronquiectasias —presentes en más del 80% de los pacientes— es más tardía. La sinusitis crónica es constante, así como la hipoplasia de los senos paranasales, sobre todo del frontal, consecuencia del defecto eutrófico de una mucosa enferma3. El situs inversus se caracteriza por la posición invertida de los órganos torácicos y abdominales con respecto al plano sagital, condicionado por una falta de actividad ciliar durante la embriogénesis que origina la asimetría invertida5. Es un hallazgo casual, ya que la mayoría de los pacientes están asintomáticos y solo el 5 al 10% presentan cardiopatías asociadas6.
Para el diagnóstico de discinesia ciliar primaria no existe ningún test de referencia. La tomografía computarizada de alta resolución (TACAR) nos proporciona una información valiosa para el diagnóstico de las bronquiectasias, así como en el estudio del situs inversus7.
El presente caso nos parece interesante por su singularidad y por las implicaciones diagnósticas y terapéuticas. Con frecuencia el diagnóstico se retrasa hasta la edad adulta y su incidencia está infravalorada5, por su escasa frecuencia, su naturaleza heterogénea y la falta de experiencia. Por ello es necesario que los pacientes que asocien dextrocardia o situs inversus a rinosinusitis crónica, otitis media de repetición o problemas respiratorios crónicos nos hagan sospechar la existencia de una discinesia ciliar primaria8, ya que del 20 al 25% de los pacientes padecen SK1.
La importancia de un diagnóstico temprano tiene efectos beneficiosos en la morbilidad de la enfermedad, ya que permite establecer un tratamiento precoz y adecuado de las infecciones respiratorias9,10 para evitar secuelas permanentes, especialmente la sinusitis crónica y las bronquiectasias. La función pulmonar de estos pacientes es peor cuando se diagnostica en la edad adulta y no han llevado un tratamiento adecuado6. Se recomienda tratamiento antibiótico prolongado en los pacientes con infección bronquial crónica por Pseudomonas, además de vacuna antigripal y antineumocócica, broncodilatadores y el abordaje de posibles complicaciones, como hemoptisis o aspergilosis, así como resección quirúrgica en casos seleccionados10.