Cada vez es mayor el número de pacientes de edad avanzada que está siendo tratado por especialidades diferentes a la geriatría, las cuales, por las características de sus tratamientos, necesitan conocer el pronóstico que tiene su indicación en los pacientes ancianos frágiles y optimizar la situación de estos pacientes para mejorar dicho pronóstico. Las más frecuentes, actualmente, son oncología y hematología, cardiología, cirugía general y otros servicios quirúrgicos. Se entiende por geriatría transversal la ampliación del área de conocimiento y atención de la geriatría en sentido horizontal, fuera de sus unidades habituales, aplicando los principios de la medicina geriátrica con un enfoque multidisciplinar al terreno de otros servicios que atienden a pacientes muy mayores y frágiles con enfermedades graves, con el objetivo de ofrecer una atención centrada en la persona y mejorar su manejo integral. La valoración geriátrica y la detección de la fragilidad en estos casos aportan información pronóstica y ayudan en la toma de decisiones y en la selección de un tratamiento individualizado. En algunos casos es posible mejorar la evolución de los pacientes y la eficiencia del sistema sanitario. En este artículo se revisan estos conceptos, se describen algunos modelos existentes, se mencionan los instrumentos más empleados para esta función y se resumen algunas actividades de esta nueva área de la asistencia geriátrica. Es previsible que cada vez en más hospitales se solicite a los servicios de geriatría la implementación de este tipo de valoraciones e intervenciones. Existe información básica para su puesta en marcha, pero no la suficiente como para considerar que están respondidas todas las preguntas que se plantean. Será, pues, en los próximos años un nuevo reto para esta especialidad.
Increasing numbers of older persons are being treated by specialties other than Geriatric Medicine. Specialists turn to Geriatric Teams when they need to accurately stratify their patients’ risk and prognosis, predict the potential impact of their, often, invasive interventions, optimise their clinical status, and contribute to discharge planning. Oncology and Haematology, Cardiology, General Surgery, and other surgical departments are examples where such collaborative working is already established, to a varying extent. The use of the term “Cross-speciality Geriatrics” is suggested when geriatric care is provided in clinical areas traditionally outside the reach of Geriatric Teams. The core principles of Geriatric Medicine (comprehensive geriatric assessment, patient-centred multidisciplinary targeted interventions, and input at point-of-care) are adapted to the specifics of each specialty and applied to frail older patients in order to deliver a holistic assessment/treatment, better patient/carer experience, and improved clinical outcomes. Using Comprehensive Geriatric Assessment methodology and Frailty scoring in such patients provides invaluable prognostic information, helps in decision making, and enables personalised treatment strategies. There is evidence that such an approach improves the efficiency of health care systems and patient outcomes. This article includes a review of these concepts, describes existing models of care, presents the most commonly used clinical tools, and offers examples of excellence in this new era of geriatric care. In an ever ageing population it is likely that teams will be asked to provide Cross-specialty Geriatrics across different Health Care systems. The fundamentals for its implementation are in place, but further evidence is required to guide future development and consolidation, making it one of the most important challenges for Geriatrics in the coming years.
Como consecuencia del envejecimiento poblacional y de la gran carga de comorbilidad que soporta la población anciana, los hospitales atienden a una proporción cada vez más elevada de pacientes de edad muy avanzada. En el año 2017, en nuestro país, los mayores de 75 años supusieron el 29% de los ingresos y el 39% de las estancias hospitalarias1.
Las decisiones clínicas que se toman en este grupo de edad son muy trascendentes debido a que el pronóstico vital de las personas mayores es prolongado. Según la oficina estadística de la Unión Europea, Eurostat, una persona de 80 años en España tiene actualmente una expectativa de vida media de 10 años más2. Pero, además, las decisiones referidas a estas personas son también muy complejas, ya que la heterogeneidad es enorme en ellos. Junto a personas robustas, con buen nivel de reserva o capacidad intrínseca funcional y cognitiva, hay otras con características que les hacen más vulnerables, debido a la presencia de comorbilidad o de síndromes geriátricos, entre los que destacan los problemas nutricionales, la polifarmacia y, especialmente, la fragilidad. La prevalencia de fragilidad, y de complejidad, aumenta con la edad. Los pacientes «frágiles» plantean importantes retos al sistema sanitario actual, ya que, comparados con los ancianos «robustos» tienen peor respuesta ante la enfermedad y los agentes agresores, incluyendo los tratamientos agresivos, consumen mayor cantidad de recursos y de costes sanitarios (principalmente por ingresos hospitalarios), precisan más ayudas sociales y tienen mayor necesidad de institucionalización, hacen más visitas a los servicios de urgencias y, además, están más expuestos a recibir tratamientos inadecuados, padecer más complicaciones, obtener peores resultados clínicos, consumir estancias hospitalarias más largas y presentar mayor mortalidad3–9.
La presencia de estos pacientes es cada vez más frecuente en la mayoría de las especialidades, lo que plantea dificultades en su tratamiento y manejo clínico por su diferente comportamiento en relación con los pacientes de otras edades. Entre otros, la indicación de tratamientos como la quimioterapia y radioterapia, la implantación de dispositivos intracardiacos como las válvulas aórticas transcatéter (TAVI) y la realización de intervenciones de cirugía mayor se plantean ya de forma cotidiana en los mayores de 80 años. Asimismo, la respuesta ante los procedimientos es menos previsible y el manejo es más complejo que a otras edades, por lo que el abordaje debe ser multidimensional y multidisciplinar. Precisamente este tipo de pacientes son los que más se benefician de la experiencia y conocimientos de la geriatría10. Por ello, esta especialidad, acostumbrada al tratamiento en equipo multidisciplinario, es requerida con frecuencia creciente por dichas especialidades para realizar una valoración integral y colaborar en la asistencia a estos pacientes, teniendo en cuenta no solo su edad y expectativa de vida, sino también la estimación de su reserva funcional.
Varios artículos han sido previamente publicados en esta revista que abordan el tema tratado aquí11–15, e incluso desde el comité editorial se ha realizado recientemente una invitación a recibir colaboraciones que aborden el tema de la transversalidad de la geriatría actual16. Este artículo pretende servir de puesta al día y de conceptualización sobre esta situación que sin duda va a generar, la genera ya, una de las necesidades a las que deben responder los servicios de geriatría en el siglo xxi. Para ello se revisan la importancia de la valoración geriátrica integral (VGI) y el abordaje de la fragilidad en actividades que tienen ya un reconocimiento sólido por sí mismas (como la oncogeriatría, la hematogeriatría, la cardiogeriatría o el manejo perioperatorio), pero atendiendo a sus características comunes compartidas y a su justificación desde el punto de vista de la organización asistencial geriátrica. También se mencionan algunos de los instrumentos más empleados en esta valoración y las directrices más frecuentes del manejo. En este momento pocos servicios y hospitales disponen de recursos para permitirse la implantación de todas estas líneas, pero sí que pueden contemplar la entidad que tienen y que comparten en su conjunto para elaborar un desarrollo estratégico en los próximos años.
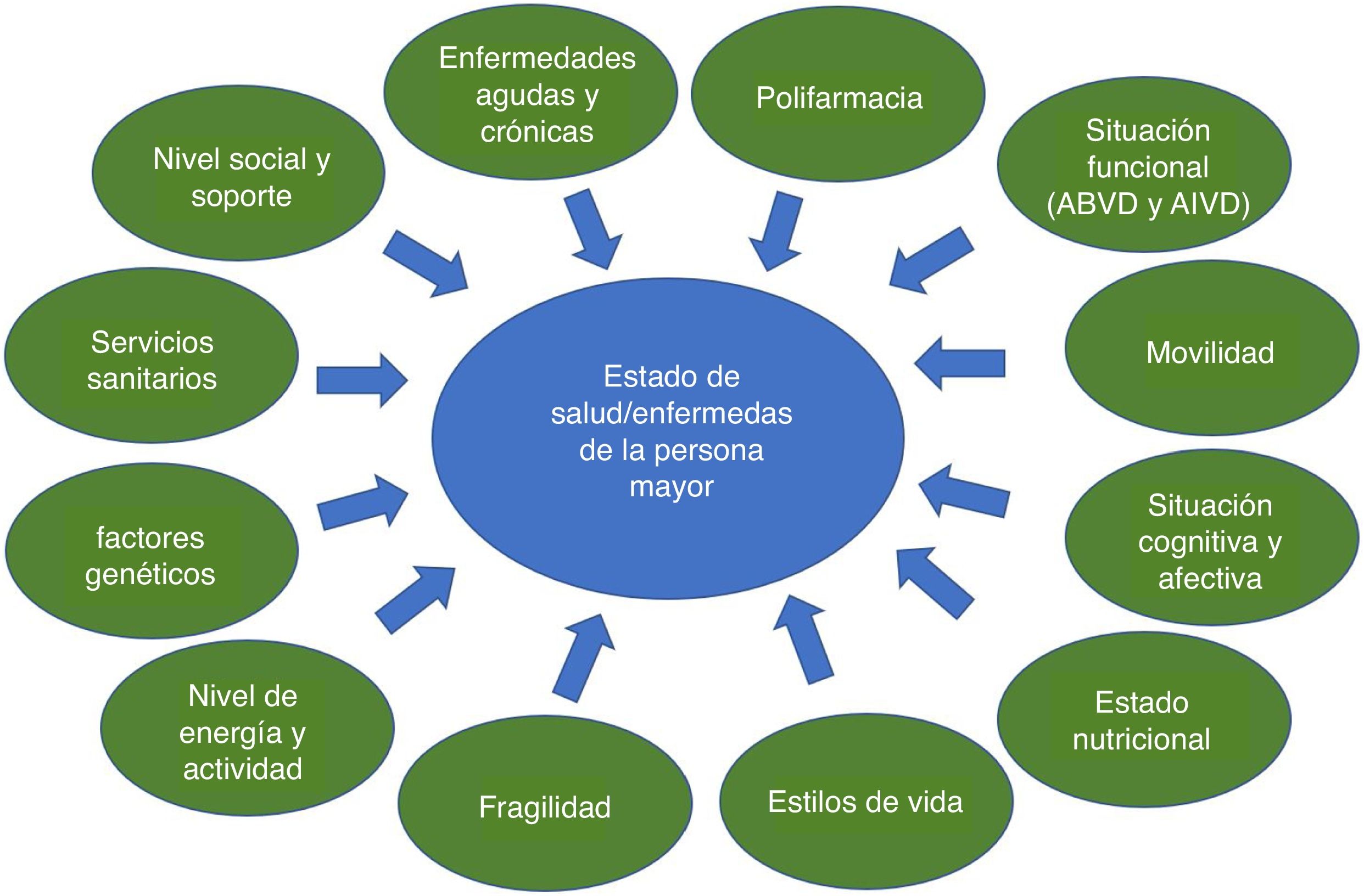
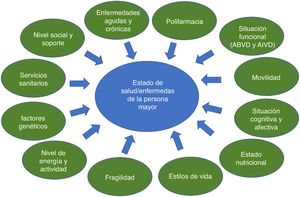
La geriatría transversal como respuesta al reto del envejecimiento en la asistencia hospitalariaEl sistema sanitario necesita adaptarse con urgencia a la realidad del envejecimiento demográfico y a los retos que este supone. Los profesionales sanitarios tienen que incorporar las habilidades clínicas que precisan este tipo de pacientes. Ello requiere un abordaje multidimensional y simultáneo de los múltiples factores que generan el déficit acumulado y la fragilidad consecuente. Como se intenta representar en la figura 1, el estado de salud/enfermedad en las personas mayores es el resultado de múltiples factores que interactúan simultáneamente o han influido previamente a lo largo de la vida. No es suficiente con diagnosticar y tratar solo la enfermedad, sino que hay que tener una visión global y realizar una VGI y actuar sobre otros factores como la polifarmacia, los déficits de función y movilidad, la nutrición, la cognición y el estado afectivo, identificando aquellos que son reversibles y fomentando el ejercicio físico y el fortalecimiento del soporte social como potenciales elementos que revierten la vulnerabilidad. También es necesario adaptar las decisiones clínicas a los objetivos y preferencias del paciente.
El geriatra es el especialista natural formado para la atención a la complejidad de este tipo de pacientes, pero en ocasiones estos están siendo atendidos en otros servicios por necesitar de forma preferente la aplicación de tratamientos, técnicas y procedimientos muy específicos. Para conseguir un abordaje multidimensional en estos casos es preciso establecer puentes de colaboración multidisciplinaria entre la geriatría y dichos servicios, médicos y quirúrgicos, con el objetivo de optimizar el manejo de los pacientes complejos y frágiles atendidos en ellos17–19. La VGI individualizada de la situación basal y actual y el abordaje geriátrico pretenden optimizar la calidad de su atención, mejorando su situación clínica, facilitando la adaptación de los tratamientos hospitalarios a sus características, e incluso valorando dicha pertinencia, ya que, siendo útiles en otros pacientes más jóvenes, a veces pueden no estar indicados, por ausencia de beneficio en ellos, bien sea por su situación basal o por su expectativa de vida.
La geriatría tiene mucho que aportar en esta línea. La atención geriátrica especializada en los hospitales de agudos ofrece una asistencia de mayor calidad a las personas mayores y reduce los costes20. Una de las líneas actuales de desarrollo de la geriatría dentro del hospital es la que podríamos denominar «geriatría transversal», que consiste en la ampliación de su área de conocimiento y atención de forma horizontal, fuera (y además) de sus unidades habituales, trasladando y aplicando los principios de la medicina geriátrica con un enfoque multidisciplinar al terreno de otros servicios que atienden a pacientes muy mayores (especialmente a los de más de 80 años) y frágiles con enfermedades graves, con el objetivo de ofrecer una atención centrada en la persona y aportar mejoras en su manejo integral16,21.
Múltiples sociedades científicas lo entienden así, y en sus guías clínicas recomiendan la VGI y la detección de la fragilidad para identificar la vulnerabilidad en las personas mayores con cáncer y neoplasias hematológicas22–29, en las que padecen valvulopatías y otras enfermedades cardiacas30–35 o en las que van a ser sometidas a intervenciones quirúrgicas36–40, siguiendo un modelo multidisciplinar como el del ejemplo, pionero, exitoso y ya establecido de la ortogeriatría.
Fragilidad en los pacientes ancianos en tratamiento hospitalarioUna correcta asistencia a los ancianos portadores de enfermedades graves debe ser necesariamente integral. Para ello debe evaluar y dar respuesta a las diferentes dimensiones que condicionan el modo de enfermar a esta edad. Clásicamente se han incluido en estas dimensiones la pluripatología y la comorbilidad, la prescripción farmacológica, el estado nutricional, la situación funcional, cognitiva y afectiva y el soporte social. Más recientemente, se le otorga una relevancia cada vez mayor a la fragilidad como un componente, no siempre visible, que condiciona enormemente el curso evolutivo de los pacientes. Por ser este último aspecto el más novedoso, se desarrolla un poco más extensamente en este artículo.
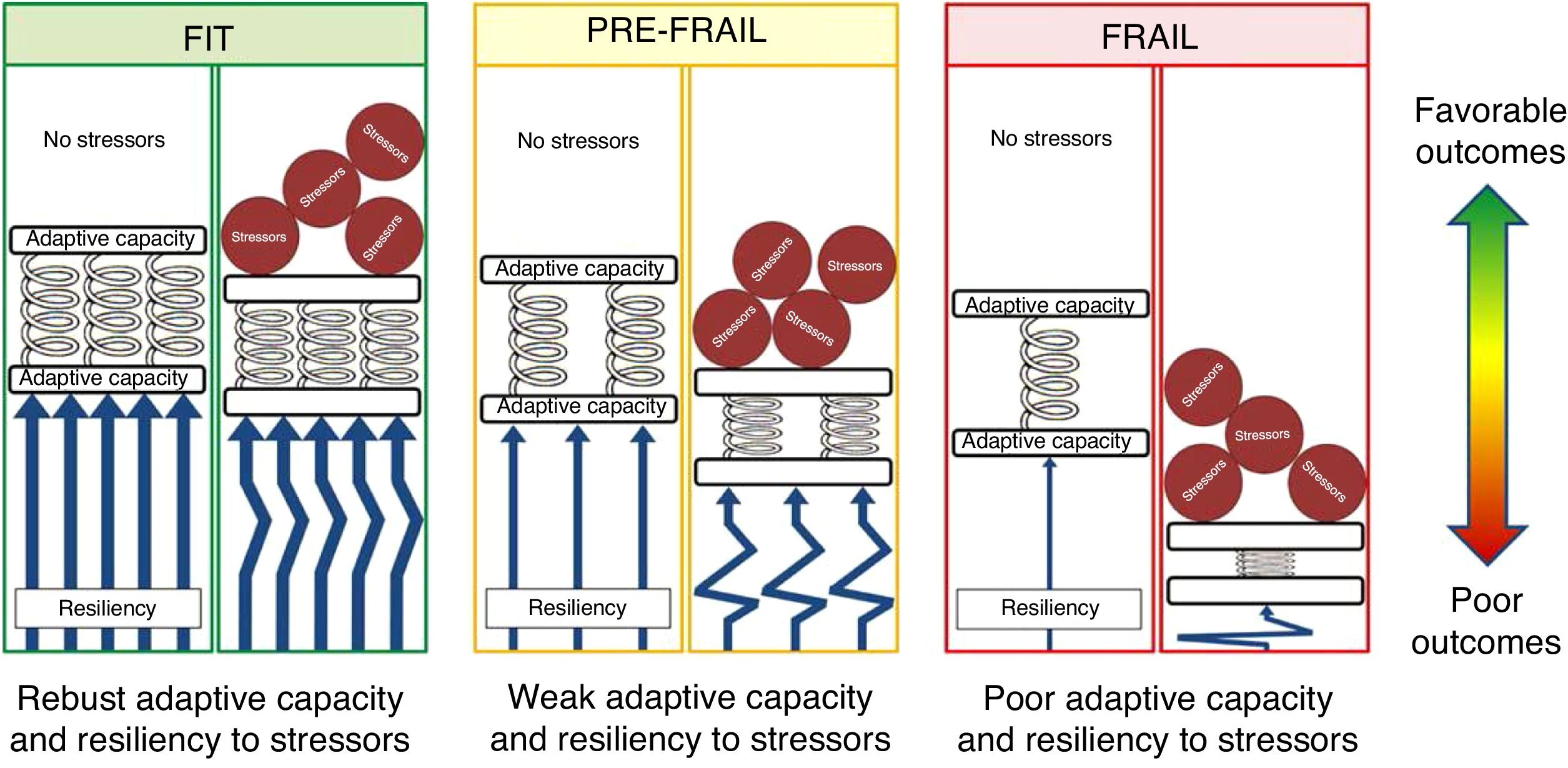
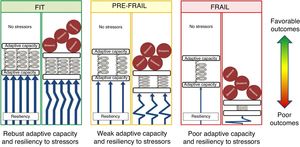
Brevemente, la fragilidad es un síndrome que se caracteriza por una reducida capacidad de reserva fisiológica que incrementa la vulnerabilidad del individuo ante los agentes agresores y le sitúa en riesgo de padecer una peor evolución clínica y un mayor riesgo de dependencia y de mortalidad41. En la figura 2 se muestra cómo a mayor fragilidad, menor reserva funcional, menor resiliencia y menor capacidad de adaptación, con lo que agentes agresores similares provocan una respuesta más deficiente por parte del anciano frágil y condicionan un peor curso evolutivo42,43. En la clínica es muy importante intentar diferenciar entre fragilidad, comorbilidad y discapacidad, aunque no siempre es fácil porque existen relaciones e intersecciones entre ellas44,45.
Modelo para representar el mecanismo de la fragilidad. Las personas mayores robustas (fit) tienen una buena capacidad de adaptación y resiliencia a los agentes estresores que les conduce a una evolución favorable. Las personas frágiles (frail) tienen una capacidad de adaptación y resiliencia pobres. A pesar de que no se aprecian diferencias importantes en ausencia de estresores, aumentan mucho con el efecto de estos. Los pacientes prefrágiles y frágiles tienen un riesgo mayor de mala evolución (poor outcomes) cuando son sometidos a procedimientos quirúrgicos, quimioterapia o radioterapia.Figura tomada con licencia editorial de Ethun et al.42.
La bibliografía sobre fragilidad es extensa, sobre todo en personas mayores en la comunidad, y existen varios modelos conceptuales e instrumentos de cribado validados41. Pero las evidencias procedentes de los estudios de fragilidad todavía no han sido totalmente trasladadas a la práctica clínica y a los programas sanitarios, y no existe aún una definición estándar de fragilidad ni un abordaje operativo consensuado en el entorno hospitalario16,19,44–47. La traslación del concepto de fragilidad a la actividad hospitalaria es muy reciente. Sin embargo, parece ya claro que el reconocimiento de la fragilidad está aportando una propuesta de cambio en el abordaje del paciente de edad avanzada por parte de muchos servicios, partiendo desde una visión de enfermedad única específica de órgano hacia otra visión más holística del paciente y sus problemas43, lo que posibilita un manejo integral más satisfactorio. Por último, en el hospital, el diagnóstico de fragilidad es más que la detección de un síndrome, estado o fenotipo, ya que necesariamente debe ser investigado en sus causas y manifestaciones, especialmente las que puedan ser susceptibles de una intervención y tener algún componente de reversibilidad, lo que puede mejorar el pronóstico del paciente48.
Prevalencia de la fragilidad en los pacientes de series hospitalariasEn el Consenso internacional sobre fragilidad, que tuvo lugar en 2013 y que incluyó a representantes de 6 sociedades científicas, se delimitaron algunos tipos de pacientes en los que debe realizarse el cribado de fragilidad y se recomendó que, entre otros, su detección se implemente antes de procedimientos como quimioterapia, radioterapia, cirugía y procedimientos cardiacos, para valorar su adecuación41.
La prevalencia de fragilidad en este grupo de pacientes mayores es elevada. Se han descrito cifras entre el 39% y el 72% en personas mayores con cáncer19,49,50, entre el 26% y el 68% de los pacientes con estenosis aórtica candidatos a procedimientos invasivos51–54, entre el 44% y el 76% de los portadores de insuficiencia cardiaca55–57, entre el 25% y el 45% en pacientes de cirugía general58–60 y el 52% en los de cirugía vascular61.
Podemos concluir que en estos perfiles de pacientes la fragilidad va a estar presente en un porcentaje muy elevado de casos.
Utilidad pronóstica de la valoración geriátrica incluyendo la detección de la fragilidadEn pacientes ancianos oncológicos de diversas localizaciones los resultados de esta evaluación permiten predecir la mortalidad intrahospitalaria, caídas y aparición de úlceras por presión, estancia hospitalaria prolongada, toxicidad o mala tolerancia a la quimioterapia, menor adherencia a la misma, deterioro funcional y empeoramiento de la calidad de vida, mayor frecuencia de reingresos hospitalarios y de institucionalización17,21,22,50,62–69. También en pacientes con neoplasias hematológicas la presencia de fragilidad se ha asociado con peor respuesta terapéutica, mayor toxicidad y supervivencia reducida70.
En pacientes con estenosis aórtica que se someten a implantación de una TAVI y otras cirugías, la VGI incluyendo la fragilidad es capaz de detectar a los pacientes que tienen una mayor probabilidad de muerte, de eventos adversos cardiacos y cerebrovasculares, de deterioro funcional, de estancias hospitalarias más prolongadas y de institucionalización52,54,71–81. En pacientes candidatos a otras cirugías cardiacas también un peor rendimiento en la velocidad de la marcha predice un aumento de mortalidad y de complicaciones, como aparición de insuficiencia renal, ictus, infección de la herida quirúrgica y necesidad de mayor tiempo de ventilación asistida o de reintervención quirúrgica56,82,83. También en ancianos con insuficiencia cardiaca y otras cardiopatías la presencia de fragilidad se asocia a una mayor mortalidad, mayor número de reingresos y progresión del deterioro funcional35,57,84–88.
La evaluación en ancianos ingresados en servicios quirúrgicos ha permitido detectar pacientes que van a obtener peores resultados, como son la mayor incidencia de complicaciones, mayor tasa de mortalidad intrahospitalaria, a los 30 días, 90 días y al año, mayor deterioro funcional, aparición de síndromes geriátricos (como delirium, úlceras por presión, caídas o malnutrición), peor calidad de vida, mayor frecuencia de reingresos y de institucionalización, aumento de la estancia media y mayores costes hospitalarios40,42,58–60,62,89–101. En pacientes de cirugía vascular, concretamente, la presencia de fragilidad se ha asociado con un peor curso evolutivo postoperatorio, mayor mortalidad, mayor frecuencia de complicaciones, de deterioro cognitivo, de polifarmacia y de reingresos61,102–104.
En el caso de pacientes mayores con enfermedad urológica se ha encontrado una relación entre la presencia de fragilidad y mayor frecuencia de complicaciones postoperatorias, mayor mortalidad y mayor necesidad de derivación a centros de media y larga estancia tras el alta23,105,106.
Así pues, la VGI y la fragilidad son predictores útiles de eventos adversos en pacientes con ciertas enfermedades, lo que permite anticiparse a su aparición, iniciar acciones de prevención y recuperación, intentar revertir la vulnerabilidad e incluso valorar la pertinencia de ciertos tratamientos.
Modelos emergentes de geriatría transversal y beneficios que aportanDe manera adicional a la estimación del pronóstico, la aplicación de la VGI supone una ayuda en la adecuación de algunos tratamientos hospitalarios a las características particulares de cada anciano enfermo. En concreto, apoya la indicación en los casos que, por expectativa de vida o por mayor reserva funcional, más se van a beneficiar, pero también puede reforzar la decisión de no realizar tratamientos agresivos que pueden ser fútiles, contribuyendo así a obtener una mayor eficacia en el uso de los recursos y a practicar una medicina centrada en la persona. Además de ello, el manejo geriátrico puede mejorar el curso evolutivo de estos pacientes tan mayores y complejos y contribuir a prevenir las complicaciones94,107.
Oncogeriatría y hematogeriatríaLas personas mayores son un grupo de edad con elevada incidencia de cáncer y tumores hematológicos que, además, se encuentran tanto en riego de discriminación para tratamientos que pueden ser beneficiosos como en situación de mayor necesidad de investigación para reducir la morbimortalidad y mejorar su calidad de vida108,109. El cáncer en las personas mayores es actualmente uno de los grupos de enfermedades que más se asocia con fragilidad42, y además en los ancianos con cáncer coexisten frecuentemente otras afecciones (el 70% tiene 3 o más comorbilidades) que se benefician del abordaje geriátrico (40% requieren cambios en su tratamiento)17.
En oncología y hematología, aunque la necesidad de colaboración entre especialidades en el caso de pacientes seleccionados está bien establecida, existen diferentes modelos, en gran parte condicionados por la disponibilidad de geriatras19,22,25,110–112. Por ejemplo, en la Primera reunión nacional de trabajo multidisciplinar en oncogeriatría se definieron 3 modelos, uno integrado (en equipo y participando las distintas especialidades en el comité de tumores), uno de colaboración (intercambio de competencias) y un tercero de screening básico (con ampliación posterior de la VGI)113. Otros modelos, con algunas diferencias, han sido descritos por otros autores70,114,115. Se considera, en general, que la intervención del equipo de geriatría, cuando está disponible, es la mejor opción para los casos seleccionados en que se sospeche fragilidad. Para potenciar su eficiencia suele recomendarse realizar un cribado de fragilidad (que coincide con el modelo de screening básico) en los pacientes mayores de 70 años que se debería seguir posteriormente de una VGI más extensa22,25,50,116–120.
En pacientes mayores con cáncer la VGI aporta mejoras en la detección de incapacidad funcional, en la optimización del tratamiento de las comorbilidades, en el manejo de problemas concomitantes como el deterioro cognitivo o la desnutrición, en la predicción de la toxicidad/tolerancia a la quimioterapia y de la supervivencia, en la toma de decisiones sobre los tratamientos (especialmente en la selección de tratamiento radical), en la coordinación entre los distintos niveles asistenciales y en la monitorización del impacto que tiene el tratamiento en la situación funcional, cognitiva y afectiva de los pacientes17,22,62–65,67,121–123. En la reciente revisión sistemática de Hamaker et al. se evidenció que tras la VGI se modificó el plan inicial de tratamiento en el 28% de los pacientes, se realizaron recomendaciones no oncológicas en el 72%, sobre todo en relación con aspectos sociales (39%), estado nutricional (32%) y polifarmacia (31%). El efecto sobre los resultados del tratamiento tuvo una tendencia positiva para conseguir completar el tratamiento en un 75% de los estudios y tener menos complicaciones/toxicidad relacionadas con el tratamiento en el 55%124.
También existe una indicación creciente de tratamiento radioterápico en personas mayores, y la elección del tratamiento está influida por las peculiaridades fisiológicas propias del envejecimiento, la esperanza de vida, la situación clínica y un mayor riesgo de complicaciones. Parece ser que en los casos bien seleccionados la tolerancia al tratamiento no difiere respecto a los adultos más jóvenes125. Tras una primera evaluación, muchos pacientes ancianos no son incluidos en tratamientos intensivos y prolongados, pero pueden obtener beneficios si son tratados con fines de mejoría funcional y/o paliativos. Los test de cribado y la VGI en pacientes sometidos a radioterapia ayudan a detectar áreas susceptibles de tratamiento y mejora y a predecir qué pacientes mayores podrán completar el tratamiento de radioterapia propuesto50,126,127. El conocimiento del papel que desempeña la fragilidad en los resultados y la toxicidad de los tratamientos con radioterapia es todavía escaso y se necesita investigar más sobre ello128. Sin embargo, esto no debe ser óbice para retrasar la introducción de la VGI en estos casos y comenzar a tenerla en cuenta en la toma de decisiones sobre los pacientes candidatos a recibir tratamientos de diferente intensidad (radical vs. paliativa, por ejemplo) explorando su utilidad42,129,130.
CardiogeriatríaAunque en este epígrafe se incluyen también otras enfermedades, la estenosis aórtica suele ser el problema más frecuentemente consultado desde cardiología, al menos al principio de la actividad de coordinación entre los 2 servicios. La intervención quirúrgica y la implantación de TAVI constituyen el tratamiento más resolutivo, pero en ocasiones pueden resultar procedimientos fútiles si no se tienen en cuenta y valoran una serie de áreas no cardiológicas entre las que se han destacado la comorbilidad, el estado funcional y cognitivo y la fragilidad107,131,132. Se reconoce cada vez más la conveniencia de la participación del geriatra en el heart-team, ya que su participación ayuda en la identificación de los pacientes vulnerables, en el control de otras enfermedades y la mejora de la fragilidad cuando es reversible y en la atención médica en el postoperatorio31,73,107,115,131,133.
Se ha demostrado que la VGI puede apoyar la decisión mediante datos objetivos en la elección del tratamiento a aplicar (intervención quirúrgica, TAVI o tratamiento conservador) en pacientes con estenosis aórtica133,134. La detección de la fragilidad permite predecir qué pacientes están en mayor riesgo de sufrir un deterioro funcional y mayor probabilidad de muerte51,135, y a este respecto, la valoración de la fragilidad, junto a los scores convencionales de riesgo cardiaco (EURO-Score y STS-Score), mejora significativamente la capacidad de estos para predecir la mortalidad al año tras la implantación de una TAVI136. Parece ser que una selección rigurosa que incluye una VGI previa y un seguimiento geriátrico posterior individualizado, entre otros factores, puede conseguir una reducción de la mortalidad y resultados favorables en la situación cognitiva y funcional tras la implantación de TAVI73,137.
La intervención geriátrica y la inclusión de aspectos, como la fragilidad o la funcionalidad, también ha demostrado beneficios en la toma de decisiones en los pacientes frágiles con insuficiencia cardíaca, con síndromes coronarios y otras cardiopatías agudas35,84,85,88.
Cirugía generalSe considera actualmente que el mejor modelo de colaboración entre geriatría y los servicios quirúrgicos es la conocida como co-management o tratamiento compartido18. Se está extendiendo en diversos países de Europa, partiendo del Reino Unido, una estrategia específica, iniciada en 2007 en el St. Thomas's Hospital de Londres138, denominada Proactive care of older people undergoing surgery (POPS) («atención proactiva al anciano en cirugía», podríamos decir en castellano), que consiste en una intervención multidisciplinar dirigida a tratar los factores de riesgo modificables que mejoran el pronóstico en las personas mayores sometidas a cirugía electiva. El Programa POPS pretende reducir las complicaciones postoperatorias, promover la movilidad y el bienestar del paciente y reducir la estancia hospitalaria y los reingresos139. El programa POPS se ha extendido a otros centros del Reino Unido y aplicado a pacientes ancianos ingresados también de forma urgente en plantas de cirugía, sean finalmente intervenidos quirúrgicamente o no140. Estos programas gozan del apoyo de los especialistas en cirugía y anestesia37,141.
En los EE. UU. existe el denominado Co-management of older operative patients en route across treatment environments (CO-OPERATE) que tiene como objetivo mejorar la calidad asistencial a las personas mayores en servicios quirúrgicos reforzando la colaboración en equipo interdisciplinario entre geriatras y cirujanos, identificando y manejando síndromes geriátricos y mejorando la comunicación con los pacientes y sus cuidadores142. También en los EE. UU., el American College of Surgeons y la American Geriatric Society han realizado recomendaciones en sendas guías clínicas publicadas en 2012 y 2016 sobre la evaluación de la fragilidad en el preoperatorio de los pacientes ancianos (en 2012) y sobre los cuidados intra y postoperatorios (en 2016)38,39. Los estándares del Geriatric surgery verification program del American College of Surgeons han sido actualizados en 201936.
Principalmente en cirugía general, pero también en otros servicios quirúrgicos, la optimización de las condiciones del paciente durante el preoperatorio con el objetivo de obtener un mejor resultado postoperatorio ha sido incluido dentro del concepto de prehabilitación, mediante la cual se pretende que algunas acciones como la optimización en el estado nutricional o en el rendimiento físico pueden mejorar el pronóstico de los pacientes42. En pacientes con enfermedad quirúrgica esofágica, gástrica o colorrectal se emplea cada vez más un modelo de asistencia multidisciplinar perioperatorio denominado Enhanced recovery after surgery o, en su versión española, Vía clínica de recuperación intensificada en cirugía abdominal, que tiene el objetivo de mejorar y acelerar la recuperación del paciente143. Los ancianos manejados mediante programas de este tipo, frente al tratamiento convencional, presentan menos complicaciones postoperatorias y menor estancia media144–147.
El seguimiento clínico geriátrico, que incluye la VGI y la detección y manejo de la fragilidad, durante el ingreso en servicios de cirugía ha permitido, en algunos estudios, mejorar la evaluación y el manejo del riesgo preoperatorio del paciente, ayudar a tomar decisiones en la indicación o no de intervenciones agresivas, ayudar en la selección de la anestesia, introducir el manejo multidisciplinario, reducir las complicaciones graves, incluida la mortalidad, mejorar la situación funcional, optimizar el estado nutricional y el rendimiento físico del paciente para minimizar riesgos, reducir las tasas de delirium postoperatorio y de otros síndromes geriátricos, mejorar la calidad de vida, acortar significativamente las estancias hospitalarias, reducir la institucionalización, adecuar el tratamiento paliativo e incluso revisar la decisión de indicación quirúrgica22,42,45,89,139–142,148–157.
También en otras especialidades quirúrgicas, como cirugía vascular, la intervención geriátrica ha facilitado la disminución de las complicaciones médicas (especialmente infecciones) y quirúrgicas, una reducción de la estancia media y reducción de la mortalidad a los 30 días158,159.
UrologíaPara pacientes de urología la International Society of Geriatric Oncology (SIOG) recomienda que se tomen las decisiones terapéuticas en función del estado de salud individual de cada persona mayor. Se propone la realización de un cribado inicial de fragilidad y, en función del resultado, realizar una VGI que incluya la evaluación de las comorbilidades, la situación nutricional y la capacidad para realizar las actividades de la vida diaria23,160. A partir de la VGI la SIOG-2017 establece una clasificación de pacientes en 4 grupos, con sus correspondientes propuestas de adaptación del tratamiento. En otros pacientes urológicos, no oncológicos, la puesta en marcha de un programa denominado POPS-Urology, similar al realizado en los servicios de cirugía general, ha mostrado una reducción de complicaciones y de la estancia media y una tendencia a la reducción de cancelaciones quirúrgicas y reingresos161.
Similitudes y diferencias con el modelo tradicional de interconsultas (tabla 1)En España más del 80% de los servicios de geriatría incluyen entre sus actividades habituales la asistencia a pacientes mediante interconsultas de otros servicios, generalmente para un seguimiento clínico. Los servicios más frecuentemente atendidos son traumatología, cirugía general, urgencias y medicina interna162. En este tipo de actividad se ofrece una atención clínica a pacientes con un proceso agudo que ha requerido hospitalización. Puede ser solicitada a demanda o estar protocolizada para una atención sistemática, y conlleva una implicación muy intensa en el manejo médico diario.
Diferencias entre las interconsultas a geriatría habituales y las de geriatría transversal
| Interconsultas habituales | Geriatría transversal | |
|---|---|---|
| Grado de desarrollo | Nivel existente en la mayoría de los servicios | Actividad emergente y en desarrollo |
| Ubicación del paciente | Hospitalizados | Prehospitalizados, hospitales de día o consulta externa |
| Momento del proceso | Consulta en el seno de un proceso agudo | Consulta pretratamiento o preprocedimiento |
| Actividad principal | Seguimiento y control clínico | Evaluación, con énfasis en la fragilidadAyuda en la toma de decisionesMuchos pacientes son incluidos en seguimiento |
| Servicio consultor | Generalmente único | Atendidos por varios servicios (Heart team, comité de tumores, equipos multidisciplinares) |
| Especialidades consultoras | Traumatología, cirugía general (planta), urgencias, medicina interna | Oncología médica y radioterápica, hematología, cirugía general (consulta y planta), cardiología, urología, cirugía vascular |
| Modelo de asistencia | A demanda o protocolizado, reactivo | Precisa protocolización ajustada a cada perfil de paciente, proactivo |
| Instrumentos de valoración | Valoración geriátrica integral habitual | Además de la valoración habitual incluye siempre valoración de la fragilidad |
| Enfermedades de base | Enfermedad de base muy variada (aunque puede ser monográfico, p. ej. ortogeriatría) | Determinadas enfermedades concretas (estenosis aórtica, cáncer de ciertas localizaciones, etc.) |
| Modelo de actuación | Bien establecido, clásico | En desarrollo, precisa mucha investigación |
A diferencia de lo anterior, la petición que realizan los diferentes servicios para geriatría transversal se solicita habitualmente en pacientes que están siendo considerados para ser sometidos a un tratamiento o procedimiento agresivo electivo, sobre el que se solicita la opinión del geriatra como uno de los criterios a tener en cuenta a la hora de la aplicación de dicho tratamiento específico o de su intensidad. Se centra más en la valoración que en el seguimiento, aunque este es cada vez más frecuente. Suele tratarse de pacientes dentro de un espectro limitado de enfermedades. Requiere de una evaluación más extensa que la VGI habitual, que debe ser protocolizada ad hoc para cada especialidad e incluir «aquello que los demás no ven», es decir, la fragilidad y la predicción de su posible impacto en el curso evolutivo del paciente. Los servicios que más lo solicitan son oncología médica y radioterápica, cirugía general, cardiología y, a cierta distancia, otros servicios quirúrgicos como urología o cirugía vascular.
Ocurre que el geriatra, una vez que detecta problemas en las distintas áreas que evalúa, se ve impelido a actuar de forma natural interviniendo en su tratamiento, y lo que inicialmente se planteaba como una valoración puntual genera un seguimiento, en consulta o en hospitalización, para el intento de mejora de dichos problemas. Una de las actuaciones más particulares de este tipo es el abordaje y soporte en el manejo de la fragilidad.
Instrumentos de evaluación en geriatría transversalLa historia clínica habitual no es suficiente para llevar a cabo una VGI completa ni para detectar la fragilidad, por lo que es necesario completarla con los instrumentos apropiados y, posteriormente, integrar la información del caso con un criterio especializado22,88,163. Por otro lado, la presión asistencial y la escasez de tiempo de los geriatras en la mayoría de los hospitales no permite el grado de exhaustividad que sería ideal. La evaluación debe incluir, al menos, la comorbilidad, la polifarmacia, el estado nutricional, los síndromes geriátricos, la situación funcional, cognitiva y afectiva, la fragilidad, el soporte social y los valores y preferencias del paciente. Sus resultados deben tener capacidad predictiva, ayudar en la toma de decisiones, desvelar áreas de mejora y facilitar la elaboración de planes de cuidados107,122,163–167.
Múltiples dominios o dimensiones y medidas e instrumentos de valoración han sido utilizados o recomendados para la evaluación de los pacientes susceptibles de ser vistos en geriatría transversal en diferentes estudios y propuestas. En la tabla 2 se mencionan algunos en oncología y hematología19,22,24,62,70,117,126,168–171, cardiología y cirugía cardiaca33,52,57,71–74,76,81,83,88,92,116,132,134,135, cirugía36,38,39,62,92,95,99,138,141,158 y urología23,160,172. La variedad es amplísima, y aunque hay coincidencia en las principales áreas, no existen protocolos uniformemente utilizados. Dado que el número y la variedad de instrumentos es muy elevado debe elegirse el protocolo a emplear en función de los objetivos de cada centro. Los que son útiles en un hospital o en los pacientes de una especialidad pueden no serlo en otros. Es esperable que progresivamente se conozcan mejor los elementos y herramientas más útiles en cada perfil de pacientes. El estudio de su capacidad de detección y predicción, así como de su utilidad para orientar el tratamiento, deberá ir perfilando los más eficaces y eficientes en cada campo y en cada entorno, e ir orientando hacia un más que conveniente consenso de uso.
Dimensiones e instrumentos utilizados y/o recomendados para la Valoración Geriátrica y la evaluación de la Fragilidad en pacientes en tratamiento especializado por otros servicios diferentes a Geriatría
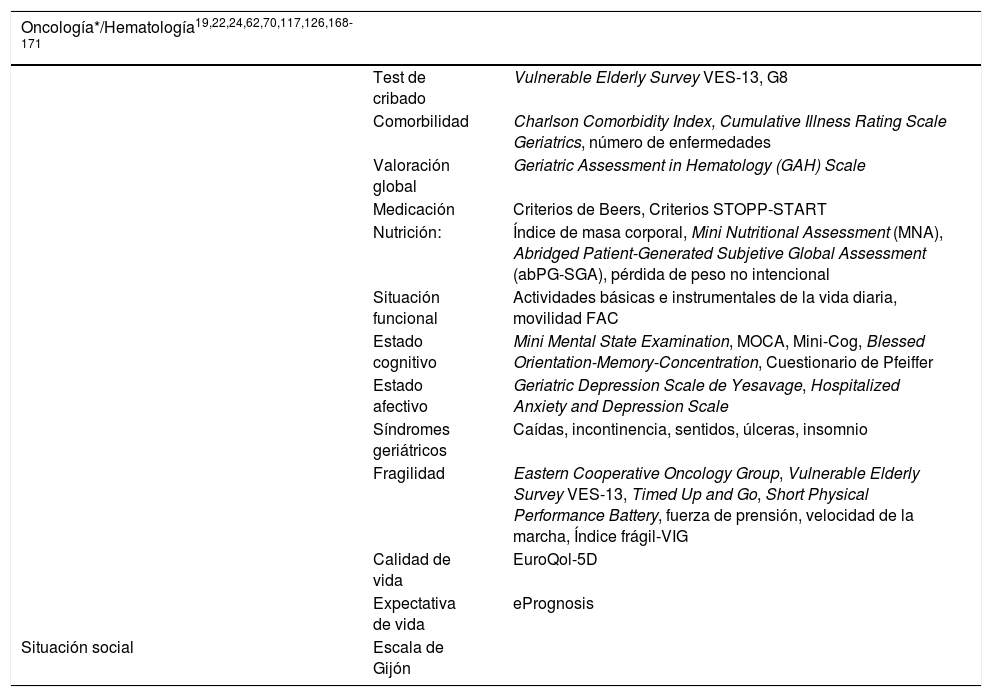
| Oncología*/Hematología19,22,24,62,70,117,126,168-171 | ||
|---|---|---|
| Test de cribado | Vulnerable Elderly Survey VES-13, G8 | |
| Comorbilidad | Charlson Comorbidity Index, Cumulative Illness Rating Scale Geriatrics, número de enfermedades | |
| Valoración global | Geriatric Assessment in Hematology (GAH) Scale | |
| Medicación | Criterios de Beers, Criterios STOPP-START | |
| Nutrición: | Índice de masa corporal, Mini Nutritional Assessment (MNA), Abridged Patient-Generated Subjetive Global Assessment (abPG-SGA), pérdida de peso no intencional | |
| Situación funcional | Actividades básicas e instrumentales de la vida diaria, movilidad FAC | |
| Estado cognitivo | Mini Mental State Examination, MOCA, Mini-Cog, Blessed Orientation-Memory-Concentration, Cuestionario de Pfeiffer | |
| Estado afectivo | Geriatric Depression Scale de Yesavage, Hospitalized Anxiety and Depression Scale | |
| Síndromes geriátricos | Caídas, incontinencia, sentidos, úlceras, insomnio | |
| Fragilidad | Eastern Cooperative Oncology Group, Vulnerable Elderly Survey VES-13, Timed Up and Go, Short Physical Performance Battery, fuerza de prensión, velocidad de la marcha, Índice frágil-VIG | |
| Calidad de vida | EuroQol-5D | |
| Expectativa de vida | ePrognosis | |
| Situación social | Escala de Gijón |
| Cardiología/Cirugía Cardiaca33,52,57,71-74,76,81,83,88,92,116,132,134,135 | ||
|---|---|---|
| Comorbilidad | Cumulative Illnes Rating Scale (CIRS), Índice de Charlson, pluripatología (número de enfermedades), anemia. Necesidad de oxígeno suplementario | |
| Polifarmacia | Polifarmacia, número de fármacos, criterios de Beers, criterios STOPP-START, Medication Appropriateness Index | |
| Nutrición | Albúmina sérica, Mini Nutritional Assessment | |
| Situación funcional | Actividades básicas e instrumentales de la vida diaria, Índice de Katz, Índice de Barthel, escalas de movilidad, Escala ISAR, Duke Activity Status Index | |
| Situación cognitiva | Mini Mental State Examination, Cuestionario de Pfeiffer, Test del reloj, Color trails test, Cognistat evaluation | |
| Delirium | Confusion Assessment Method, Memorial Assessment Delirium Scale | |
| Depresión | Geriatric Depression Scale de Yesavage, Zung Self-rating Depression Scale, Hospital Anxiety and Depression Scale | |
| Síndromes geriátricos | Caídas en el último año, déficits sensoriales | |
| Fragilidad | Fenotipo de Fried, velocidad de la marcha, fuerza de prensión, fuerza en extremidades inferiores, Short Physical Performance Battery, Esential Frailty Toolset, Clinical Frailty Scale(Rockwood), Frail Scale, Escala de Green, Geriatric Assessment Frailty Score, Test Up and Go, velocidad de la marcha, «apariencia general» del paciente e «impresión» del clínico | |
| Calidad de vida | 36-item Short-Form Health Survey for QOL Assessment, EuroQol | |
| Soporte social | Convivencia |
| Cirugía36,38,39,62,92,95,99,138,141,158 | ||
|---|---|---|
| Comorbilidad | Especialmente valoración cardiopulmonar, evaluación analítica dirigida a pacientes ancianos, Cumulative Illnes Rating Scale, Charlson Comorbidity Index, detección de abuso de sustancias (alcohol), anemia, pluripatología>3 enfermedades | |
| Adecuación de medicación | Polifarmacia, criterios de Beers, criterios STOPP-START | |
| Nutrición | Índice de masa corporal, pérdida de peso reciente, albúmina sérica, Mini Nutritional Assessment | |
| Dolor | Evaluación del dolor | |
| Síndromes geriátricos | Inmovilidad, caídas, estreñimiento, disfagia, incontinenciaEstado cognitivo: delirium, demencia (Mini Mental State Examination, MOCA)Estado afectivo: depresión. Geriatric Depresion Scale de YesavageProblemas sensoriales | |
| Situación funcional | Actividades básicas e instrumentales de la vida diaria (varios), Identification of Seniors at Risk (ISAR) Score, movilidad, Eastern Cooperative Oncology Group (ECOG) | |
| Fragilidad | Evaluación de la fragilidad basal: Vulnerable Elderly Survey-13, G8, fenotipo de Fried, Frailty Index, Frail, Clinical Frailty Scale, velocidad de la marcha, fuerza de prensión, Edmonton Frail Scale, criterios de fragilidad de Balducci, Índice frágil-VIG, sarcopenia | |
| Psicosocial | Evaluar las expectativas del paciente y el curso previsible, evaluación de la situación social |
| Urología 23,160,172 | ||
|---|---|---|
| Comorbilidad | ||
| Estado nutricional | ||
| Valoración geriátrica integral | ||
| Situación funcional | Actividades de la vida diaria | |
| Situación cognitiva | Mini-COG | |
| Fragilidad | G8 | |
| Expectativa de vida |
*Incluye oncología médica y radioterápica.
En la selección de los instrumentos a emplear debe tenerse en cuenta que el protocolo de valoración debe ser integral, económico, aplicable, reproducible, transportable, rápido y fácil de usar en un entorno clínico que a menudo soporta alta presión asistencial46,49.
En algunos modelos, atendiendo a que existe un número muy elevado de pacientes mayores, los cuales no pueden ser todos incluidos en un programa de VGI, se propone emplear un sistema de cribado previo a la VGI mediante instrumentos de detección, como ocurre en oncología, hematología y urología con el G8 o el VES 1322,23,24,50,69,116,119,120,160 o, como se ha sugerido en cardiología mediante el Frailty risk score basado en el ICD-10-modificación clínica54. A aquellos pacientes que resulten positivos mediante estos sistemas se les aplica una VGI y una asistencia adaptada a sus condiciones.
En la práctica el establecimiento de la condición de fragilidad clínica en los pacientes con enfermedades graves consiste en una integración de toda la información obtenida más que en el resultado de un único instrumento o elemento de la valoración. Esa percepción sigue, en la vida real, la distribución de un continuum, más que la ley del todo o nada173. Este es un matiz diferencial entre el diagnóstico de fragilidad clínica en estos pacientes y la tipificación de fragilidad en los estudios poblacionales o en pacientes estables de la comunidad en que suele emplearse un único instrumento como medida suficiente para su clasificación.
Sin menoscabo de lo anterior, los especialistas consultores preferirán recibir la información mediante una clasificación de los pacientes que les facilite un esquema sencillo para su manejo. Existen distintas propuestas que básicamente clasifican a los pacientes en categorías, por ejemplo en robustos, prefrágiles y frágiles, y en ocasiones se añade otro grupo como discapacitados o dependientes23,29,160,174,175. Es clásica en oncogeriatría la clasificación propuesta por Balduccci y Extermann en 3 grupos de pacientes basada en la VGI; uno de los totalmente independientes y sin comorbilidad grave, otro de los que son dependientes en una o más actividades instrumentales de la vida diaria y con una o 2 enfermedades (comorbilidad) y un tercer grupo de pacientes (a los que llamaron frágiles), ya dependientes en una o más actividades básicas de la vida diaria, con 3 o más comorbilidades y uno o más síndromes geriátricos. El tratamiento y los objetivos son diferentes en cada grupo174. En estos esquemas tan simplificados no siempre coinciden las definiciones de fragilidad entre diferentes especialidades, pero tienen las ventajas de que poseen una utilidad pronóstica y que permiten seleccionar las recomendaciones terapéuticas de forma adaptada a cada perfil176. Las propuestas mencionadas suelen llevar aparejadas recomendaciones del tipo de las siguientes o similares:
- -
Anciano robusto: candidato a tratamiento o intervención estándar de forma similar a la de los adultos más jóvenes, teniendo en cuenta las consideraciones debidas a su edad y comorbilidad.
- -
Anciano vulnerable o con fragilidad leve y potencialmente reversible: candidato a un tratamiento adaptado/individualizado por la especialidad correspondiente y a intervención geriátrica para, en lo posible, minimizar la fragilidad y mejorar el estado general.
- -
Anciano frágil: candidato a tratamiento menos agresivo, además del seguimiento geriátrico del resto de sus problemas, valorando el balance riesgo/beneficio de cada intervención.
- -
Anciano con discapacidades establecidas: un paso más allá del anterior, que incluye ya deterioro funcional y dependencia y conlleva generalmente la exclusión de los tratamientos intervencionistas mencionados, por considerarlos fútiles.
El objetivo de la VGI es elaborar y ejecutar un plan de cuidados adaptado a la medida del paciente. Estas actuaciones están bien definidas en los niveles asistenciales y unidades geriátricas, unas tradicionalmente propias y otras compartidas como las unidades de ortogeriatría, pero no están totalmente establecidas en geriatría transversal. En el caso de la oncogeriatría, por ejemplo (pero podría asimilarse a las demás áreas), hay preguntas pendientes de respuesta, como cuál es el mejor modelo de intervención geriátrica y cómo implantarlo en los pacientes con cáncer, cómo influye la intervención geriátrica en el pronóstico del cáncer o cuál sería el mejor diseño de los estudios para evaluar su efecto en estos pacientes177.
Por el momento, el manejo de los pacientes remitidos a las consultas de geriatría transversal es multicomponente. Incluye el abordaje geriátrico integral habitual en las esferas en las que se detecten problemas, lo que incluye el control de la comorbilidad, el manejo de los problemas cognitivos y afectivos y el enfoque integrador de los problemas clínicos con la biografía psicosocial de cada persona173. Además de ello, el tratamiento nutricional, la prescripción de ejercicio físico y la adecuación de la medicación se consideran pilares de la prehabilitación y también del tratamiento de la fragilidad y su empleo será frecuente43,46,122,162,178,179, aunque habrá que demostrar el beneficio en cada contexto clínico.
Algunas actuaciones específicas propuestas en la literatura como más frecuentes en este tipo de actividad se resumen en la tabla 311,17,18,24,38,39,65,95,138,151,178,180,181. Como ha sido mencionado, la geriatría transversal ciñe su actuación en perfiles concretos de pacientes, que requieren respuestas específicas, por lo que es necesario protocolizar las actuaciones dirigidas a cada perfil, lo que proporcionará respuestas más útiles y un funcionamiento más eficiente.
Actividades en geriatría transversal11,17,18,24,38,39,65,95,138,151,178,180,181
| Compartidas con el equipo multiprofesional |
| Predicción del pronóstico vital y clínico (complicaciones) |
| Valoración del riesgo quirúrgico |
| Ayuda en la toma de decisiones clínicas |
| Establecimiento de objetivos considerando las prioridades del paciente |
| Intervenciones habituales en geriatría |
| Valoración global de la comorbilidad |
| Control de enfermedades descompensadas |
| Revisión y ajuste de la medicación general |
| Adecuación de fármacos |
| Minimización de la medicación psicoactiva (sedantes) |
| Revisión analítica y tratamiento de las deficiencias detectadas |
| Tratamiento de problemas afectivos (especialmente depresión) |
| Prevención, detección y manejo de los síndromes geriátricos: |
| Delirium |
| Caídas |
| Inmovilidad |
| Incontinencia |
| Estreñimiento |
| Demencia |
| Seguimiento clínico en el postoperatorio |
| Ajuste del tratamiento del dolor |
| Intervención nutricional |
| Prevención del deterioro funcional |
| Prescripción de ejercicio físico |
| Recomendación de fisioterapia/terapia ocupacional, si se precisa |
| Optimización del entorno hospitalario (barreras, catéteres, presencia familiar) |
| Recomendación de ayudas técnicas para la marcha |
| Corrección de las alteraciones sensoriales |
| De planificación y continuidad asistencial |
| Ayuda en la planificación del alta |
| Consejo sobre soporte social y derivación a trabajo social, si se precisa |
| Fomento de la participación familiar en los cuidados |
La investigación clínica, la implantación de registros y otros estudios observacionales y de intervención deberán ir aportando luz y evidencias para mejorar el manejo de estos pacientes en esta actividad multidisciplinaria que no ha hecho más que iniciar sus pasos. Para mejorar el conocimiento en esta área es necesaria mucha investigación en términos no solo de duración de la supervivencia o supervivencia libre de enfermedad, sino también en términos de función y calidad de vida. Deben diseñarse ensayos clínicos de tratamientos (oncológicos, hematológicos, cardiológicos y quirúrgicos) guiados por la clasificación del paciente tras la VGI, ensayos clínicos para pacientes vulnerables, que incluyan a los muy mayores (oldest-old), estudios de mejora de la tolerancia a los tratamientos, o sobre el uso de planes de cuidados estandarizados basados en VGI de los que surjan las intervenciones geriátricas en la atención a los pacientes147,182,183.
Cuestiones prácticas sobre la puesta en marchaSuelen ser los médicos de las especialidades mencionadas los que acuden a los miembros del servicio de geriatría solicitando esta colaboración. A veces porque su propia observación les ha llevado a comprobar los efectos ominosos de la fragilidad en sus pacientes y buscan ayuda para detectarla y atajarla. Otras veces porque en reuniones, congresos y revistas de su especialidad han recibido información sobre la influencia de aquella en los procesos que tratan. Otras porque compañeros de su especialidad les han informado de sus experiencias favorables en programas de colaboración con geriatría implantados en sus respectivos hospitales. En cualquier caso, hay que estar abiertos a las necesidades del propio centro, mantener una actitud mental de innovación y, como suele hacer habitualmente esta especialidad, adaptar la asistencia geriátrica para el mayor beneficio de los pacientes ancianos allá donde se encuentren, teniendo en cuenta los recursos existentes.
Coordinar con los servicios interesados los tiempos de la valoración y de la respuesta supone un esfuerzo asistencial suplementario en los sobrecargados servicios de geriatría, pues en las enfermedades a atender las decisiones deben ser rápidas y los tratamientos no admiten demoras118. Para ello generalmente hay que crear agendas de consulta específicas y coordinar la entrada fluida a las mismas que no suponga contratiempos por dificultad en la citación o el acceso. Al estar basado en una actividad de valoración del paciente, en la creación de las agendas de geriatría transversal existe el riesgo de ignorar los huecos necesarios para el seguimiento, pero dicho seguimiento termina siendo necesario por la tendencia de la especialidad al tratamiento continuado de los problemas detectados cuando estos son complejos. Por ello es conveniente considerar la necesidad de esos tiempos.
Probablemente, la máxima eficiencia se logre mediante un sistema de cribado previo, como los mencionados más arriba, por medio de un instrumento que seleccione a los pacientes que más necesitan o pueden beneficiarse de la VGI, mejor que solicitar dicha VGI de forma indiscriminada a todos los pacientes de edad avanzada19.
Siempre que sea posible debe incorporarse también la enfermera de geriatría en este modelo de atención multidisciplinar, por su inestimable colaboración en la valoración y en el seguimiento de los pacientes y por su aportación en la mejora de la eficiencia17,63,66,142,153.
No es infrecuente que los especialistas que derivan pacientes sobrevaloren la opinión de geriatría en la toma de decisiones, y debe dejarse claro que la información que la valoración aporta ha de considerarse como un elemento consultivo más que debe ser tenido en cuenta en su justa dimensión19.
Una actuación que mejora el conocimiento mutuo y potencia el resultado de la colaboración es la incorporación del geriatra a equipos de trabajo como son los comités de tumores, los heart-teams o los grupos multidisciplinares de medicina perioperatoria17,19,31,32,40,45,52,73,83,113,131,140,167,182,184,185. Además de incorporarse a estos grupos de trabajo, los geriatras que se dedican a esta actividad deben participar en los grupos interdisciplinares existentes en las sociedades científicas, muchos de ellos integrados por varias de ellas186–191. El mayor grado de conocimiento y de eficacia se alcanza trabajando en equipo, y esto es más real aún cuando se trata de una actividad nueva y emergente sobre la que son necesarias evidencias que den solidez a las acciones. Concretamente, debe avanzarse en el camino de consensuar los mejores sistemas de evaluación de los pacientes y elegir las intervenciones más útiles, lo que va a requerir continuar diseñando y realizando estudios de investigación dirigidos a ello.
ConclusionesAnte la elevada frecuencia de pacientes de edad muy avanzada, la heterogeneidad de los pacientes ancianos y el desarrollo de terapias cada vez más complejas y a veces agresivas, muchas especialidades solicitan la colaboración de especialistas en geriatría para la toma de decisiones y para el seguimiento clínico de los pacientes frágiles y complejos. Esta colaboración que ya existía con los servicios de traumatología, fundamentalmente, se ha extendido a otras especialidades como la oncología, la cardiología, la cirugía o la urología, entre otras.
La geriatría transversal traslada los conocimientos y habilidades de la medicina geriátrica a dichos servicios que atienden a pacientes muy mayores con enfermedades graves, con el objetivo de ofrecer una atención centrada en la persona y aportar mejoras en su manejo integral.
En los hospitales de varios países, incluido el nuestro, se han iniciado consultas específicas de cardiogeriatría, oncogeriatría, hematogeriatría o cirugía del anciano con esta finalidad de practicar la geriatría transversal. Es necesario mejorar el conocimiento sobre los modelos a emplear y los beneficios a lograr con las intervenciones, pero parece claro que su desarrollo será uno de los retos de la especialidad en los próximos años.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con este artículo.
Contribución de los autoresJuan Ignacio González-Montalvo y Raquel Ramírez-Martín han contribuido de manera equitativa en este trabajo.