Estamos ante un reto colosal tanto para los sistemas de salud como para los profesionales: el de una eclosión epidemiológica de personas con complejidad clínica y necesidades de atención complejas.
Frente al incremento de situaciones de complejidad —habitualmente relacionadas con la incertidumbre en el diagnóstico situacional y las dificultades para la toma de decisiones—, los profesionales necesitarán de nuevos marcos conceptuales y de nuevas herramientas que sean pragmáticas y eficientes.
Es factible pensar que el paradigma de la fragilidad ofrezca una excelente oportunidad para revisar y universalizar los principios de la valoración geriátrica; también es probable que los índices de fragilidad sean la respuesta más plausible al desafío del diagnóstico de precisión, punto de partida necesario para una atención auténticamente centrada en la persona.
The number of older people with complex clinical conditions and complex care needs continues to increase in the population. This is presenting many challenges to healthcare professionals and healthcare systems.
In the face of these challenges, approaches are required that are practical and feasible. The frailty paradigm may be an excellent opportunity to review and establish some of the principles of comprehensive Geriatric Assessment in specialties outside Geriatric Medicine.
The assessment of frailty using Frailty Indexes provides an aid to the ‘situational diagnosis’ of complex clinical situations, and may help in tackling uncertainty in a person-centred approach.
Estamos ante una eclosión epidemiológica de personas de perfil geriátrico1-3, con multimorbilidad —muchas de ellas con enfermedades y condiciones crónicas avanzadas4— y necesidades de atención complejas. A lo largo de los próximos años este hecho supondrá uno de los retos más importantes para los sistemas de salud5,6: para las organizaciones y para las políticas sanitarias y sociales, que tendrán que hacer frente al desafío de la complejidad derivada de la dificultad para dar respuesta a las necesidades asistenciales y los costes de atención que de ello se derivan; pero también para los profesionales de la salud, que deberán destacar en el abordaje de la complejidad derivada de la dificultad para el diagnóstico situacional7 y la toma de decisiones: nos referimos al desafío de la complejidad clínica.
A diferencia de los pacientes no complejos —en los que es posible afrontar la toma de decisiones en base a protocolos asistenciales—, la atención a personas con múltiples condiciones crónicas y complejidad clínica requiere un abordaje individualizado y a medida de cada paciente8. Dicho de otra forma: si la complejidad aflora cuando las guías de práctica clínica resultan insuficientes, el proceso de toma de decisiones —que necesariamente se deberá realizar de forma compartida con los pacientes9— se debe enmarcar indefectiblemente en un contexto de «medicina personalizada», basada en conocimiento experto y profesionales preparados.
El presente artículo quiere aportar algunas soluciones pragmáticas a este envite, presentando la fragilidad y su cuantificación mediante los índices de fragilidad (IF) como una propuesta factible y pertinente frente el reto de la complejidad clínica. Este planteamiento puede ser especialmente relevante ante la imperiosa necesidad de los sistemas de salud para incorporar el conocimiento geriátrico a ámbitos que trasciendan la propia especialidad, que —aunque preservando la rigurosidad de la valoración integral geriátrica (VIG)—, sea capaz de universalizar sus beneficios. En este sentido son destacables nuevas propuestas avaladas por la OMS10, algunas de ellas lideradas desde nuestro entorno11.
Complejidad clínica y diagnóstico situacionalPara los pacientes y los profesionales, la complejidad está estrechamente relacionada con la dificultad para el diagnóstico situacional y la toma de decisiones individualizada, especialmente ante situaciones de incertidumbre clínica7, y suele estar condicionada por la concurrencia en una misma persona de múltiples condiciones individuales y contextuales12.
La complejidad clínica y el paciente geriátricoComo sistemas complejos que somos (de forma parecida —aunque en menor medida— lo son, por ejemplo, los mercados financieros o la meteorología), las personas resultamos difícilmente medibles y francamente impredecibles13, ya que:
- a)
Estamos constituidos por múltiples sistemas interdependientes, que a su vez están integrados dentro de otros sistemas que interactúan entre sí y co-evolucionan; resulta imposible intentar comprender cualquiera de estos sistemas sin hacer referencia a los otros.
- b)
Tenemos un comportamiento no lineal y somos sensibles a pequeños cambios, de tal forma que una pequeña diferencia en las variables iniciales puede conducir a enormes diferencias en los resultados finales.
- c)
De la misma forma que en los sistemas simples los límites son rígidos y concretos, los sistemas complejos presentan límites difusos: algunas variables pueden condicionar al mismo tiempo uno o más sistemas, hecho que puede complicar la resolución de problemas y dar lugar a acciones inesperadas en respuesta a los cambios.
- d)
Tenemos una capacidad de adaptabilidad/resiliencia inversamente proporcional al grado de fragilidad del propio sistema14,15. Es decir, el comportamiento dinámico de las variables y su redundancia facilitan que los sistemas complejos puedan adaptarse a nuevas circunstancias a lo largo del tiempo (un ejemplo paradigmático es el desarrollo de las resistencias a antibióticos por parte de algunas bacterias). Esta adaptabilidad —que explica por qué algunas personas se recuperan mejor ante un efecto adverso que otras— depende del nivel de homeostasis del sistema y se define por el concepto de resiliencia.
Es interesante constatar que todas estas características encajan a la perfección con las particularidades descritas para los pacientes geriátricos, en los que la complejidad está íntimamente asociada a la heterogeneidad individual en el proceso de envejecimiento: mientras que algunas personas mantienen un buen nivel de salud hasta una edad muy avanzada, otras comienzan a acumular múltiples déficits de salud a edades mucho más tempranas16. Esta variabilidad en la tasa de envejecimiento hace necesario diferenciar entre los conceptos de edad cronológica —edad en años— y edad biológica —grado de reserva de salud17—, resultando la medición del grado de fragilidad de un individuo la aproximación más plausible para realizar el diagnóstico situacional de su grado de reserva y/o vulnerabilidad18.
El conocimiento geriátrico ante la complejidad clínica y el diagnóstico situacionalSi los pacientes geriátricos encajan perfectamente en el paradigma de los sistemas complejos, el conocimiento geriátrico —en buena parte en base a su enfoque multidisciplinar— puede dar respuestas concretas a esta complejidad. Mientras que el pensamiento científico reduccionista convencional asume que hay que ser capaz de comprender toda esta complejidad y resolver todas y cada una de las cuestiones pendientes, el enfoque desde la teoría de la complejidad19 —y también el conocimiento geriátrico— se sienten incluso cómodos en esta situación de tensión inherente entre las diferentes partes del sistema.
Dado que el abordaje de las situaciones complejas obviamente no resulta sencillo, los profesionales necesitamos modelos que puedan ayudarnos en la toma de decisiones, facilitando así la conciliación de los valores y preferencias de los pacientes con objetivos clínicos plausibles y ajustados a sus valores20. Para ello, probablemente se harán necesarios nuevos marcos conceptuales y mejores herramientas que faciliten la comprensión clínica de la realidad compleja. En la tabla 1 se describe una propuesta pragmática7 para afrontar la toma de decisiones complejas, basada en 2 etapas: 1)diagnóstico situacional —en la que se focaliza el presente artículo—, y 2)toma de decisiones compartida.
Etapas del framework conceptual para afrontar la toma de decisiones complejas
| Basado en | ¿Cómo hacerlo? | ||
|---|---|---|---|
| Etapa 1 | Diagnóstico situacional (¿Qué le pasa al paciente? ¿Cuánta reserva tiene? ¿Qué necesidades presenta?) | Valoración del grado de vulnerabilidad/fragilidad y evaluación de necesidades | Para la valoración del grado de fragilidad, los profesionales llevan a cabo una evaluación multidimensional a partir del análisis del comportamiento estático (severidad) y dinámico (progresión) de las variables de las diferentes dimensiones. Esta valoración se puede realizar desde una perspectiva más cualitativa (por ejemplo, utilizando una valoración integral geriátrica) o más «cuantitativa» (por ejemplo, utilizando un índice de fragilidad) Para la valoración de las necesidades es necesario un abordaje cualitativo, un contexto facilitador de una relación directa y dinámica entre los profesionales y los pacientes y familia/cuidadores |
| Etapa 2 | Toma de decisiones compartida (¿Qué abordaje asistencial se debe plantear?) | Experiencia combinada entre pacientes y profesionales | Los pacientes y los profesionales realizan un proceso cooperativo para consensuar objetivos y desarrollar e implementar un plan de atención y seguimiento |
Un buen punto de partida para este diagnóstico situacional es la observación y comprensión de las variables subyacentes de los sistemas, hecho que ha permitido encontrar algunas estrategias para afrontar dicho diagnóstico situacional:
- a)
Desde una visión poblacional y a partir de la agrupación de pacientes con características similares, es posible hallar patrones generales de comportamiento21 que faciliten la comprensión de la realidad compleja. Ejemplos de ello son los patrones globales de multimorbilidad22, a partir de la agrupación de conjuntos de enfermedades, o las trayectorias de final de vida23,24, que son modelos conceptuales que explican las diferencias de comportamiento al final de la vida entre los pacientes con cáncer, enfermedad de órgano y demencia.
- b)
Desde una perspectiva más individualizada, para la valoración de los sistemas complejos es necesaria una valoración multidimensional; la VIG y los IF son 2 buenas herramientas para este diagnóstico de situación.
A menudo nos preguntamos por qué, ante el mismo proceso intercurrente (por ejemplo, una infección de orina), personas de la misma edad y ante el mismo abordaje terapéutico presentan resultados de salud tan distintos: mientras que unas manifiestan escaso declive funcional —volviendo fácilmente a la situación basal—, otras desarrollan un deterioro funcional significativo que difícilmente se acaba resolviendo de forma absoluta25. Esta susceptibilidad variable a presentar resultados adversos de salud—incluyendo la muerte— está determinada por el grado de fragilidad26.
La fragilidad es una entidad clínica multidimensional que se define como un estado de vulnerabilidad ante factores estresantes, condicionada por la limitación de los mecanismos compensadores27 que, aunque dinámica en el tiempo y potencialmente modificable28, sitúa al individuo en una situación de alto riesgo de malos resultados de salud29.
La explicación a esta limitación homeostática responde a la acumulación de pequeñas pero múltiples disfunciones en nuestro complejo sistema: así, a nivel microscópico existe evidencia de que el proceso de envejecimiento celular se desarrolla por depósito de daño celular/molecular (acumulación de déficits moleculares) debido a una insuficiencia de los mecanismos reparadores frente los mecanismos agresores30. A nivel tisular/orgánico ocurre un fenómeno similar, que se manifiesta en forma de disfunción/insuficiencia orgánica (por ejemplo, insuficiencia renal) y/o tisular (por ejemplo, sarcopenia31). Estos finalmente condicionan alteraciones a nivel global, haciéndose la fragilidad clínicamente tangible por la aparición de múltiples déficits que se manifiestan en diferentes dominios:
- a)
A nivel funcional, en forma de alteraciones de la marcha y caídas, dependencia para nuevas actividades de la vida diaria y síndrome de inmovilidad…
- b)
A nivel cognitivo, en forma de alteraciones en la capacidad de planificación, memoria reciente, delirium…
- c)
A nivel nutricional, en forma de anorexia, desnutrición y sus consecuencias más habituales: sarcopenia, úlceras por presión, infecciones… Y también en otros dominios: aparición de otros síndromes geriátricos (disfagia, estreñimiento…) o dificultades en la esfera social32.
Así, la fragilidad puede ser considerada también como una condición crónica33, ya que se puede mejorar, pero no curar; es progresiva, aunque puede haber crisis episódicas; impacta negativamente en la experiencia del paciente, y condiciona costes tanto a nivel individual como para las organizaciones.
Fragilidad y resultados de saludAl igual que ocurre con otros sistemas complejos —donde la disfunción del sistema y los déficits generalmente empiezan por afectar las funciones de más alto rango—, en las personas esta disfunción suele manifestarse por la alteración de las funciones cognitivas superiores, la deambulación y la interacción social planificada causando, por ejemplo, delirium, caídas y aislamiento social, respectivamente34. Son diversos los resultados de salud adversos de primera magnitud relacionados con la fragilidad25,35-45: discapacidad, institucionalización, hospitalización, estancias hospitalarias prolongadas, reingresos, caídas, resultados adversos ante algunas intervenciones específicas46 (por ejemplo, quimioterapia47,48 o intervenciones quirúrgicas49-51), y especialmente incremento de la mortalidad39,52.
Existe una conocida relación entre fragilidad, comorbilidad y discapacidad —es importante resaltar las diferencias conceptuales entre ellos53—, siendo la fragilidad el principal factor independiente de mortalidad y discapacidad en ancianos por encima de la cronicidad o la multimorbilidad54. En efecto, podemos hallar una fuerte correlación entre fragilidad y mortalidad39,52, siendo la fragilidad la condición crónica más relacionada con la mortalidad en los adultos mayores17,55. Por ejemplo, en el estudio SHARE56, en relación con los pacientes no frágiles, la diferencia de mortalidad ajustadas por edad (odds ratio) era de 2,5 en pre-frágiles y de 6,9 en frágiles (en mujeres) y de 3,8 y 10, respectivamente (en hombres). Esta mortalidad es de origen multifactorial y trasciende la mortalidad explicable por la presencia de criterios de severidad y/o progresión de cada enfermedad crónica valorada individualmente, ya sean estas enfermedades cardiovasculares57-61, respiratorias62, renales63, cáncer64 o demencia65,66.
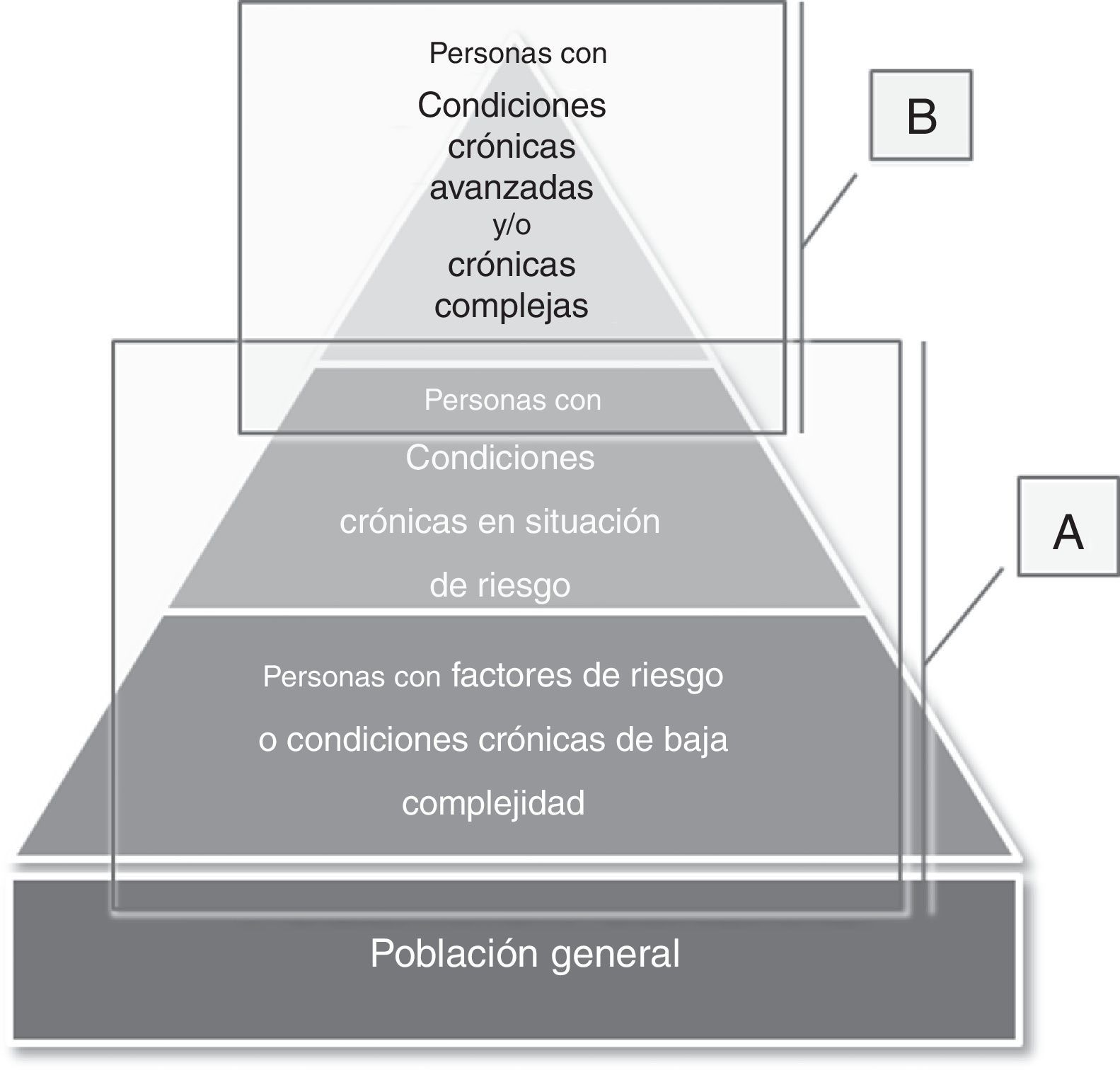
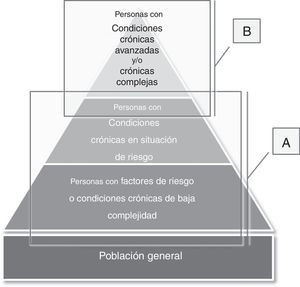
Aproximación clínica a la fragilidadA pesar que entre los expertos existe un amplio consenso sobre la necesidad de la evaluación de la fragilidad, impera aún cierta controversia sobre su abordaje operativo27. Un instrumento para detectar y medir fragilidad debería ser: multidimensional, capaz de capturar el gradiente de la fragilidad, servir bien a su propósito como herramienta de cribado, poder discriminar entre distintos grados de fragilidad y ser útil en diferentes contextos67. Es plausible pensar, pues, que dependiendo de los objetivos de la evaluación de la fragilidad, sean necesarias distintas herramientas, ya que es probable que todas no sirvan para todos los efectos (fig. 1)32,68,69:
- a)
Cuando el objetivo es la identificación de las personas en riesgo que se puedan beneficiar potencialmente de acciones preventivas de discapacidad (fig. 1A), un enfoque dicotómico (la fragilidad está «presente» o «ausente») puede ser apropiado70. En este ámbito se circunscribe el enfoque sindrómico clásico de fragilidad de Fried35. Otras herramientas útiles para el cribado de fragilidad son los test funcionales (el Timed, up & go’, por ejemplo), el PRISMA-771, el FRAIL questionnaire72, el SHARE Frailty Instrument56, el Gérontopôle Frailty Screening Tool73 o las escalas de Groningen, Tilburg o Edmonton52.
- b)
Si el objetivo es valorar el grado de reserva de un paciente/diagnóstico situacional (fig. 1B), será necesario un abordaje multidimensional que valore tanto la heterogeneidad de «nuestro sistema complejo», como su evolución en el tiempo. En nuestra práctica clínica, el gold standard de la aproximación a los pacientes complejos y con fragilidad es la valoración integral geriátrica (VIG)74-76. Pero su naturaleza más bien «cualitativa», el requerimiento de un conocimiento experto y el tiempo necesario para su realización pueden limitar tanto su generalización como la medición/monitorización del resultado de las intervenciones25.
Utilidad de la fragilidad según el grado de complejidad/situación crónica en diversos grupos de población. A)La fragilidad como base para el cribado poblacional de personas en situación de riesgo que podrían beneficiarse de las acciones preventivas para evitar o revertir el proceso hacia la discapacidad. B)La fragilidad como base para el diagnóstico situacional (¿En qué momento de su trayectoria vital está el paciente? ¿Qué grado de reserva tiene esta persona? ¿Está próximo a la situación de final de vida? ¿Su situación es potencialmente reversible?) en pacientes crónicos complejos y/o con enfermedades crónicas avanzadas.
Dado que el grado de fragilidad de una persona responde a una variable continua no dicotómica (que se sitúa entre una situación de «no fragilidad» a una situación de «fragilidad avanzada»), parece pertinente y necesario un sistema de cuantificación del grado de fragilidad. En este sentido, y habiendo demostrado tanta o más correlación con mortalidad que la propia VIG77, el modelo de acumulación de déficits/índices de fragilidad (IF) resulta una aproximación interesante para afrontar el reto del diagnóstico situacional y la complejidad clínica15.
Índices de fragilidadLos índices de fragilidad (IF) permiten cuantificar el grado de vulnerabilidad y, por tanto, la edad biológica de las personas78. La propuesta de los índices de fragilidad se basa en una idea sencilla: si cuando nacemos las personas disponemos de un «depósito lleno de salud», a medida que se acumulan déficits este depósito se va vaciando. A partir de un número concreto de déficits —ya sean enfermedades, signos, síntomas, valores de laboratorio, alteraciones funcionales o cognitivas…—34 es posible definir un IF a partir del cociente de déficits ya acumulados, respeto el total de déficits potencialmente acumulables, por una persona concreta. Por ejemplo: si una persona ha acumulado 25 déficits sobre un total de 50 déficits potencialmente acumulables, podemos decir que tiene un IF de 0,5.
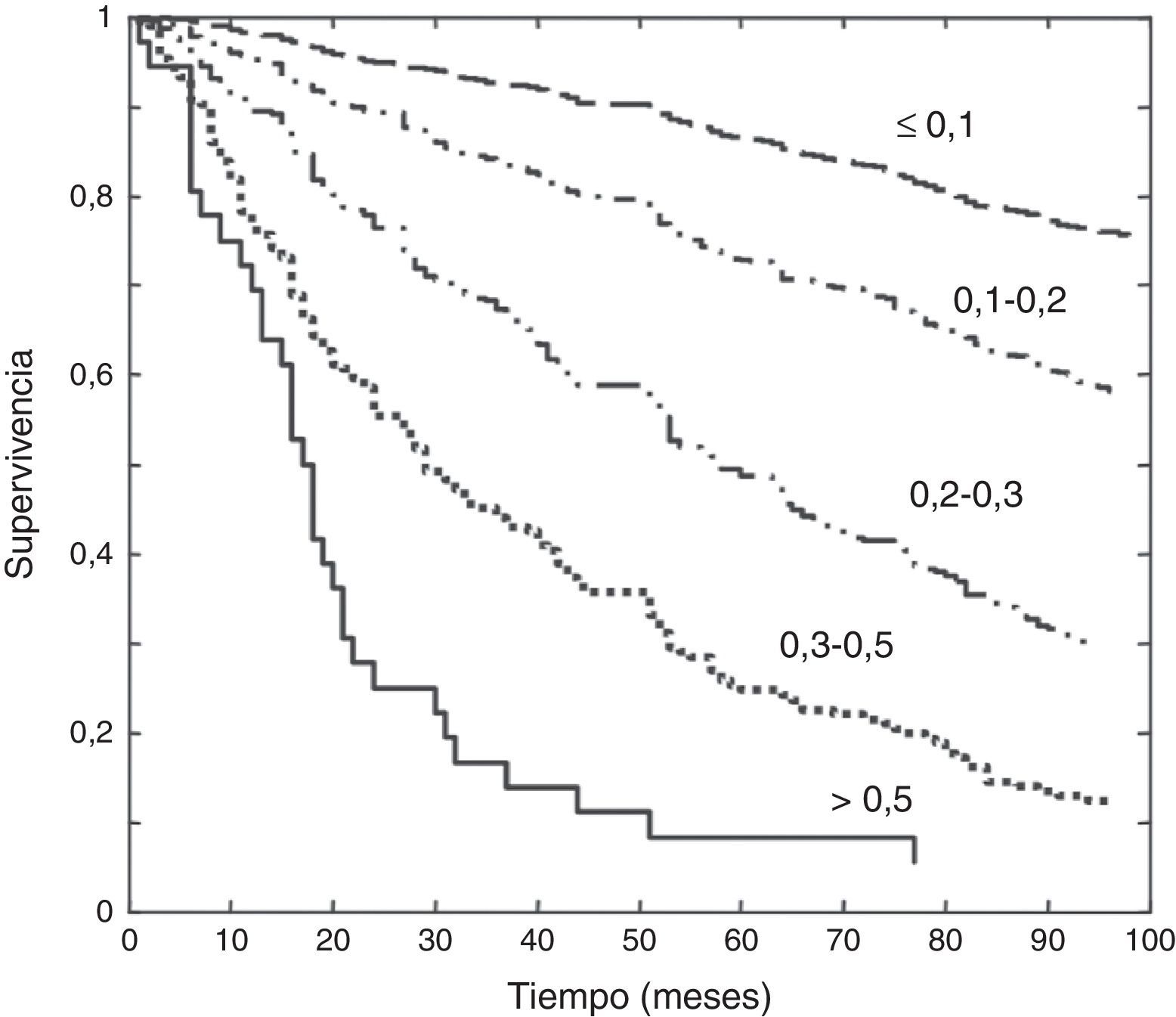
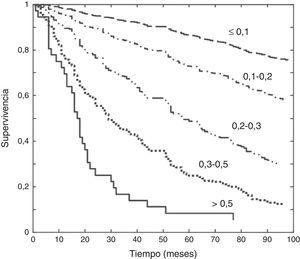
Cuanto más déficits se acumulan, más vulnerable es una persona, hasta el punto de poder afirmar que la probabilidad de morir está exponencialmente relacionada con el número de déficits y la velocidad con que estos se acumulan —con un coeficiente de correlación mayor de 0,9579-88— (fig. 2). Existe consenso en empezar a considerar como frágiles a las personas con un IF a partir de 0,235,78,89, siendo un IF de 0,7 la puntuación submáxima posible34,41,90, punto a partir del cual nuestra homeostasis no puede hacer frente a más déficits, cruzado el umbral a partir del cual morimos91,92.
Supervivencia con relación al grado de fragilidad: cuanto mayor es el índice de fragilidad (0,1, 0,2, 0,3, 0,4, 0,5), menor es la supervivencia.
Adaptado de Shi et al.88.
En el año 2001 Rockwood y Mitnitski describieron un primer IF de 92 ítems93, que en base al seguimiento a 5 años de la cohorte del Canadian Study of Health and Aging (CSHA) en versiones posteriores se redujeron a 7093, y finalmente a 40 ítems en el año 200817. Desde entonces se han propuesto otros IF83-87, que aunque constatando algunas pequeñas diferencias respeto su contenido, viabilidad y capacidad de predecir mortalidad52, globalmente han demostrado robustez independientemente de las poblaciones evaluadas94.
Son también remarcables algunas nuevas experiencias que, a partir de las bases conceptuales de los IF, han seguido innovando en la valoración de la fragilidad. En este sentido, cabe destacar la experiencia de los IF elaborados a partir de datos rutinariamente registrados en historias clínicas electrónicas —habitualmente en el ámbito de atención primaria— (Electronic Frailty Index [eFI])84,95; también es interesante la propuesta de IF basada en valores de laboratorio (FI-LAB)96, así como algunos IF específicos para enfermedades concretas, como en el caso del VIH97.
DiscusiónLa fragilidad es, conjuntamente con la multimorbilidad98, la más frecuente de las condiciones crónicas33,99 —se calcula una prevalencia poblacional cercana al 10% en personas mayores de 65años100,101— y se vislumbra como un elemento clave en el abordaje de personas con necesidades de atención complejas, especialmente en las personas de edad avanzada102 y en situación de final de vida4.
Parece evidente que si: 1)la complejidad clínica está condicionada en buena parte por la incertidumbre en el diagnóstico situacional, y 2)los IF facilitan este diagnóstico de situación, en consecuencia 3)los IF pueden ser herramientas útiles para afrontar las situaciones de complejidad clínica94 dado que:
- a)
Mediante la determinación del IF en un momento concreto del tiempo —grado de severidad de fragilidad7— se puede realizar el diagnóstico de situación (fig. 3). Esta valoración facilita a los profesionales contextualizar mejor las características clínicas de los pacientes complejos. Por ejemplo, no es infrecuente que se describan como formas de presentación «atípicas» la aparición de delirium o caídas como primera manifestación de una infección urinaria, siendo esta forma de presentación tan frecuente en ancianos con fragilidad que, en contexto de un IF elevado, podrían ya ser consideradas como típicas103.
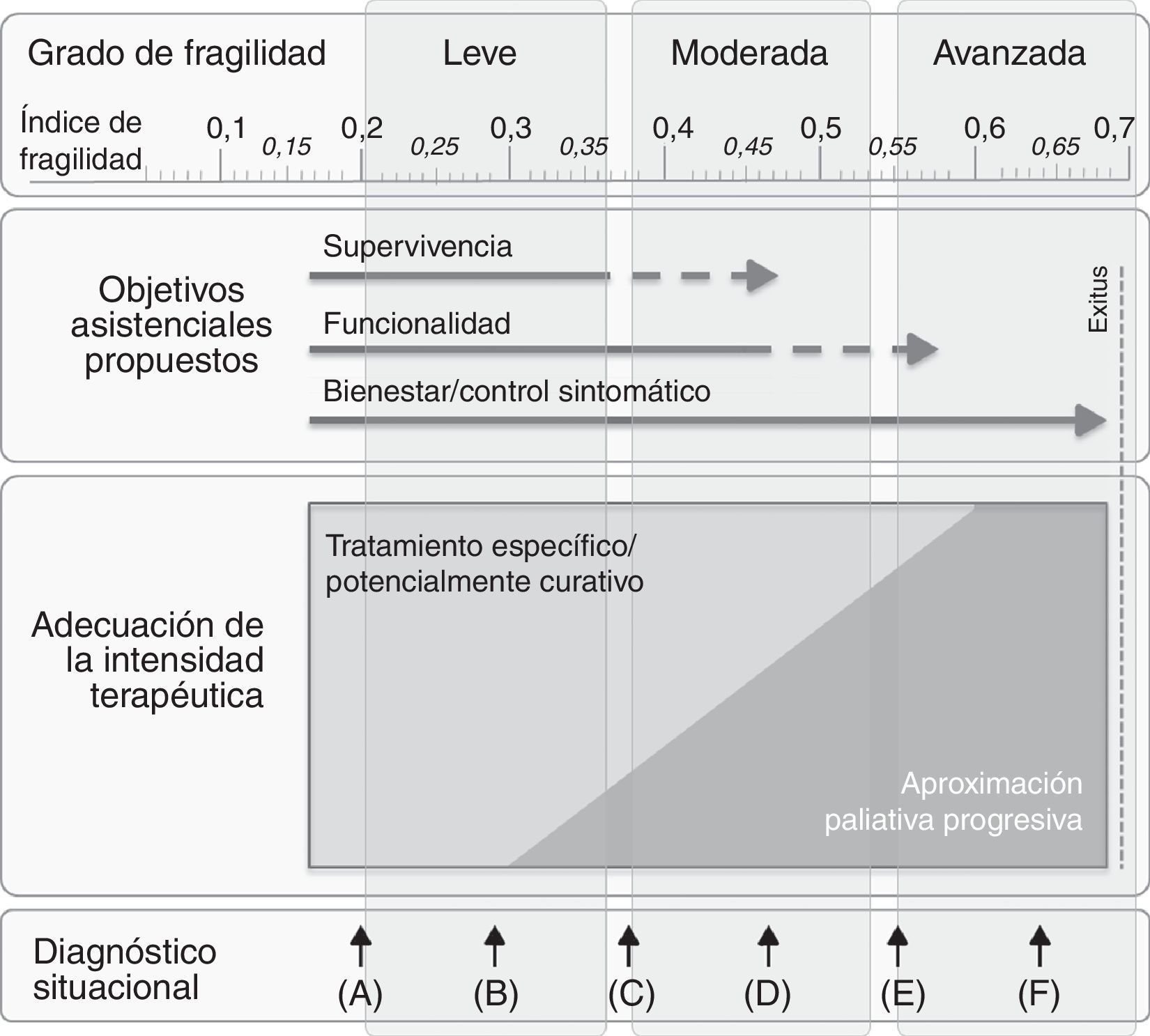
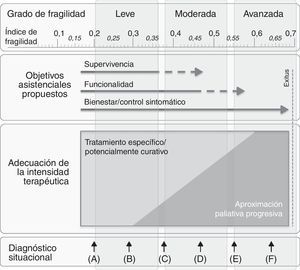
Figura 3.Modelo conceptual que resume gráficamente como el diagnóstico situacional (¿En qué momento de su trayectoria vital está el paciente? ¿En A, B, C, D, E o F?)/valoración del grado de fragilidad (¿Cuánta reserva tiene ésta persona? ¿Tiene un grado de fragilidad leve, moderada o avanzada?), facilita la propuesta de objetivos asistenciales (¿Qué abordaje asistencial es plausible/razonable plantear? ¿Mejora de supervivencia y/o objetivo funcional/rehabilitador y/o bien abordaje sintomático?), que evidentemente se deberán consensuar con paciente y/o familia. Finalmente, una vez iniciada la transición al final de la vida (entendida como la situación de últimos meses/años), como planteamos la adecuación de la intensidad terapéutica a partir de una aproximación paliativa progresiva y no dicotómica.
(0,18MB). - b)
Además de esta visión estática, la evaluación del grado de fragilidad también se puede realizar secuencialmente —criterios de progresión7—, hecho que puede facilitar la medición/monitorización del resultado/eficacia de las intervenciones realizadas (las variables que condicionan la situación de fragilidad son dinámicas y en algunos casos potencialmente reversibles). Esta visión dinámica de los IF también permite identificar «trayectorias de fragilidad» (grupos de individuos que siguen una progresión similar de fragilidad en el tiempo)104,105, pudiendo existir múltiples transiciones entre los diferentes estados de fragilidad106. Por ejemplo, si ante un paciente con fragilidad moderada (situación «D» en la figura 3, equivalente a un IF de 0,45) se diseña y proporciona un plan terapéutico específico y adecuado (por ejemplo, revisión de la prescripción farmacológica+programa de fisioterapia+programa nutricional), y al cabo de unas semanas el IF no solo no ha mejorado, sino que es de 0,55 (situación «E»), será necesario replantear los objetivos asistenciales. Parecen factores predisponentes a favorecer mejoría en el grado de fragilidad tener buena reserva cognitiva, ausencia de diabetes, elevado estatus socioeconómico; en cambio, la edad, la historia de cáncer, la presencia de hospitalizaciones, la enfermedad obstructiva crónica o el antecedente de ictus parecen condicionar menor posibilidad de mejoría107; o lo que vendría a ser lo mismo, menor grado de resiliencia108.
- c)
Así pues, los IF también pueden ser útiles en la personalización de los tratamientos, en el establecimiento de objetivos asistenciales109 y la adecuación de la intensidad terapéutica110 a estos objetivos, facilitando así la proporcionalidad de las actuaciones de acuerdo con la situación clínica y las voluntades de los pacientes7. Por ejemplo, la identificación de criterios de fragilidad avanzada y progresiva (situación «F», con un IF de 0,65) ayuda a ponderar el riesgo/beneficio de intervenciones agresivas que pudieran resultar desproporcionadas o gravosas. En contraposición, la valoración del grado de fragilidad también puede ser útil para la toma de decisiones en aquellos pacientes con riesgo de infravaloración o infratratamiento cuando, a pesar de presentar un buen grado de reserva (por ejemplo, situación «A», con un IF de 0,2), por criterio de edad se les pudiera privar de un esfuerzo diagnóstico adicional, de una prueba terapéutica específica potencialmente beneficiosa o de una medida preventiva.
- d)
Con relación al punto anterior, es una buena oportunidad también para realizar una aproximación pronóstica7, disminuyendo el grado de incertidumbre al proporcionar una mejor comprensión sobre la realidad global del paciente. Por ejemplo, el hecho de saber que ante una situación «F» la mortalidad al año en un paciente con un IF de 0,65 es prácticamente del 100%, probablemente ayudaría al diálogo entre el paciente, la familia y los profesionales respecto a las expectativas y objetivos en el proceso de decisiones compartidas, como punto de partida del proceso de planificación avanzada.
- e)
De forma indirecta, también es una oportunidad para optimizar el uso de recursos99,111 mediante la estratificación de pacientes, con el fin de diferenciar los pacientes que se puedan beneficiar de intervenciones preventivas (por ejemplo, aquellos con un IF<0,4) de aquellos en los que es preferible realizar un enfoque más conservador (IF>0,6).
Además, frente a la VIG tradicional (que sin duda sigue siendo el gold standard de la valoración de los pacientes geriátricos74,75), las principales fortalezas de los IF podrían ser:
- a)
Los IF pueden ser la palanca de cambio hacia una VIG avanzada o «2,0», en la que, a partir del diagnóstico situacional cuantificado, incorpore el proceso de toma de decisiones compartida con los pacientes y sus familias; un «nuevo» marco conceptual para una atención auténticamente centrada en la persona112.
- b)
De la misma forma que, por ejemplo, el «conocimiento cardiológico» no pertenece solo a los cardiólogos, en un contexto de necesidad de universalización del conocimiento geriátrico113 pueden resultar necesarias nuevas herramientas. Ante el requerimiento de valoración experta y el tiempo necesario para realizar una VIG reglada25, la aproximación multidimensional mediante una serie de variables concretas con respuesta dicotómica («tiene o no tiene el déficit») de los IF puede favorecer la generalización de la valoración multidimensional en otros ámbitos.
- c)
En relación a esto, los IF pueden facilitar un lenguaje común con profesionales de otras especialidades114,115 habitualmente familiarizadas en la toma de decisiones basadas en scores y algoritmos—; por ejemplo, probablemente es más fácil explicar y entender que «a pesar de tener 88años, el paciente es bastante robusto, ya que tiene un IF<0,2», que no hacer una descripción de toda la valoración geriátrica cualitativa.
- d)
Esta valoración cuantificada del grado de reserva puede favorecer la reproducibilidad, disminuyendo probablemente también la probabilidad de variabilidad interprofesional en la valoración de los pacientes.
- e)
Finalmente, los IF pueden proporcionar una respuesta plausible a la dificultad de la «evidencia convencional» para generar nuevo conocimiento, dada la dificultad habitual para medir los sistemas complejos83.
Este planteamiento también tiene algunas limitaciones: a pesar del consenso de hacer de la fragilidad un elemento nuclear en la práctica clínica, la investigación y las políticas de planificación116, su valoración no se realiza de forma sistemática87. La realidad es que hasta el momento actual aún no existe suficiente evidencia respeto a la necesidad de realizar una evaluación sistemática y universal del grado de fragilidad32 en relación con el impacto costo-beneficio en los pacientes y la asignación de recursos. No facilita tampoco esta propuesta ni la exhaustividad de los IF existentes (incluyen un mínimo de 30-40 variables)17 ni la escasa operatividad de los mismos, habiendo sido diseñados mayoritariamente post hoc a partir de bases de datos obtenidas para fines epidemiológicos56,93.
Generalización y visión de futuroA falta de más estudios, es plausible pensar que una aproximación cuantitativa al grado de fragilidad puede facilitar una mejor atención para los pacientes y formación/especialización para los profesionales, así como perfeccionar la investigación en este ámbito117. En este sentido, no hay duda sobre los beneficios derivados de la utilización de herramientas específicas para la medición del grado de fragilidad118, pero para seguir avanzando en este ámbito será necesario:
- a)
Diseñar y validar nuevos IF más sencillos y pragmáticos94 que puedan ser útiles en los diversos ámbitos del sistema sanitario69.
- b)
Contrastar la validez de los IF como instrumentos útiles en la monitorización de intervenciones, la valoración de resultados y la planificación de cuidados.
- c)
Seguir avanzando tanto en la difusión como en la operativización del concepto de fragilidad entre los profesionales, como su inclusión progresiva en las políticas de salud y de las organizaciones sanitarias como elemento nuclear de la atención a pacientes geriátricos119.
Sin ánimo de querer presentar la fragilidad como un nuevo «santo Grial» de la medicina geriátrica120, es plausible pensar que tanto la comprensión de la fragilidad como su medición devendrá uno de los grandes retos de la geriatría del sigloxxi116 y una excelente oportunidad para afrontar la complejidad clínica, emergiendo como un nuevo paradigma clínico de una medicina más personalizada.
Los IF facilitan el diagnóstico situacional, cuantificando mediante una variable continua el grado de vulnerabilidad y, por tanto, la edad biológica de las personas. Este diagnóstico de situación es el punto de partida básico para la toma de decisiones complejas y compartidas con los pacientes.
Finalmente, esta visión puede facilitar la transición de una geriatría más tradicional —y a veces autosuficiente— a un enfoque más universal, abierto a compartir el conocimiento con otras especialidades; relevante, en el manejo experto de la complejidad, e innovador, con propuestas disruptivas y pragmáticas.
AutoríaTodos los autores han participado en la concepción y diseño del manuscrito, así como en su redacción, revisión y aprobación definitiva.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
A Núria Molist y Carles Blay por la revisión del artículo y sus valiosas aportaciones.