INTRODUCCIÓN
El sistema sanitario de España necesita cada vez más financiación y representa un porcentaje cada vez mayor del gasto público. Estas 2 características, mayor gasto y financiación pública, sitúan en primera línea de la agenda sanitaria estimular la eficiencia en la práctica clínica, prestando mayor atención a la necesidad de asignar adecuadamente los recursos sanitarios.
Los criterios de asignación de recursos en atención hospitalaria se han ido haciendo más clínicos con el paso del tiempo. El cálculo de necesidades comenzó basándose en la estructura física de los hospitales (número de camas), posteriormente, en la cuantificación de los productos intermedios (estancias), y actualmente se han desarrollado sistemas basados en las características y situación de los pacientes (sistemas de clasificación de pacientes [SCP] o de case mix).
Los SCP o sistemas case mix tratan de estimar las necesidades reales de cada paciente, tomando como base el estado funcional del paciente y su situación clínica, y el objetivo de éstos es permitir una asignación de recursos adecuada para la realización de una actividad clínica de calidad de forma eficiente. La lógica que guía su desarrollo es que las características de los pacientes permiten su clasificación en grupos con necesidades asistenciales similares y que, por tanto, presentarán un consumo de recursos similar.
Aunque inicialmente fueron creados para la asignación de recursos económicos, su desarrollo posterior ha permitido también su uso para otros fines, entre los que destacan comparar la calidad prestada por diferentes servicios e identificar a pacientes con mayor riesgo (de com- plicaciones o de uso de servicios sanitarios).
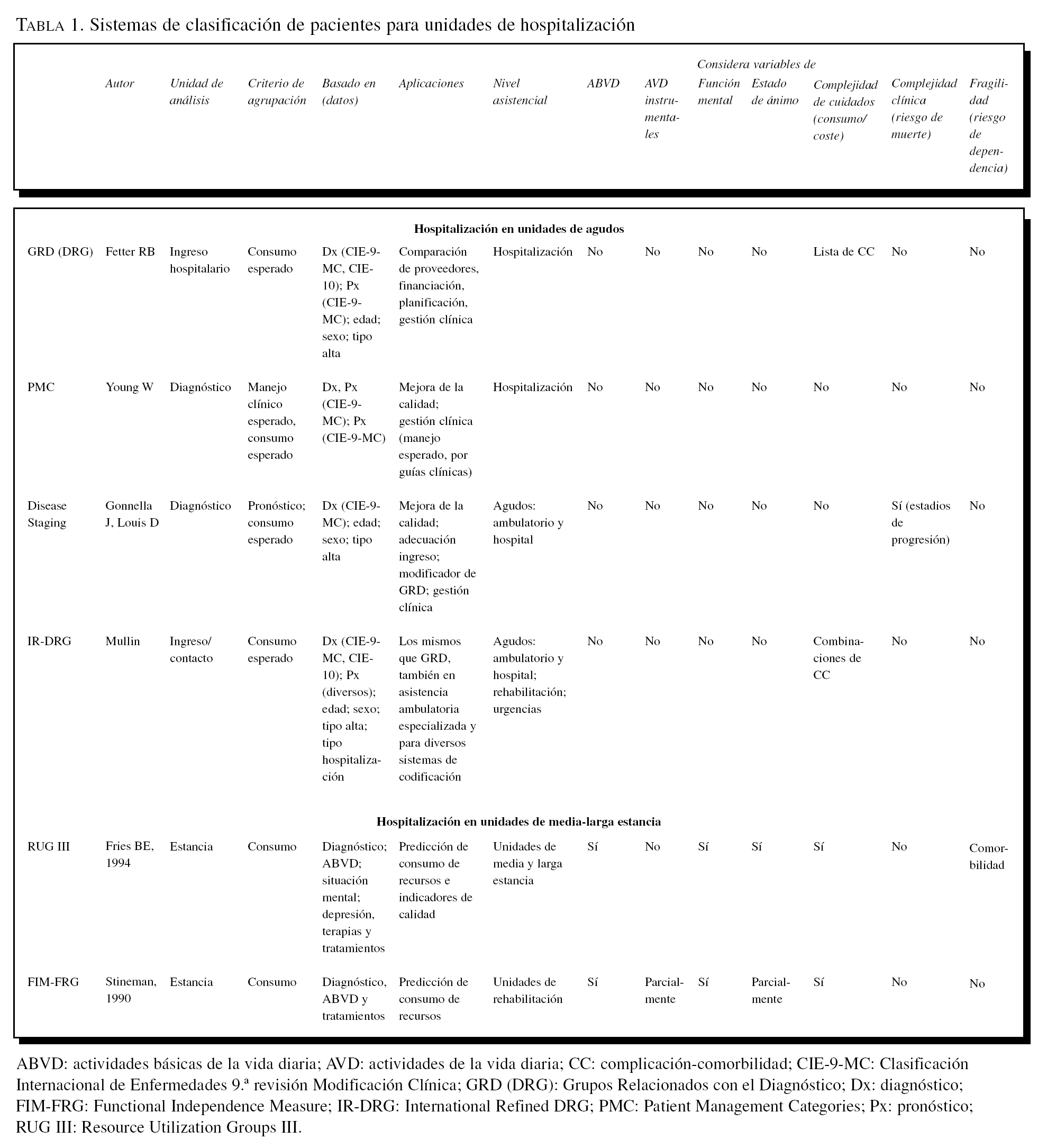
En España se utilizan básicamente 2 SCP: en las unidades de hospitalización de agudos, los Grupos Relacionados con el Diagnóstico (GRD), ampliamente implantados en todos nuestros hospitales públicos desde hace años, y en las unidades de hospitalización de media y larga estancia, los Grupos de Utilización de Recursos (RUG, en sus siglas en inglés), de utilización obligatoria en las unidades catalanas desde enero de 1999 y con una utilización parcial en residencias de ancianos en otras comunidades autónomas. En la geriatría española, por lo tanto, éstos serán los principales sistemas de clasificación que nos encontraremos, y para la mayoría de profesionales serán los únicos.
No obstante, existen múltiples SCP para diferentes ámbitos y niveles asistenciales (paciente ambulatorio, hospitales, población general, etc.). Muchos de estos sistemas de clasificación son de uso parcial en una región geográfica determinada o están en fase de estudio. En el presente artículo se resumen todos aquellos que tienen un uso más generalizado y aquellos que, aún en fase de desarrollo, tienen serias posibilidades de ser implantados en un futuro en España. Se han descartado las experiencias locales y los sistemas en fase de desarrollo muy teórico que no han sido testados en grandes volúmenes de pacientes.
En cada sistema de clasificación se hace una breve descripción del instrumento señalando: qué mide (episodios de hospitalización, visitas, etc.), dónde se aplica (paciente ambulatorio, hospitalización de agudos, etc.) y qué beneficios aporta. En todos los instrumentos se ha estudiado si recogen o no la existencia de complejidad y situación funcional, basándose en los siguientes criterios:
Función: utilización para la clasificación de una o más actividades básicas o instrumentales de la vida diaria, movilidad o necesidad de ayuda de otra persona. También se analiza si utilizan la situación mental o la alteración del estado de ánimo.
Complejidad: utilización para la clasificación de diagnósticos, comorbilidad, complicaciones médicas o quirúrgicas como predictor del riesgo de mayor utilización de recursos sanitarios o sociales (complejidad de cuidados) o del riesgo de muerte o secuelas (complejidad clínica o gravedad).
La clasificación se ha establecido según el nivel asistencial de aplicación de cada instrumento: hospitalización de agudos, atención ambulatoria, hospitalización de media y larga estancia. Se han incluido también nuevos sistemas de clasificación que actúan sobre población general y sobre el continuo asistencial entre niveles.
Cabe señalar, por último, que todos los sistemas de clasificación se basan en un conjunto finito de variables recogidas rutinariamente y codificadas homogéneamente que se utilizan para realizar la agrupación. Este conjunto de variables se denomina conjunto mínimo de datos (CMD). En ocasiones, este CMD es un subgrupo de un grupo mayor de variables (p. ej., el CMD del RUG es un subconjunto de variables de un sistema de valoración de pacientes mucho mayor, llamado Resident Assessment Instrument) que se utiliza para otros fines. En este artículo sólo nos referiremos al CMD, es decir, a las variables que realmente se utilizan para realizar la agrupación.
SISTEMAS DE CLASIFICACIÓN EN HOSPITALIZACIÓN DE AGUDOS
Éste es el ámbito donde se inició el desarrollo de los SCP, a partir de la pasada década de los años setenta. Muchos SCP quedaron obsoletos o sin aplicación, sea porque requerían datos no recogidos rutinariamente en soporte informático, como el APACHE II (Acute Physiology and Chronic Health Evaluation, sistema usado hoy día para cuantificar la gravedad de un paciente con independencia del diagnóstico)1, sea porque no se validaron con amplias bases de datos o se aplicaron de manera muy limitada. Los SCP que han tenido más difusión fuera de Estados Unidos han sido los Patient Management Categories (PMC), el Disease Staging (DS) y la familia de sistemas GRD. Todos se basan en datos del CMD de hospitalización de agudos, y por tanto no consideran variables no contenidas en él, como las relacionadas con la dependencia del paciente para funciones de la vida diaria.
Los PMC y el DS clasifican diagnósticos, por lo que un mismo episodio de hospitalización queda asignado a varias categorías, lo que complica su utilización. Ninguno de ellos fue desarrollado para estimar consumos, aunque posteriormente, con datos reales, se añadieron mecanismos de estimación de costes esperados de cada categoría. Los PMC2 se basan en las vías teóricas de manejo (paths) de un determinado diagnóstico. Se utilizaron en España en la década de los años noventa en el País Vasco y por el Ministerio de Sanidad para medición de la casuística. Actualmente están en desuso.
El DS3 deduce el estadio de progresión de una enfermedad y el riesgo de muerte o nivel de gravedad de ésta. Se estudió a nivel de investigación en diversos países de Europa; su ámbito de aplicación es más como modificador de los GRD, es decir, utilizando DS para subdividir algunos GRD, que como SCP único. Actualmente su uso se circunscribe a Italia4, donde se aplica también para evaluar la adecuación temporal del ingreso hospitalario5, dado que mide el estadio de progresión o gravedad de una determinada enfermedad.
Los GRD son el sistema más validado y difundido en todos los países occidentales. Se construyó ya de inicio como sistema de isoconsumo6. Se basa en variables del CMD: diagnósticos, procedimientos, edad, sexo y circunstancia de alta. En Estados Unidos se utilizan para la financiación de proveedores por parte de Medicare (familia HCFA, actualmente llamada CMS) y otras aseguradoras (familia All Patient o AP). Consta de diversas familias, cada una de ellas con revisiones anuales para adaptarse a las novedades diagnósticas y terapéuticas y a las sucesivas versiones de los sistemas de codificación. Dado que se les criticó que no medían adecuadamente la gravedad, se han desarrollado las respectivas versiones refinadas (Refined DRG o AP-Refined DRG), que sustituyen la distinción con/sin complicación-comorbilidad (CC) de los GRD por niveles de complejidad. La complejidad sigue refiriéndose al consumo esperado de recursos, más que a gravedad o riesgo de muerte o discapacidad.
Los GRD se exportaron a Europa occidental y Australia durante la década de los años ochenta. Existen diversas experiencias de validación del sistema a las realidades de los diversos países7-9. Actualmente existen también SCP nacionales distintos, más o menos derivados de los GRD, como los AN-DRG australianos (utilizados también en Nueva Zelanda y en algunos países europeos) o los GHM franceses.
Ante esta situación de diversidad, desde Estados Unidos se han desarrollado los International Refined DRG (IR-DRG)10, que además de incorporar las categorías de complejidad creciente de los refinados, presentan 2 novedades más: se aplican también a la actividad ambulatoria de los hospitales (cirugía sin ingreso, hospital de día, urgencias) y pueden basarse en diversos sistemas de codificación, lo que les confiere una clara ventaja ante el heterogéneo panorama internacional de sistemas de codificación de diagnósticos y, muy especialmente, de procedimientos. Actualmente se están probando en diversas bases de datos para determinar su utilidad de aplicación, algunas en España.
Desde su comienzo, el sistema GRD ha sido criticado por las unidades de geriatría al producir una infraestimación del coste de la hospitalización11, ya que no tiene en cuenta variables importantes en el momento del diagnóstico como la situación funcional o mental del paciente o su soporte social. A pesar de que existe un estudio que no encontraba diferencias al ajustar los GRD por edad, ingreso desde residencia de ancianos, hospitalización previa, ingresos económicos o discapacidad antes de los 65 años12, un reciente estudio realizado en 1.600 pacientes ingresados en un servicio de geriatría muestra mayores costes y estancia media (2 días más de media) en pacientes con deterioro de una o más actividades básicas de la vida diaria (ABVD) al ingreso13. Si se confirman estos datos con estudios posteriores, la asignación de recursos en geriatría debería tener en cuenta la situación funcional previa de los pacientes para evitar una selección adversa.
SISTEMAS DE CLASIFICACIÓN EN ATENCIÓN AMBULATORIA (PRIMARIA Y ESPECIALIZADA)
A diferencia de los SCP de hospitalización, los SCP de atención ambulatoria han experimentado un desarrollo más tardío y limitado. Por un lado, excepto en Estados Unidos, no existe un CMD normativo para pacientes ambulatorios y el volumen y baja duración de los contactos dificultan la recogida de datos clínicos codificados. Por otro lado, existen diversas unidades de análisis: el contacto o visita, el episodio asistencial (que puede constar de varios contactos) y el paciente.
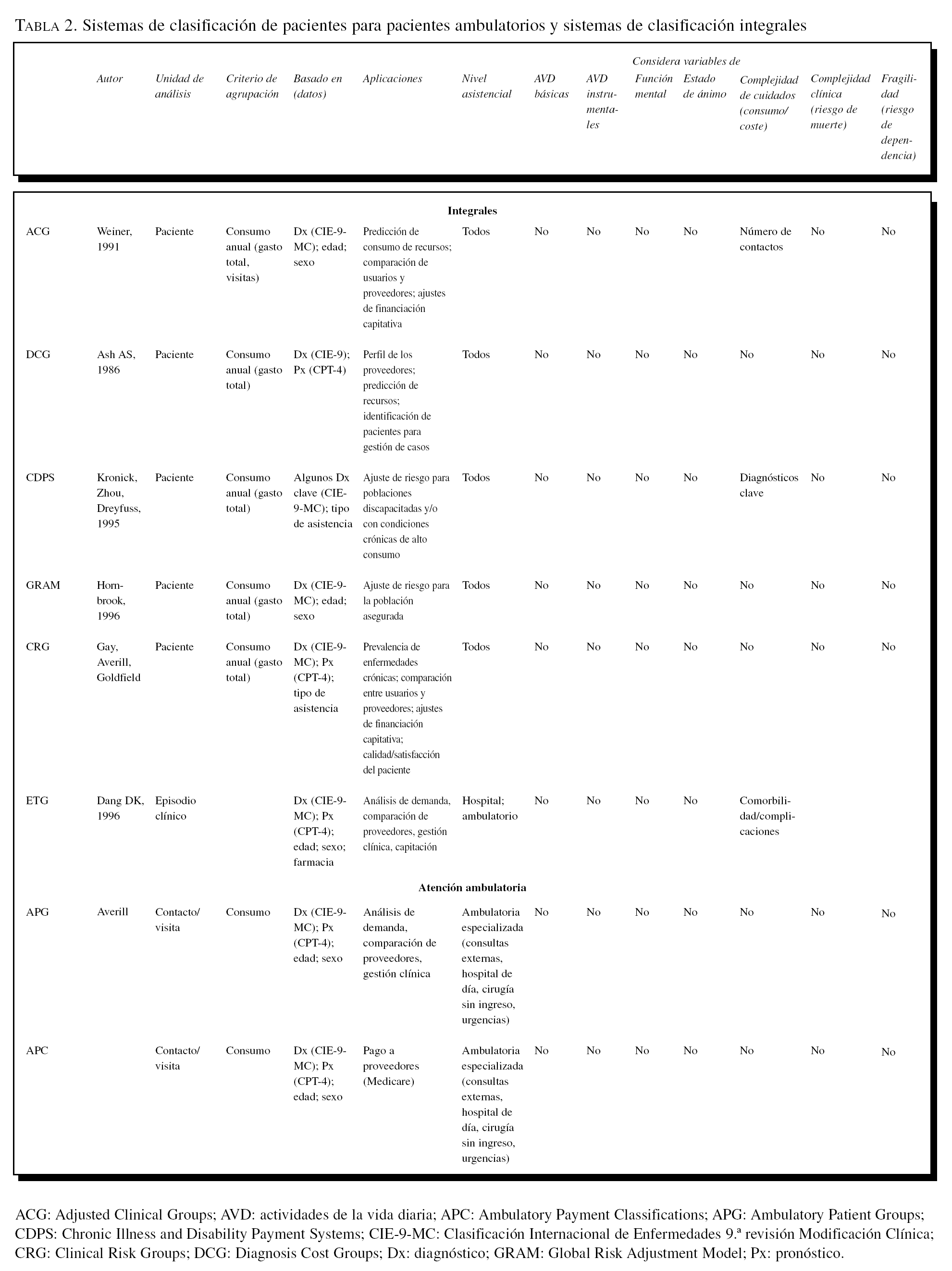
Los principales SCP que están en uso actualmente son los Ambulatory Patient Groups (APG) y los Adjusted Clinical Groups (ACG, antes llamados Ambulatory Care Groups).
Los APG, desarrollados por el equipo de los GRD, clasifican visitas o contactos. Se basan en diagnósticos y procedimientos realizados, incluyendo en Estados Unidos la cirugía sin ingreso. Agrupan los contactos en categorías de isoconsumo. En España se han ensayado para visitas de urgencias en un estudio multicéntrico14.
En Estados Unidos se utiliza una derivación simplificada de los APG, las Ambulatory Payment Classifications o APC, para pagar la asistencia por parte de Medicare.
Una limitación para la aplicación de ambos sistemas, aparte de las indicadas más arriba para el ámbito ambulatorio, es el sistema de codificación de procedimientos que requieren (CPT-4), no habitual en Europa.
Los ACG15,16, a diferencia de los anteriores, clasifican pacientes o individuos. A partir de los contactos anuales y sus diagnósticos, más las características del paciente, categorizan a los individuos, incluso a los no consumidores, en unos 50 grupos basándose en la probabilidad de recurrencia en la demanda de asistencia. No requieren procedimientos, lo que los hace más aplicables con los actuales sistemas de información. En cambio, las descripciones de las categorías son poco precisas clínicamente. Desarrollados inicialmente para asistencia primaria, con sucesivas versiones, actualmente estiman el coste total asistencial de los individuos de una población asegurada o cubierta, por lo que se consideran de tipo integral (véase más adelante). Se utilizan en Estados Unidos para el ajuste de riesgo por parte de diversas Health Maintenance Organizations (aseguradoras). En Europa se han aplicado en estudios limitados por la disponibilidad de los datos. En España existen también experiencias de aplicación, fundamentalmente en asistencia primaria17. Son útiles para la comparación de proveedores y ajustes de financiación capitativa, y éste será probablemente su ámbito de aplicación, aunque ello requeriría el establecimiento de un CMD ambulatorio que no está aún definido en España.
SISTEMAS DE CLASIFICACIÓN DE PACIENTES EN MEDIA Y LARGA ESTANCIA
De forma excepcional, en Estados Unidos los hospitales de larga estancia de financiación sanitaria utilizan el sistema GRD para la clasificación de pacientes (http://www.cms.hhs.gov/LongTermCareHospitalPPS/; último acceso, 6 de junio de 2006). No obstante, el sistema de clasificación de más amplio uso en estas unidades es el RUG.
Resource Utilization Groups
Desde el trabajo original de Katz et al18, la clasificación de ABVD se ha utilizado, y se utiliza mayoritariamente en geriatría, como instrumento para la descripción y clasificación de los pacientes.
Una revisión de los sistemas de clasificación en media y larga estancia en la década de los años noventa mostró que todos los sistemas de clasificación usados en las residencias utilizaban las ABVD, los cuidados de enfermería y los tratamientos especiales como variables del case-mix19.
La mayoría de los sistemas también consideraban el estado mental y de comportamiento del residente, y muchos de ellos incluían el diagnóstico. También se demostró que cuando se usan niveles intermedios dentro de una actividad de la vida diaria en vez de sólo una dicotomía (dependiente/independiente) se mejora la explicación de variaciones del uso de recursos y de la planificación.
Durante la década de los años ochenta se publicaron varios sistemas de clasificación para pacientes de media y larga estancia20-23. El objetivo de construcción de la mayoría de estos sistemas fue desarrollar grupos de pacientes homogéneos y mutuamente excluyentes, basándose en características clínicas similares, que explicasen el uso de recursos «por día». Los recursos medidos al construir los sistemas de case-mix fueron en su mayoría los tiempos de enfermería dedicada al cuidado del residente/paciente informados por el mismo personal.
Otros sistemas de clasificación hacen referencia a la atención directa y a la incapacidad funcional del paciente, observando que la tendencia es que cuanto más dependiente es el usuario, mayor cantidad de recursos requiere. Por otra parte, se observaron variaciones en los tiempos de asistencia dependientes del diagnóstico y de las ABVD.
En 1984, B.E. Fries y L.C. Cooney desarrollaron los RUG24 tomando como medida de consumo de recursos el tiempo de dedicación relativa del personal a cada paciente. Se establecieron 9 grupos, en los que se utilizaban como marcadores 3 variables funcionales según el grado de dependencia: vestirse, deambulación y comer, y una cuarta variable si el residente precisaba o no seguimiento para la entrada de líquidos (RUG I).
Más adelante, en 1988, incorporan una doble estructura de clasificación (RUG II). La primera clasificación consta de 5 categorías diferentes mayores, decrecientes en cuanto al coste y excluyentes entre sí: rehabilitación intensa, cuidados especiales, residentes clínicamente complejos, alteraciones de la conducta graves y funciones físicas reducidas. El segundo nivel de clasificación era la medida de la funcionalidad en varias actividades de la vida diaria: aseo, comida y transferencia silla-cama.
Posteriormente, la categoría de la rehabilitación se desdobla en otras 3, dependiendo del tipo de tratamiento aplicado: terapia física, ocupacional o logopeda, constituyendo el RUG-T 18, que a través de 20 grupos explicaría el 55% del coste total diario25.
Actualmente, la versión RUG III es la más usada en todo el mundo y fue desarrollada por Fries et al26 en 1994.
El sistema RUG III se estructura en 7 categorías jerárquicas, clínicamente bien definidas y mutuamente excluyentes: rehabilitación (con 4 subcategorías), tratamientos extensivos, cuidados especiales, complejidad clínica, deterioro cognitivo, problemas de comportamiento y dependencia de funciones físicas.
Estas categorías se dividen en subgrupos en función de: un índice de ABVD, mediante el sumatorio de puntuaciones de 4 de ellas comida, aseo, traslado y movilidad en la cama; número de atenciones que se realizan para el cuidado del residente/paciente; uso de técnicas de rehabilitación, y presencia o no de depresión, resultando finalmente un total de 44 grupos RUG (tabla 1).
Para el desarrollo del RUG III se midió el consumo de recursos de más de 10.000 residentes y pacientes mediante la determinación del tiempo empleado en la atención directa o indirecta de cada paciente por el personal de enfermería, terapeutas y asistentes sociales (ponderando los tiempos según el grupo de cada categoría profesional) y añadiendo los costes de las visitas médicas y servicios auxiliares empleados para cada paciente.
Las variables que se escogieron para la clasificación debían ser fiables, estables con el paso del tiempo, difícilmente modificables, tener un significado clínico completo y no basarse en los servicios proporcionados. Los grupos así formados recogen aproximadamente entre el 50 y el 60% de las variaciones en el uso diario de recursos.
Finalmente se elaboró un índice case-mix (CMI, case-mix index) entre los valores 0,39 y 3,68 para cada uno de los 44 grupos, basado en el total de los recursos utilizados. El CMI de la muestra se normalizó a 1,00. Así, un CMI de 0,39 representa un residente que consume el 39% de los recursos diarios consumidos por la media de residentes en cuidados, mientras que un CMI de 3,68 representa un residente que consume más de 3,5 veces los recursos de un residente medio.
Este sistema de agrupación de residentes está siendo utilizado en los centros de media y larga estancia geriátricos de Estados Unidos y fue experimentado aceptablemente por otros países europeos. En España el RUG se utiliza para la financiación y comparación de unidades de media y larga estancia en Cataluña y en residencias de ancianos públicas de algunas comunidades autónomas.
Las ventajas del sistema de clasificación RUG III en geriatría son las siguientes:
1. Las agrupaciones de pacientes son excluyentes y reproducibles.
2. Aportan una explicación significativa de entre el 50 y el 60% de los costes asistenciales.
3. Los grupos son homogéneos pero sin ser excesivos, por lo que su manejo es fácil.
4. Incluyen criterios clínicos, de diagnóstico, de dependencia y de cuidados.
5. Asigna a cada grupo o residente un índice en función de los recursos utilizados, lo cual permite la comparación entre centros y facilita la financiación.
6. Promueve el interés para la mejora de la calidad asistencial y facilita la construcción automática de algunos indicadores de calidad.
Los RUG se han utilizado en España para el estudio de unidades de agudos de geriatría; explican la variabilidad entre diferentes unidades y permiten la comparación entre ellas. Su uso no se ha generalizado para este fin27.
El sistema FIM (Functional Independence Measure) para pacientes en rehabilitación
Este instrumento fue inicialmente creado por Stineman28 para explicar las diferencias en la estancia media de pacientes ingresados en un centro sanitario para hacer rehabilitación (independientemente de su ubicación). Fue validado en una muestra de 36.980 pacientes dados de alta de 125 unidades de rehabilitación entre 1990 y 1991. Como variables de predicción de la estancia media utiliza el diagnóstico principal que causa la dependencia, la situación funcional motora y cognitiva en el momento del ingreso, y la edad del paciente. La clasificación inicial produce 53 grupos de pacientes, llamados FRG (Functional Rehabilitation Groups), que explican el 31,3% de variación en la estancia media29.
La última versión del instrumento es la 2.0, contiene 67 grupos diferentes y actúa en diferentes ámbitos de rehabilitación (ambulatoria, domiciliaria y de ingreso). El instrumento se utiliza de forma rutinaria para la financiación de la rehabilitación sólo en Estados Unidos.
SISTEMAS GLOBALES O INTEGRALES DE CLASIFICACIÓN DE PACIENTES
Los SCP expuestos anteriormente tienen una limitación: en un entorno asistencial donde las prácticas varían en el tiempo y según el entorno de un nivel asistencial a otro, y de hospitalización a práctica ambulatoria, se hace necesario abordar los pacientes o los episodios de enfermedad de manera longitudinal, a través de los diversos niveles asistenciales.
Para desarrollar un sistema longitudinal, no obstante, existe la limitación de la heterogeneidad (o inexistencia) de los datos de los diversos niveles, y las variables clave identificativas para relacionar las asistencias de un mismo paciente o episodio a lo largo del tiempo y del sistema asistencial.
Actualmente, existen diversos sistemas. Los Episode Treatment Groups30,31 clasifican episodios clínicos de manera longitudinal. El resto clasifica a pacientes o individuos.
El sistema ACG ya se ha comentado en el apartado de SCP ambulatorios.
Otros SCP son los Diagnosis Cost Groups (DCG)32, los Chronic Illness and Disability Payment Systems (CDPS)33,34 y el Global Risk Adjustment Model (GRAM)35. Se utilizan en Estados Unidos por parte de HMO, Medicare o Medicaid para ajustar la población asegurada según el riesgo de consumo total anual o identificar pacientes con probabilidad de alto coste. Los CDPS identifican pacientes discapacitados de alto consumo basándose en diagnósticos clave, pero sin incorporar variables de dependencia real.
El SCP más reciente, en fase de ensayo en datos reales, son los Clinical Risk Groups (CRG)36, desarrollados por el equipo de los GRD y los APG (3M). También requieren que los contactos ambulatorios se codifiquen en CPT-4. Actualmente se están probando por parte de los proveedores en algunas áreas de financiación capitativa de Cataluña.
CONCLUSIONES
Las tablas 1 y 2 recogen un resumen de los sistemas de clasificación de pacientes señalados anteriormente. Se señala si el sistema valora la situación funcional y mental del paciente y las variables de complejidad. Como se puede observar, muy pocos SCP incorporan estas variables, de gran valor en geriatría.
En los próximos años en España atenderemos al desarrollo de servicios domiciliarios y de ingreso para pacientes en situación de dependencia física y/o psíquica, al amparo de la ley de dependencia.
Estos pacientes, cuando ingresen en un hospital de agudos, no verán reconocida esta situación de dependencia al ser sometidos a sistemas de clasificación de pacientes que no la tienen en cuenta. Desde el punto de vista del geriatra clínico que trabaja en un hospital se generarán tensiones (ya se están generando en muchos casos) al ser desigual la comparación con unidades de medicina interna que, a priori, deben atender a pacientes con mejor situación funcional y mental. Además, los GRD no reconocen los síndromes geriátricos como una entidad diagnóstica, infravaloran su presencia y hacen imposible un ajuste de riesgo que es lógico en geriatría clínica37. En este sentido, muchas han sido las voces que se han alzado en contra del uso de esta herramienta en unidades de geriatría, alegando discriminación del anciano y disminución de la calidad asistencial, especialmente cuando se usan para asignar financiación38. Incluso se han propuesto otros sistemas de clasificación específicos para el anciano39, pero su uso no está generalizado. No obstante, mientras se desarrollan nuevos sistemas o se afinan más los ya existentes, los GRD deberían pasar a formar parte de nuestra práctica clínica habitual. Eso sí, exigiendo que las normas de comparación sean las adecuadas (con otros servicios de geriatría y no con unidades de medicina general), las variables locales tenidas en cuenta (especialmente la presencia de recursos de media estancia y domiciliarios) e introduciendo medidas del uso de servicios posthospitalización. La visión única y aislada de episodios de hospitalización que ofrecen los GRD va en contra de la integralidad, la progresividad y la continuidad asistencial que son el núcleo de la práctica geriátrica.
Desde el punto de vista del planificador sanitario, el hecho de no tener presente la situación de dependencia de un paciente durante su ingreso en el hospital puede, a la larga, producir una discriminación del anciano con dependencia al realizar selección adversa (desplazar pacientes dependientes a niveles terapéuticos inferiores para evitar la penalización económica). Este tema es de gran trascendencia y debería ser tenido en cuenta por nuestros planificadores hasta que se pueda ajustar la financiación atendiendo a la situación física y mental y la necesidad de ayuda de una tercera persona.
Las unidades de media y larga estancia, en cambio, tienen en el sistema RUG un clasificador de pacientes que se ha mostrado estable en el tiempo y con capacidad para ajustar las necesidades de cuidados a la financiación de estas unidades. El ajuste, no obstante, requiere un gran trabajo administrativo para la recogida de variables (son 108 las que componen el CMD) y un análisis frecuente de las mismas (al ingreso, cada cambio clínico del paciente, de forma periódica para pacientes estables y al alta). El uso en España no está generalizado (de hecho, es obligatorio sólo en Cataluña), probablemente debido a esta complejidad administrativa en su recogida y análisis. No obstante, el sistema RUG tiene presente no sólo el diagnóstico del paciente o la presencia de comorbilidad, sino también la situación física y mental de él, la presencia de depresión y los cuidados que se le dispensan. A priori, es un buen sistema para usar en geriatría, aunque su extensión a unidades domiciliarias y de agudos está aún en investigación (http://www.interrai.org).
En el momento actual, en pacientes ambulatorios el panorama es desolador, ya que el uso de sistemas de clasificación de pacientes no está generalizado en nuestro país. No obstante, el uso de estos sistemas en un futuro (y también el uso de sistemas integrales) permitirá identificar a los pacientes con mayor consumo de recursos sanitarios, entre los que se cuentan los ancianos. Se adivina que pueden ser muy útiles en geriatría para identificar a la población de más riesgo (que suelen ser los ancianos) para implementar programas sanitarios especiales. Por lo tanto, hay que estar atentos a su desarrollo e implementación, porque pueden representar una ocasión para el desarrollo de nuevos programas de reducción de riesgo en población anciana.
Correspondencia: Dr. J.A. García Navarro.
Hospital Universitari de Sant Joan.
C/Sant Joan, s/n. 43201 Reus. Tarragona. España.
Correo electrónico: jagarcia@grupsagessa.com