Las fracturas inestables de antebrazo pueden requerir un manejo quirúrgico mediante reducción y osteosíntesis con agujas intramedulares. Esta fijación debe retirarse precozmente si se ha dejado expuesta, pero esto podría aumentar el riesgo de refracturas sobre un hueso en periodo de remodelado. Como alternativa podemos mantener durante más tiempo las agujas, enterradas a nivel subcutáneo, para proteger el callo óseo.
ObjetivoValorar si hay diferencias entre utilizar agujas expuestas respecto a enterrarlas en pacientes pediátricos con fracturas de antebrazo. Nuestra hipótesis es que al enterrar las agujas las mantenemos más tiempo reduciendo las refracturas de antebrazo.
Material y métodosPresentamos una cohorte de 75 pacientes pediátricos con fractura de antebrazo entre 2010 y 2016. Se recogieron datos demográficos, técnica quirúrgica, complicaciones y seguimiento del paciente.
ResultadosLos implantes se dejaron expuestos en 50 pacientes y 25 de forma enterrada. El tiempo medio de retirada de los implantes expuestos fue de 6,8semanas, y de 17,6semanas en los enterrados. No se hallaron diferencias significativas en cuanto a consolidación (p=0,19) ni en tiempo de inmovilización (p=0,22). Respecto a las refracturas, se observa un mayor número en el grupo de la osteosíntesis expuesta (4pacientes) respecto a solo un caso con osteosíntesis enterrada, pero sin llegar a presentar diferencias significativas (p=0,49). No se detectaron complicaciones posquirúrgicas y la funcionalidad fue excelente al final del seguimiento en ambos grupos.
ConclusiónDejar los implantes enterrados respecto a expuestos a piel no condiciona una disminución en el número de refracturas ni otras complicaciones, con una adecuada funcionalidad del paciente en ambos casos.
Unstable forearm fractures may require surgical management by reduction and osteosynthesis with intramedullary needles. This fixation should be removed early if it has been left exposed, but this could increase the risk of refracture in a bone in the period of remodelling. As an alternative we can keep the needles, buried subcutaneously, for a longer time, to protect the bone callus.
ObjectiveTo assess whether there are differences between using exposed needles with respect to burying them in paediatric patients with forearm fractures. Our hypothesis is that by burying the needles we keep them longer by reducing forearm refractures.
Material and methodsWe present a cohort of 75 paediatric patients with a forearm fracture between 2010 and 2016. Demographic data, surgical technique, complications and patient follow-up were collected.
ResultsThe implants were left exposed in 50 patients and 25 buried. The average time of removal of the exposed implants was 6.8weeks and 17.6weeks in the buried ones. No significant differences were found in terms of consolidation (P=.19) or immobilization time (P=.22). Regarding refractures, a greater number was observed in the exposed osteosynthesis group (4patients) compared to only one case with buried osteosynthesis, but there were no significant differences (P=.49). No postsurgical complications were detected and the functionality was excellent at the end of the follow-up in both groups.
ConclusionLeaving implants buried in relation to skin exposed does not cause a decrease in the number of refractures or other complications, with adequate patient functionality in both cases.
Las fracturas de antebrazo son muy comunes en los pacientes pediátricos; suponen una cuarta parte de todas las fracturas, y alrededor del 40% de estas son en la región diafisaria1,2. La reducción cerrada y la estabilización con yeso cerrado se mantienen como el gold standard en la mayoría de fracturas estables de antebrazo3. No obstante, en fracturas abiertas o muy inestables, para mantener un correcto alineamiento tiene cabida el tratamiento quirúrgico con osteosíntesis de la fractura4.
Cuando nos centramos en el tratamiento quirúrgico de estas fracturas en los pacientes pediátricos vemos que la fijación mediante clavos intramedulares es el método de elección, consiguiendo un buen alineamiento y dejando una correcta estabilidad radiocubital, con un menor tiempo de inmovilización posterior5.
Este tipo de implantes tienen varias ventajas: menor agresión de partes blandas, menor tiempo quirúrgico, mínimo abordaje quirúrgico y son fácilmente extraíbles6. Sin embargo, no hay consenso en cuanto a dejar las agujas expuestas o enterradas, ni en el tiempo que deben permanecer en la zona de fractura.
Una de las opciones más habituales es dejar los implantes expuestos a través de la piel en el momento de la cirugía, lo que facilita su posterior extracción, pero puede provocar irritación cutánea y aumento del riesgo de infección local o incluso osteomielitis por contigüidad7. No obstante, la retirada debe ser de forma precoz durante las primeras 4-8semanas tras la cirugía. Este momento es el de mayor riesgo, ya que la mayoría de las refracturas se presentan durante los primeros 9meses tras la lesión inicial8, y es este periodo de formación y remodelación ósea lo que propicia este aumento del riesgo9.
Para intentar disminuir el número de refracturas podemos dejar enterrado el material de osteosíntesis a nivel subcutáneo, lo que nos ahorraría las complicaciones de tener material extraño endomedular en contacto directo con el exterior, y al mismo tiempo nos permite mantener durante más tiempo los implantes, hasta que el proceso de remodelación y formación de callo óseo esté más avanzado. Esto tiene la contrapartida de que es necesario retirar el implante en quirófano, bajo anestesia general.
El objetivo de este estudio es valorar si hay diferencias entre utilizar ajugas expuestas respecto a dejarlas enterradas en pacientes pediátricos con fracturas diafisarias de antebrazo. Nuestra hipótesis principal es que al enterrar las agujas y mantenerlas más tiempo conseguiremos mejores resultados reduciendo las refracturas de antebrazo. Como objetivos secundarios, valoraremos las complicaciones y la funcionalidad final de los pacientes, ya que nuestra hipótesis secundaria es que los implantes enterrados presentan menores complicaciones e infecciones locales.
Material y métodosSe realiza una revisión retrospectiva comparativa de todos los pacientes pediátricos de entre 1 a 15años de edad que presentaron fractura de antebrazo que fue tratada mediante fijación intramedular en el período comprendido entre 2010 y 2017 en nuestro centro.
La cohorte principal a estudio está compuesta por 270 pacientes pediátricos a los que se les realizó una fijación con agujas o clavos por fractura de antebrazo. De este grupo se procedió a excluir a los pacientes con fracturas de antebrazo que no presentaban fijación intramedular (96pacientes) y a los pacientes cuyo seguimiento se realizó en otros centros hospitalarios (99pacientes). Finalmente, el grupo a estudio presentó un total de 75pacientes que cumplían los criterios establecidos en nuestro objetivo para el análisis.
El diagnóstico y el manejo inicial del paciente se realizaron en el área de urgencias pediátricas de nuestro hospital. Tras el diagnóstico, el paciente ingresa a cargo de nuestro servicio de Ortopedia Infantil y es intervenido de urgencia por un cirujano ortopédico del servicio.
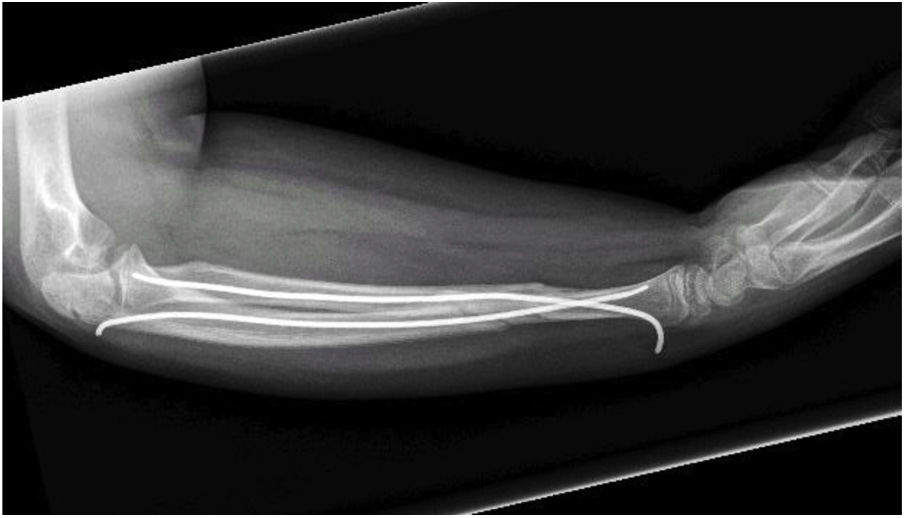
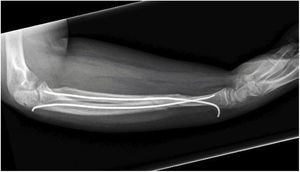
El equipo quirúrgico sigue un protocolo habitual de actuación ante estas fracturas. Tras una anestesia general del paciente, se realiza la reducción cerrada de la fractura y valoración de la estabilidad, teniendo en cuenta los factores de riesgo de inestabilidad, como una traslación mayor del 50%, una edad mayor de 9años o una fractura completa del radio con angulación mayor de 15°10. Una vez comprobadas las características de la fractura, si el cirujano considera que la fractura es inestable se sigue con la inserción del material de osteosíntesis, ya sean agujas flexibles de titanio (Titanium Elastic Nail de Depuy Synthes®, Pediflexs de Orthopediatrics®) o unas agujas de acero tipo Kirschner (AK). Tras una correcta alineación, los implantes son cortados y doblados dejándolos enterrados a nivel subcutáneo (fig. 1) o bien se cortan y se dejan expuestos por fuera de la piel. Posteriormente se coloca una férula braquial posterior de yeso para la inmovilización.
El seguimiento de los pacientes se realizó en las consultas externas de la unidad de Ortopedia Infantil, donde se recogió el tiempo de inmovilización y de consolidación de la fractura, el intervalo hasta la extracción del material de osteosíntesis (EMO), el lugar de realización de la EMO y complicaciones de la misma, así como la funcionalidad final del paciente y si hubo o no refracturas, valorando los mismos parámetros en este caso.
Para la valoración funcional se utilizó una escala7,11 donde se clasifica la funcionalidad final del paciente en 4 categorías, siendo excelente si no presenta molestias con la actividad forzada y una pérdida menos de 15° de rotación del antebrazo; buena si presenta molestias con actividad forzada y pérdida de 15-30° de rotación; regular si presenta molestias con la actividad diaria y pérdida de rotación del 30-90°, y pobre con pérdida de rotación >90°.
La extracción de material de osteosíntesis se realizó en quirófano o en consultas, dependiendo del tipo de tratamiento realizado y de las preferencias del cirujano que realizó el seguimiento.
Análisis estadísticoSe realizó un primer análisis de la cohorte final a valorar con el parámetro de la edad mediante los test de normalidad de Shapiro-Wilk y con el de Lilliefors (Kolmogorov-Smirnov), siendo en ambos casos el resultado significativo (p<0,05), por lo que no fue posible obtener una adecuada distribución normal de la muestra.
El estudio analítico de los parámetros cualitativos se realizó mediante el test exacto de Fisher, y para los datos cuantitativos se utilizó el test de Wilcoxon, U de Mann-Whitney o la t de Student en al caso que fuera apropiado. Los resultados arrojados por los test estadísticos se consideraron significativos cuando p<0,05.
El análisis del tamaño muestral se realizó a partir de la revisión de los datos publicados sobre las complicaciones en el tratamiento de las fracturas con material de osteosíntesis que presentan los pacientes pediátricos. Fue necesaria una muestra de al menos 47 pacientes (con 23 pacientes en cada grupo), con un poder estadístico del 80% y aceptando un error alfa del 5%.
Todos los análisis estadísticos fueron realizados utilizando el software libre R Commander 3.4.3.
ResultadosLa cohorte de estudio final presentó un total de 75 pacientes, de los que se obtuvieron los dos grupos principales de comparación dependiendo de si presentaban los implantes expuestos (50 pacientes, que forman el 66% del total) o enterrados (que representan el 33% restante).
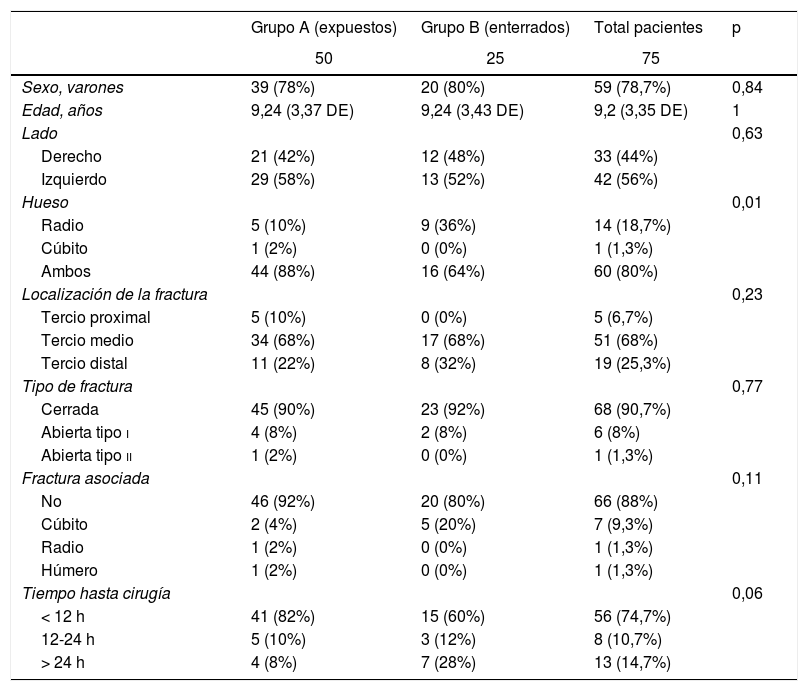
Se recogieron las características basales de los pacientes (tabla 1), incluyendo datos demográficos y características principales de la fractura, demora hasta el tratamiento quirúrgico y datos del mismo, así como diferentes complicaciones inmediatas.
Datos demográficos basales
| Grupo A (expuestos) | Grupo B (enterrados) | Total pacientes | p | |
|---|---|---|---|---|
| 50 | 25 | 75 | ||
| Sexo, varones | 39 (78%) | 20 (80%) | 59 (78,7%) | 0,84 |
| Edad, años | 9,24 (3,37 DE) | 9,24 (3,43 DE) | 9,2 (3,35 DE) | 1 |
| Lado | 0,63 | |||
| Derecho | 21 (42%) | 12 (48%) | 33 (44%) | |
| Izquierdo | 29 (58%) | 13 (52%) | 42 (56%) | |
| Hueso | 0,01 | |||
| Radio | 5 (10%) | 9 (36%) | 14 (18,7%) | |
| Cúbito | 1 (2%) | 0 (0%) | 1 (1,3%) | |
| Ambos | 44 (88%) | 16 (64%) | 60 (80%) | |
| Localización de la fractura | 0,23 | |||
| Tercio proximal | 5 (10%) | 0 (0%) | 5 (6,7%) | |
| Tercio medio | 34 (68%) | 17 (68%) | 51 (68%) | |
| Tercio distal | 11 (22%) | 8 (32%) | 19 (25,3%) | |
| Tipo de fractura | 0,77 | |||
| Cerrada | 45 (90%) | 23 (92%) | 68 (90,7%) | |
| Abierta tipo i | 4 (8%) | 2 (8%) | 6 (8%) | |
| Abierta tipo ii | 1 (2%) | 0 (0%) | 1 (1,3%) | |
| Fractura asociada | 0,11 | |||
| No | 46 (92%) | 20 (80%) | 66 (88%) | |
| Cúbito | 2 (4%) | 5 (20%) | 7 (9,3%) | |
| Radio | 1 (2%) | 0 (0%) | 1 (1,3%) | |
| Húmero | 1 (2%) | 0 (0%) | 1 (1,3%) | |
| Tiempo hasta cirugía | 0,06 | |||
| < 12 h | 41 (82%) | 15 (60%) | 56 (74,7%) | |
| 12-24 h | 5 (10%) | 3 (12%) | 8 (10,7%) | |
| > 24 h | 4 (8%) | 7 (28%) | 13 (14,7%) |
DE: desviación estándar de la media.
Los datos entre paréntesis representan el porcentaje del grupo comparado.
Las fracturas abiertas se clasifican según la clasificación de Gustilo
Observamos una mayoría de varones, con el 78,7% del total de los pacientes del estudio y una edad media de 9,2años con una desviación estándar (DE) de 3,35años, sin diferencias significativas en ambos parámetros entre los dos grupos. Respecto al hueso que más se afectó sí se observaron diferencias, siendo la fractura de ambos huesos la más prevalente.
En ambos grupos se observó una mayoría de fracturas cerradas, con un total de 68 sujetos (90,7%), y tan solo 9pacientes (12%) presentaron una fractura asociada a la de antebrazo, también en este caso sin observarse diferencias significativas entre los dos grupos de estudio. La fractura asociada en el húmero fue una supracondílea tipoii de Garland, que se osteosintetizó en el mismo acto quirúrgico que el antebrazo; las fracturas asociadas del antebrazo presentaron diferente diagnóstico, destacando 3 incurvaciones plásticas, 4 rodetes y una fractura en tallo verde del cúbito, todas con características de buena estabilidad y sin necesidad de osteosintetizarlas.
En cuanto a las características quirúrgicas, no se observaron diferencias significativas entre los dos grupos respecto a la demora quirúrgica, pero la mayoría (74,7%) se intervinieron en las primeras 24h. El tiempo quirúrgico medio fue de 71,6min (30,4 DE), sin que se observaran diferencias significativas entre los dos grupos. Respecto a la reducción de la fractura, en el 77,3% de los pacientes (58 sujetos) se pudo obtener una correcta reducción cerrada, pero en el resto se necesitó una reducción abierta de ambos huesos (12 pacientes, el 16% del total) o solamente del cúbito (4%) o del radio (2,7%); no obstante, no se encontraron diferencias significativas respecto a los dos grupos comparados. Se utilizaron una o dos agujas para la osteosíntesis, dependiendo de las características de la fractura y de su estabilidad, sin que se no observaran diferencias. Respecto a las complicaciones quirúrgicas, un paciente presentó una lesión transitoria del nervio radial que mejoró al final del seguimiento.
A todos los pacientes se les inmovilizó con una férula braquial posterior a la cirugía. Los pacientes presentaron un tiempo de uso de la inmovilización de 7,79semanas en el caso de llevar agujas enterradas y de 8,68semanas en el caso de dejarlas expuestas, sin presentar diferencias significativas.
La consolidación de la fractura, valorada radiológicamente, fue de 7,12semanas como media en el caso de las enterradas y de 8,10 en el caso de las expuestas, sin que se observaran diferencias estadísticamente significativas.
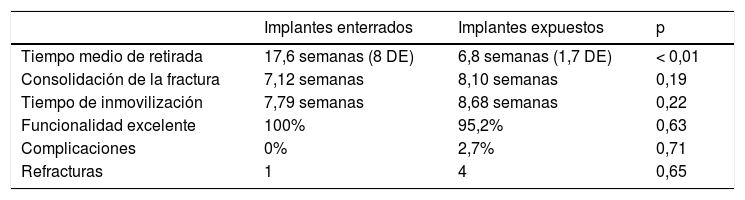
A todos los pacientes con agujas enterradas se les realizó la EMO en el quirófano, mientras que en los que presentaban las agujas expuestas, a 28 pacientes se les retiraron en la misma consulta del cirujano y al resto se les extrajeron los implantes en quirófano. El intervalo de tiempo entre la intervención quirúrgica inicial y la EMO presentó diferencias significativas, observándose un tiempo medio de 6,8semanas en el caso de los implantes expuestos y de 17,6semanas el caso de los enterrados. Como complicaciones en el momento de la extracción, un paciente presentó imposibilidad de retirada del implante en consultas y debió programarse su extracción en quirófano.
Respecto a la funcionalidad final, no se observaron diferencias significativas entre los dos grupos, con todos los pacientes con implantes enterrados con resultado excelente; los 3 pacientes (4,8%) que presentaron resultados buenos correspondieron al grupo de los implantes expuestos. Estos 3 pacientes presentaron déficit de supinación <30° al final de su seguimiento. No se produjeron infecciones ni superficiales ni profundas (tabla 2).
Resultados con la comparativa de los dos grupos a estudio
| Implantes enterrados | Implantes expuestos | p | |
|---|---|---|---|
| Tiempo medio de retirada | 17,6 semanas (8 DE) | 6,8 semanas (1,7 DE) | < 0,01 |
| Consolidación de la fractura | 7,12 semanas | 8,10 semanas | 0,19 |
| Tiempo de inmovilización | 7,79 semanas | 8,68 semanas | 0,22 |
| Funcionalidad excelente | 100% | 95,2% | 0,63 |
| Complicaciones | 0% | 2,7% | 0,71 |
| Refracturas | 1 | 4 | 0,65 |
DE: desviación estándar de la media.
Finalmente, se observaron 5 pacientes (6,7%) con refractura, 4 de los cuales se encontraban dentro del grupo de los implantes expuestos; pese a esta diferencia, no se hallaron diferencias estadísticamente significativas entre ambos grupos.
DiscusiónEl riesgo de refractura ante una lesión en el antebrazo es una complicación importante que va a implicar intervenciones posteriores y un manejo mucho más estrecho del paciente12.
Al valorar la hipótesis principal de nuestro estudio sobre conseguir reducir las refracturas en pacientes pediátricos con fractura de antebrazo tras un enclavado endomedular dejando las agujas enterradas, observamos que no hay diferencias significativas respecto a dejarlas expuestas, por lo que debemos rechazar nuestra hipótesis principal.
Respecto a los objetivos secundarios, donde se valoraban la funcionalidad y las complicaciones locales o infección, los resultados también coinciden en que no se observan diferencias entre ambos grupos estudiados.
Estos resultados son poco concluyentes respecto a un tema poco estudiado hasta la fecha, pero ambas técnicas parecen mostrarse viables en la prevención de las refracturas y presentan resultados óptimos en la funcionalidad final y en las complicaciones.
El grupo de Lascombes et al.5 ya habla, en su primera serie de casos de fracturas pediátricas tratadas mediante enclavado endomedular, de que la retirada de los implantes a los 4meses provocó refracturas en 3 de sus 50 casos estudiados. Estos resultados, muy similares a los que presenta nuestro estudio, hicieron cambiar la dinámica de actuación y mantener los clavos entre 10 y 12meses tras la cirugía. Posteriormente, en un trabajo más reciente del mismo autor9 se afirma que desde que empezaron a mantener más de 6meses los clavos endomedulares no se observaron nuevos casos de refracturas. Estos resultados parecían estar en relación con la calidad de la cortical del hueso y el remodelado del canal medular.
En nuestro centro se planteó el cambio a enclavado endomedular por la comodidad y menor agresión cutánea que supone para el paciente y por la estabilización más prolongada que ofrecen. No obstante, tan solo en 7 pacientes (el 9,3%) se mantuvo la inmovilización mediante osteosíntesis durante más 6meses, tal como recomiendan Lascombes et al.5. Este suceso se puede explicar por la dificultad que supone realizar la extracción con mayor demora de tiempo, ya que se puede reosificar el punto de entrada.
Así vemos, pues, la importancia que presenta el tiempo medio de retirada del implante en este tipo de pacientes. En otro estudio13 ya se observó que el tiempo medio de refractura era a las 14semanas, debido a que aún se encontraban en un periodo de remodelación ósea. No obstante, sigue sin poder determinarse el período exacto para la retirada de los implantes que permita asegurarnos de que el paciente no presenta un riesgo aumentado de refractura.
La ratio de refractura observada en la mayoría de series publicadas oscila alrededor del 5%14, y no suele alterarse en base al método de fijación y al uso del implante, como ya sugieren Kelly et al.15 en su artículo. Tras analizar a una población similar a la de este estudio, tampoco son capaces de observar diferencias entre estos dos grupos de tratamiento. Es este estudio también se analizan variables secundarias, como las infecciones o complicaciones en el tratamiento, y al igual que los datos expuestos en nuestro estudio, no observan diferencias.
Por tanto, los resultados de nuestro estudio van en concordancia con los publicados en la literatura actual, y sugieren que enterrar o dejar expuestos los implantes son dos alternativas viables para el tratamiento de las fracturas de antebrazo pediátricas.
Un factor que podría ser determinante a la hora elegir una de estas técnicas es que, al dejar los implantes expuestos, estos pueden retirarse en la consulta del cirujano, ahorrando un proceso anestésico al paciente. Este hecho lleva implícito un ahorro en cuanto al coste-efectividad del proceso, ya valorado en otros estudios sobre fracturas de cóndilo humeral en pacientes pediátricos16. No obstante, la retirada en consulta puede suponer un proceso doloroso y traumático para el paciente pediátrico y muchos cirujanos prefieren hacerlo en quirófano, tanto si los implantes están expuestos como si están enterrados.
Respecto a las limitaciones de este estudio, podemos nombrar el hecho de que sea retrospectivo, lo que ha podido suponer una pérdida de datos y de pacientes, o que los pacientes hayan sido recogidos de un solo centro sanitario terciario. Sin embargo, esto ha posibilitado la uniformidad en cuanto al protocolo de tratamiento y manejo de estos pacientes y poder acceder a datos más estandarizados.
En conclusión, aunque en nuestro trabajo no hemos observado diferencias significativas entre el manejo de las fracturas de antebrazo pediátricas con implantes enterrados y con implantes expuestos en cuanto a refracturas, complicaciones y resultado funcional final, y aunque ambas opciones pueden ser adecuadas para el manejo de estas fracturas, pensamos que el enclavado endomedular, enterrando las agujas, permite mantener una estabilización de la fractura más tiempo y, por lo tanto, permite retirar la inmovilización externa de forma más precoz, comporta menos riesgo de infección y menos problemas cutáneos.
Nivel de evidenciaNivel de evidencia III.
FinanciaciónLos autores declaran no tener ningún tipo de financiación externa a la de la institución principal.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.