Las mucinosis cutáneas son un grupo de condiciones caracterizadas por el depósito anormal de mucina en la piel. Pueden ser primarias, que a su vez pueden ser inflamatorias-degenerativas (dérmicas o foliculares) y hamartomatosas-neoplásicas; o secundarias. La mucinosis papulonodular forma parte de las mucinosis primarias inflamatorias-degenerativas dérmicas. Se ha descrito su asociación con enfermedades autoinmunes del tejido conectivo, especialmente con el lupus eritematoso sistémico, pero se considera una manifestación inusual de esta enfermedad.
Se presenta el caso clínico de una niña de 11 años, quien al inicio del lupus eritematoso sistémico presentaba lesiones en la piel cuyo diagnóstico histopatológico correspondió a mucinosis.
Cutaneous mucinosis is a group of conditions characterised by the abnormal deposition of mucin in the skin. They can be primary, which in turn can be inflammatory-degenerative, and hamartomatous-neoplastic; or secondary. Papulonodular mucinosis is part of the group of dermal inflammatory-degenerative primary mucinosis. Its association with autoimmune connective tissue diseases has been described, especially with systemic lupus erythematosus, but it is considered an unusual manifestation of this disease.
The clinical case is presented of an 11 year-old girl who, at the onset of systemic lupus erythematosus, presented with skin lesions for which the histopathological diagnosis corresponded to mucinosis.
Las mucinosis cutáneas son un grupo heterogéneo de condiciones caracterizadas por el depósito anormal de mucina en la piel de forma focal o difusa. Cuando la mucina se deposita en la epidermis se denomina sialomucina o mucina epidérmica, y cuando se deposita en la dermis o en los folículos pilosebáceos se denomina mucina dérmica y mucina folicular, respectivamente1. Se clasifican en primarias, donde el depósito de mucina es el hallazgo histopatológico principal, produciendo lesiones clínicamente distintivas; o secundarias, en las cuales la presencia de mucina representa simplemente un hallazgo asociado. Las primarias pueden ser de 2 tipos: inflamatorias-degenerativas, las cuales a su vez se dividen en dérmicas o foliculares, y hamartomatosas-neoplásicas2.
La mucinosis papulonodular (MPN), también llamada mucinosis papular y nodular de Gold o mucinosis cutánea lúpica, forma parte del grupo de las mucinosis primarias inflamatorias-degenerativas dérmicas, y está asociada a enfermedades autoinmunes del tejido conectivo, la mayoría de las veces con lupus eritematoso sistémico (LES), y en menor medida con dermatomiositis y esclerodermia2–4.
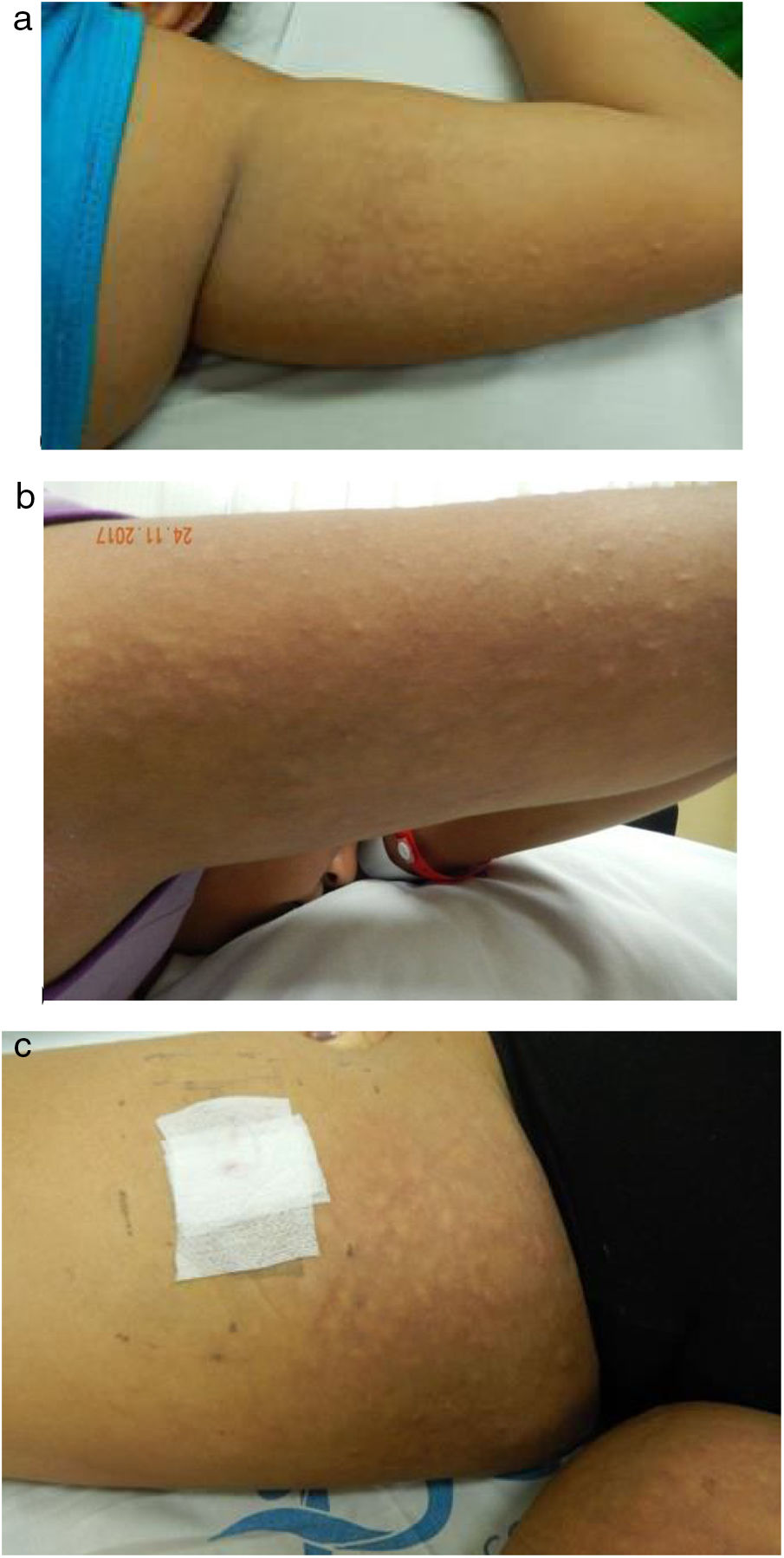
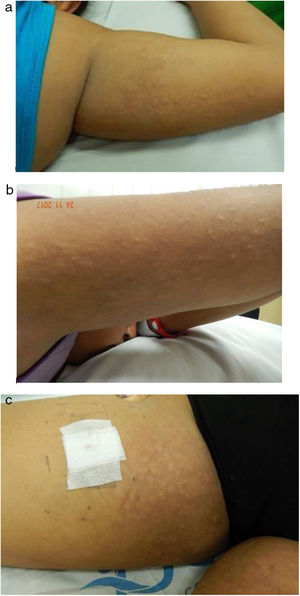
Se presenta el caso clínico de una paciente de 11 años de edad con manifestaciones sistémicas, articulares, cutáneas y de laboratorio típicas de LES, en quien era muy llamativa la presencia de unas lesiones pápulo-nodulares en la piel de la región proximal de las extremidades cuya biopsia demostró mucina, compatibles con MPN.
Caso clínicoAdolescente de sexo femenino, de 11 años de edad, sin antecedentes patológicos relevantes, evaluada por un cuadro clínico de 20 días de evolución que inició con poliartralgias de patrón inflamatorio, seguidas de lesiones cutáneas de diferente morfología afectando la cara, la espalda y las extremidades, y posteriormente aparición de fiebre, astenia, adinamia, hiporexia, caída del cabello, fotosensibilidad y eritema malar. Al examen físico se encontró una paciente en regular estado general, obesa (índice de masa corporal de 25), presentaba úlceras en mucosa yugal y en el paladar, adenopatías cervicales múltiples, hepatomegalia y poliartritis de pequeñas, medianas y grandes articulaciones. En la piel se observó eritema malar y lesiones de lupus discoide en las mejillas y en los pabellones auriculares. El hallazgo más llamativo era la presencia de múltiples nódulos subcutáneos normocrómicos que daban aspecto en empedrado, de predominio en la región proximal de brazos y muslos (fig. 1). Los exámenes de laboratorio reportaron trombocitopenia leve (114.000/mm3 valor de referencia [VR 150.000-450.000/mm3]), hipocomplementemia (C3: 23mg/dl [VR 82- 173mg/dl], C4<2,9mg/dl [VR 13-46mg/dl]), anticuerpos antinucleares positivos 1:1.280 patrón homogéneo (VR<1:40 negativos), anti-ADN nativo positivo 1:640 (VR negativo), anti Ro positivo (89,7 unidades [VR 0-20 unidades]), anti La positivo (129,9 unidades [VR 0-20 unidades]), anti RNP positivo (35,6 unidades [VR 0-20 unidades]), electroforesis de proteínas con hipergammaglobulinemia policlonal (fracción gamma 25,8% [VR 6,9-14,7%]), colesterol total normal (130mg/dl [VR 130-200]), colesterol HDL disminuido (17mg/dl [VR 40-60]) hipertrigliceridemia (triglicéridos 515mg/dl [VR 7-150mg/dl]), transaminasas elevadas (AST 65 UI/l [VR 5-45 UI/l, ALT 65 U/l [VR 5-45UI/l) hepatoesplenomegalia y esteatosis hepática documentadas por ecografía abdominal.
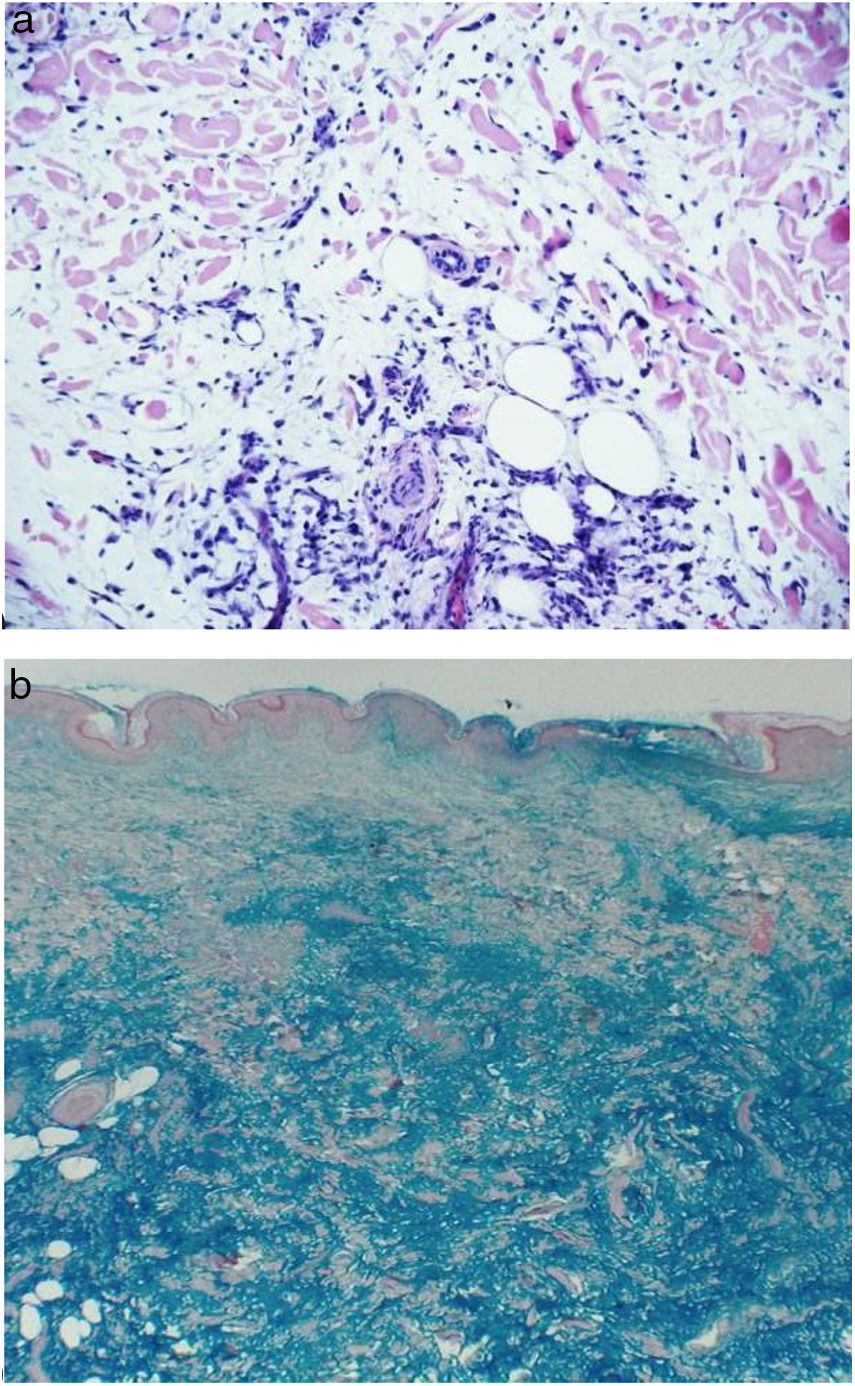
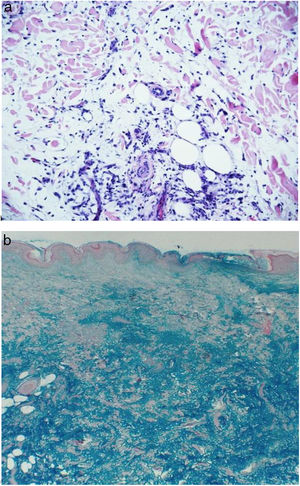
Se tomaron biopsias de los nódulos del muslo izquierdo y de la espalda, cuyo reporte fue el siguiente: «Espalda: piel con epidermis sin cambios, en dermis aumento escaso de infiltrado inflamatorio, compuesto por linfocitos e histiocitos, dispuestos en un patrón intersticial asociado aparentemente a aumento de la mucina dérmica. Muslo: piel con epidermis sin cambios y en dermis y tejido celular subcutáneo aumento en la mucina intersticial que se acompaña de escaso infiltrado inflamatorio compuesto por linfocitos, plasmocitos y mastocitos. Conclusión: presencia de mucina dérmica e hipodérmica compatible con mucinosis asociada a lupus» (fig. 2a). La coloración de hierro coloidal confirmó los depósitos de mucina en la dermis e hipodermis (fig. 2b).
Se inició tratamiento con prednisolona 0,5mg/kg/día, azatioprina 1mg/kg/día y cloroquina 2,4mg/kg/día. Hubo resolución de las manifestaciones sistémicas y articulares y a las 2 semanas se observó discreta mejoría en los nódulos, con resolución completa de las lesiones a los 4 meses de seguimiento.
DiscusiónEl caso reportado ilustra una paciente pediátrica, quien simultáneamente con el inicio del LES presentó lesiones cutáneas con depósitos de mucina en la biopsia, compatibles con MPN. En la literatura colombiana este es el segundo caso descrito5, y el primero en una paciente con lupus juvenil.
La mucina es un componente de la matriz extracelular dérmica; es producida en pequeñas cantidades por los fibroblastos y tiene un papel primordial en el balance hidrosalino de la dermis, dada su capacidad de absorber 1.000 veces su peso en agua. Está compuesta por una mezcla de glucosaminoglucanos ácidos (mucopolisacáridos ácidos), que son hidratos de carbono complejos que pueden estar unidos a proteínas, como se observa en los proteoglucanos como el heparán, condroitín y dermatán sulfato, o estar libres como en el ácido hialurónico2,6.
Aunque el hallazgo histológico de pequeños depósitos de mucina es frecuente en las lesiones de LES (mucinosis secundaria), es inusual que dicho depósito induzca lesiones clínicamente detectables como pápulas o nódulos7. En 1954 Gold describió, por primera vez, dicha asociación, cuando reportó 2 pacientes con LES y lupus eritematoso discoide que tenían depósitos nodulares de mucina en el tronco, y resaltó que los depósitos no estaban confinados únicamente a las áreas de erupción del lupus8. Desde la descripción de Gold se han reportado varios casos, la mayoría como reportes individuales6. Rongioletti describió esta manifestación en el 1,5% de pacientes con LES9. En población pediátrica la asociación de LES y MPN es inusual; solo encontramos 2 casos reportados10,11. El primero en 1992 en una niña de 13 años de origen hispánico, con historia de 2 meses de evolución de lesiones papulares asintomáticas en el tronco y en los miembros inferiores; el segundo publicado en 2007 de una niña de 12 años, quien consultó por lesiones purpúricas en las piernas y artritis en los tobillos, además presentaba múltiples lesiones papulonodulares de 2 a 6mm de diámetro asintomáticas en el tronco y en los miembros superiores. Ambos casos, al igual que el caso presentado en este reporte, tenían manifestaciones clínicas y de laboratorio de lupus activo. En los reportes de adultos la relación de la MPN con la actividad de la enfermedad es variable12.
La etiopatogenia de las mucinosis cutáneas no está bien dilucidada. La teoría más aceptada es la sobreproducción de glucosaminoglucanos por los fibroblastos dérmicos. El estudio de Pandya et al.13 demostró que el suero de un paciente con LES y MPN inducía una mayor producción de glucosaminoglucano por los fibroblastos en comparación con el suero de un voluntario sano. Estas observaciones sugieren que hay factores séricos, como inmunoglobulinas o citoquinas como IL-1, TNF-α y TGF-β presentes en pacientes con MPN que regulan positivamente la síntesis de mucina. Además, observaron que las lesiones papulonodulares aumentaban concomitantemente con los títulos séricos de anticuerpos circulantes, lo que sugiere que estos anticuerpos pueden favorecer la síntesis de glucosaminoglucanos. La reducción en la degradación catabólica de la mucina, la exposición a la radiación ultravioleta, la disminución de la hialuronidasa sérica y el daño vascular14,15 son otros factores que pudieran estar implicados2.
Clínicamente, la MPN se caracteriza por presentar pápulas y nódulos normocrómicos, o a veces eritematosos, que dan a la piel un aspecto «grumoso», y en ocasiones pueden confluir formando placas. Tienen un tamaño variable entre 0,5 y 2cm de diámetro y usualmente son asintomáticos. La iluminación tangencial puede permitir una mejor visualización de las lesiones. Las localizaciones más comunes son la espalda, la «V» del pecho y los miembros superiores, pero también pueden aparecer lesiones en la cara, el cuello, las mamas y los miembros inferiores2,15,16.
Para el diagnóstico histológico de todas las mucinosis cutáneas se deben considerar 3 factores clave: el patrón de distribución de la mucina, el nivel afectado en la dermis y la presencia de otros hallazgos histológicos distintivos1. En la MPN hay depósito abundante y difuso de mucina entre haces de colágeno en la dermis superior, aunque la mucina también puede estar ocupando el tejido celular subcutáneo. Se puede observar un infiltrado linfocitario perivascular escaso, la inmunofluorescencia directa puede revelar depósitos lineales o granulares de inmunoglobulinas IgG e IgM y C3 en la unión dermoepidérmica y los cambios epidérmicos de lupus están ausentes2. En los casos reportados en la literatura japonesa, se ha visto ocasionalmente vasculitis leucocitoclástica17. Para confirmar la presencia de mucina se deben hacer coloraciones especiales con azul alcián (tiñe a pH de 2,5), azul de toluidina (tiñe a pH de 4) o hierro coloidal1.
Entre los principales diagnósticos diferenciales de la MPN se encuentran otras mucinosis cutáneas como liquen mixedematoso, mixedema, escleredema y mucinosis eritematosa reticular; y otras condiciones como el lupus profundus y los nódulos reumatoides12,14. El liquen mixedematoso es el principal diagnóstico diferencial; las pápulas son de menor tamaño y están densamente agrupadas, principalmente en la cara y en los brazos; en la biopsia el depósito de mucina está localizado en la dermis papilar y frecuentemente presenta grandes fibroblastos estrellados6.
El tratamiento en general consiste en la misma terapia utilizada para el lupus, que incluye antimaláricos y esteroides tópicos, sistémicos e intralesionales18. Aproximadamente el 20% de los pacientes tienen una buena respuesta a antimaláricos19, y el tratamiento con esteroides sistémicos ha sido exitoso en muchos pacientes, en tanto que en 13 reportes de caso hubo mejoría significativa de las lesiones con dosis de prednisolona mayores o iguales a 60mg al día7,11,20. Aunque los reportes son variables, en general en la mayoría de pacientes las lesiones desaparecen al cabo de varios meses20,21.
En conclusión, la MPN es una manifestación poco frecuente y atípica del LES, más aún en población pediátrica. En concordancia con los casos reportados previamente, el diagnóstico se hizo de forma simultánea al LES y estaba asociada con manifestaciones de actividad.
Conflicto de interesesLos autores declaramos que no existe conflicto de intereses en la realización y publicación de este manuscrito.
Agradecimientos al Hospital Pablo Tobón Uribe.