La diabetes es una de las principales pandemias en los últimos años. Su asociación con depresión incrementa el riesgo de mortalidad y morbilidad. La coexistencia de ambas patologías produce un mal manejo de la diabetes, lo que conlleva a una peor calidad de vida.
ObjetivoDeterminar la frecuencia de depresión en pacientes con diabetes mellitus y el efecto que tienen ambas patologías sobre la calidad de vida en pacientes que acuden de forma ambulatoria a establecimientos de salud públicos de Lima y Callao.
MétodosAnálisis secundario de la base de datos del Estudio Epidemiológico de Salud Mental de depresión en adultos diabéticos. El instrumento empleado para determinar el episodio depresivo fue el MINI (Entrevista Neuropsiquiátrica Internacional) mientras que la calidad de vida fue medida empleando el Índice de Calidad de Vida de Mezzich. Se obtuvo información de diagnóstico de diabetes tipo 1 ó 2 del registro médico diario (HIS) de atención.
ResultadosLa frecuencia de depresión en los 471 pacientes con diabetes fue 5,8% en las últimas dos semanas. Mientras que la frecuencia anual fue 8,6% y en algún momento de la vida 31,8%. Ser mujer se asoció con mayor frecuencia de depresión. La calidad de vida fue menor en los pacientes con diabetes y depresión (p<0,005).
ConclusionesLa frecuencia de depresión en pacientes con diabetes que son atendidos en forma ambulatoria en centros de salud públicos es mayor a la población general y su calidad de vida se ve reducida significativamente, lo que plantea la necesidad de considerar la depresión como un factor aditivo a la carga de morbilidad de esta condición.
Diabetes is one of the main pandemics in recent years. Its association with depression increases the risk of mortality and morbidity. The coexistence of both diseases leads to poor management of diabetes, which leads to a worse quality of life.
ObjectiveTo determine the frequency of depression in patients with diabetes mellitus and the effect of both pathologies on the quality of life in patients who attend outpatient appointments at public health facilities in Lima and Callao.
MethodologySecondary analysis of the Epidemiological Study of Mental Health of depression in diabetic adults. The instrument used to determine the depressive episode was the MINI (Mini-International Neuropsychiatric Interview) while quality of life was measured using the Mezzich Quality of Life Index. Diagnosis information of type 1 or 2 diabetes was obtained from the daily medical record (HIS) of care.
ResultsThe frequency of depression in the 471 patients with diabetes was 5.8% in the last two weeks. While the annual frequency was 8.6% and 31.8% at some point in life. Being a woman was associated with a greater frequency of depression. Quality of life was lower in patients with diabetes and depression (p <0.005).
ConclusionsThe frequency of depression in patients with diabetes who are treated on an outpatient basis in public health centres is higher than the general population and their quality of life is significantly reduced, which raises the need for considering depression as an additional factor to the burden of morbidity of this condition.
La diabetes es una de las enfermedades más prevalentes, y a nivel mundial se encuentra en alza especialmente en países de medianos ingresos como el nuestro, convirtiéndose en una de las principales pandemias con más de 420 millones de personas que la padecen por año 1. Más aún, la diabetes presenta un alto grado de comorbilidad, no solo con problemas cardiovasculares derivados de las complicaciones fisiopatológicas de la misma enfermedad sino con otros problemas como la enfermedad de Parkinson, la esquizofrenia y la depresión 2. Asimismo, el riesgo de mortalidad y morbilidad se incrementa al estar asociado con otras patologías, siendo la depresión una de ellas 3, afectando la adherencia, el funcionamiento y los costos del tratamiento 4. La relación entre depresión y las enfermedades crónicas, incluida la diabetes, se ha establecido en una relación bidireccional donde factores psicosociales asociados con la depresión afectan las condiciones médicas y a su vez el impacto de las enfermedades crónicas puede predisponer a la depresión. La depresión es una de las enfermedades con mayor carga de morbilidad en el mundo y un problema prioritario de salud pública.
Diversos estudios en países desarrollados han demostrado que los pacientes con diabetes tienen dos veces más riesgo de desarrollar depresión en comparación con grupos no diabéticos 5. Asimismo, el curso de la depresión es más prolongado en aquellas personas con diabetes mellitus que en la población general 6. El 64% de las personas con diabetes tienen depresión con un curso recurrente-remitente, 15% nunca se recupera de su depresión y sólo alrededor del 20% se recupera completamente 7,8. El Estudio de Evoluciones Médicas demostró que la coexistencia de enfermedades crónicas con la depresión tiene un impacto agregado en el funcionamiento de la persona que lo sufre 9. Son escasos los estudios de frecuencia y prevalencia de depresión en pacientes con diabetes en países en vías de desarrollo.
MétodosEstudio transversal a partir del análisis secundario de la base de datos del «Estudio de Salud Integral en Hospitales Generales y Centros de Salud de Lima Metropolitana y el Callao-2015» realizado por el Instituto Nacional de Salud Mental Honorio Delgado-Hideyo Noguchi (INSM). Esta investigación original fue aprobada por el Comité de Ética del INSM y la presente investigación por el Comité de Ética de la Universidad Peruana Cayetano Heredia.
DataLa recolección de la información se realizó en 24 establecimientos públicos de salud de la ciudad de Lima y el Callao, dependientes del Ministerio de Salud del Perú. Estos incluían ocho hospitales generales con gran afluencia de pacientes y sus respectivos centros de salud primarios, dos por cada hospital. La muestra del estudio original realizado entre julio y noviembre del 2015, fue de 10,885 personas adultas de 18 años o más. Los sujetos fueron seleccionados de las distintas especialidades entre las personas que esperaban a ser atendidas. Para el presente estudio se consideró solo a aquellos pacientes con diagnóstico de diabetes mellitus tipo 1 ó 2 y que contaran con información completa.
MedicionesSe determinó la presencia de episodio depresivo actual (en las dos últimas semanas), en los últimos doce meses y en algún momento de la vida. Para ello se empleó el módulo que evalúa el episodio depresivo según el CIE-10 del instrumento MINI: Entrevista Neuropsiquiátrica Internacional versión español CIE-10 10, modificada para obtener frecuencia anual y de vida, y adaptado lingüísticamente en estudios anteriores del INSM. El análisis psicométrico de los síntomas depresivos alcanzó un coeficiente alpha de Chronbach de 0,665 11.
La calidad de vida fue medida empleando el Índice de Calidad de Vida de Mezzich (versión española) 12. Este consiste en 10 ítems que incluyen bienestar físico, bienestar psicológico o emocional, auto-cuidado y funcionamiento independiente, funcionamiento ocupacional, funcionamiento interpersonal, apoyo social-emocional, apoyo comunitario y de servicios, plenitud personal, satisfacción espiritual y calidad de vida global. Cada ítem es valorado por el sujeto en una escala ordinal de 1 a 10 puntos. Este instrumento fue adaptado lingüísticamente y validado para la población peruana, con un coeficiente alpha de Chronbach de 0,867 13.
El diagnóstico de diabetes mellitus fue obtenido del reporte estadístico diario de atenciones consignado por el médico tratante, sin importar que esta fuera tipo 1 o tipo 2. Las covariables incluyen grupo etario en años (18-30, 30-45, 45-60 y mayores de 60), sexo, grado de instrucción (primaria, secundaria, superior no universitario, universitario) y estado civil (soltero, casado, conviviente y se agrupo a los que eran separado, divorciado o viudo).
Análisis estadísticoLa base de datos fue analizada con el software estadístico Stata 14 (Stata Corporation, College Station, Texas, USA). Se consideró un nivel de significancia de 0,05 en todas las pruebas estadísticas. Se realizó un análisis exploratorio de las variables que podrían estar asociadas con depresión, para ello primero se realizó la prueba de Chi cuadrado y solo aquellas variables con un p<0,05 (sexo, edad, grado de instrucción y estado civil) se incluyeron en los modelos de regresión logística.
El análisis de la calidad de vida se realizó en cada uno de las 10 áreas que tiene el índice de calidad de vida de Mezzich y para ello se empleó la prueba T. Los resultados se muestran como media y desviación estándar. Para obtener la diferencia mínima clínicamente importante (DMCI) se determinó el valor de media desviación estándar de la variable calidad de vida 14,15, que equivale a 0.74. Luego se determinó si la diferencia de cada área entre los pacientes con DM y depresión con aquéllos con DM y sin depresión el área de calidad de vida es mayor que 0.74. En las área en que esto ocurrió se estableció una DMCI.
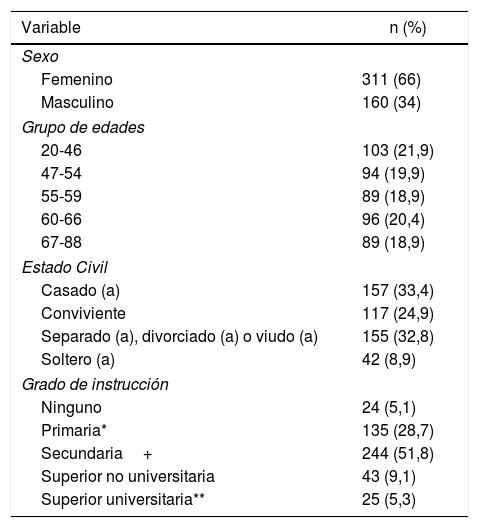
ResultadosDe 471 pacientes con diabetes mellitus registrados en la base de datos, se incluyó para el estudio a 468. El promedio de edad de estos pacientes fue 55+12.2 años. La frecuencia actual de depresión fue 5,9%, la anual 8,6% y la de vida 31,8%. La mayoría de participantes era del sexo femenino y se encontraban con estado civil de casado o conviviente. De acuerdo al nivel educativo, la mayoría había alcanzado como mínimo el nivel secundario (tabla 1).
Características de la población
| Variable | n (%) |
|---|---|
| Sexo | |
| Femenino | 311 (66) |
| Masculino | 160 (34) |
| Grupo de edades | |
| 20-46 | 103 (21,9) |
| 47-54 | 94 (19,9) |
| 55-59 | 89 (18,9) |
| 60-66 | 96 (20,4) |
| 67-88 | 89 (18,9) |
| Estado Civil | |
| Casado (a) | 157 (33,4) |
| Conviviente | 117 (24,9) |
| Separado (a), divorciado (a) o viudo (a) | 155 (32,8) |
| Soltero (a) | 42 (8,9) |
| Grado de instrucción | |
| Ninguno | 24 (5,1) |
| Primaria* | 135 (28,7) |
| Secundaria+ | 244 (51,8) |
| Superior no universitaria | 43 (9,1) |
| Superior universitaria** | 25 (5,3) |
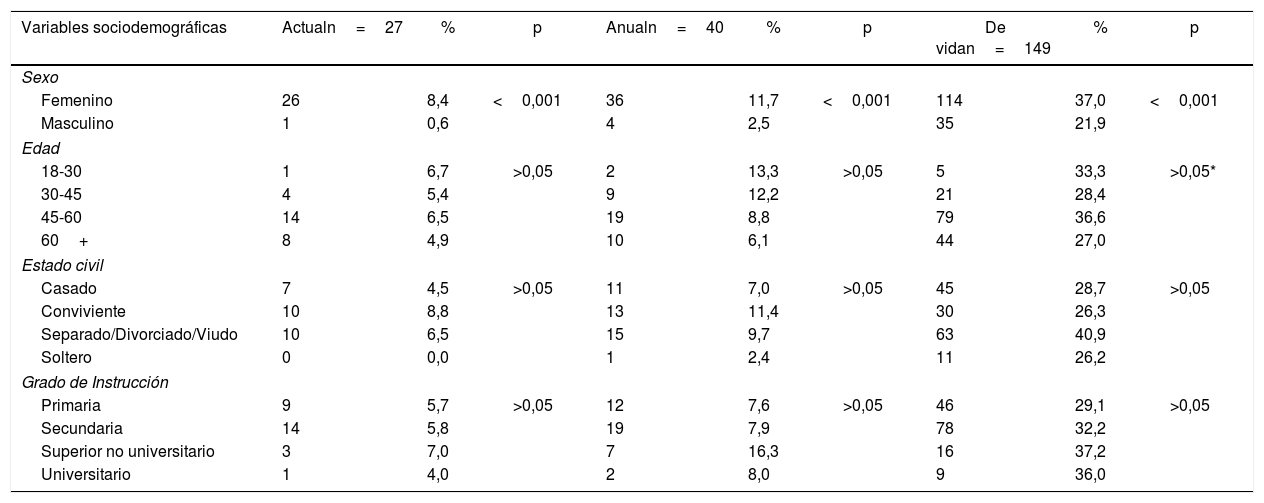
En la tabla 2, se observa que las mujeres presentan mayor frecuencia de depresión, ya sea esta actual, a los doce meses o en algún momento de su vida (8,44%, 11,69%, 37,01% respectivamente, p<0,0001). Con respecto a la edad, no se encuentran diferencias de depresión entre grupos en la categoría actual, anual y de vida, excepto por la mayor frecuencia de depresión en adultos de 45-60 años (36,57%) en comparación con adultos mayores de 60 años (26,99%). En el caso del estado civil, se encontró que los diabéticos convivientes presentaron mayor frecuencia de depresión que los solteros (8,77% vs 0%, p<0,05). Además, en la frecuencia de vida los casados presentaron menor depresión que los separados, viudos o divorciados (28,66% vs 40,91%, p<0,05). Por grado de educación no se encontraron diferencias de depresión actual, anual o en algún momento de la vida.
Variables sociodemográficas de los pacientes diabéticos con episodio depresivo que acudieron a atenderse en establecimiento públicos de Lima Metropolitana
| Variables sociodemográficas | Actualn=27 | % | p | Anualn=40 | % | p | De vidan=149 | % | p |
|---|---|---|---|---|---|---|---|---|---|
| Sexo | |||||||||
| Femenino | 26 | 8,4 | <0,001 | 36 | 11,7 | <0,001 | 114 | 37,0 | <0,001 |
| Masculino | 1 | 0,6 | 4 | 2,5 | 35 | 21,9 | |||
| Edad | |||||||||
| 18-30 | 1 | 6,7 | >0,05 | 2 | 13,3 | >0,05 | 5 | 33,3 | >0,05* |
| 30-45 | 4 | 5,4 | 9 | 12,2 | 21 | 28,4 | |||
| 45-60 | 14 | 6,5 | 19 | 8,8 | 79 | 36,6 | |||
| 60+ | 8 | 4,9 | 10 | 6,1 | 44 | 27,0 | |||
| Estado civil | |||||||||
| Casado | 7 | 4,5 | >0,05 | 11 | 7,0 | >0,05 | 45 | 28,7 | >0,05 |
| Conviviente | 10 | 8,8 | 13 | 11,4 | 30 | 26,3 | |||
| Separado/Divorciado/Viudo | 10 | 6,5 | 15 | 9,7 | 63 | 40,9 | |||
| Soltero | 0 | 0,0 | 1 | 2,4 | 11 | 26,2 | |||
| Grado de Instrucción | |||||||||
| Primaria | 9 | 5,7 | >0,05 | 12 | 7,6 | >0,05 | 46 | 29,1 | >0,05 |
| Secundaria | 14 | 5,8 | 19 | 7,9 | 78 | 32,2 | |||
| Superior no universitario | 3 | 7,0 | 7 | 16,3 | 16 | 37,2 | |||
| Universitario | 1 | 4,0 | 2 | 8,0 | 9 | 36,0 | |||
En la frecuencia de vida se encontró que los pacientes entre 45-60 años frente a los 60 años a más tenían mayor depresión (p <0,05)+En la frecuencia actual los convivientes presentaron mayor porcentaje de depresión frente a los solteros (p <0,05)° En la frecuencia de vida los casados presentaron menor porcentaje depresión que en los separados/divorciado/viudo (p <0,05).
NS: No significativo (p>0.05, a menos que se indique lo contrario)
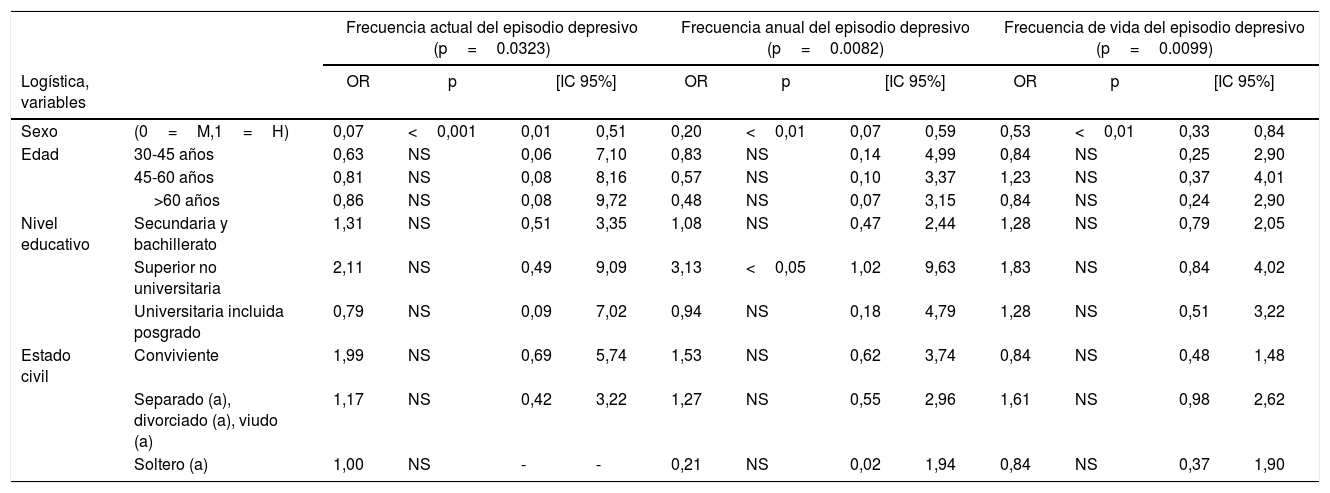
Al hacer la regresión logística se halló que el sexo era el único factor asociado a depresión, tanto en la frecuencia actual, anual y en la de vida. Asimismo, la frecuencia anual del episodio depresivo se asoció con tener un nivel educativo superior no universitario (tabla 3).
Regresión logística: Se muestra la significancia de las variables seleccionadas versus el estado final del paciente depresivo por categorías
| Frecuencia actual del episodio depresivo (p=0.0323) | Frecuencia anual del episodio depresivo (p=0.0082) | Frecuencia de vida del episodio depresivo (p=0.0099) | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Logística, variables | OR | p | [IC 95%] | OR | p | [IC 95%] | OR | p | [IC 95%] | ||||
| Sexo | (0=M,1=H) | 0,07 | <0,001 | 0,01 | 0,51 | 0,20 | <0,01 | 0,07 | 0,59 | 0,53 | <0,01 | 0,33 | 0,84 |
| Edad | 30-45 años | 0,63 | NS | 0,06 | 7,10 | 0,83 | NS | 0,14 | 4,99 | 0,84 | NS | 0,25 | 2,90 |
| 45-60 años | 0,81 | NS | 0,08 | 8,16 | 0,57 | NS | 0,10 | 3,37 | 1,23 | NS | 0,37 | 4,01 | |
| >60 años | 0,86 | NS | 0,08 | 9,72 | 0,48 | NS | 0,07 | 3,15 | 0,84 | NS | 0,24 | 2,90 | |
| Nivel educativo | Secundaria y bachillerato | 1,31 | NS | 0,51 | 3,35 | 1,08 | NS | 0,47 | 2,44 | 1,28 | NS | 0,79 | 2,05 |
| Superior no universitaria | 2,11 | NS | 0,49 | 9,09 | 3,13 | <0,05 | 1,02 | 9,63 | 1,83 | NS | 0,84 | 4,02 | |
| Universitaria incluida posgrado | 0,79 | NS | 0,09 | 7,02 | 0,94 | NS | 0,18 | 4,79 | 1,28 | NS | 0,51 | 3,22 | |
| Estado civil | Conviviente | 1,99 | NS | 0,69 | 5,74 | 1,53 | NS | 0,62 | 3,74 | 0,84 | NS | 0,48 | 1,48 |
| Separado (a), divorciado (a), viudo (a) | 1,17 | NS | 0,42 | 3,22 | 1,27 | NS | 0,55 | 2,96 | 1,61 | NS | 0,98 | 2,62 | |
| Soltero (a) | 1,00 | NS | - | - | 0,21 | NS | 0,02 | 1,94 | 0,84 | NS | 0,37 | 1,90 | |
IC 95%: Intervalo de confianza del 95%; OR: odds ratio; NS=p>0.05.
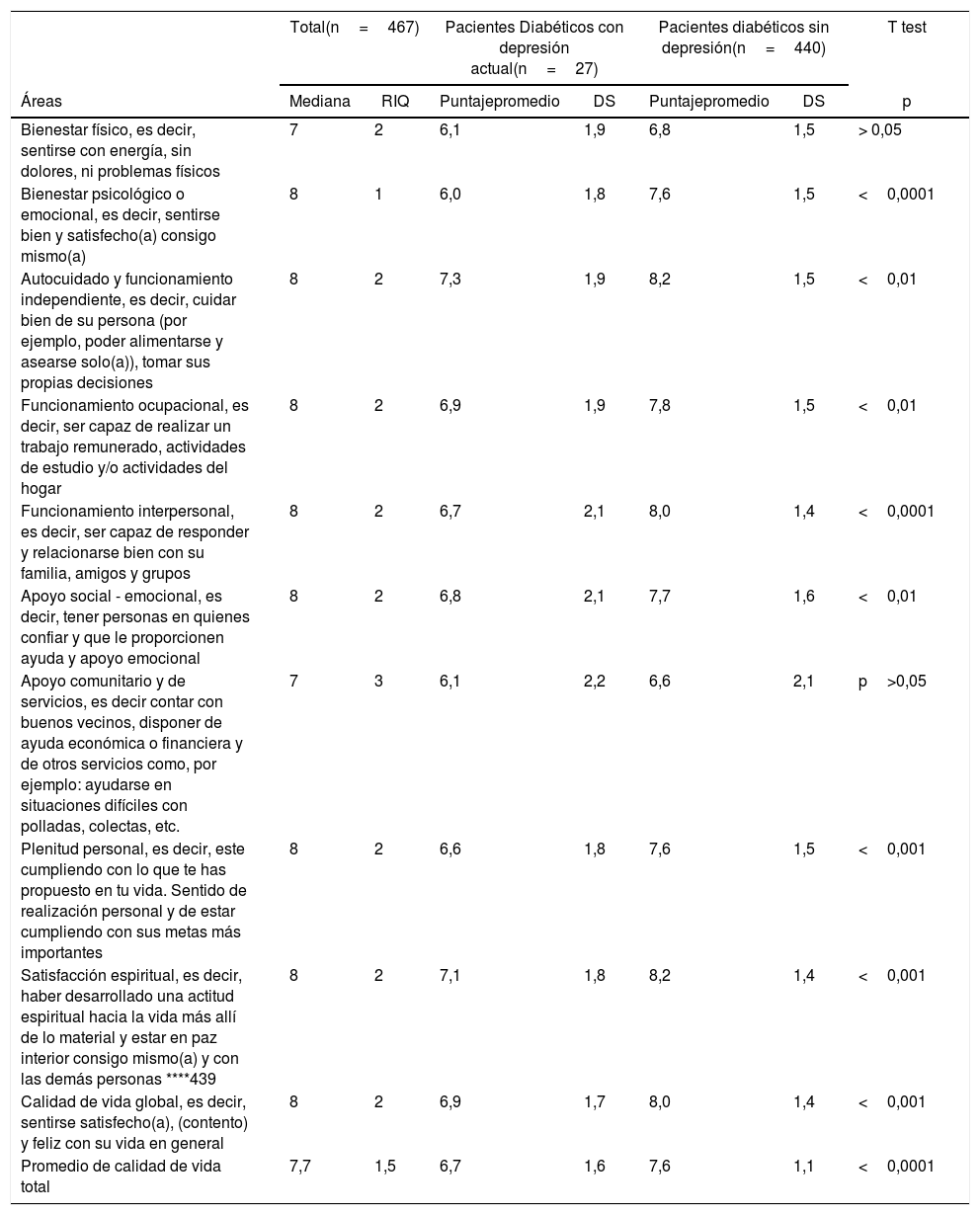
La calidad de vida en los pacientes diabéticos fue menor cuando tuvieron depresión actual (6,7 vs. 7,6 p <0,0001) (tabla 4). Cuando se analizó las diferencias en cada uno de los parámetros, que componen esta escala de Mezzich, se observó la misma diferencia con excepción de las áreas de bienestar psicológico o emocional y en la de apoyo comunitario y de servicios (p>0.05). Al comparar lo mismo, pero usando la diferencia mínima clínicamente importante (DMCI), se halló que tanto bienestar físico como apoyo comunitario y de servicios no tenían una diferencia clínicamente importante.
Calidad de vida en pacientes diabéticos con depresión y sin depresión
| Total(n=467) | Pacientes Diabéticos con depresión actual(n=27) | Pacientes diabéticos sin depresión(n=440) | T test | ||||
|---|---|---|---|---|---|---|---|
| Áreas | Mediana | RIQ | Puntajepromedio | DS | Puntajepromedio | DS | p |
| Bienestar físico, es decir, sentirse con energía, sin dolores, ni problemas físicos | 7 | 2 | 6,1 | 1,9 | 6,8 | 1,5 | > 0,05 |
| Bienestar psicológico o emocional, es decir, sentirse bien y satisfecho(a) consigo mismo(a) | 8 | 1 | 6,0 | 1,8 | 7,6 | 1,5 | <0,0001 |
| Autocuidado y funcionamiento independiente, es decir, cuidar bien de su persona (por ejemplo, poder alimentarse y asearse solo(a)), tomar sus propias decisiones | 8 | 2 | 7,3 | 1,9 | 8,2 | 1,5 | <0,01 |
| Funcionamiento ocupacional, es decir, ser capaz de realizar un trabajo remunerado, actividades de estudio y/o actividades del hogar | 8 | 2 | 6,9 | 1,9 | 7,8 | 1,5 | <0,01 |
| Funcionamiento interpersonal, es decir, ser capaz de responder y relacionarse bien con su familia, amigos y grupos | 8 | 2 | 6,7 | 2,1 | 8,0 | 1,4 | <0,0001 |
| Apoyo social - emocional, es decir, tener personas en quienes confiar y que le proporcionen ayuda y apoyo emocional | 8 | 2 | 6,8 | 2,1 | 7,7 | 1,6 | <0,01 |
| Apoyo comunitario y de servicios, es decir contar con buenos vecinos, disponer de ayuda económica o financiera y de otros servicios como, por ejemplo: ayudarse en situaciones difíciles con polladas, colectas, etc. | 7 | 3 | 6,1 | 2,2 | 6,6 | 2,1 | p>0,05 |
| Plenitud personal, es decir, este cumpliendo con lo que te has propuesto en tu vida. Sentido de realización personal y de estar cumpliendo con sus metas más importantes | 8 | 2 | 6,6 | 1,8 | 7,6 | 1,5 | <0,001 |
| Satisfacción espiritual, es decir, haber desarrollado una actitud espiritual hacia la vida más allí de lo material y estar en paz interior consigo mismo(a) y con las demás personas ****439 | 8 | 2 | 7,1 | 1,8 | 8,2 | 1,4 | <0,001 |
| Calidad de vida global, es decir, sentirse satisfecho(a), (contento) y feliz con su vida en general | 8 | 2 | 6,9 | 1,7 | 8,0 | 1,4 | <0,001 |
| Promedio de calidad de vida total | 7,7 | 1,5 | 6,7 | 1,6 | 7,6 | 1,1 | <0,0001 |
RIQ: Rango intercuartil.
DS: Desviación estándar
Nuestros resultados indican que los pacientes con DM de Lima Metropolitana atendidos en centros de salud pública presentan más depresión que la población general. En el presente estudio la frecuencia actual de depresión en pacientes diabéticos fue de 5,77%, la anual fue de 8,55% y la de vida fue 31,84%, mientras que en la población general de Lima Metropolitana se halló una prevalencia de depresión actual de 2,8%, la anual fue de 6,2% y la de vida fue de 17,2% 16. En 1993 se encontró que las personas con DM tenían una prevalencia de depresión tres veces más elevada que la población general 17. En otro meta-análisis en que se incluyó a 20,218 pacientes con DM, de 42 estudios, se encontró que la depresión es dos veces más común en personas con DM en comparación a la población general 18. Ali en un meta-análisis de 10 estudios controlados obtuvo entre los DM tipo 2 una frecuencia de depresión casi dos veces mayor 19. Creemos que es importante examinar la evolución de la depresión en pacientes con diagnóstico de diabetes de larga data.
Se ha planteado que los síntomas depresivos podrían ser una consecuencia de la carga de la DM. El número de enfermedades crónicas parece explicar parte de la asociación entre la DM y los síntomas depresivos 20. La depresión en DM sería un fenómeno multideterminado resultante de las interacciones entre factores biológicos y psicosociales 21. Pero la mayor incidencia de depresión en pacientes con diabetes puede ser una consecuencia de la resistencia central a la insulina. La resistencia a la insulina en el cerebro puede provocar alteraciones en la función mitocondrial, aumento de los niveles de monoamino oxidasas y aumento del aclaramiento de la dopamina 22. Se ha planteado que la disfunción mitocondrial puede contribuir a la depresión 23. La resistencia a la insulina guarda una relación directa con la gravedad de los síntomas de depresión en individuos sin DM 24. Pero es uno de los varios mecanismos asociados a depresión como neurotransmisión dopaminérgica disminuida 25. Estas alteraciones también pueden interactuar con otros factores, que pueden contribuir a la depresión y la ansiedad, incluida la susceptibilidad genética, alteraciones en los ritmos circadianos o cambios en el contenido de monoaminas como serotonina, norepinefrina y dopamina 26. Las personas recién diagnosticadas de DM tienen menos síntomas de depresión que los ya diagnosticados 27. Los ratones KO del receptor de insulina del cerebro con el envejecimiento presentan signos equivalentes a depresión24.
Estas variaciones bioquímicas explicarían los hallazgos en personas con DM de anormalidades en las imágenes cerebrales, que incluyen actividad cerebral alterada y conectividad mediante resonancia magnética funcional 28, microestructura alterada mediante imágenes de tensor de difusión 29 y circuitos neuronales alterados en el cuerpo estriado 30.
En otros estudios realizados en el Perú en pacientes con DM se ha encontró altas prevalencias de depresión, en Lima Metropolitana la prevalencia actual de depresión fue 73,3% 31, en Chiclayo 57,78% 32 y en Trujillo 38,21% 33. Esta disimilitud en los resultados puede atribuirse a diferencias metodológicas, en el caso de nuestro estudio se utilizó un instrumento de diagnóstico categórico, es decir sobre presencia o no de episodio depresivo según los criterios operacionales del CIE-10, y en los otros estudios se utilizó instrumentos dimensionales como el Inventario de Depresión de Beck; también es posible que factores etno-culturales pudieron inducir a sesgos de medición 34, o por haber hecho el estudio entre pacientes hospitalizados o en más graves, quienes tendrán porcentajes más elevados de depresión.
Las mujeres tuvieron mayor frecuencia de depresión. Es lo hallado en estudios semejantes11,35]. En la población general ser mujer está asociado con tasas más elevadas de depresión 36. Las razones para explicar está mayor frecuencia en personas de sexo femenino podrían ser las mujeres realizan menor actividad física, que es un factor protector de depresión, que los hombres, lo cual las predispondría a tener depresión 37. Khuwaja et al. refieren que el rol social que tiene las mujeres (pasividad, dependencia, expresión emocional) les permite expresar mejor sus emociones y así identificar cuando se sientan deprimidas34. Pero consideramos que la principal razón sea que las mujeres presentan una mayor resistencia a la insulina que los varones 38, la que explicaría que tengan en un porcentaje mayor depresión30.
Por otro lado, no encontramos que la edad, el estado civil y el grado de instrucción se relacionaran con depresión. Pero en el análisis hallamos que los convivientes presentaron mayor porcentaje de depresión frente a los solteros, y que en los casados el porcentaje de depresión fue menor que en los separados/divorciados/viudos. Chew también encontró un porcentaje más alto de depresión entre los separados/divorciados 39.
Nuestros diabéticos con depresión presentaron menor calidad de vida. En pacientes con diabetes la depresión parece ser un factor determinante de una deficiente calidad de vida 40. Se ha descrito que altos niveles de depresión tienen un impacto negativo en la calidad de vida. Eren y colaboradores catalogan a la depresión como un mal penetrante y que su impacto en la calidad de vida de los diabéticos es directamente proporcional a la gravedad de la depresión 41. La presencia simultánea de DM y depresión causa pobre autocuidado 42, disminuye la adherencia al tratamiento y la calidad de vida, incrementa las complicaciones 43 y la mortalidad 44, todo lo cual se traduce en un incremento de los costos en salud 45, que si se presenta cada enfermedad por separado.
Cuando analizamos por separado las diez áreas que componen el cuestionario de calidad de vida que empleamos encontramos que los puntajes fueron menores en los DM con depresión en todas salvo en bienestar psicológico y emocional y en apoyo comunitario y de servicios. La condición física, social y emocional en pacientes diabéticos está disminuida 46. En la DM hay una pérdida de masa muscular y polineuropatía, que ocasionarían una reducción de la fuerza muscular, lo que provoca una disminución del bienestar físico, que se incrementa cuando hay un ánimo depresivo 47. La mayoría de las personas con DM tienen un autocuidado regular. Es que al diagnóstico los DM son adultos, por lo que la enseñanza de las medidas de control es un reto. Este proceso de aprendizaje se entorpecería aún más si presentan depresión, ya que la depresión interviene negativamente en los procesos cognoscitivos del aprendizaje 48.
Al ser este un estudio transversal la primera limitación es que sólo tenemos la observación de un momento en la vida de los pacientes con DM atendidos en establecimientos de salud de Lima. Siendo un estudio sólo por encuesta no conocemos el verdadero nivel de la DM ni si se lleva en forma adecuada o no su tratamiento. Otra limitación es el sesgo de selección de los participantes, ya que solo han sido elegidos aquellos que acuden a los hospitales del sector público, sin embargo, se tiene en consideración esto al realizar las conclusiones.
ConclusiónLa frecuencia de depresión en pacientes con diabetes que son atendidos en forma ambulatoria en centros de salud públicos es mayor a la población general y su calidad de vida se ve reducida significativamente, lo que plantea la necesidad de considerar la depresión como un factor aditivo a la carga de morbilidad de esta condición.
Fuente de financiamientoNinguna
Tesis académica para optar título de Médico CirujanoPrevalencia de depresión y sus factores asociados en pacientes con diabetes mellitus que acuden a consulta externa de hospitales generales y centros de salud de Lima Metropolitana y el Callao –2015, 2018, Universidad Peruana Cayetano Heredia
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.