Building resilience and resources to reduce depression and anxiety in young people from urban neighbourhoods in Latin America (OLA)
Más datosCo-producir, con profesionales y usuarios, recomendaciones para mejorar los servicios de salud mental dirigidos a adultos jóvenes y adolescentes en Lima, Perú.
MétodosSe realizaron cuatro talleres de co-producción con 30 usuarios y profesionales de salud de dos centros de atención primaria y tres Centros de Salud Mental Comunitarios (CSMC) de Lima, Perú. Sus recomendaciones se organizaron en cuatro categorías: recursos del establecimiento, personal de salud, dificultades para el acceso y continuidad de la atención, normativas y paquetes de atención. Se elaboró una lista final identificando las similitudes en las sugerencias.
ResultadosLas recomendaciones incluyeron garantizar la privacidad durante las consultas, entrenar al personal para brindar cuidado de manera eficiente y empática, promover y diseminar los servicios de salud mental disponibles y priorizar la adherencia al tratamiento. Mientras los profesionales sugirieron cambios relacionados a aspectos administrativos de los establecimientos de salud (EESS), los usuarios recomendaron cambios en el trato recibido durante la atención.
ConclusiónInvolucrar a usuarios y profesionales permite identificar recomendaciones valiosas para mejorar el acceso y la calidad de atención de servicios de salud mental para adolescentes y adultos jóvenes. Futuros esfuerzos deben desarrollar estrategias sostenibles que atiendan a las necesidades de estos actores clave.
Co-produce recommendations with professionals and users to improve mental health services for young people and adolescents in Lima, Peru.
MethodsWe conducted 4 co-production workshops with 30 users and health professionals from 2 primary health care centres and 3 Community Mental Health Centres located in Lima, Peru. Their recommendations were organised into four categories: centres’ resources, health personnel, challenges in care access and continuity, guidelines and health service packages. A final list was compiled by identifying commonalities between suggestions.
ResultsThe recommendations included guaranteeing users’ privacy during sessions, training the staff to deliver efficient and empathetic care, promoting and disseminating mental health services options, and prioritising treatment adherence. While professionals suggested changes related to the administrative aspects of health facilities, users recommended improvements in the interpersonal treatment received during care.
ConclusionEngaging both users and professionals allows for the identification of valuable recommendations to improve access to and the quality of mental health services for young people. Future efforts should focus on developing sustainable strategies to address the needs of key stakeholders.
La co-producción se refiere al proceso de involucrar a diversos actores clave en el desarrollo de intervenciones o servicios, definiendo los objetivos a abordar y solucionando problemas de manera conjunta1. Consiste en la generación colaborativa de conocimientos, promoviendo roles igualitarios entre distintos actores, incluyendo expertos, profesionales, investigadores y usuarios2,3, a diferencia de aproximaciones jerárquicas4.
El diseño de programas y servicios en salud mental suele priorizar el conocimiento proveniente del sistema de salud y la academia, dejando de lado otras formas de conocimiento como la experiencia vivida5. En contraste, la co-producción recoge aportes de usuarios para adaptar las intervenciones y los servicios a su contexto y sus necesidades, hacerlos sostenibles y amigables6. Así, cuestiona la noción de que las intervenciones deben ser diseñadas para un grupo, y propone diseñarlas conjuntamente con el grupo que las utilizará3.
Los jóvenes están menos involucrados que otros grupos poblacionales en ejercicios de co-producción de políticas y servicios públicos7, y son pocos los estudios que buscan activamente su participación8,9. La co-producción les brindaría la oportunidad de contribuir a definir las metas de intervenciones públicas según necesidades que consideren prioritarias7. Esto cobra mayor relevancia si consideramos que los sistemas de salud tienen dificultades para atender las necesidades de adultos jóvenes y adolescentes10,11.
La participación de usuarios jóvenes podría promover la mejora de los servicios de salud y las políticas públicas en salud mental, fomentando la adaptación de los servicios a necesidades específicas, mayor reconocimiento de la efectividad de intervenciones y mayor comprensión del problema de salud mental12. Un estudio en Chile señala que la participación de usuarios adolescentes permite brindar recomendaciones dirigidas a trabajadores de salud y organizaciones gubernamentales13. Investigaciones en Turquía, Pakistán y Reino Unido plantean la co-producción de programas, servicios e investigaciones en salud mental, involucrando también a profesionales en el área para alcanzar una aproximación global a la problemática14–16. Si bien estudios realizados en Latinoamérica reportan que los enfoques participativos promueven intervenciones adaptadas a su contexto y público objetivo, así como una mayor colaboración entre miembros de la comunidad y los servicios de salud17–19, la gran mayoría de estudios sobre co-producción provienen de países de ingresos altos20.
En Perú, una de cada cuatro personas experimenta algún tipo de problema de salud mental a lo largo de su vida, con un mayor impacto en la población joven21. Frente a ello, en el 2012 se inició una reforma de salud mental para impulsar un modelo de atención comunitario en los servicios22. Un elemento clave de esta reforma fue la creación de Centros de Salud Mental Comunitarios (CSMC), los cuales brindan atención especializada a casos de mayor severidad y se articulan con los centros de atención primaria23.
Si bien la cantidad de CSMC aumentó en la última década, alcanzando los 288 CSMC a nivel nacional en 202524, el acceso a los servicios puede ser un proceso complejo. Los usuarios necesitan una referencia de un centro de atención primaria, gestión que puede tardar más de un mes25. Incluso los usuarios que ya reciben atención en los CSMC enfrentan problemas como la limitada disponibilidad de citas y el desabastecimiento de medicinas26. Es necesario explorar las dificultades específicas que enfrentan los jóvenes en el acceso y la atención en los CSMC, considerando que suelen mostrar una menor disposición que grupos de mayor edad para acudir a estos servicios27,28.
Incorporar la voz de actores clave en la evaluación y mejora de los servicios de salud mental en Perú es una tarea pendiente. Así lo sugiere la Defensoría del Pueblo, que tras una supervisión realizada en 2019 a los 103 CSMC existentes hasta esa fecha, reveló que el 63% no realizaba estudios de satisfacción de sus usuarios29. Buscando aportar al conocimiento en esta área, nos propusimos realizar talleres con usuarios y profesionales de establecimientos de salud (EESS) en Lima, Perú con el objetivo de co-producir recomendaciones para mejorar la atención en salud mental para adultos jóvenes y adolescentes.
MetodologíaDiseñoSe realizó un estudio observacional descriptivo de corte transversal que utilizó talleres de co-producción para recolectar información. La co-producción es una metodología que permite la colaboración activa entre participantes de diversos perfiles en igualdad de condiciones30,31. Los talleres tuvieron como objetivo co-producir recomendaciones para mejorar la atención en los servicios de salud mental, involucrando a usuarios y profesionales de EESS en Lima, Perú. Este ejercicio implicó un trabajo conjunto entre ambos grupos de participantes.
Los talleres fueron la culminación de actividades de un estudio cualitativo más amplio, diseñado para describir barreras y facilitadores en el acceso a servicios de salud mental de adolescentes y adultos jóvenes, así como recoger valoraciones sobre la calidad de la atención. En la primera fase, se realizaron entrevistas a 41 participantes de cuatro perfiles: responsables del diseño de las políticas públicas, directores de EESS, profesionales de salud, y usuarios adolescentes y adultos jóvenes. Se identificaron diversas barreras para la atención en los servicios de salud mental, que fueron el insumo principal para la co-producción de las recomendaciones en los talleres.
Este estudio se realizó en el marco del proyecto «Promoviendo la resiliencia y el desarrollo de recursos para superar la depresión y ansiedad en jóvenes de zonas urbanas de América Latina» (OLA), el cual tiene como objetivo identificar recursos que ayudan a adultos jóvenes y adolescentes de entornos de bajos recursos de Latinoamérica a prevenir o recuperarse de la depresión y ansiedad32,33.
Contexto y ámbito del estudioEl estudio se enfocó en el sistema de salud mental público peruano, en proceso de reforma desde 2012, con un modelo de atención comunitario22. Este modelo incluye intervenciones para la prevención, detección y tratamiento de problemas psicosociales y de salud mental34.
Un elemento clave de esta reforma de salud mental fue la creación de los CSMC, que brindan atención ambulatoria y especializada a usuarios con problemas de salud mental severos23. Propone la articulación de los CSMC con otros EESS, entre ellos los Centros de Salud (CS) de la Atención Primaria, que funcionan como punto de acceso al sistema y atienden a personas con problemas leves de salud mental35.
Los CSMC reciben financiamiento del Programa Presupuestal 131 «Control y prevención en salud mental» (PP131)36, que incluye paquetes de atención dirigidos a personas con problemas psicosociales y trastornos mentales (p. ej., personas con trastornos afectivos y de ansiedad, personas con trastornos psicóticos, etc.)37. Cada paquete establece un número mínimo de actividades que un usuario debe recibir en su tratamiento (p. ej., consultas médicas, visitas domiciliarias, sesiones de psicoterapia, etc.)38.
Los talleres fueron realizados en cinco EESS: tres CSMC y dos CS ubicados en Lima, áreas que concentran el 36,8% de la población del Perú39 y recopilaron información sobre la experiencia de usuarios y profesionales de salud de tres paquetes de atención dirigidos a adolescentes y adultos jóvenes: problemas psicosociales, trastornos afectivos y de ansiedad, y trastornos y síndromes psicóticos. Estos paquetes concentran el 68% del presupuesto del PP13140.
ParticipantesSe esperaba contar con un total de 24 a 32 participantes en los talleres. Los criterios de inclusión fueron aplicados tanto en el estudio cualitativo como en los talleres. Para usuarios: a) tener de 15 a 24 años, b) estar en capacidad de dar consentimiento o asentimiento informado, c) recibir atención dentro del paquete de problemas psicosociales (p. ej., violencia familiar, maltrato infantil), trastornos afectivos y de ansiedad, y/o trastorno psicótico; c) atenderse o haberse atendido en los EESS incluidos en el estudio durante un mínimo de tres meses. Para profesionales de salud: a) estar en capacidad de dar consentimiento, b) ser un trabajador en el área de salud mental, niños y adolescentes o adultos de uno de los cinco EESS incluidos en el estudio.
ProcedimientosPara el reclutamiento, se contactó a participantes entrevistados en la primera fase del estudio cualitativo. Al no estar todos disponibles, se invitó a usuarios y profesionales de los mismos EESS previamente identificados para las entrevistas. Los investigadores se comunicaron individualmente con cada potencial participante, o con su tutor legal en el caso de los adolescentes, para explicar la actividad. Los talleres se realizaron en julio del año 2024, en una ubicación y horarios accesibles para los participantes.
TalleresSe realizaron cuatro talleres presenciales, cada uno de tres horas y media. Se consideró el tipo de participante y EESS para dividir a los participantes de tal manera que tengan características similares: usuarios de CS, profesionales de CS, usuarios de CSMC y profesionales de CSMC. Los talleres fueron facilitados por un equipo de tres o cuatro investigadores con formación en psicología, quienes registraron los comentarios de los participantes mediante notas escritas y grabaciones de audio. Los talleres se dividieron en tres momentos, descritos a continuación:
- (1)
Presentación de hallazgos previos:
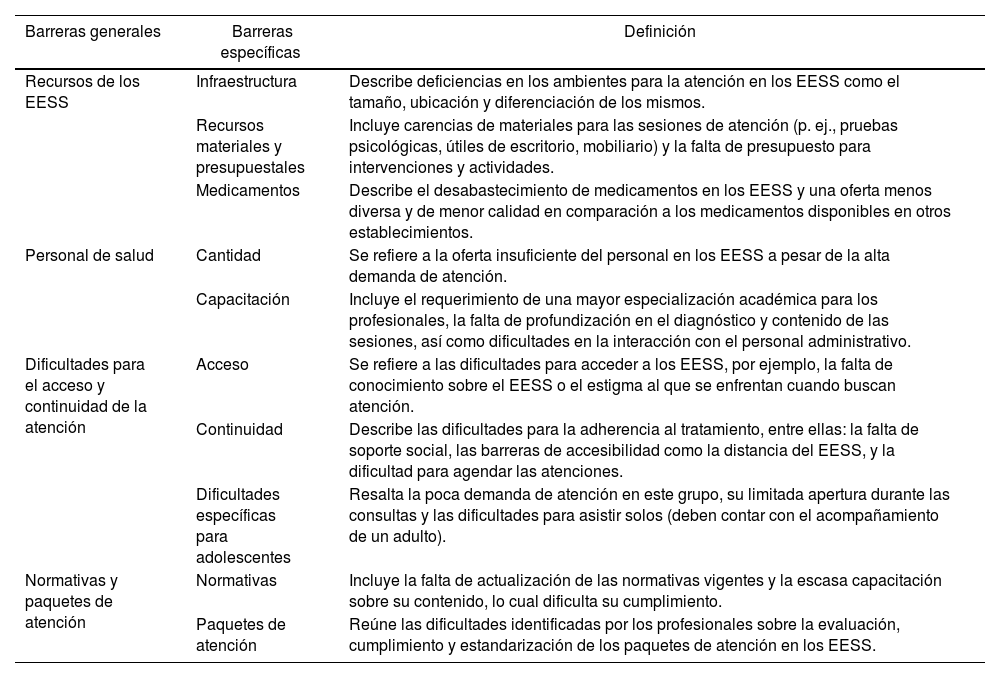
Se presentaron las barreras para la atención en salud mental identificadas en las entrevistas previas, cuyos hallazgos fueron analizados y triangulados considerando los diferentes perfiles de actores clave. Así, se organizaron las barreras en cuatro barreras generales y 10 barreras específicas (tabla 1).
Barreras identificadas en el estudio cualitativo y presentadas en los talleres
| Barreras generales | Barreras específicas | Definición |
|---|---|---|
| Recursos de los EESS | Infraestructura | Describe deficiencias en los ambientes para la atención en los EESS como el tamaño, ubicación y diferenciación de los mismos. |
| Recursos materiales y presupuestales | Incluye carencias de materiales para las sesiones de atención (p. ej., pruebas psicológicas, útiles de escritorio, mobiliario) y la falta de presupuesto para intervenciones y actividades. | |
| Medicamentos | Describe el desabastecimiento de medicamentos en los EESS y una oferta menos diversa y de menor calidad en comparación a los medicamentos disponibles en otros establecimientos. | |
| Personal de salud | Cantidad | Se refiere a la oferta insuficiente del personal en los EESS a pesar de la alta demanda de atención. |
| Capacitación | Incluye el requerimiento de una mayor especialización académica para los profesionales, la falta de profundización en el diagnóstico y contenido de las sesiones, así como dificultades en la interacción con el personal administrativo. | |
| Dificultades para el acceso y continuidad de la atención | Acceso | Se refiere a las dificultades para acceder a los EESS, por ejemplo, la falta de conocimiento sobre el EESS o el estigma al que se enfrentan cuando buscan atención. |
| Continuidad | Describe las dificultades para la adherencia al tratamiento, entre ellas: la falta de soporte social, las barreras de accesibilidad como la distancia del EESS, y la dificultad para agendar las atenciones. | |
| Dificultades específicas para adolescentes | Resalta la poca demanda de atención en este grupo, su limitada apertura durante las consultas y las dificultades para asistir solos (deben contar con el acompañamiento de un adulto). | |
| Normativas y paquetes de atención | Normativas | Incluye la falta de actualización de las normativas vigentes y la escasa capacitación sobre su contenido, lo cual dificulta su cumplimiento. |
| Paquetes de atención | Reúne las dificultades identificadas por los profesionales sobre la evaluación, cumplimiento y estandarización de los paquetes de atención en los EESS. |
Presentados solo en los talleres con profesionales de salud, dado que están familiarizados con la información incluida en las normativas vigentes y paquetes de atención.
EESS: establecimientos de salud.
Luego de presentar cada barrera general y específica, se abrió un espacio de discusión. Se consultó a los participantes por sus opiniones y si sus experiencias en los EESS eran similares o diferentes a lo presentado. Los facilitadores motivaron a los participantes a expresar sus ideas y pedían clarificación de ser necesario.
- (2)
Elaboración de recomendaciones:
En base a la discusión, se solicitó a los participantes plantear recomendaciones para resolver las barreras identificadas. Fueron divididos aleatoriamente en dos o tres grupos, dependiendo de la cantidad de participantes del taller. Cada grupo debía plantear, como mínimo, una sugerencia por barrera específica (tabla 1) y registrarla en la plataforma virtual Jamboard. Este proceso se realizó en cuatro rondas, una por cada barrera general presentada, generando diferentes agrupaciones de participantes en cada ronda.
- (3)
Discusión y priorización de recomendaciones:
A manera de integración, se revisaron todas las sugerencias para cada barrera específica para encontrar acuerdos. Esto permitió a los participantes explicar sus recomendaciones, conocer las otras y discutir cuáles eran de mayor importancia. Esto, con el propósito de elaborar una lista final de recomendaciones que el grupo reconocía como prioritarias.
Cuando hubo consenso, los participantes acordaron la selección de una recomendación por barrera específica. En otros casos, consideraron que era necesario incluir en la lista final más de una recomendación por cada barrera, por lo que las integraron para generar una nueva sugerencia.
AnálisisSe registraron las recomendaciones planteadas durante los talleres. Cuatro facilitadores revisaron las notas y grabaciones de audio obtenidas durante los talleres, que aportaron mayor detalle sobre las reflexiones compartidas y el proceso de formulación de sugerencias de cada grupo; por ejemplo, cómo decidían qué barreras abordaban y qué recomendación plantear.
Con estos materiales, se realizó un análisis cualitativo de contenido deductivo41. Se desarrolló una matriz en Excel para sistematizar las recomendaciones, organizándolas según categorías previamente definidas a partir de los hallazgos de las entrevistas realizadas en una fase anterior del estudio. La agrupación temática fue revisada y discutida entre dos integrantes del equipo de investigación y un investigador principal para validar la organización de los datos. Como resultado, se mantuvieron las cuatro categorías generales y 10 subcategorías derivadas de las barreras previamente identificadas (tabla 1), y se realizaron ajustes en su conceptualización. Durante el análisis, se alcanzó saturación temática al identificar recurrencias en las recomendaciones mencionadas por distintos perfiles de actores entrevistados, particularmente en las que abordaban las barreras de infraestructura, recursos materiales y presupuestales, cantidad del personal y dificultades para la continuidad de la atención.
Consideraciones éticasEl estudio contó con la aprobación del Comité Institucional de Ética de la Universidad Peruana Cayetano Heredia (N° 199-12-23), así como de autoridades regionales de salud: la DIRESA Callao (Constancia N°066-2023) y la DIRIS Lima Centro (Expediente N°202362048). Los usuarios y profesionales brindaron su consentimiento u asentimiento informado firmado antes de asistir al taller. En el caso de los adolescentes, un padre o tutor dio su consentimiento informado. Los participantes recibieron un vale de compras como compensación por su tiempo y se reembolsaron sus gastos de transporte.
ResultadosCaracterísticas de los participantesSe invitó a 42 personas anticipando posibles inasistencias. En total, 30 personas participaron en los cuatro talleres, lo que representa una tasa de asistencia de 71,4%. Además, acudieron de siete a ocho personas en cada taller, en línea con recomendaciones para actividades con enfoque participativo42. La mayoría de los asistentes eran mujeres (87%), y entre los usuarios la mayoría eran adultos jóvenes (80%) (tabla 2).
Características sociodemográficas de los participantes de los talleres
| Variable | f | %[n = 30] |
|---|---|---|
| Género | ||
| Masculino | 4 | 13% |
| Femenino | 26 | 87% |
| Tipo de participante | ||
| Usuario adolescente (menor de 18 años) | 3 | 10% |
| Usuario adulto joven (mayor de 18 años) | 12 | 40% |
| Profesional de salud | 15 | 50% |
| Establecimiento de salud | ||
| Centro de salud (CS) | 14 | 47% |
| Centro de salud mental comunitario (CSMC) | 16 | 53% |
Los participantes confirmaron los hallazgos del estudio cualitativo y compartieron experiencias similares a las recogidas en las entrevistas, tras lo cual propusieron recomendaciones. Entre los cuatro talleres, los participantes seleccionaron 36 recomendaciones prioritarias para la lista final, organizadas según el tipo de participante (usuarios o profesionales de CSMC y CS) y por barrera general y específica (Material Suplementario).
A continuación, se resumen las principales recomendaciones priorizadas para cada una de las cuatro barreras generales.
Sobre los recursos de los EESSLas recomendaciones para mejorar los recursos de los EESS buscan solucionar dificultades de infraestructura, recursos materiales y presupuestales, y disponibilidad de medicamentos.
Sobre la infraestructura, profesionales y usuarios coinciden en que la disposición y ubicación de los ambientes para la atención de salud mental dificultan la privacidad. Señalan que, en ocasiones, son utilizados para atender a varios usuarios simultáneamente. Además, reportaron que otros trabajadores de salud ingresan durante la consulta, generando incomodidad.
Sugieren la implementación de espacios específicos y diferenciados para las consultas. Los profesionales de CSMC enfatizan la necesidad de contar con una norma técnica que priorice ambientes de estas características, mientras los usuarios destacan la importancia de evitar interrupciones durante su atención. «Tiene que haber una norma técnica que diga cómo deben ser todos los (CSMC), no hay una (norma) que diga cuánto debe medir un consultorio de psicología» (Profesional CSMC, mujer, psiquiatra).
Respecto a los recursos materiales, los usuarios reportaron ocasiones en las que recibían material impreso (p. ej., tests psicológicos) utilizado previamente por otros pacientes. Por ello, sugirieron la renovación del material. Los profesionales resaltaron las dificultades presupuestales, mencionando la necesidad de comprar sus propios materiales y enfrentar dificultades para cubrir costos de ciertas actividades. Sugieren mejorar la gestión presupuestal para tener material actualizado, mobiliario y equipamiento en buen estado, y recursos para cumplir los paquetes de atención (p. ej., transporte para visitas domiciliarias). «Siempre me decían ‘llena estos formularios’, pero atrás estaban escritos (...) Se debe solicitar al gobierno que dé más materiales» (Usuaria CS, mujer, adulta joven).
Sobre la disponibilidad de medicinas, usuarios y profesionales reportan desabastecimiento en los EESS, por lo que sugieren aumentar la frecuencia de reposición y manejar un inventario de los fármacos con mayor demanda para garantizar su disponibilidad. Los usuarios de CSMC priorizaron la flexibilización del proceso de entrega de medicamentos (p. ej., no exigir un tipo específico de seguro de salud para recibirlos). «No me querían dar medicamentos porque no tenía SIS (Seguro Integral de Salud) y salía carísimo, la idea es no limitar (la adquisición de medicamentos)» (Usuario CSMC, hombre, adulto joven).
Las recomendaciones se enfocaron en la insuficiente cantidad de personal de los EESS, que impide satisfacer la demanda de atención. Además, reportan insatisfacción con el trato recibido por parte del personal administrativo y con el manejo de las consultas, mencionando la falta de psicoeducación.
Sobre la cantidad de personal, sugirieron aumentar la cantidad de profesionales que brindan atención psicológica. Los profesionales recomiendan mejorar los contratos (p. ej., duración, sueldo) para asegurar su permanencia y evitar su alta rotación. Los usuarios coinciden con la necesidad de reducir la rotación, y sugieren que, en caso el profesional que los atiende deje de laborar en el EESS, se les informe del cambio con anticipación. «Ayudaría que hubiera psicólogos permanentes, que no te cambien de psicólogo a cada rato» (Usuaria CS, mujer, adulta joven).
Para mejorar el manejo y trato de los pacientes por parte del personal, los usuarios sugirieron capacitar al personal administrativo para tener más empatía y mayor cuidado, y al personal de salud para informarlos mejor sobre sus diagnósticos. Los profesionales sugirieron mejorar la gestión de las capacitaciones dirigidas al personal de salud, planteando tener una programación de capacitaciones en temas actuales y relevantes, así como convenios con universidades o centros de formación terapéutica para guiar las capacitaciones. «Las capacitaciones deben ser ceñidas a la realidad, con temas de coyuntura, de la realidad el centro (y los casos que se ven en él)» (Profesional CS, mujer, psicóloga).
Las recomendaciones responden a las dificultades para acceder y continuar con la atención en salud mental, y dificultades específicas para la atención a adolescentes. Sobre las dificultades para el acceso, el reto principal era que los jóvenes no conocían los EESS y cómo acceder a la atención. Usuarios sugieren campañas de difusión sobre la importancia de la salud mental y los servicios disponibles, utilizando redes sociales y realizando actividades en espacios públicos e instituciones educativas. Los profesionales añaden la necesidad de informar a los usuarios sobre el proceso a seguir para atenderse en los EESS. «Tengo amigas que dicen ‘(el precio suele ser) 100 o 200 soles la atención’ pero en el centro está a 5 soles. No tienen mucho conocimiento, ayudaría hacer campañas (de difusión)» (Usuaria CS, mujer, adulta joven).
Respecto a las dificultades para la continuidad en la atención, se resalta la programación de citas en los EESS, debido a los largos periodos de tiempo entre estas. Los usuarios sugieren implementar plataformas digitales para obtener citas. Los profesionales proponen que los EESS flexibilicen este procedimiento y se adapten a las necesidades individuales de los usuarios para favorecer su asistencia (p. ej., considerar el horario escolar o laboral de los jóvenes). «La programación de citas tendría que ser más flexible, más amigable a las condiciones de los pacientes: horario escolar, turnos de trabajo de los padres» (Profesional CSMC, hombre, psicólogo).
Sobre las dificultades específicas para la atención de adolescentes, los profesionales señalaron una menor demanda de atención de esta población. Sus sugerencias incluían capacitar al personal para brindar un mejor trato a esta población, facilitar la programación de citas y trabajar con las familias para asegurar que acompañaran a los adolescentes en el proceso de atención. Los usuarios resaltaron que los adolescentes muestran menor apertura a compartir cómo se sienten debido al estigma sobre la salud mental. Sugirieron difundir información mediante talleres y campañas dirigidas a adolescentes y sus familiares, para eliminar prejuicios sobre la salud mental. «A veces creces en un entorno en el que toman a las personas que van al psicólogo como ‘locos’. Es importante informar, hacer charlas en los colegios (los adolescentes) pasan más tiempo ahí» (Usuaria CSMC, mujer, adulta joven).
Respecto a las normativas, los profesionales mencionaron que el constante cambio de normativas dificulta su cumplimiento. Sugirieron su actualización, junto a una capacitación del personal para garantizar su implementación y estandarización. «No estamos familiarizados con la normativa, entonces cada uno la maneja a su manera. Es necesario que se nos capacite con la misma información, que todos entiendan lo mismo y se aplique lo mismo» (Profesional CSMC, mujer, enfermera).
Sobre los paquetes de atención, coincidieron en la dificultad de cumplirlos. Enfatizaron la priorización de la cantidad de atenciones completadas sobre la efectividad del servicio. Mencionaron obstáculos para lograr la colaboración del personal necesario para cumplir con todas las actividades de los paquetes de atención (p. ej., en ocasiones no participa todo el personal necesario para una visita domiciliaria). Sugieren capacitar al personal para que esté familiarizado con las funciones a cumplir y evaluar la efectividad de los paquetes de atención para determinar qué actividades impactan positivamente en los pacientes. «Nos piden números, pero no se mide realmente si es efectivo o no. (Es necesario) que se pueda evaluar si ese número de atenciones que se establece realmente es efectivo». (Profesional CSMC, mujer, enfermera).
Mediante talleres con usuarios y profesionales de EESS de Lima, Perú, se co-diseñaron recomendaciones para enfrentar las barreras que afectan el acceso y la calidad de los servicios de salud mental para adultos jóvenes y adolescentes. La metodología empleada permitió incorporar las voces de diversos actores clave, de tal manera que las recomendaciones sean pertinentes y acordes a la realidad. Además, la participación de usuarios jóvenes resulta crucial, dado que su satisfacción con los servicios de salud mental influye significativamente en su posterior adherencia a estos43,44.
Una recomendación fundamental de los participantes fue mejorar los espacios de atención para garantizar su privacidad. Esta limitación ha sido recientemente reportada en los CSMC, que carecen de ambientes diferenciados para atender a usuarios con diferentes diagnósticos45. Garantizar la privacidad durante la consulta es clave para compartir información sobre temas de salud, principalmente en personas jóvenes46–48. Una intervención realizada en un servicio de urgencia en China reorganizó el espacio del establecimiento, controló el acceso a los consultorios y capacitó al personal para priorizar la privacidad, generando mejoras en la percepción de la privacidad y mayor satisfacción con la atención49.
Garantizar la disponibilidad de medicamentos fue prioritario para los participantes, quienes recomendaron actualizar y monitorear el inventario de medicinas y eliminar barreras para recibirlas gratuitamente. Entre 2022 y 2023, más de la mitad de los CSMC estuvieron desabastecidos, afectando a más de un millón de usuarios que debieron interrumpir su tratamiento o adquirir medicamentos costosos en farmacias privadas26,50. Estudios en países de ingresos medios y bajos reconocen la falta de disponibilidad y el alto costo de medicamentos como preocupaciones significativas de los usuarios, y reportan su impacto negativo en su adherencia al tratamiento y la calidad de la atención en salud mental51–53.
Otras sugerencias fueron reducir la rotación del personal de los EESS y capacitarlo, tanto en temas clínicos como en su vínculo con los usuarios. Este último es fundamental para ofrecer una atención en salud más amigable según estudios con adolescentes, que enfatizan la importancia de recibir un trato respetuoso y llevar un tratamiento continuo con el mismo profesional54,55. Sugieren al personal ser paciente, comprensivo y no prejuicioso56,57.
Sobre los problemas de acceso a los servicios de salud mental, se recomendó realizar campañas informativas, una medida habitualmente implementada por algunos EESS en Lima, que hacen actividades comunitarias para informar sobre problemas de salud mental y brindar orientación58. Además, se sugirió implementar un plan comunicacional efectivo para redes sociales, que sea más atractivo para el público joven y logre mayor alcance. Esta estrategia fue efectiva en Canadá, donde una campaña en redes sociales para concientizar sobre la salud mental y reducir el estigma se asoció con un incremento en el uso de servicios de salud mental entre adolescentes y adultos jóvenes59.
Los profesionales plantearon que actualizar las normativas de salud mental y capacitar al personal para conocerlas e implementarlas es esencial para mejorar la atención. Esta ausencia de procedimientos estandarizados en la implementación de la reforma de salud mental en Perú ha sido identificada previamente como un reto60. Investigaciones identifican estrategias exitosas para implementar normativas de salud, con hallazgos similares a las recomendaciones de los talleres. Enfatizan la importancia de adaptar las guías al contexto y la población, y de entrenar oportuna y constantemente al personal para garantizar su cumplimiento61–63.
Además, recomendaron priorizar la generación de mayor evidencia sobre la efectividad de las intervenciones que realizan, en contraposición con el énfasis actual que le daría el sistema de salud a evaluar el cumplimiento de sus actividades. Si bien es clave evaluar la efectividad y costo-efectividad de los servicios de salud para su mejora continua64, la única forma de que estas intervenciones logren su cometido es que se implementen con fidelidad y en la cantidad que la evidencia sugiere.
Finalmente, se identificaron diferencias en las recomendaciones según el tipo de participante. Mientras que los profesionales proponían cambios relacionados con aspectos de organización y regulación, como una mejor gestión del presupuesto o la creación de normas técnicas, los usuarios se enfocaban en soluciones más dirigidas a una mejora de la información, de la calidad de atención y del trato recibido.
ImplicanciasSi bien la incorporación de actores clave en la evaluación de los servicios de salud continúa siendo un desafío en el contexto nacional, los talleres de co-producción resaltaron el valor del diálogo entre ellos. Este intercambio es reconocido como esencial para optimizar el uso de recursos del sistema de salud de acuerdo con las necesidades de los pacientes65. El reglamento de la Ley de Salud Mental promueve la participación de asociaciones de usuarios y/o familiares para fortalecer los servicios de salud mental66,67. Sin embargo, es necesario consolidar la participación comunitaria en los EESS como una prioridad, de tal forma que se implemente de manera efectiva y sostenida en el tiempo.
Adicionalmente, las recomendaciones planteadas durante los talleres permiten a las autoridades correspondientes tener una mayor comprensión de los desafíos a abordar, lo cual puede tener un impacto positivo en el sector público68. Se han hecho esfuerzos para afrontar los desafíos detallados en los talleres; por ejemplo, los EESS implementaron medidas de emergencia para manejar el desabastecimiento de medicamentos de salud mental50. No obstante, resulta necesario desarrollar estrategias para garantizar la disponibilidad permanente de medicamentos sin afectar la salud ni el bolsillo de los usuarios.
Si bien se ha llevado un seguimiento del cumplimiento de los paquetes atencionales37, es esencial una evaluación periódica de su efectividad para saber si la atención se traduce en mejoras en la calidad de vida los usuarios. Un proyecto reciente en Perú co-priorizó con usuarios, trabajadores de salud y decisores una serie de indicadores y escalas para evaluar la mejoría de los usuarios de servicios de salud mental69, esfuerzo que se espera pueda ser implementado y evaluado en el sistema público.
Fortalezas y limitacionesEl estudio es un novedoso esfuerzo para co-producir recomendaciones para mejorar la atención de salud mental para adolescentes y adultos jóvenes en el Perú, incorporando la voz de actores clave, una metodología más utilizada y reportada en países de ingresos altos. Además, recoge con el mismo nivel de importancia, compara y en ocasiones integra las miradas de usuarios y profesionales. Este proceso favorece recomendaciones más comprehensivas, que atiendan las necesidades de distintos actores clave para la mejora de los sistemas de salud.
No obstante, el estudio también tuvo limitaciones. Las barreras y las consecuentes recomendaciones podrían no ser todas generalizables a otras regiones del país. Existieron dificultades para identificar adolescentes interesados en participar, lo cual podría afectar la cantidad y tipo de recomendaciones recopiladas para este grupo poblacional. Si bien se recogieron varias sugerencias, no todas serían siempre viables de implementarse en las condiciones actuales del sistema de salud.
ConclusiónSe realizaron cuatro talleres con usuarios adolescentes y adultos jóvenes, y profesionales de EESS en Perú, con el objetivo de co-producir recomendaciones para mejorar los servicios de atención en salud mental. Las principales sugerencias planteadas incluyen garantizar la privacidad de los usuarios durante las sesiones, capacitar al personal de salud para brindar una atención eficiente y empática, y promover y diseminar información sobre los centros. Futuros esfuerzos deben desarrollar estrategias sostenibles que atiendan a las necesidades de estos actores clave.
FinanciamientoEste estudio fue financiado por el Medical Research Council (número de subvención MR/S03580X/1).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a los participantes del estudio por compartir sus datos y experiencias. También extendemos nuestro agradecimiento a Alexandra Shimabukuro por su apoyo durante la realización de los talleres.