La depresión representa una importante carga de enfermedad en Colombia. Para comprender mejor las oportunidades para mejorar el acceso a la atención de la salud mental en Colombia, un equipo de investigación de la Universidad Javeriana realizó una investigación cualitativa formativa para explorar las experiencias de las partes interesadas con la integración de la atención de la salud mental en los servicios de atención primaria.
MétodosEl equipo de investigación realizó 16 grupos focales y 4 entrevistas en profundidad con pacientes, proveedores, administradores de salud y representantes de organizaciones comunitarias en 5 clínicas de atención primaria en Colombia, y utilizó un análisis temático para analizar los datos.
ResultadosLos temas se organizaron en barreras y facilitadores al nivel de pacientes, proveedores, organizaciones y estructuras. Las barreras para el tratamiento de la depresión incluyeron estigma, falta de conocimientos sobre salud mental a nivel del paciente y del proveedor, vínculos débiles entre los niveles de atención y la necesidad continua de priorización de la salud mental a nivel nacional. Los facilitadores para el manejo de la depresión en la atención primaria incluyeron sistemas de apoyo al paciente, relaciones sólidas entre el paciente y el proveedor, la focalización de las intervenciones para la depresión y las guías nacionales de depresión.
DiscusiónEste estudio aclara las barreras para la atención de la depresión en Colombia y destaca los elementos de acción para integrar aún más la atención de la depresión en el entorno de atención primaria.
Depression represents a major disease burden in Colombia. To better understand opportunities to improve access to mental healthcare in Colombia, a research team at Javeriana University conducted formative qualitative research to explore stakeholders’ experiences with the integration of mental healthcare into the primary care system.
MethodsThe research team conducted 16 focus groups and 4 in-depth interviews with patients, providers, health administrators and representatives of community organisations at 5 primary care clinics in Colombia, and used thematic analysis to study the data.
ResultsThemes were organised into barriers and facilitators at the level of patients, providers, organisations and facilities. Barriers to the treatment of depression included stigma, lack of mental health literacy at the patient and provider level, weak links between care levels, and continued need for mental health prioritisation at the national level. Facilitators to the management of depression in primary care included patient support systems, strong patient-provider relationships, the targeting of depression interventions and national depression guidelines.
DiscussionThis study elucidates the barriers to depression care in Colombia, and highlights action items for further integrating depression care into the primary care setting.
En los países de bajos y medianos ingresos (LMIC), la depresión es común, onerosa y produce resultados negativos a nivel individual y social. Entre los LMIC, la depresión se clasifica como la principal causa neuropsiquiátrica de carga de enfermedad1. Esta carga también se siente en Colombia, donde los trastornos depresivos son la séptima causa principal de discapacidad, y hay una prevalencia de trastornos depresivos de por vida del 5,4%2,3. A pesar del hecho de que los trastornos depresivos son comunes, muchas personas en Colombia experimentan desafíos para acceder a la salud mental. La Encuesta Nacional de Salud Mental 2015 encontró que, en los últimos 12 meses, menos de la mitad de las personas con un trastorno de salud mental recibió algún tipo de atención3. Las barreras para acceder a la atención se deben en gran medida a la limitada fuerza laboral de salud mental en Colombia; en 2017, solo había 1,84 psiquiatras por cada 100.000 personas4. Además, la identificación de la depresión sigue siendo un desafío, particularmente en el entorno de atención primaria donde los médicos detectan menos de la mitad de los pacientes con trastorno depresivo mayor5. Estas barreras resaltan la necesidad de una mayor integración de la atención de la depresión en el entorno de atención primaria en Colombia.
Los recientes esfuerzos legislativos del gobierno colombiano indican que el país está avanzando en la priorización de la salud mental para la población. En 2013, el gobierno colombiano aprobó la Ley 1616, que otorgó a todos los colombianos el derecho a la salud mental6. Esta ley se reforzó en 2018, con una resolución que priorizó la integración de la atención de la salud mental en la atención primaria7. En apoyo del programa de salud mental del gobierno colombiano, investigadores de la Universidad Javeriana en Colombia y Dartmouth College en los Estados Unidos trabajaron para desarrollar un nuevo modelo de prestación de servicios de salud mental, llamado proyecto DIADA (Detección y Atención Integrada de la Depresión y Uso de Alcohol en Atención Primaria), que utiliza tecnología digital para aumentar el acceso y la calidad de servicios de salud mental (consulte Torrey et al., 2020 para una descripción de este modelo)8. Este equipo de investigación realizó grupos focales y entrevistas en profundidad para comprender mejor las barreras y los facilitadores para integrar la detección de depresión entre la atención primaria en Colombia. Aunque algunos estudios han intentado comprender estas barreras y facilitadores, incluido el estigma, la confianza de los proveedores en el manejo de la depresión, las cargas financieras y la capacitación limitada en salud mental para los proveedores de atención primaria, hasta donde sabemos, no se han realizado estudios en Colombia para comprender estos factores dentro del entorno de atención primaria9–11.
MétodosProcedimientos del estudioReclutamos a participantes de los 5 sitios de atención médica en Colombia que se convertirían en sitios de scale-up para el proyecto DIADA. Los centros de salud incluyeron: sitio 1 (un centro de atención médica ambulatoria urbano en Bogotá), sitio 2 (un hospital urbano regional en el estado de Boyacá), sitio 3 (un centro rural de atención primaria), sitio 4 (una clínica rural que brinda atención a poblaciones urbanas y rurales) y el sitio 5 (una clínica rural que coordina los servicios de salud mental para 47 municipios). Los Comités de Ética de Dartmouth College y la Universidad Javeriana aprobaron este estudio.
Se realizaron grupos focales y entrevistas con 4 tipos de participantes: profesionales de la salud, administradores de atención médica, pacientes y representantes de organizaciones comunitarias. Como parte de los criterios de inclusión, todos los participantes tenían al menos 18 años de edad. Se requirió que los trabajadores de la salud trabajaran en sus instituciones de salud durante al menos 9 meses, que los pacientes usaran los servicios de salud de la institución en los últimos 12 meses y que los representantes de las organizaciones comunitarias tuvieran más de 5 años de experiencia en la comunidad. Los participantes recibieron una compensación equivalente a US $16 por su participación, y firmaron el consentimiento informado.
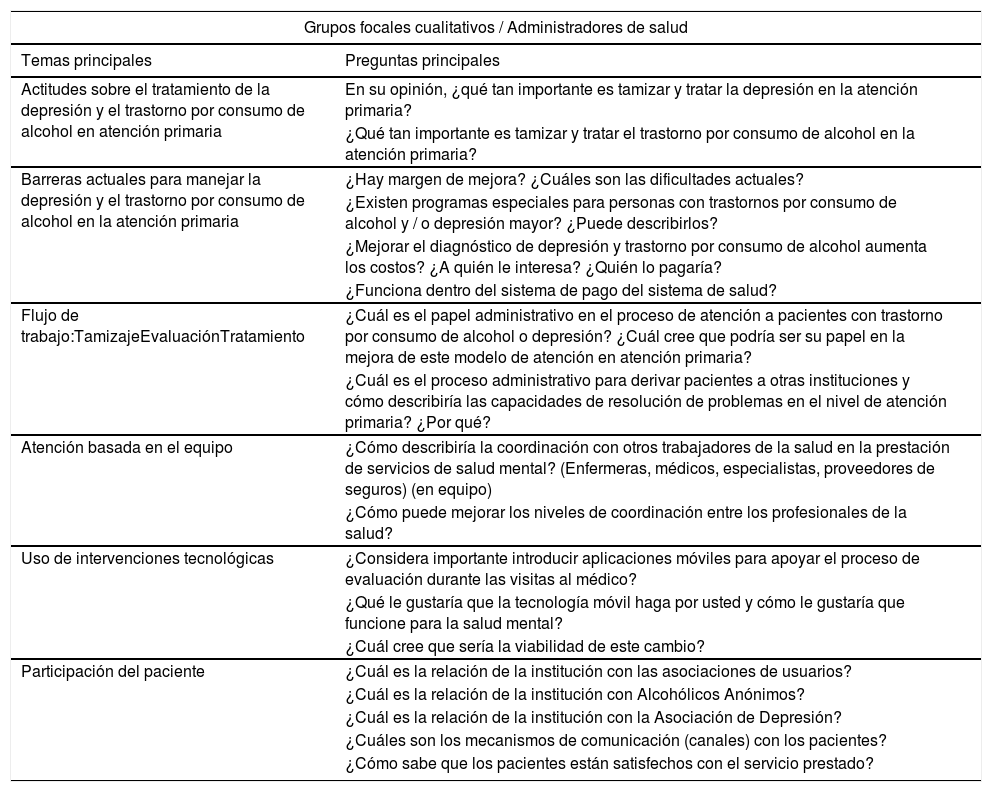
Un facilitador, un antropólogo con amplia capacitación en esta metodología, dirigió los grupos focales, los cuales se agruparon por tipo de participante. Para permitir una comprensión más profunda de los temas identificados en los grupos focales, el equipo de investigación reclutó a participantes de grupos focales anteriores para participar en entrevistas en profundidad semiestructuradas, basado en su voluntad de participar. Dos investigadores con capacitación en métodos cualitativos dirigieron estas entrevistas. Consulte la tabla 1 para un ejemplo de la guía de los grupos focales.
Ejemplo de guía de los grupos focales
| Grupos focales cualitativos / Administradores de salud | |
|---|---|
| Temas principales | Preguntas principales |
| Actitudes sobre el tratamiento de la depresión y el trastorno por consumo de alcohol en atención primaria | En su opinión, ¿qué tan importante es tamizar y tratar la depresión en la atención primaria? |
| ¿Qué tan importante es tamizar y tratar el trastorno por consumo de alcohol en la atención primaria? | |
| Barreras actuales para manejar la depresión y el trastorno por consumo de alcohol en la atención primaria | ¿Hay margen de mejora? ¿Cuáles son las dificultades actuales? |
| ¿Existen programas especiales para personas con trastornos por consumo de alcohol y / o depresión mayor? ¿Puede describirlos? | |
| ¿Mejorar el diagnóstico de depresión y trastorno por consumo de alcohol aumenta los costos? ¿A quién le interesa? ¿Quién lo pagaría? | |
| ¿Funciona dentro del sistema de pago del sistema de salud? | |
| Flujo de trabajo:TamizajeEvaluaciónTratamiento | ¿Cuál es el papel administrativo en el proceso de atención a pacientes con trastorno por consumo de alcohol o depresión? ¿Cuál cree que podría ser su papel en la mejora de este modelo de atención en atención primaria? |
| ¿Cuál es el proceso administrativo para derivar pacientes a otras instituciones y cómo describiría las capacidades de resolución de problemas en el nivel de atención primaria? ¿Por qué? | |
| Atención basada en el equipo | ¿Cómo describiría la coordinación con otros trabajadores de la salud en la prestación de servicios de salud mental? (Enfermeras, médicos, especialistas, proveedores de seguros) (en equipo) |
| ¿Cómo puede mejorar los niveles de coordinación entre los profesionales de la salud? | |
| Uso de intervenciones tecnológicas | ¿Considera importante introducir aplicaciones móviles para apoyar el proceso de evaluación durante las visitas al médico? |
| ¿Qué le gustaría que la tecnología móvil haga por usted y cómo le gustaría que funcione para la salud mental? | |
| ¿Cuál cree que sería la viabilidad de este cambio? | |
| Participación del paciente | ¿Cuál es la relación de la institución con las asociaciones de usuarios? |
| ¿Cuál es la relación de la institución con Alcohólicos Anónimos? | |
| ¿Cuál es la relación de la institución con la Asociación de Depresión? | |
| ¿Cuáles son los mecanismos de comunicación (canales) con los pacientes? | |
| ¿Cómo sabe que los pacientes están satisfechos con el servicio prestado? | |
Usamos grabadoras de audio para grabar los grupos focales y las entrevistas, y transcribimos las entrevistas textualmente en español, reemplazando la información de identificación personal con etiquetas desidentificadas. Posteriormente, 3 expertos en investigación cualitativa leyeron de forma independiente las transcripciones. Los autores primero realizaron un análisis deductivo de los datos, basado en una matriz preliminar de categorías creada por el equipo de investigación. Luego realizaron un análisis temático de los datos, utilizando la matriz para guiar este análisis. Esta metodología les permitió identificar patrones a través de las percepciones de los interesados12,13. Los autores utilizaron el software NVivo 11 para codificar y analizar los datos14. Todos los análisis se realizaron en español. Los autores identificaron temas de forma iterativa para crear su libro de códigos y codificaron juntos una transcripción para garantizar la coherencia de la codificación. Los codificadores también completaron una prueba de inter-coder reliability para resolver las discrepancias de codificación.
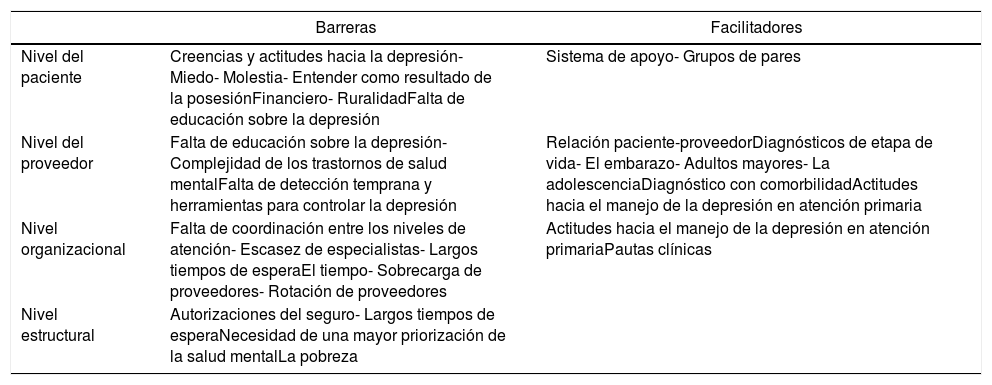
ResultadosEn total, completamos 16 grupos focales y 4 entrevistas en profundidad en los 5 sitios. Los grupos focales involucraron a 108 participantes, incluidos 36 pacientes, 30 profesionales de la salud, 26 administradores de salud y 16 representantes de organizaciones comunitarias. Las entrevistas se completaron con un participante de cada grupo (ver Cardenas et al., 2020, para las características de los participantes). Los resultados están organizados, basados en el marco de múltiples niveles de Chaudoir et al. (2013) de factores que impactan los resultados de la implementación, en barreras y facilitadores para la implementación al nivel de paciente, proveedor, organización y estructura (ver tabla 2)15,16. Comienzan destacando una barrera general para el manejo de la depresión, el estigma, que se divide en estigma social, al que nos referimos como «prejuicio», autoestigma y estigma del proveedor, basado en el modelo de Ahmedani (2011) de niveles de estigma (ver tabla 3)17. El estigma de la depresión es una barrera particularmente importante de entender, dado que un estudio internacional sobre el estigma de la depresión en 16 países encontró que a nivel mundial existe una «columna vertebral del estigma» que requiere una mejor comprensión para desmantelarla de manera efectiva18.
Barreras y facilitadores para manejar la depresión dentro del entorno de atención primaria
| Barreras | Facilitadores | |
|---|---|---|
| Nivel del paciente | Creencias y actitudes hacia la depresión- Miedo- Molestia- Entender como resultado de la posesiónFinanciero- RuralidadFalta de educación sobre la depresión | Sistema de apoyo- Grupos de pares |
| Nivel del proveedor | Falta de educación sobre la depresión- Complejidad de los trastornos de salud mentalFalta de detección temprana y herramientas para controlar la depresión | Relación paciente-proveedorDiagnósticos de etapa de vida- El embarazo- Adultos mayores- La adolescenciaDiagnóstico con comorbilidadActitudes hacia el manejo de la depresión en atención primaria |
| Nivel organizacional | Falta de coordinación entre los niveles de atención- Escasez de especialistas- Largos tiempos de esperaEl tiempo- Sobrecarga de proveedores- Rotación de proveedores | Actitudes hacia el manejo de la depresión en atención primariaPautas clínicas |
| Nivel estructural | Autorizaciones del seguro- Largos tiempos de esperaNecesidad de una mayor priorización de la salud mentalLa pobreza |
Impacto del estigma en la identificación y el manejo de la depresión
| Estigma social | - Miedo a la opinión de amigos y familiares sobre un diagnóstico de depresión- Juicio social y discriminación |
| Autoestigma | - Ver que «locos» van a psiquiatras- Miedo de la etiqueta de depresión- Avergüenza de pedir ayuda |
| Estigma de proveedores | - Ver que los proveedores no toman en serio la depresión- Falta de referencias a especialistas |
El primer nivel dentro del modelo de Ahmedani (2011) de niveles de estigma que impactó el tratamiento y la identificación de la depresión fue el prejuicio. El prejuicio es una creencia estructural en la sociedad de que las personas con una condición estigmatizada específica son parte de un grupo inferior17. El prejuicio de salud mental puede conducir a la discriminación, ser influenciado por o aumentar estereotipos negativos de individuos con enfermedades mentales y, de manera preocupante, se ha mantenido estable a lo largo del tiempo18,19. Una manifestación de prejuicio en nuestras entrevistas fue el temor de los pacientes a cómo reaccionaría su red de apoyo ante la revelación de su estado de salud mental. Los administradores de atención médica consideraron que muchos pacientes no revelaron sus síntomas de depresión a sus proveedores por temor a que esta divulgación pudiera causar tensión en su familia y el juicio de la sociedad. Además, una paciente expresó que, entre su familia y amigos, el diagnóstico de una enfermedad mental se consideraba el peor diagnóstico posible que una persona podía recibir. Este prejuicio alentó a las participantes a ocultar sus diagnósticos para evitar tensiones dentro de su red social y la discriminación de la sociedad.
AutoestigmaEl segundo tipo de estigma experimentado por nuestros participantes que impactó sus puntos de vista sobre la depresión y el comportamiento de búsqueda de tratamiento fue el autoestigma. El autoestigma es la internalización del estigma social y público por parte de un individuo con la condición estigmatizada, por lo que el impacto del estigma social puede llevar a un individuo a sentirse culpable o inadecuado por su enfermedad17. Como se describe en la teoría modificada del etiquetado, el miedo a ser etiquetado como alguien con una enfermedad mental puede hacer que una persona se sienta estigmatizada, lo que a su vez puede afectar su autoestima, llevarla a perder el trabajo y otras oportunidades importantes, y evitar buscando atención20–22. Muchos proveedores en nuestro estudio y administradores de salud discutieron sus percepciones de la autoestigmatización de los pacientes y la etiqueta de «loco» que los pacientes dieron a los diagnósticos de enfermedades mentales. Describieron cómo muchos pacientes no acudieron al médico por su depresión porque sentían que solo los «locos» acuden a los psiquiatras. Este autoestigma se manifiesta en el miedo de las personas a ser etiquetadas y conectadas a un diagnóstico de depresión. El autoestigma también tuvo el efecto de que los pacientes quisieran manejar su depresión por sí mismos para evitar las etiquetas estigmatizadas asociadas con la enfermedad mental.
Estigma del proveedorEl tercer nivel de estigma, el estigma del proveedor, se desarrolla de manera similar al prejuicio, por lo que los profesionales de la salud mental pueden desear crear una distancia social de las personas con trastornos de salud mental, o pueden hacerlo sin querer, lo que resulta en una menor detección temprana y un seguimiento suficiente17. Se ha descubierto que el estigma del proveedor puede hacer que los pacientes se sientan etiquetados o marginados por los profesionales de la salud, suspendan el tratamiento y eviten buscar atención23. Aunque, en general, los proveedores en nuestro estudio expresaron entusiasmo y apoyo para el tratamiento de la depresión en el entorno de atención primaria, algunos pacientes informaron que sentían que sus proveedores no tomaban en serio su enfermedad mental o que no tenían conocimiento de su enfermedad. Algunos pacientes informaron que después de que su proveedor identificó su depresión, solo se les dijo que la manejaran de la mejor manera posible, y no se les dio más tratamiento o referencias.
Barreras a nivel del pacienteCreencias y actitudes hacia la depresiónUna de las principales barreras para buscar tratamiento para la depresión a nivel del paciente eran las creencias y actitudes de los pacientes hacia la depresión y la búsqueda de tratamiento para la depresión. La primera actitud expresada por los pacientes hacia la búsqueda de tratamiento para la depresión fue el miedo a que pudieran volverse adictos a los medicamentos psiquiátricos o que los medicamentos no resolvieran su enfermedad. Los proveedores percibieron que estos temores llevaron a los pacientes a rechazar sus diagnósticos y derivaciones, y que finalmente no volvieron a las consultas. Otra actitud hacia el tratamiento de la depresión que los pacientes expresaron fue molestia. Los proveedores comentaron que algunos participantes describieron molestias en los diagnósticos de depresión: «en general, los diagnósticos de salud mental molestan mucho a los pacientes, sobre todo a los adultos mayores, porque creen que uno está subestimando sus otras patologías, sus otras cosas» (administradores del sitio 1 del grupo de enfoque).
Barreras financierasUna segunda barrera para los pacientes que buscan tratamiento para la depresión, particularmente en entornos rurales, son las barreras financieras. Aunque, según la Ley 100, todos los colombianos tienen derecho a un paquete integral de beneficios de salud, y los gastos de bolsillo representan una de las tasas más bajas de gastos totales de salud en la región (14,4%), los costos indirectos asociados con el acceso a la atención de salud mental representan una carga para la población24. En entornos rurales que carecen de proveedores especializados de salud mental, una vez que se diagnostica un trastorno depresivo en el entorno de atención primaria, los pacientes describieron que tenían que ser referidos a proveedores en regiones vecinas. Relataron la necesidad de pagar el transporte y un hotel, lo que representa una importante barrera financiera. En estos casos, los pacientes a veces se ven obligados a elegir entre alimentarse a sí mismos y a su familia, o viajar para recibir atención. Debido a estas barreras financieras, los pacientes rurales con frecuencia se pierden durante el seguimiento o volvieron a atención primaria, después de haber experimentado una crisis de salud mental.
Falta de educación sobre la depresiónLa tercera barrera para buscar tratamiento a nivel del paciente fue la falta de educación del paciente sobre la depresión y las enfermedades mentales. Los administradores de salud identificaron la educación en salud mental como una gran necesidad en la sociedad colombiana, como un medio para reducir el estigma que rodea a las enfermedades mentales. Describieron cómo la población necesita más educación sobre la idea de que la depresión es una enfermedad que debe manejarse como cualquier enfermedad física. Esta falta de educación en salud mental significó que muchos pacientes tenían síntomas de depresión, pero no se sentían preparados para pedir ayuda a sus proveedores. Además, sin educación sobre la depresión, los amigos y la familia del individuo deprimido tienden a perder sus síntomas; esta barrera es particularmente evidente entre los adultos mayores, cuyos familiares pueden ver su depresión como un síntoma de su vejez.
Barreras de nivel de proveedorFalta de educación sobre el tratamiento e identificación de la depresiónA nivel del proveedor, la mayor barrera para identificar y controlar la depresión en el entorno de atención primaria fue la falta de capacitación del proveedor en atención de la salud mental. Los proveedores de atención primaria, en particular de las escuelas de medicina fuera de Bogotá, informaron que no recibieron suficiente o ninguna capacitación en la escuela de medicina en el diagnóstico y manejo de la depresión, y sintieron que a menudo se perdían los diagnósticos o solo podían identificar la depresión en momentos de crisis. Incluso cuando los proveedores pueden diagnosticar la depresión, a menudo no sienten que tienen las herramientas para manejarla o no saben acerca de las pautas de depresión para el tratamiento y el diagnóstico. Además, los proveedores describieron cómo las pautas técnicas para las enfermedades mentales no se modificaron lo suficiente para el contexto rural colombiano, lo que dificulta la atención de la depresión en este entorno. Debido a esta falta de capacitación, los proveedores informaron que a veces no podían educar a sus pacientes sobre la depresión: «el médico no fue enseñado a educar a un paciente... porque no tienen tiempo o paciencia... porque la paciente sale de la consulta y es, “es que yo no le entendí al doctor cómo me tomo el tratamiento” “o es que el doctor no me dijo y simplemente le pregunté y es muy bravo o muy brava”» (grupo focal sitio 2 proveedores).
Debido a la falta de educación sobre la depresión, los proveedores informaron que no había suficiente detección temprana de casos en atención primaria, y que la depresión de los pacientes a menudo no se trataba hasta que llegaba a un punto que requería un mayor nivel de atención. Los proveedores y administradores informaron que muchos de los casos detectados provienen del servicio de urgencias, y que los proveedores a veces no hacen un seguimiento de los pacientes con depresión hasta que han tenido un intento de suicidio.
Complejidad de los trastornos de salud mentalLos proveedores también identificaron la complejidad de las enfermedades mentales como una barrera para el reconocimiento. Varios proveedores informaron que era más difícil identificar enfermedades mentales que físicas, ya que a menudo vienen con comorbilidades y son menos «cuantificables» que las enfermedades físicas. Describieron cómo con la enfermedad mental con frecuencia tratan los síntomas de la enfermedad en lugar de la enfermedad en sí. La combinación de capacitación insuficiente y la dificultad de identificar cuándo un paciente experimentaba un trastorno de salud mental redujo la autoeficacia de los proveedores de atención primaria para abordar la depresión.
Barreras de nivel organizacionalFalta de coordinación entre los niveles de atenciónLa principal barrera para tratar la depresión a nivel organizacional fue la falta de fortaleza de la red de derivación entre la atención primaria y secundaria, y la falta de recursos para tratar la depresión a nivel de especialistas. Los proveedores y los administradores de salud informaron que no había suficientes psiquiatras y psicólogos cerca de los cuales pudieran derivar casos de depresión. Debido a que hay tan pocos especialistas, los pacientes informaron que experimentan largos tiempos de espera para las consultas y que a menudo son tratados solo con medicamentos. En consecuencia, informaron que se retiraron de la lista de espera antes de su cita, lo que significaba que estaban regresando al sistema de atención primaria para recibir tratamiento. Los proveedores también expresaron que los pacientes se pierden frecuentemente durante el seguimiento cuando no hay especialistas cerca para tratarlos. Un administrador del hospital declaró: «En este momento estamos atendiendo los episodios de crisis... y además tengo que tenerles un sitio donde los voy a atender y focalizar entonces eso significa que tengo que tener medicamento disponibilidad de manejo de personas, de la infraestructura física de entrenar a las personas... no tengo psiquiatras, no tengo psicólogos o sea preparados en el tema [depresión] y si hay tanta rotación de personal entonces yo que voy a hacer con ese paciente... mejor no lo identifiquemos [depresión]» (grupo focal sitio 2 administradores de salud).
TiempoLos proveedores también informaron sentirse sobrecargados debido a la falta de tiempo en sus consultas. Describieron cómo, especialmente con los pacientes con comorbilidades, sus preocupaciones físicas eran generalmente la razón principal de la consulta, y que era difícil abordar o hacer un tamizaje para su depresión mientras intentaban resolver su problema de salud psíquica. También abordaron cómo una alta rotación de proveedores dentro del entorno de atención primaria causó una sobrecarga de proveedores y que estas barreras organizacionales significaron que era difícil proporcionar atención continua.
Barreras de nivel estructuralAutorizaciones del seguroA nivel estructural, las autorizaciones de seguros, específicamente autorizaciones para derivaciones a niveles secundarios de atención o para medicamentos específicos, representan una barrera para la atención de la depresión. Los pacientes y los administradores de salud informaron que debido a que los proveedores de seguros de medicamentos a veces no son sistemáticos, podría tomar meses obtener autorizaciones del sistema de aseguramiento público, lo cual es difícil para los pacientes deprimidos que requieren visitas frecuentes y continuidad de la atención. Los pacientes declararon que a veces obtienen sus autorizaciones de medicamentos en una ciudad, pero necesitan viajar a otra para llenarlos, lo cual es un proceso arduo.
Necesidad de una mayor prioridad de la atención de salud mentalUna segunda barrera estructural que los pacientes y los proveedores identificaron fue la politización de la salud. Aunque el gobierno colombiano ha hecho de la salud mental y la prestación de servicios de salud mental una prioridad, algunos proveedores todavía sentían que era necesario que el gobierno y las escuelas de medicina tomaran más medidas para completar esta integración. Algunos proveedores consideraron que eran políticos que no veían la salud mental como rentable a corto plazo, lo que significaba que demoraban hacerla una prioridad política.
PobrezaFinalmente, los proveedores y administradores informaron que la pobreza era una barrera estructural importante para proporcionar atención de alta calidad de la depresión. Describieron cómo aprendieron que la falta de recursos y las luchas diarias causaron o empeoraron la depresión de algunos de sus pacientes. Un proveedor informó que, en estos casos, no estaba seguro de cómo tratar con éxito la depresión de sus pacientes sin abordar también su entorno social y que era casi imposible cumplir con las pautas internacionales para la atención de la depresión.
Facilitadores a nivel del pacienteRedes de apoyoEl principal facilitador a nivel de pacientes para el manejo de la depresión que describieron nuestras participantes fueron las redes de apoyo. Los pacientes y los proveedores notaron que las personas que pidieron ayuda para su depresión eran aquellas que tenían un sistema de apoyo sólido. Compartieron que estos pacientes a menudo ya habían aceptado su diagnóstico, con la ayuda de sus amigos y familiares, y estaban buscando herramientas para abordar su depresión. Los pacientes también describieron cómo una forma en que les gustaría aumentar sus redes de apoyo sería a través de grupos de apoyo de depresión. Un paciente mencionó que «estoy más interesado en un grupo donde uno pueda compartir y tener lazos y pertenencias que ir a un psiquiatra y tomar pastillas» (enfoque sitio grupal 1 pacientes).
Facilitadores de nivel del proveedorLa relación paciente-proveedorEl primer facilitador de nivel de proveedor identificado por los participantes fue una fuerte relación bidireccional entre paciente y proveedor. Los pacientes declararon que es importante que los proveedores conversen con sus pacientes sobre su enfermedad para mejorar su comprensión de su condición y medicamentos. Los proveedores consideraron que algunos pacientes pueden expresar su depresión más fácilmente que otros, por lo que tomarse el tiempo para desarrollar una relación es esencial en la identificación de la depresión. Además, los proveedores enfatizaron que la fortaleza del estigma de salud mental es la razón por la cual la relación paciente-proveedor es tan importante. Sobre este tema un médico expresó: «hasta que él no entienda su problema él no va a aceptar las oportunidades de tratamiento que tiene y estos dos temas, alcoholismo y depresión, son particularmente difíciles en ese sentido, porque ellos se van a sentir enfermos mentales y uno no quiere convertirse en una carga adicional para ellos o convertirle su tratamiento en una carga adicional, sino que tiene que convertirla en una oportunidad... cuando ellos lo comprenden ellos acatan las recomendaciones pero eso requiere cultivar esa relación» (grupo focal sitio 1 proveedores).
Diagnósticos de etapa de vida y comorbilidadesUn segundo facilitador del diagnóstico de depresión a nivel de proveedor estaba promoviendo la atención de la depresión en etapas en la vida de los pacientes. Los proveedores discutieron cómo, debido a que la depresión emerge con mayor frecuencia en etapas de la vida en particular, pueden detectar la depresión durante este tiempo e identificar la enfermedad temprano. La depresión «es un trastorno que se ve repetidamente en diferentes ciclos vitales, desde niños muy muy chiquitos hasta personas ya adultas mayores, ancianos. Y lo puede desencadenar cualquier cosa, en un niño hay muchos factores, en un adolescente, en un joven, en un adulto maduro, en un adulto mayor...» (grupo focal sitio 1 proveedores).
Específicamente, algunos de los participantes del estudio de un grupo de madres lactantes describieron cómo, durante el embarazo y después del embarazo, los proveedores colombianos están más dispuestos a diagnosticar a sus pacientes con depresión y remitirlos a psicólogos. Debido a que los ginecólogos completan una escala de riesgo psicosocial con sus pacientes embarazadas como una forma de detección universal, con mayor frecuencia pueden identificar la depresión en este grupo que en la población general. Los proveedores discutieron cómo la edad adulta es otra etapa que debería ser el objetivo de las intervenciones para la depresión, ya que los adultos mayores a menudo se deprimen debido a sentimientos de aislamiento, y es más probable que busquen atención para su depresión porque les brinda la oportunidad de interacciones sociales. En consecuencia, los proveedores discutieron cómo se debe educar a los adultos mayores sobre la identificación de los síntomas de la depresión, para que consulten antes de experimentar un evento adverso. Los proveedores identificaron la adolescencia como una tercera etapa en el ciclo de vida cuando las personas experimentan altos niveles de depresión, debido a factores como la violencia familiar, las calificaciones y las relaciones. Finalmente, los proveedores describieron cómo la educación comunitaria y escolar sobre los síntomas de depresión representa oportunidades para la identificación temprana.
Actitudes sobre la integraciónUn facilitador tanto a nivel de proveedor como de organización para el manejo de la depresión fue la actitud, compartida tanto por los proveedores como por los administradores, de que es importante tratar la depresión temprano y en el nivel de atención primaria, donde los médicos tienen el mayor acceso a los casos de depresión no diagnosticados. Este deseo de hacer que la detección y el tratamiento de la depresión dentro del sistema de atención primaria sea una prioridad significa que existe un compromiso significativo para la integración.
Facilitadores a nivel organizacionalPautas clínicasUn facilitador final del manejo de la depresión en la atención primaria a nivel organizacional fueron las guías clínicas y el protocolo para el tratamiento de la depresión. Los proveedores describieron cómo, particularmente en el entorno de atención primaria, donde hay una alta rotación de personal, el uso sistemático de pautas de depresión fue importante para proporcionar instrucciones y estabilidad dentro de la clínica. Un médico describió cómo, en el cuidado de la depresión, sigue algunos protocolos el 100% del tiempo y otros se adapta según sus necesidades en la situación. En general, los proveedores consideraron que la integración de pautas dentro de las clínicas facilitó enormemente el manejo de la depresión.
DiscusiónEl objetivo de este artículo fue resaltar las barreras y los facilitadores para integrar la detección y el tratamiento de la depresión en el entorno de atención primaria en Colombia para informar la implementación de un nuevo modelo de atención de la depresión. Hay 4 elementos de acción que surgieron de este estudio. Primero, a nivel del paciente, existe la necesidad de aumentar la alfabetización en salud mental. La falta de conocimiento sobre salud mental exacerbó el autoestigma y los prejuicios, lo que redujo aún más la probabilidad de que las personas deprimidas busquen atención. Estudios anteriores han encontrado asociaciones significativas entre el autoestigma, la alfabetización en salud mental y la apertura a la búsqueda de atención profesional25,26. La investigación ha demostrado que las intervenciones de alfabetización en salud mental pueden reducir el estigma de salud mental y aumentar la búsqueda de tratamiento de salud mental27,28. Además, los pacientes destacaron la importancia de sus redes de apoyo social para decidir buscar atención, lo que demuestra la necesidad de una educación en salud mental para el sistema de apoyo de los pacientes. Las intervenciones de alfabetización en salud mental tienen el potencial de aumentar la probabilidad de que las personas animen a sus amigos o familiares a buscar ayuda para sus trastornos de salud mental28.
En segundo lugar, a nivel del proveedor, recomendamos que se tomen medidas a nivel del proveedor para asignar recursos hacia una mayor capacitación y herramientas para los proveedores de atención primaria en el manejo de la depresión. Muchos proveedores en nuestro estudio informaron que no habían recibido suficiente educación sobre salud mental, lo que los llevó a omitir o describir mal los diagnósticos de depresión. Sin embargo, esta barrera también representa una oportunidad para una mayor identificación y manejo de la depresión; si los médicos pueden dirigirse a los pacientes en diferentes momentos de su vida cuando pueden ser particularmente susceptibles a la depresión, entonces pueden reducir el autoestigma y aumentar los diagnósticos de depresión. Los estudios muestran que, en los LMIC, las capacitaciones dirigidas a enseñar a los proveedores de atención primaria sobre la identificación y el tratamiento de la depresión pueden mejorar los resultados de la depresión de los pacientes1. En Colombia, un estudio que capacitó a profesionales de la salud en el manejo de la depresión encontró un aumento estadísticamente significativo en los diagnósticos de depresión y trastorno mixto de ansiedad y depresión, del 5,9% antes al 10,6% después de la intervención29.
Tercero, a nivel organizacional, el tema más importante que surgió fue fortalecer los vínculos entre la atención primaria y secundaria para mejorar la continuidad de la atención de los pacientes. Los estudios han encontrado que, a nivel clínico, las estrategias para aumentar los vínculos de servicios en la atención de salud mental incluyen «partnership forming activities», como el desarrollo de acuerdos de servicios asociados, reuniones clínicas regulares y el intercambio de información, la designación de gerentes de atención y telesalud consultas de psiquiatras a pacientes en clínicas rurales30. A nivel organizacional, los modelos de atención colaborativa han mejorado significativamente los resultados de la depresión31.
Cuarto, a nivel estructural el gobierno colombiano ha hecho cada vez más la integración de la salud mental en el entorno de atención primaria una prioridad. Para optimizar esta oportunidad política, una mayor colaboración entre investigadores, formuladores de políticas y trabajadores de la salud podría facilitar y alentar la inversión continua en esta área. Perú ofrece un modelo impresionante de reforma y priorización de la salud mental con su creación de Centros Comunitarios de Salud Mental y Principios Rectores para la Acción en Salud Mental32. El intercambio interregional de conocimiento es otra estrategia importante para mejorar la detección y el tratamiento de la depresión en la atención primaria.
La primera limitación de este estudio fue que los participantes se seleccionaron a sí mismos para participar, lo que podría indicar que tenían sentimientos más fuertes sobre la integración de la depresión en el sistema de atención primaria que la población general. La segunda limitación fue que se realizaron grupos focales y entrevistas en hospitales que ya habían aceptado ser parte del proyecto DIADA. Como resultado, estos hospitales podrían no haber sido una muestra representativa de los hospitales de atención primaria y las percepciones de depresión del personal del hospital de atención primaria en Colombia. Sin embargo, para capturar una gama más amplia de barreras y facilitadores, seleccionamos hospitales de múltiples regiones en Colombia, con entornos que iban de lo urbano a lo rural.
ConclusiónAunque las barreras descritas anteriormente representan desafíos reales para el tratamiento de la depresión en Colombia, estos resultados destacaron múltiples oportunidades y facilitadores ya existentes de identificación y manejo de la depresión en el entorno de atención primaria en Colombia. Estos factores identificados impactaron directamente la integración del modelo de atención del proyecto DIADA, específicamente en relación con la educación para la depresión del proveedor y el paciente, la creación de herramientas para el diagnóstico y el manejo de la depresión, el fortalecimiento de las redes de derivación para la depresión y la colaboración con los legisladores en Colombia y los profesionales en Perú y Chile8. Finalmente, estos resultados pueden informar futuras intervenciones para la depresión en Colombia, y en otros LMIC que luchan por la escasez de recursos y proveedores de salud mental, para mejorar los resultados de la depresión y aumentar la propiedad del cuidado de los pacientes.
FinanciaciónLa investigación reportada en esta publicación fue financiada por el Instituto Nacional de Salud Mental (NIMH) de los Institutos Nacionales de Salud (NIH) con el Número de la Subvención de 1U19MH109988 (Investigadores Principales Múltiples: Lisa A. Marsch, PhD y Carlos Gómez-Restrepo, MD PhD). El contenido es únicamente opinión de los autores y no representan los puntos de vista del NIH o del Gobierno de los Estados Unidos.
Descargo de ResponsabilidadLas opiniones expresadas en este manuscrito son las de los autores y no necesariamente representan las opiniones del Instituto Nacional del Corazón, los Pulmones y la Sangre, los Institutos Nacionales de Salud, o el Departamento de Salud y Servicios Humanos de EE. UU.
Conflicto de interesesLos autores reportan que no tienen conflictos de interés. La Dr. Lisa A. Marsch, una de las investigadoras principales de este proyecto, se encuentra afiliada con la compañía que desarrolló la plataforma móvil de intervención utilizada en esta investigación. Esta relación es manejada extensamente por la Dra. Marsch y su institución académica.