El acceso a servicios de salud implica una dinámica compleja, donde las condiciones de salud mental se ven especialmente desfavorecidas, debido a múltiples factores relacionados con el contexto y los actores involucrados. Sin embargo, en Colombia no se ha caracterizado este fenómeno, lo cual motiva el presente estudio.
ObjetivosEl objetivo de este estudio fue explorar las causas que afectan el acceso a servicios de salud para la atención de la depresión y el consumo riesgoso de alcohol en Colombia, de acuerdo con diversos actores involucrados en el proceso de atención.
MétodosSe condujeron entrevistas en profundidad con profesionales de la salud, administrativos, usuarios y representantes de organizaciones comunitarias en salud, en cinco instituciones de atención de primer y segundo nivel en tres regiones de Colombia. Posteriormente, para describir el acceso a la atención en salud para depresión o uso riesgoso de alcohol, se codificaron extractos de entrevistas y grupos focales a través del análisis del contenido, consenso de expertos y teoría fundamentada. Se crearon cinco categorías de análisis: educación y conocimiento de la condición de salud, estigma, falta de entrenamiento de profesionales de la salud, cultura y estructura o factores organizacionales.
ResultadosCaracterizamos las barreras para la falta de reconocimiento de las condiciones en salud mental que afectan el acceso a la atención de depresión o consumo riesgoso de alcohol de usuarios, profesionales de la salud y personal administrativo de cinco centros de atención primaria y secundaria en Colombia. Los grupos identificaron que la falta de reconocimiento de la depresión se relaciona con la poca educación o conocimiento de la población sobre esta condición, estigma y falta de entrenamiento de los profesionales de la salud, así como a la cultura. Para el consumo riesgoso de alcohol, los grupos observaron que la baja educación y el escaso conocimiento sobre esta condición, así como falta de capacitación de profesionales de la salud y la cultura afectan su identificación, y por lo tanto, el acceso a la atención en salud. Ni factores estructurales ni organizacionales parecieron tener un rol en el reconocimiento o autoreconocimiento de estas condiciones.
ConclusionesEste estudio suministra información esencial sobre los factores que afectan el acceso a la salud mental en el contexto colombiano. Asimismo, promueve la generación de hipótesis que pueden llevar al desarrollo e implementación de herramientas para mejorar la atención en el ámbito de la enfermedad mental.
Access to healthcare services involves a complex dynamic, where mental health conditions are especially disadvantaged, due to multiple factors related to the context and the involved stakeholders. However, a characterisation of this phenomenon has not been carried out in Colombia, and this motivates the present study.
ObjectivesThe objective of this study was to explore the causes that affect access to health services for depression and unhealthy alcohol use in Colombia, according to various stakeholders involved in the care process.
MethodsIn-depth interviews and focus groups were conducted with health professionals, administrative professionals, users, and representatives of community health organisations in five primary and secondary-level institutions in three regions of Colombia. Subsequently, to describe access to healthcare for depression and unhealthy alcohol use, excerpts from the interviews and focus groups were coded through content analysis, expert consensus, and grounded theory. Five categories of analysis were created: education and knowledge of the health condition, stigma, lack of training of health professionals, culture, and structure or organisational factors.
ResultsWe characterised the barriers to a lack of illness recognition that affected access to care for depression or unhealthy alcohol use according to users, healthcare professionals and administrative staff from five primary and secondary care centres in Colombia. The groups identified that lack of recognition of depression was related to low education and knowledge about this condition within the population, stigma, and lack of training of health professionals, as well as to culture. For unhealthy alcohol use, the participants identified that low education and knowledge about this condition, lack of training of healthcare professionals, and culture affected its recognition, and therefore, healthcare access. Neither structural nor organisational factors seemed to play a role in the recognition or self-recognition of these conditions.
ConclusionsThis study provides essential information for the search for factors that undermine access to mental health in the Colombian context. Likewise, it promotes the generation of hypotheses that can lead to the development and implementation of tools to improve care in the field of mental illness.
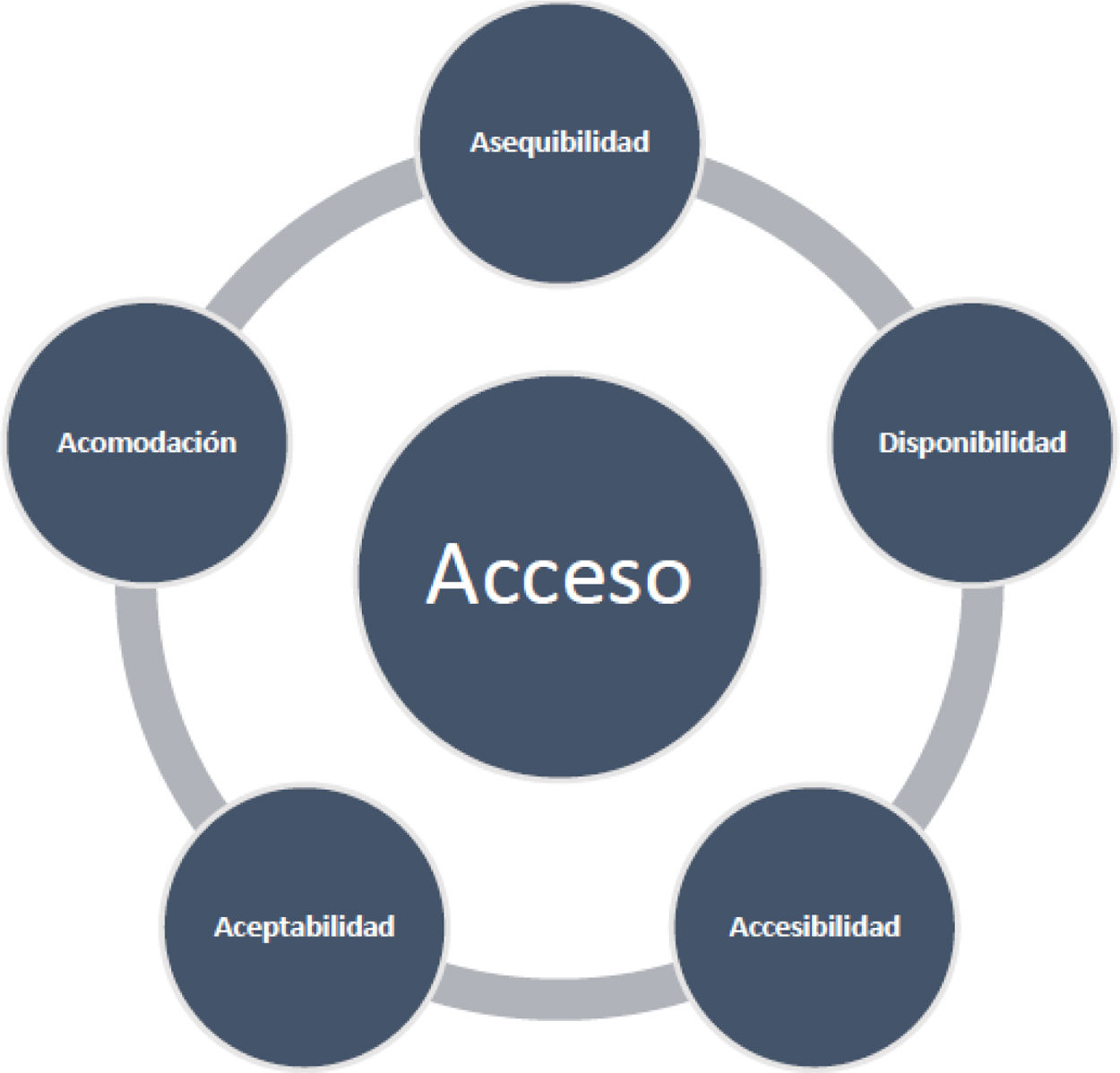
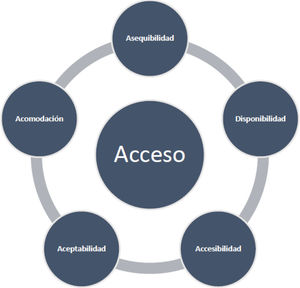
El proceso de acceso a los servicios de salud es una dinámica tan compleja y diversa, que varios modelos o esquemas han sido propuestos para evaluarla e interpretarla1. Independientemente de sus ventajas o desventajas, todos estos se enfocan en el paciente, quien es el actor principal2,3. Uno de estos modelos fue propuesto por Penchansky et al.4 Este no provee una definición específica de acceso a la atención en salud, pero desagrega el mecanismo en diferentes componentes, donde este es el resultado de la interrelación o ajuste entre dichos componentes (fig. 1). La evaluación del acceso a la atención en salud por componentes facilita su caracterización como un proceso5. Este modelo se ha empleado en estudios previos sobre la dinámica del acceso a la atención en salud en diferentes tipos de patologías, incluyendo las condiciones de salud mental6,7.
Modelo de acceso a salud de Penchansky et al.
Fuente: Elaboración propia basada en Penchansky et al.4
La evaluación de las dinámicas de acceso a la atención en salud para condiciones de salud mental ha incrementado, no solo en las agendas de los proveedores de salud, sino también en las de los gobiernos, organizaciones y en la población general8–10. Esta tendencia radica en la creciente atención sobre la carga de estas condiciones y su impacto en los pacientes, cuidadores y en la sociedad. Sin embargo, dentro del modelo de Penchansky et al.4, el fenómeno del acceso a la atención en salud para condiciones de salud mental tiene algunas particularidades, comparado con otras. Por ejemplo, el acceso a la atención en pacientes con patologías mentales estaría particularmente afectado por la baja aceptabilidad, debido a las implicaciones sociales de este diagnóstico para los individuos, el estigma y la segregación, las repercusiones en aspectos económicos y su relación con la pobreza11–13. También, se ha observado que, en contraste con otras condiciones, el componente de disponibilidad está en desventaja en enfermedades mentales, dada la escasez de recursos para su atención. Se entiende recursos como la inversión de capital financiero en políticas públicas; infraestructura, como hospitales y número de hospitales; camas dedicadas exclusivamente para la atención de pacientes con este tipo de padecimientos; y profesionales de la salud especializados en esta área8,14.
También, se ha identificado la falta de reconocimiento de las condiciones de salud mental entre los pacientes como un factor limitante para el acceso a la atención en salud, inclusive en países con alta inversión en este rubro15. La evidencia muestra que, con frecuencia, las personas no reconocen o subestiman el impacto de este tipo de enfermedades en su salud general. En un estudio conducido en el marco de la Encuesta Mundial de Salud por la Organización Mundial de la Salud16, se usaron los datos de entrevistas nacionales de 24 países con diferentes niveles de ingresos para identificar qué barreras afectan el acceso a los servicios de atención en salud. Se usaron los datos de pacientes que habían sido diagnosticados con cualquier tipo de condición en salud en los últimos 12 meses, usando la encuesta Composite International Diagnostic Interview (CIDI). La barrera más frecuente fue no percibir la necesidad de ser tratado médicamente (entre 56,4 a 99,3%), seguida por barreras actitudinales (entre 50,1 a 80,3%). Al profundizar en el grupo de estas últimas, se observó que los factores más comunes son la percepción de que las personas deben ser capaces de superar la condición por sí mismas y que la enfermedad no es tan grave16. A nivel local, en la Encuesta Nacional de Salud Mental de Colombia en 2015 (ENSM 2015), alrededor de un tercio de las personas con edad de 45 años o más reportaron un problema de salud mental, pero solo 34% de ellas había obtenido algún tipo de atención; la causa principal para no recibirla fue la falta de iniciativa del paciente para buscarla. Entre adultos jóvenes (edad 18 a 44 años), 36,1% reportó algún problema mental, pero solo 38% de ellos recibió alguna valoración por un profesional de la salud. En relación con los participantes con edad de 18 años o menor, 64,8 y 52% no buscaron atención a pesar de que se observaron problemas de salud mental en 51,5% de los adolescentes (12 a 17 años) y 55,4% de los niños (siete a 11 años). La razón para no consultar no fue evaluada en este grupo de edad17.
Se pueden encontrar otras barreras en el acceso a la atención en salud en condiciones de salud mental, dada la falta de integración entre los actores del sistema, debido a que este tipo de patologías usualmente no se manifiestan con signos físicos evidentes, sino que estos deben ser reconocidos e identificados por el paciente y expresados al profesional de la salud18,19. Otras razones que afectan el acceso a este tipo de atención, que han sido descritas tanto en pacientes como en profesionales de la salud, incluyen la falta de conocimiento sobre qué son las condiciones en salud mental, cómo se detectan y el estigma u otras asociaciones culturales negativas que les rodean.
Con el fin de explorar qué componentes del modelo se comportan como barreras de acceso a los servicios de atención en salud mental, y para explorar por qué se presentan estas, se condujo este estudio cualitativo con profesionales de la salud, personal administrativo y pacientes de cinco sitios de atención primaria y secundaria en cinco ciudades de Colombia. Exploramos el rol de estos componentes en el acceso a la atención en salud para dos de las enfermedades mentales más prevalentes en Colombia, de acuerdo con la ENSM 201517: depresión y consumo riesgoso de alcohol. Obtuvimos información a través de entrevistas cualitativas en profundidad y grupos focales con cada uno de los grupos indicados anteriormente, en cada sitio. Este estudio se enfocó en sitios de atención primaria y secundaria porque, en el modelo de atención colombiano, estos son la puerta de entrada a los servicios en salud, por lo que son los sitios más estratégicos para el reconocimiento de las condiciones en salud mental.
MetodologíaEste trabajo se condujo en el marco del proyecto de Detección y Atención Integral de Depresión y Abuso de Alcohol en Atención Primaria (DIADA), un estudio de implementación de un modelo de acceso a la atención a salud mental en atención primaria. Este estudio cualitativo profundizó en el reconocimiento de condiciones en salud mental y el impacto en el acceso a los servicios de atención en salud para estas enfermedades en diferentes municipios de Colombia.
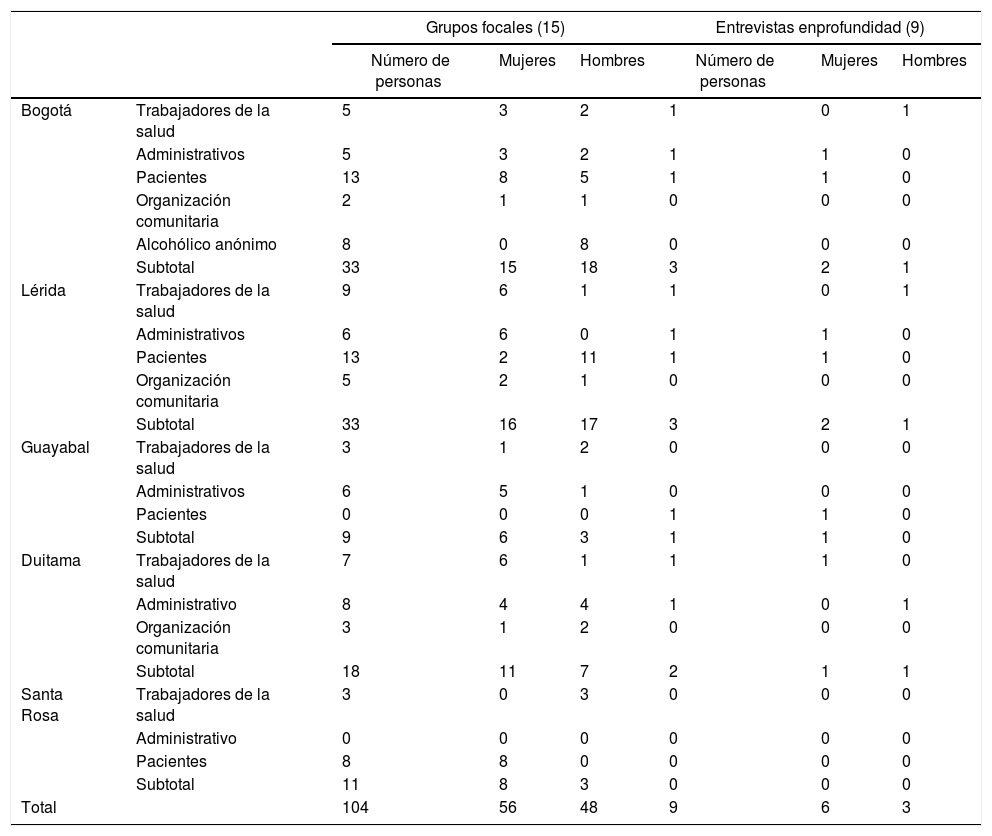
Se llevaron a cabo 15 grupos focales y nueve entrevistas en profundidad, entre el 2017 y el 2018, en cinco sitios de atención primaria y secundaria localizados en sitios urbanos (sitios 1 y 3) y rurales (sitios 2, 4 y 5). Los grupos focales y las entrevistas fueron conducidas por un equipo compuesto por un médico general, un antropólogo y una psicóloga o un psiquiatra. Todos los integrantes de los grupos focales y de las entrevistas dieron su consentimiento informado para participar y para que se grabaran las sesiones. El protocolo del estudio fue aprobado por los comités de investigación y ética de la Pontificia Universidad Javeriana y Dartmouth College.
Cada uno de los grupos focales fue grabado y se tomaron apuntes acerca de las características de este, con el fin de complementar la recolección de datos. Los grupos focales fueron coordinados por un asistente de investigación entrenado. Para la realización de los grupos, se tuvo planeada una pregunta evocadora: El modelo que estamos implementando dentro del centro puede tener algunas barreras para que sea llevado a cabo; al respecto, ¿qué barreras existen, por parte del centro o de los pacientes, que se puedan mejorar para aumentar la detección y el manejo de los pacientes con depresión o problemas de alcohol que asisten a la consulta?
Las entrevistas en profundidad se realizaron con el fin de complementar las respuestas y para conocer otros detalles que no surgieron en los grupos focales. Los entrevistados tenían el rol como informantes clave, incluyendo profesionales de salud, administrativos, usuarios y representantes de organizaciones comunitarias de salud. Los participantes se seleccionaron por muestreo por conveniencia, disponibilidad y deseo de participar. Los criterios de inclusión para los grupos focales y las entrevistas fueron: ser mayores de 18 años, ser profesionales de salud y staff administrativo activamente vinculados en las instituciones participantes, que los usuarios pertenecieran al Sistema General de Seguridad Social en Salud (SGSSS) y haber asistido al servicio de salud correspondiente dentro de los últimos doce meses por síntomas compatibles con depresión o consumo riesgoso de alcohol.
En la tabla 1 se describen los grupos focales y las entrevistas en profundidad llevadas a cabo por sitio y por grupo.
Grupos focales y entrevistas en profundidad
| Grupos focales (15) | Entrevistas enprofundidad (9) | ||||||
|---|---|---|---|---|---|---|---|
| Número de personas | Mujeres | Hombres | Número de personas | Mujeres | Hombres | ||
| Bogotá | Trabajadores de la salud | 5 | 3 | 2 | 1 | 0 | 1 |
| Administrativos | 5 | 3 | 2 | 1 | 1 | 0 | |
| Pacientes | 13 | 8 | 5 | 1 | 1 | 0 | |
| Organización comunitaria | 2 | 1 | 1 | 0 | 0 | 0 | |
| Alcohólico anónimo | 8 | 0 | 8 | 0 | 0 | 0 | |
| Subtotal | 33 | 15 | 18 | 3 | 2 | 1 | |
| Lérida | Trabajadores de la salud | 9 | 6 | 1 | 1 | 0 | 1 |
| Administrativos | 6 | 6 | 0 | 1 | 1 | 0 | |
| Pacientes | 13 | 2 | 11 | 1 | 1 | 0 | |
| Organización comunitaria | 5 | 2 | 1 | 0 | 0 | 0 | |
| Subtotal | 33 | 16 | 17 | 3 | 2 | 1 | |
| Guayabal | Trabajadores de la salud | 3 | 1 | 2 | 0 | 0 | 0 |
| Administrativos | 6 | 5 | 1 | 0 | 0 | 0 | |
| Pacientes | 0 | 0 | 0 | 1 | 1 | 0 | |
| Subtotal | 9 | 6 | 3 | 1 | 1 | 0 | |
| Duitama | Trabajadores de la salud | 7 | 6 | 1 | 1 | 1 | 0 |
| Administrativo | 8 | 4 | 4 | 1 | 0 | 1 | |
| Organización comunitaria | 3 | 1 | 2 | 0 | 0 | 0 | |
| Subtotal | 18 | 11 | 7 | 2 | 1 | 1 | |
| Santa Rosa | Trabajadores de la salud | 3 | 0 | 3 | 0 | 0 | 0 |
| Administrativo | 0 | 0 | 0 | 0 | 0 | 0 | |
| Pacientes | 8 | 8 | 0 | 0 | 0 | 0 | |
| Subtotal | 11 | 8 | 3 | 0 | 0 | 0 | |
| Total | 104 | 56 | 48 | 9 | 6 | 3 | |
Clasificamos las entrevistas de acuerdo a si fueron obtenidas de un usuario del sistema de salud, un miembro del personal administrativo o un profesional de la salud (médico, psiquiatra y trabajador social). Las transcripciones fueron almacenadas en un servidor seguro en la Pontificia Universidad Javeriana. Los asistentes de investigación que condujeron los grupos focales y las intervenciones borraron los nombres de los documentos, dejando solo un listado numérico de los participantes (participante 1, etc.). Los archivos fueron transcritos y segmentados para codificarlos.
Se llevó a cabo un análisis categorial usando estos fragmentos. Las categorías empleadas fueron consensuadas y discutidas a priori por tres expertos: un antropólogo, un psicólogo y un psiquiatra con experiencia en investigación. Las categorías definidas fueron: educación y conocimiento de la condición, estigma, falta de entrenamiento de los profesionales de la salud, cultura, estructura u organizacional. Cada experto codificó los fragmentos de las entrevistas en NVIVO 11. Para verificar la consistencia de la clasificación y evaluar la fiabilidad de los intercodificadores, se estimó un coeficiente kappa de Cohen para cada par de expertos. Asumimos que había consistencia en la clasificación con un kappa mayor a 0,6. Cuando el kappa fue menor a 0,6, se llevó a cabo una revisión de la codificación obtenida por cada par y se requirió la clasificación, teniendo en cuenta la definición de las categorías descritas, hasta llegar a un consenso.
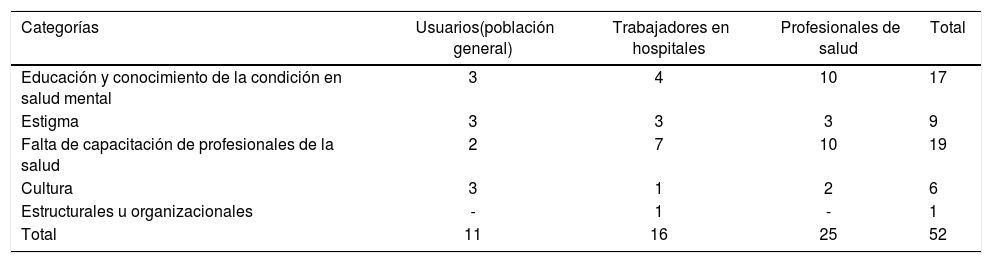
ResultadosDepresiónSe obtuvieron 52 fragmentos con contenidos para depresión. La tabla 2 muestra la distribución de los fragmentos obtenidos, de acuerdo con la clasificación del análisis categorial (tabla 2).
Temáticas de los contenidos sobre depresión
| Categorías | Usuarios(población general) | Trabajadores en hospitales | Profesionales de salud | Total |
|---|---|---|---|---|
| Educación y conocimiento de la condición en salud mental | 3 | 4 | 10 | 17 |
| Estigma | 3 | 3 | 3 | 9 |
| Falta de capacitación de profesionales de la salud | 2 | 7 | 10 | 19 |
| Cultura | 3 | 1 | 2 | 6 |
| Estructurales u organizacionales | - | 1 | - | 1 |
| Total | 11 | 16 | 25 | 52 |
Los usuarios y los profesionales de la salud identificaron la categoría de educación y conocimiento de la depresión como una posible causa de no reconocimiento de la condición. Un punto común en la mayoría de los fragmentos fue la desinformación que tienen los usuarios sobre los síntomas e historia de la enfermedad, lo cual, según ellos, puede evitar que se consulten en fases más tempranas. «Sino que a veces pasa que uno no se informa sobre sus enfermedades, pues en mi caso al principio uno como que me dijeron que tenía esto y como uno le llega la depresión, sí, de pronto usted no se informa de qué es la enfermedad, el médico en ese momento no le da la suficiente información, sino su enfermedad es tal y ya, y usted va a llegar postrado a una cama en cualquier momento, entonces uno como, y ese es el problema como esa falta de información, pues ya es cuando uno comienza como a informarse ya es otra cosa, ya si uno dice, voy a seguir este tratamiento o voy a hacer esto o simplemente según los años que lleve con la enfermedad». (Grupo focal: asociación de usuarios. Sitio 4).
Los siguientes tres fragmentos ilustran el retraso en el acceso al tratamiento que puede ocurrir como consecuencia de la falta de educación y conocimiento entre los pacientes y los proveedores: «Es que fíjate que la mayoría de personas que consultan acá, consultan cuando ya están muy deprimidos por el consumo de una sustancia y eso sí, y han hecho hasta intentos de suicidios como forma de resolver la situación o como cuando se encuentran con los síntomas depresivos en su vida y que no los deja funcionar […]». (Entrevista: especialista en psiquiatría. Sitio 2) «Yo creo que también la educación que es una enfermedad como cualquier otra, vale la pena, yo creo que con la educación uno aprende que es una enfermedad como cualquier otra y que necesita ser tratada y que necesita ser identificada». (Grupo focal: profesionales administrativos. Sitio 4) «Es importante poder hacer un diagnóstico temprano ¿sí? Poder detectar los casos y poder hacer el manejo a tiempo, porque digamos, este es un entorno donde ya en algunas ocasiones se ha visto, pero tristemente se viene a saber o a hacer un diagnóstico certero cuando ya han sucedido cosas ¿sí? O sea, esa es la importancia o la razón por la cual es importante conocer del tema, que todos nuestros profesionales y los profesionales del área conozcan de los síntomas para hacer un diagnóstico temprano y poder tratar a tiempo». (Grupo focal: usuario. Sitio 1)
El siguiente fragmento destaca la contradicción ente la percepción de «no tener nada», pero «tener algo en la parte emocional». Esta contradicción aparente puede ser relevante para los profesionales de la salud, quienes pueden ser capaces de reconocer que el paciente tiene un problema emocional, pero sin asumir que es una enfermedad. «Tú no tienes absolutamente nada. Corazón, cabeza, me gustó, no tuve que rogarle a nadie que me mandara exámenes, todo, todo me lo examinó, me dijo: tú estás bien, tu parte que está fallando es tu parte emocional». (Grupo focal: usuario. Sitio 1).
Por otra parte, los tres grupos de entrevistados identificaron el estigma como una causa frecuente de no reconocimiento o de no consulta por depresión. Muchos de los participantes mencionaron que las personas que enfrentan estas condiciones en salud mental pueden estar aisladas o sentirse avergonzadas. «Aquí es muy complejo, mire que aquí hay pacientes de hecho que ya están en proceso psiquiátrico y la sociedad no comprende como bien qué es lo que pasa, sino de pronto es un berrinche en algunas ocasiones o ya este es el loco, este es el loco y ya no hay nada que hacerle, pero no hay como de pronto ese apoyo, o haber como de problemas y trastornos mentales en la población colombiana más educación, sí, para orientar y apoyar en ciertos temas, entonces puede ser ese también como factorcito». (Entrevista: trabajadora social. Sitio 4). «Cuando tú tienes un dolor en un dedo haces cualquier cosa para curar ese dedo, pero cuando tú estás deprimido no sales de la depresión, porque ni siquiera te dan ganas de salir de la depresión, entonces es muy importante que se quite ese tabú». (Grupo focal: usuario. Sitio 1).
También, debido a que las condiciones no son bien conocidas por la población general, es más difícil pedir ayuda al médico para abordarlas. Los dos fragmentos siguientes ilustran el estigma que no solo ocurre en la comunidad, sino también en el sistema de salud: «Las enfermedades mentales a identificar la depresión o un trastorno bipolar como una enfermedad y que a mí como paciente, como familiar no me dé pena, yo me puedo presentar perfectamente una enfermedad e inventar que tengo diabetes y a mí no me da pena contarla, pero una persona de unos sesenta años dice tengo un trastorno bipolar, entonces de pronto es ese estigma, es una tarea importante es un reto importante para el sistema de salud creo que la gente no identifica su problema por eso». (Grupo focal: profesional administrativo. Sitio 4). «Pienso yo que las instituciones prestadoras de salud tienen que primero trabajar en la desestigmatización de la enfermedad de depresión, porque es una enfermedad». (Grupo focal: asociación de usuarios. Sitio 1).
La categoría más frecuentemente mencionada para la falta de reconocimiento de la depresión, inclusive entre los profesionales de la salud, fue la del escaso entrenamiento de estos. En algunos fragmentos, se mencionó que la falta de sospecha diagnóstica puede llevar a detección tardía, cuando ya se presentan síntomas serios de depresión: «Pues porque cuando llegan a consulta ya llegan y el médico lo mira, no lo ve deprimido, pero cuando ya llega es porque se intentó suicidar». (Grupo focal: profesional administrativo. Sitio 4). «Afortunada o desafortunadamente el consumo de sustancias como el alcohol y la depresión no están dentro de las 10 causas de morbilidad, entonces, no se hace énfasis, es un diagnóstico que estará en el puesto 30 de las 10 primeras causas, si estuviera en el top 5 o en el top 10 probablemente, pero pues, es una patología que aunque es muy común, que es muy subdiagnosticada y por eso es que no se hacen las respectivas actualizaciones, y ya queda a juicio de cada profesional si quiere leer, si se quiere actualizar o lo que quiera hacer con respecto a eso». (Grupo focal: profesional de la salud. Sitio 1). «Yo creo que también es algo cultural y político, cuando uno empieza a estudiar medicina y siempre hablan de la definición de salud, está incluida la parte de salud mental, pero siempre el grueso y el duro es la parte bioclínica, y digamos, cuando uno está en hipertensión, diabetes, el grueso es todo eso. Yo me atrevería a decir que cuando mis hermanos, que se graduaron hace como 20 años, estudiaron medicina, no hablaban tanto de salud mental, no hablaban tanto de la depresión, sino tal vez eran como esas materias que es un modulito y ya, pero no es algo que se viene trabajando siempre como en la parte clínica». (Grupo focal: profesional de la salud. Sitio 1).
También describieron la normalización de los síntomas de depresión, sucediendo de forma concurrente o enmascarando otras patologías asociadas con este padecimiento: «Porque las instituciones prestadoras de servicios no tenían en cuenta eso. Por ejemplo, en el caso cercano que tuvimos, había depresión en una familiar de nosotros y quisimos llevarla al médico, ‘no, eso no pasa nada; eso es simplemente es la edad; eso es simplemente posparto’, así sucesivamente, se le daban razones, pero no lo estudiaban, o sea, sabían que la persona podía tener esos síntomas de depresión, pero no había como un seguimiento, como: miremos a ver qué podemos hacer con esta depresión, cómo le podemos ayudar a salir del cuadro de depresión. No es simplemente que todas las mujeres cuando han tenido [hijos] tienen síntoma de depresión posparto, ya es normal, porque tienen síntoma de depresión posparto y ya, no se hizo nada, no se trabajó con eso. [A] Las cosas hay que darles un tratamiento para que se sepa qué va a pasar, o sea, cómo lo podemos superar». (Grupo focal: asociación de usuarios. Sitio 1).
Los pacientes o usuarios del sistema de salud mencionaron frecuentemente la cultura como una barrera para el reconocimiento de la depresión. En contraste, el personal administrativo y los profesionales de la salud no destacaron esta categoría como una explicación sobre por qué no son consultados o por qué no se solicitan servicios de salud por depresión. En este rubro, se identificó que los síntomas de depresión pueden ser vistos como una situación normal que puede pasar y que, «si al doctor no le preocupa, a la persona tampoco debería preocuparle»: «La gente no ha sido acostumbrada a ser dueña de su salud, sino el dueño de mi salud es el médico». (Grupo focal: profesional administrativo. Sitio 4). «Sino que se toma como algo normal. O no, los adolescentes se deprimen y ya, se toma como un patrón de comportamiento de cierto sector, no es así, es una cosa a la que hay que prestarle atención. Entonces nadie dijo, ‘venga mire saquemos una cita le podemos ayudar por este lado’, no, ‘eso es normal de adolescentes, eso es normal de las madres que acaban de tener hijos, eso es normal’. No, no es normal, porque es una cosa que me hace sentir mal». (Grupo focal: asociación de usuarios. Sitio 1). «Investigué sobre la enfermedad, ya comencé a ver que mi mamita también estaba muy deprimida, entonces comencé como a salir ya de esa depresión por lo mismo, por colaborarle a ella para ayudarle, y entonces pues han sido como cosas traumáticas ¿no?, y uno pues a veces piensa que la depresión es algo que pasa y no vamos al médico, porque para qué, porque uno estando en depresión el médico no lo va a tratar, dice uno, no, pero hay situaciones, hay un médico para cada caso, pero entonces uno en ese momento no lo piensa hacer». (Grupo focal: usuaria. Sitio 4).
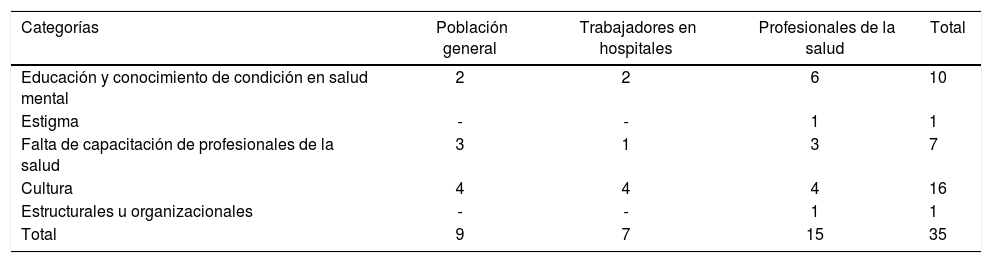
Se obtuvieron 35 fragmentos con contenidos para consumo riesgoso de alcohol, con mayor participación de profesionales de la salud que de personal administrativo, discutiendo las barreas de reconocimiento de esta problemática. La causa más recurrentemete identificada para la no consulta fue la cultura, mientras que la categoría estructural y organizacional fue la menos frecuentemente detectada (tabla 3).
Temáticas de los contenidos sobre consumo de alcohol
| Categorías | Población general | Trabajadores en hospitales | Profesionales de la salud | Total |
|---|---|---|---|---|
| Educación y conocimiento de condición en salud mental | 2 | 2 | 6 | 10 |
| Estigma | - | - | 1 | 1 |
| Falta de capacitación de profesionales de la salud | 3 | 1 | 3 | 7 |
| Cultura | 4 | 4 | 4 | 16 |
| Estructurales u organizacionales | - | - | 1 | 1 |
| Total | 9 | 7 | 15 | 35 |
Aunque la categoría de educación y conocimiento sobre consumo riesgoso de alcohol fue frecuentemente mencionada por los tres grupos intervenidos como una causa para la falta de reconocimiento de la condición, esto fue discutido más recurrentemente por los profesionales de la salud. Cuando se exploró si existía algún rasgo o factor en común en los extractos agrupados en esta categoría, se encontró que los profesionales consideran que, para los usuarios, el consumo riesgoso de alcohol no es una condición de salud. Sin embargo, aunque tanto pacientes como profesionales de la salud identifican las consecuencias del consumo de esta sustancia (por ejemplo, la ocurrencia de otras enfermedades o sus manifestaciones), no se hace la conexión entre el consumo riesgoso y la ocurrencia o manifestación de estas enfermedades. «El abuso del alcohol sí es una cosa que yo por lo menos en siete meses que llevo aquí no he visto ni un solo paciente que consulte por problemas de alcoholismo y ellos dicen: ‘pues tengo la tensión alta, tengo diabetes, tengo no sé qué, consumo alcohol, tomo cerveza el fin de semana, me gusta el trago, pero no le veo problema a eso’. Entonces si el paciente no hace reconocimiento de su propio cuerpo, tampoco puede tratar y decirle no». (Grupo focal: profesionales de la salud. Sitio 5). «‘La negación de la enfermedad’, eso es lo que más nos tiene a todos, yo recibí un mensaje, cuando tenía 22 años y llegué a los 52, porque no, yo manejo el trago, ‘eso se los dejo a los viejitos degenerados o ¿no? Yo no duermo en el andén’; entonces, se espera uno hasta que no se da uno golpes contra el mundo, hasta que no toca fondos terribles, no aterriza uno, gracias a Dios yo llegué a aterrizar». (Grupo focal: alcohólicos anónimos. Sitio 1).
Todos los grupos, especialmente los profesionales de la salud, identificaron la falta de entrenamiento de estos como una causa para el no-reconocimiento del consumo riesgoso de alcohol. En general, se mencionó que los profesionales tienden a identificar esta problemática como un mal hábito, pero no como una condición de salud. Incluso, durante eventos serios en los que la ingesta de esta sustancia es una causa obvia, como un accidente de tránsito secundario al uso de alcohol o en un síndrome de Mallory Weiss, no se realiza una búsqueda activa de la patología. «Si una persona del común cuando damos la charlita, que no tenga que ver con la salud y que no sea profesional, no sepa, no sabe que el alcoholismo es una enfermedad, está bien, yo tampoco lo sabía, pero hemos estado con médicos y hay unos que no saben, o vamos con psicólogos que deberían saberlo y dicen: ‘¿eso una enfermedad?, un mal hábito, ¿pero una enfermedad?’, ‘estos locos de alcohólicos anónimos qué se inventan’, entonces no somos nosotros, la Organización Mundial de la Salud y toda esta cuestión». (Grupo focal: alcohólicos anónimos. Sitio 1).
Los dos párrafos siguientes ilustran cómo los proveedores priorizan las enfermedades físicas sobre el consumo de alcohol como un factor subyacente a la condición del individuo, potencialmente llevando a retraso en el tratamiento y a consecuencias más severas para el bienestar de los pacientes: «Perfecto, pero fíjese usted, acá hay algo supremamente importante (qué bueno que ustedes hagan esto, qué bueno), pero hay algo importante acá, cuando un accidente de tránsito, un ejemplo, llega el tipo, va borracho manejando una moto y se estrella, se partió la pierna, que es lo que hacen en una sala de urgencias los médicos cuando llega el paciente allá, atenderle la pierna ¿cierto?, ‘mire el man se partió la pierna’, su yeso, su vaina, pero no le ven el causante del accidente, el causante del accidente fue el alcohol, y con el respeto que ustedes se merecen, claro, porque ustedes tienen su futuro y qué bueno que hagan eso; entonces, aquí hay algo, si los médicos, si la parte médica viera la enfermedad como la enfermedad que es, el alcohol como dice la Organización Mundial de la Salud (min. 12), entonces fuera diferente, porque ustedes le curan la pierna al tipo y el tipo se cura de la pierna en tres meses y ya sale bien bacano y va a seguir bebiendo, entonces ya después otro accidente y va a llegar con las dos piernas rotas y un brazo roto, y lo mismo hasta que el tipo se mata; pero si los médicos tuvieran más información sobre la enfermedad del alcoholismo, téngalo por seguro que…». (Grupo focal: alcohólicos anónimos. Sitio 1). «Hay mucha ignorancia también dentro de los profesionales de la medicina, porque el médico le dice al alcohólico…, el alcohólico va a consultarlo no por su alcoholismo, sino porque tiene gastritis, causada precisamente por el consumo de alcohol y le dice: ‘no te tomes los whiskeys, toma cervecita que es más suave’, ¿sí?». (Grupo focal: alcohólicos anónimos. Sitio 1).
Los dos párrafos siguientes ilustran cómo la falta de reconocimiento entre los proveedores puede ocurrir por el escaso entrenamiento para identificar los síntomas de esta condición: «En consulta externa creo que sí se ve. Si uno percibe que cierta parte de la población tiene algo a nivel psicológico, algo a nivel mental. Que uno se da cuenta que consulta por otras cosas de patología orgánica, pero que uno se… uno lo identifica uno lo sabe, pero que uno determine alguna conducta frente a eso ¡no!». (Grupo focal: profesionales de la salud. Sitio 3). «Hay unos signos que no son triage formal, sino que te alerta que hay que hacer algo diferente, hay que pasar este paciente o tiene algo, y nosotros en esos criterios, nosotros no tenemos nada contemplado hablando de salud mental, tenemos criterios muy clínicos o de pronto no tan clínicos, sino de síntomas muy del usuario, que diga tengo mucho dolor, el hecho de que diga que tiene mucho dolor ese es un síntoma que la auxiliar nos va a alertar. Por lo menos llamar al especialista y decirle ‘Dr., acá hay algo que nos pueda alertar’. Me parece interesante revisar qué podemos poner de síntomas que las auxiliares identifiquen por lo menos en pedir ayuda y decir eso puede ser importante revisarlo, que no tenemos nada contemplado, como hay dolor, hay reconsultas, hay alteración de signos vitales, pero realmente nada de salud mental». (Grupo focal: profesional administrativo. Sitio 1).
La cultura fue mencionada e identificada por los tres grupos entrevistados como una causa importante para no solicitar o usar los servicios de salud por consumo riesgoso de alcohol. El principal aspecto en común en todos los fragmentos obtenidos fue el hecho de que, en la sociedad colombiana, el consumo de alcohol es visto como un hábito normal y cotidiano, que en los hogares es aceptado e, incluso, introducido a los menores de edad en los eventos familiares. También, que es una sustancia legal y socialmente aceptada. «Yo lo defino como un gran monstruo, que tira a aplastarnos, pero como es socialmente aceptado, no pasa nada. Los papitos le tienen miedo al consumo de marihuana, de perico, que se inyecten, que chupen pegante, lo que sea, en eso sí nos asustamos, pero frente al alcohol: toléralo, modéralo, consume cinco…». (Grupo focal: alcohólicos anónimos. Sitio 1). «Y, además, como dice la jefe, también es cultural; la jefe dice es como cultural, nadie va a tratarse el alcoholismo, nadie, es muy difícil que una persona diga yo soy alcohólica y voy a tratamiento». (Entrevista: profesional administrativo. Sitio 4). «Culturalmente, el abuso en alcohol es de todos los días. Yo creo que crecimos en un ambiente en el que desde las familias hasta las personas que están alrededor de nuestras familias tienen una cultura del consumo de alcohol. Que antes, yo creería es mi percepción, antes era más dada a darle trago a un menor de edad en una reunión, como un acto de ‘vaya probando’». (Grupo focal: profesionales de la salud. Sitio 1).
Mediante la aproximación cualitativa utilizada en este estudio, describimos las barreras que impactan en el reconocimiento de la depresión y el consumo riesgoso de alcohol y que afectan el proceso de acceso a servicios de salud para estas condiciones, de acuerdo con varios actores involucrados en el proceso (usuarios, profesionales de la salud y personal administrativo) en cinco sitios de atención primaria y secundaria en Colombia. Las barreras identificadas fueron similares entre los actores entrevistados y son consistentes con aquellas reportadas en Australia20, Estados Unidos21 y Europa22, donde también es evidente la diferencia entre el proceso de atención para condiciones en salud mental comparado con otro tipo de patologías. Algunas de las categorías que modifican la atención de los pacientes con condiciones de salud mental, y que fueron identificadas en este estudio, han sido observadas en otros trabajos, como la alfabetización en salud mental, el estigma, la cultura y el conocimiento de los profesionales sobre condiciones de salud mental en población colombiana.
Alfabetización en salud mentalLa alfabetización en salud mental se ha conceptualizado de diferentes maneras. Una definición ampliamente aceptada fue propuesta por Jorm et al.: «Conocimientos y creencias acerca de las enfermedades mentales que ayudan en su reconocimiento, manejo y prevención»23. La educación de los pacientes o, como se conoce en la literatura biomédica, la alfabetización médica fue una de las causas mencionadas para la falta de acceso a los servicios de salud, tanto para depresión como para el uso riesgoso de alcohol. Este estudio mostró que tanto profesionales como usuarios perciben que la población carece del conocimiento sobre estas condiciones. Incluso, en algunas entrevistas, se mencionó que estas solo son identificadas en estadios avanzados o durante una crisis, por ejemplo, cuando ocurre un intento de suicidio relacionado con depresión o secuelas multiorgánicas asociadas con el consumo de alcohol.
La falta de alfabetización en salud mental se ha observado en diferentes poblaciones. En Australia, Jorm et al. condujeron un estudio poblacional nacional, en el cual presentaron a sus participantes viñetas con casos de depresión y esquizofrenia, además de conductas e intervenciones que podrían ayudar o empeorar la condición de las personas. En sus resultados, encontraron que tan solo un 39 y 27% de los encuestados identificaron de manera adecuada el caso de depresión y esquizofrenia, respectivamente23. Este diseño se ha replicado en varios países y, posteriormente, se incluyeron en una revisión sistemática conducida por Angermeyer et al., en el que se evidenció de manera consistente el desconocimiento y la falta de información, así como las concepciones erróneas, sobre las personas que padecen enfermedades mentales24.
La desinformación y las concepciones erróneas sobre las condiciones de salud mental, como los prejuicios, hacen parte de esta dinámica que afecta el proceso de la atención y el tratamiento de los pacientes25. Adicionalmente, la pobre alfabetización en salud mental puede retrasar el diagnóstico temprano y el manejo adecuado de los individuos, mientras que, en estadios avanzados de la condición, se incrementa su reconocimiento. Este retraso aumenta no solo el impacto de las enfermedades en los pacientes y sus familias, sino también los costos y la discapacidad asociados26,27.
Identificar la pobre alfabetización en salud y en salud mental como una causa de no reconocimiento para este tipo de problemas ha llevado al diseño de intervenciones y medidas que pueden ayudar a abordar la carga asociada con estas condiciones y, en general, con el estado de salud de los pacientes. Por ejemplo, en un estudio poblacional conducido en Dinamarca con pacientes de enfermedad cardiovascular, Aaby et al. aplicaron cuestionarios sobre el estado de salud físico y mental, conocimiento sobre la condición de salud mental, asistencia a citas de control, así como conductas relacionadas. En esta población, los pacientes con mayor calificación en escalas de alfabetización y conocimiento sobre la enfermedad practicaron comportamientos más saludables, como actividad física y dieta saludable. También tuvieron mayor salud mental y física, comparado con los que tenían poco conocimiento sobre su enfermedad28.
La falta de alfabetización en salud mental entre los usuarios puede explicarse porque, con frecuencia, ellos no conocen la existencia de condiciones de salud mental o porque no perciben las dificultadas causadas por estas, bien sea por falta de introspección o habilidad de reconocimiento. Sin embargo, la alfabetización en salud mental fue mencionada frecuentemente como un aspecto de la falta de reconocimiento tanto de la depresión como del consumo riesgoso de alcohol, lo cual es consistente con la literatura internacional23,24,29,30. Este hallazgo puede atribuirse al incremento en la demanda de atención por condiciones en salud mental y física de los pacientes en Colombia, probablemente secundario a la relevancia que ha ganado la salud mental en múltiples políticas públicas recientes31.
EstigmaEl estigma ha sido históricamente reconocido como una de las barreras más frecuentes para el acceso a la atención en salud mental. Tradicionalmente, las enfermedades mentales se han vinculado con castigos divinos, considerados responsabilidad de la familia, o asociado con una pobre resiliencia o debilidad mental, por lo que su ocurrencia ha implicado (y lo sigue haciendo, aunque en menor medida) prejuicio y discriminación32.
Las definiciones de estigma son múltiples y su abordaje es multidisciplinario, lo que sobrepasa el alcance de este estudio. Con el objetivo de explorar la relación entre el reconocimiento de las condiciones de salud mental y el acceso a atención salud, usamos el modelo propuesto por Henderson et al. sobre estigma y enfermedad mental12. Este modelo desagrega el estigma en tres componentes: el intrapersonal, el interpersonal y el organizacional o estructural. El estigma intrapersonal o auto-estigma, se refiere a la aceptación del paciente de los estereotipos e ideas sobre las condiciones de salud mental, lo cual impacta su autoestima y, en consecuencia, en su necesidad de ser tratado. El estigma interpersonal está estrechamente relacionado con la alfabetización en salud mental, dado que se refiere a las ideas, prejuicios y concepciones que tienen las familias, las amistades y la población general, lo cual puede llevar a actos de discriminación física o psicológica. El estigma organizacional o estructural se refiere a las leyes, políticas o constructos sociales que limitan y comprometen la atención apropiada en salud mental; por ejemplo, el bajo número de especialistas en este campo o la desigualdad en la atención en pacientes con y sin condiciones en salud mental12,33. Estos aspectos pueden ser ilustrados con un ejemplo frecuentemente encontrado en entrevistas sobre depresión, como la pérdida de un embarazo debido a un aborto. La paciente se culpa a sí misma, porque escuchó que el aborto pudo haber sido causado por su tristeza y depresión (auto-estigma); los vecinos y conocidos pueden alejarse o hablar a sus espaldas sobre por qué ocurrió el aborto (estigma interpersonal); y la paciente no tiene acceso a un profesional en salud mental que le acompañe durante el proceso de duelo, y si lo hay, las citas son muy distantes en tiempo o el profesional está a distancia considerable (estigma estructural), lo cual limita las consultas y la atención en salud que la paciente requiere.
Aunque el estigma impacta el reconocimiento de la mayoría de las condiciones de salud mental, algunas están más afectadas que otras. En un estudio realizado por Dinos et al., se efectuaron entrevistas cualitativas con pacientes con diversas enfermedades mentales. Se encontró que las personas con desórdenes por consumo de sustancias y psicosis fueron las que más padecieron y se vieron afectadas por el estigma. Por el contrario, los pacientes con depresión o ansiedad frecuentemente mencionaron comportamientos paternalistas o condescendientes dirigidos a ellos, así como mayor grado de estigma anticipatorio. Finalmente, los autores establecieron que el estigma afecta de manera significativa la aceptación del diagnóstico de la condición de salud mental, así como la adherencia y continuidad del tratamiento34.
Es necesario resaltar que el estigma raramente o casi nunca fue mencionado como una barrera para el reconocimiento o para el acceso a la atención en salud para consumo riesgoso de alcohol, a diferencia de lo encontrado en estudios sobre estigma y condiciones de salud mental35–37, a pesar de que esta fue una de las principales categorías para la falta de reconocimiento de depresión. Este hallazgo puede atribuirse a la aceptación y normalización del consumo de alcohol en Colombia.
CulturaLa definición de salud como la ausencia de enfermedad ha trascendido para incluir una visión integral del ser humano, para tener en cuenta la cultura como parte de lo que se conoce como determinantes sociales. Para este estudio, se definió la cultura como: «los valores, las normas y las creencias bajo las cuales se rigen, conviven y desarrollan los miembros de un grupo, y que pueden influenciar o ser influenciadas por aspectos religiosos, de género, de etnia, entre otros»38. El set de valores, normas y creencias que conforman la definición de cultura puede y se ha visto que modifica las formas en las que los individuos de una cultura específica crean su idea o constructo de salud y enfermedad, formando así diferencias importantes entre las distintas sociedades y países. Este mecanismo se puede ver reflejado en construcciones existentes y creencias sobre salud mental, como las identificadas por Choudrhy et al.25, quienes condujeron una meta-síntesis de los estudios cualitativos realizados en diferentes países para encontrar las percepciones o creencias en torno al tema de salud mental. Uno de los ámbitos explorados fue el de la descripción de las condiciones de salud mental. Se encontró que, mientras en China, la depresión se considera como algo normal para la población, en Nigeria se atribuye a causas espirituales y fuerzas sobrenaturales la ocurrencia de las enfermedades, incluyendo la depresión.
Por otra parte, se ha identificado que las diferencias en estas creencias se mantienen incluso después de que los individuos han salido del país o espacio geográfico de origen, lo cual se ha evidenciado en países donde convergen individuos de múltiples culturas. Bignal et al. realizaron un estudio cualitativo, cuyo objetivo fue explorar las percepciones e ideas sobre problemas de salud mental en cuatro grupos culturales y étnicos diferentes en Estados Unidos (afroamericanos, hispanos, asiáticos y estadounidenses). Estas percepciones fueron agrupadas en diferentes categorías. Los autores encontraron que, sobre los problemas de salud mental, las percepciones entre los grupos culturales fueron diferentes; así, las más frecuentes fueron las de normalización entre los asiáticos, las de espiritualidad entre los latinos y afroamericanos, y las de trauma entre los estadounidenses. Los autores concluyeron que estas diferencias culturales podrían explicar las diferencias en la solicitud de servicios de salud, que deben tenerse en cuenta al promover campañas de salud ajustadas a cada grupo cultural39.
Es claro que el contexto cultural y social bajo el cual crecen los usuarios es un gran determinante de la percepción y entendimiento del concepto de salud y enfermedad, y a partir de eso surgen constructos como el de conductas social o legalmente aceptadas. Para entender mejor esta afirmación, podríamos explorar las leyes que rigen la legalidad o ilegalidad del consumo de sustancias psicoactivas entre los países, especialmente en la ingesta de alcohol. Las leyes que regulan el consumo de esta sustancia son diversas. Sin embargo, la edad mínima está legislada en todo el mundo, variando desde la no definición de edad mínima legal para el consumo (China, Bolivia y Camerún), mayores de 18 años (Colombia, Italia, Egipto y Australia), hasta la prohibición indefinida del consumo (Afganistán, Irán y Bangladesh)40. Sin embargo, dependiendo de cada país y cultura, esta edad legalmente definida para el consumo de alcohol puede o no ser aceptada socialmente y, en consecuencia, reflejarse o no en la edad en la que efectivamente se inicia este hábito.
La cultura fue una de las categorías ampliamente identificadas tanto para depresión como para consumo riesgoso de alcohol, aunque esta pareció mucho más relevante para este último. Una explicación puede ser que el consumo de alcohol es un acto que generalmente se realiza en un ambiente social donde puede ser visto por otros individuos e incluso está más asociado con generar daños a terceros40,41, por lo cual la percepción del impacto de la cultura es más fácil de identificar en esta condición.
Falta de capacitación de profesionales de la saludLa disponibilidad de servicios de salud no se refiere exclusivamente a las estructuras y políticas en salud, sino también a los profesionales de salud. Por lo tanto, es esencial tener profesionales apropiadamente entrenados para proveer estos servicios de salud. Sin embargo, se ha identificado un déficit en el número de especialistas en salud mental. En un estudio realizado por Jacob et al., se encontró que, a nivel mundial, hay 1,2 psiquiatras por cada 100.000 habitantes, cifra que varía dependiendo de la región del mundo: desde 0,05 especialistas en África hasta nueve psiquiatras por cada 100.000 habitantes en Europa8. En Colombia, está proporción es de un psiquiatra por cada 200.000 personas17. Ante tal déficit de médicos especializados en la valoración y tratamiento de condiciones en salud mental, y dada la carga y la incidencia de estas enfermedades, más el incremento esperado en los próximos años, se pronostica que otros profesionales de la salud sean entrenados en salud mental. Sin embargo, la literatura muestra que los profesionales que no son psiquiatras tienen dificultades para reconocer patologías de salud mental42 y para abordarlas como factores de riesgo para la salud, que son elementos importantes en atención primaria. En una revisión sistemática de Cepoiu et al. sobre el diagnóstico de depresión por médicos no psiquiatras, incluyeron principalmente estudios realizados en atención primaria, seguidos por trabajos en urgencias y pacientes hospitalizados. Los autores encontraron una sensibilidad de solo 36,4% (intervalo de confianza [IC] 95% 27,9 a 44,8) y especificidad de 83,7% (IC 95% 77,5 a 90) para el diagnóstico de depresión entre médicos no psiquiatras, concluyendo que la precisión del diagnóstico fue muy baja42. Dado que este sub-diagnóstico e imprecisión ocurre para el diagnóstico de la depresión, a pesar de ser una de las condiciones de salud mental más frecuentes y mejor conocidas en la población general, no es extraño observar que estas equivocaciones de reconocimiento ocurran en otras enfermedades mentales43,44.
La falta de conocimiento y de entrenamiento de los profesionales de la salud se ha observado en diversos momentos del proceso clínico, desde el diagnóstico al tratamiento. Un estudio conducido por Wu et al.45 acerca de los conocimientos sobre condiciones de salud mental de médicos generales mostró que menos del 60% de los profesionales identificaron las patologías mentales cuando se les mostraron viñetas sobre el diagnóstico y tratamiento de estas. Sin embargo, un 70% de los participantes sugirió ofrecer a los pacientes tratamiento con medicamentos psicoactivos acompañado con una recomendación de comentar o discutir el diagnóstico con amigos o familia, en vez de sugerir terapia con profesionales de salud mental.
Otros trabajos han sido efectuados para evaluar las causas de la falta de conocimiento de los profesionales de la salud. Por ejemplo, en el estudio conducido por Wilson et al. se les preguntó a médicos generales del del Reino Unido (n = 282) las razones por las cuales no se hacía el diagnóstico de consumo riesgoso de alcohol. La mayoría indicó que estaban muy ocupados (63%), no tenían una educación adecuada sobre el diagnóstico y manejo de esta condición (57%), o creían que no se encontraba dentro de sus obligaciones contractuales (49%). De acuerdo con estos resultados, el principal punto para intervenir fue la falta de soporte en términos de tiempo y recursos humanos,y la falta de entrenamiento46.
En nuestro estudio, la falta de conocimiento entre los médicos generales fue reconocida frecuentemente como una barrera para el reconocimiento tanto de la depresión como del consumo riesgoso de alcohol. Las causas probables son la falta de capacitación o cursos de actualización para profesionales de la salud, así como entrenamiento inadecuado en condiciones en salud y salud mental en el currículo de las escuelas de medicina.
Nuestro estudio tiene algunas limitaciones. Primero, nuestros hallazgos no son generalizables en otros contextos, como diferentes lugares geográficos. Aunque nuestro trabajo es multicéntrico, muchos de los sitios de estudio están localizados en el centro del país, que es una región conocida como Cundiboyacense, donde los patrones de consumo de alcohol y la prevalencia de depresión es diferente a otras regiones del país. Esto implica que la percepción de la población entrevistada está afectada por la distribución de estas condiciones de salud mental. Segundo, nuestros hallazgos no representan la percepción de la población general ya que incluimos participantes trabajando en sitios de atención primaria y secundaria o usuarios de los sitios de estudio. Aunque estos criterios de selección permiten una perspectiva más informada sobre los factores que afectan tanto el reconocimiento como el acceso a la atención en salud, debido a la depresión o al consumo riesgoso de alcohol, nuestra población y sus opiniones pueden estar muy seleccionadas en relación con la población general. Finalmente, dado que el propósito del estudio estuvo enmascarado, los entrevistados (especialmente los profesionales de salud) pudieron estar influenciados por un sesgo de deseabilidad social.
ConclusiónEl presente estudio provee información esencial para entender los factores que subyacen a la falta de reconocimiento de las condiciones de salud mental y el bajo acceso a servicios de atención en salud mental en el contexto colombiano. Las barreras identificadas pueden afectar la efectividad de intervenciones basadas en la evidencia de atención en salud mental, dado que estos factores pueden impactar tanto en el autoreconocimiento de los pacientes, padeciendo estas condiciones o en el reconocimiento de los profesionales de la salud y, en consecuencia, evitando que los pacientes obtengan el diagnóstico y reciban el manejo requerido. Por lo tanto, la implementación de estas intervenciones debe tener en cuenta estos factores para incrementar su efectividad. Nuestros hallazgos permiten general hipótesis que lleven a un mejor entendimiento sobre las dinámicas del acceso a la atención en salud mental, para posibles mejorías. Las categorías exploradas incluyeron el alfabetismo en salud mental, el estigma, la falta de entrenamiento de los profesionales de la salud, la cultura, la estructura y el tipo de organización. Proveemos un abordaje de las barreras de reconocimiento de la depresión y el consumo riesgoso de alcohol dentro del sistema de salud colombiano y una compresión sobre el reconocimiento de las patologías de salud mental entre actores del sistema de salud, incluyendo pacientes, profesionales de la salud y personal administrativo.
FinanciaciónLa investigación reportada en esta publicación fue financiada por el Instituto Nacional de Salud Mental (NIMH) de los Institutos Nacionales de Salud (NIH) con el Número de la Subvención de 1U19MH109988 (Investigadores Principales Múltiples: Lisa A. Marsch, PhD y Carlos Gómez-Restrepo, MD PhD). El contenido es únicamente opinión de los autores y no representan los puntos de vista del NIH o del Gobierno de los Estados Unidos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses. La Dr. Lisa A. Marsch, una de las investigadoras principales de este proyecto, se encuentra afiliada con la compañía que desarrolló la plataforma móvil de intervención utilizada en esta investigación. Esta relación es manejada extensamente por la Dra. Marsch y su institución académica.