El hallux valgus es una patología muy común en nuestra población, la decisión quirúrgica se basa en la sintomatología de los pacientes y nunca se realiza una corrección por estética. Siempre se debe realizar un realineamiento de la articulación, mediante el uso de osteotomías simples o múltiples, según el grado de deformidad, pero en muchas ocasiones la decisión de realizar un tipo de osteotomía, depende de la experiencia del cirujano. En este artículo abordamos los tipos de osteotomías, más frecuentes descritos en la literatura y cada autor, describe su experiencia.
Hallux valgus is very common disorder in the Colombian population. The surgical decision is based on patient symptoms, and is never performed for aesthetic purposes. A realignment of the joint must be carried out using simple or multiple osteotomies, depending on the degree of deformity. In many cases the decision to perform an osteotomy depends on the experience of the surgeon. This article addresses the most common types of the osteotomies described in the literature and each author describes their experience.
La decisión para la cirugía en un paciente adulto con deformidad de hallux valgus se basa principalmente en la limitación que esta deformidad produce en el paciente, en relación a la presencia de dolor o molestia sobre la prominencia ósea medial o bunion, asociada al uso del calzado que no mejore con el manejo conservador ya mencionado1–3.
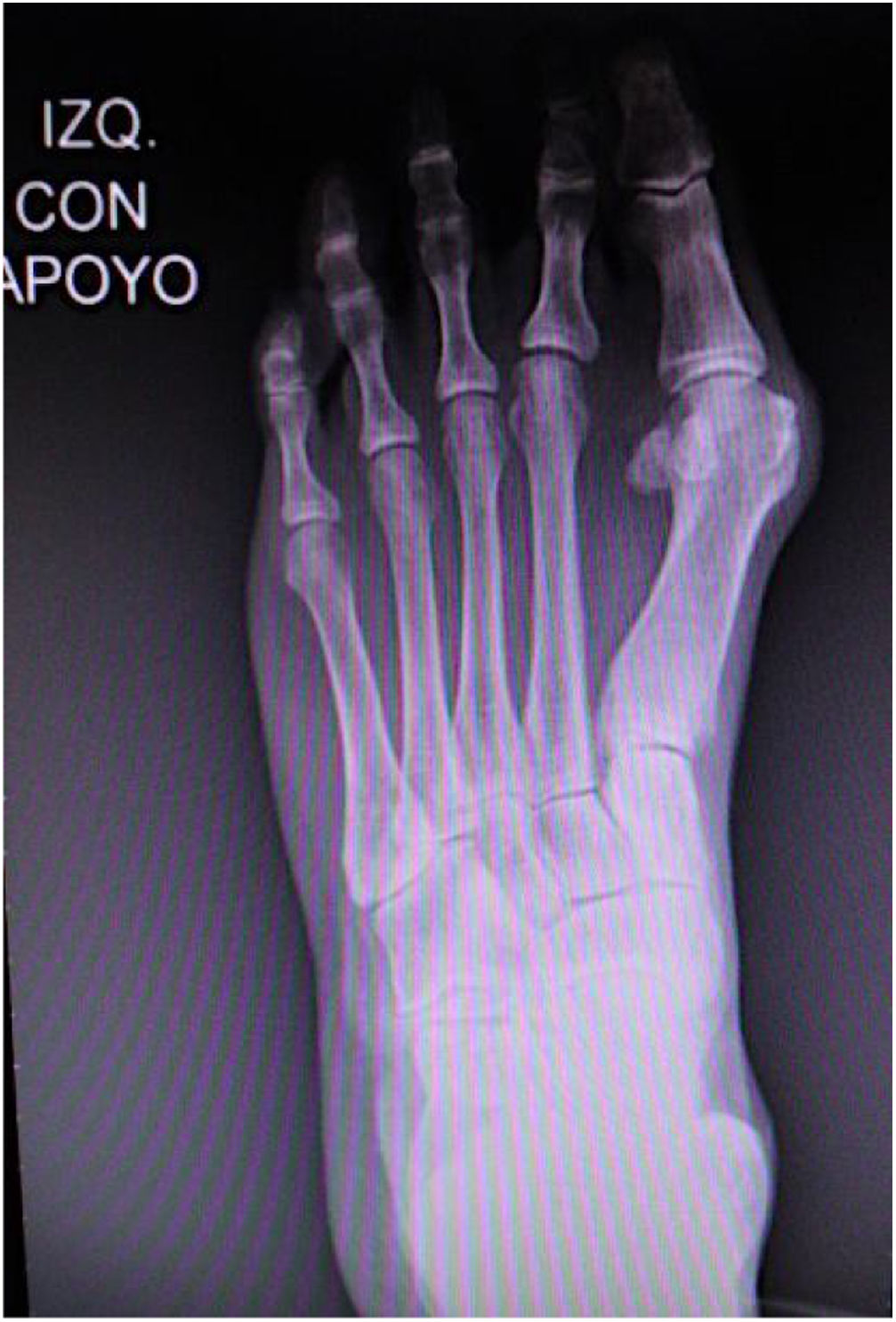
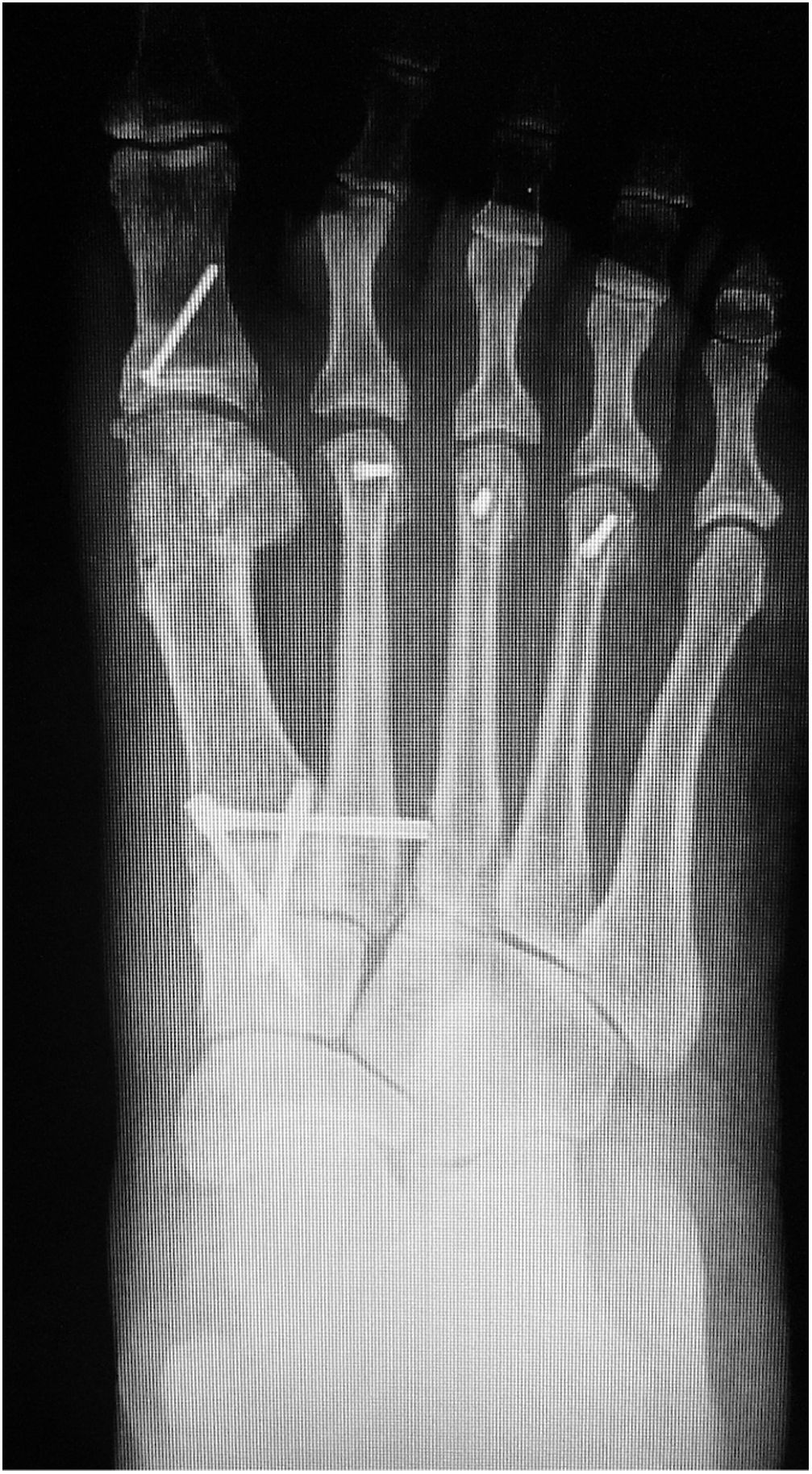
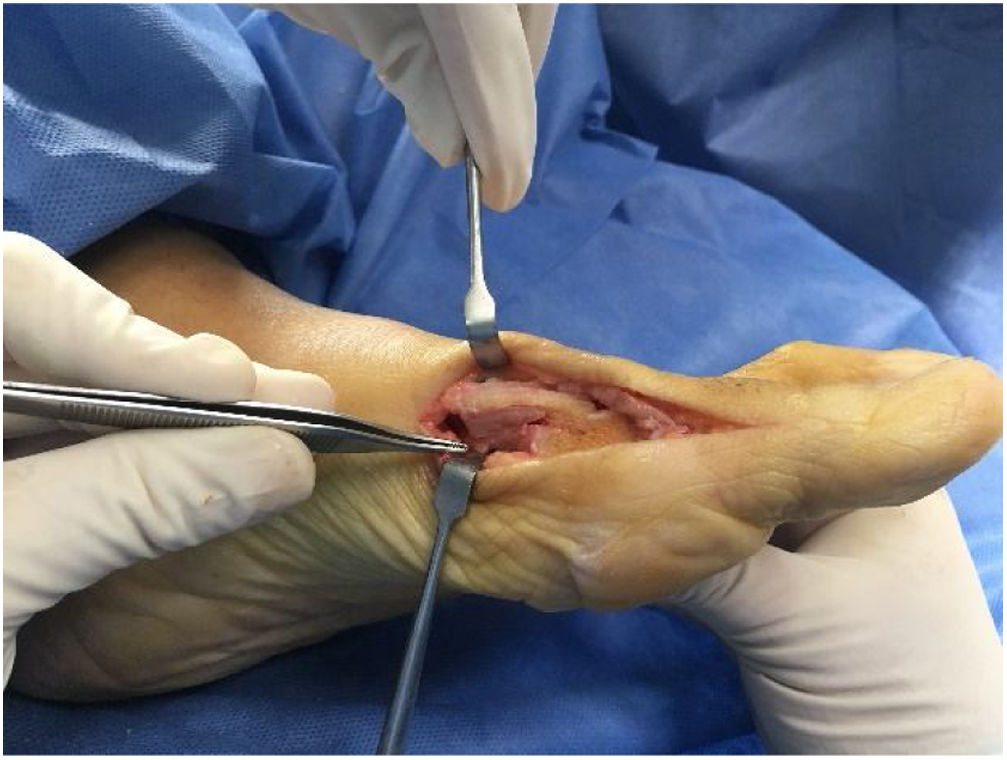
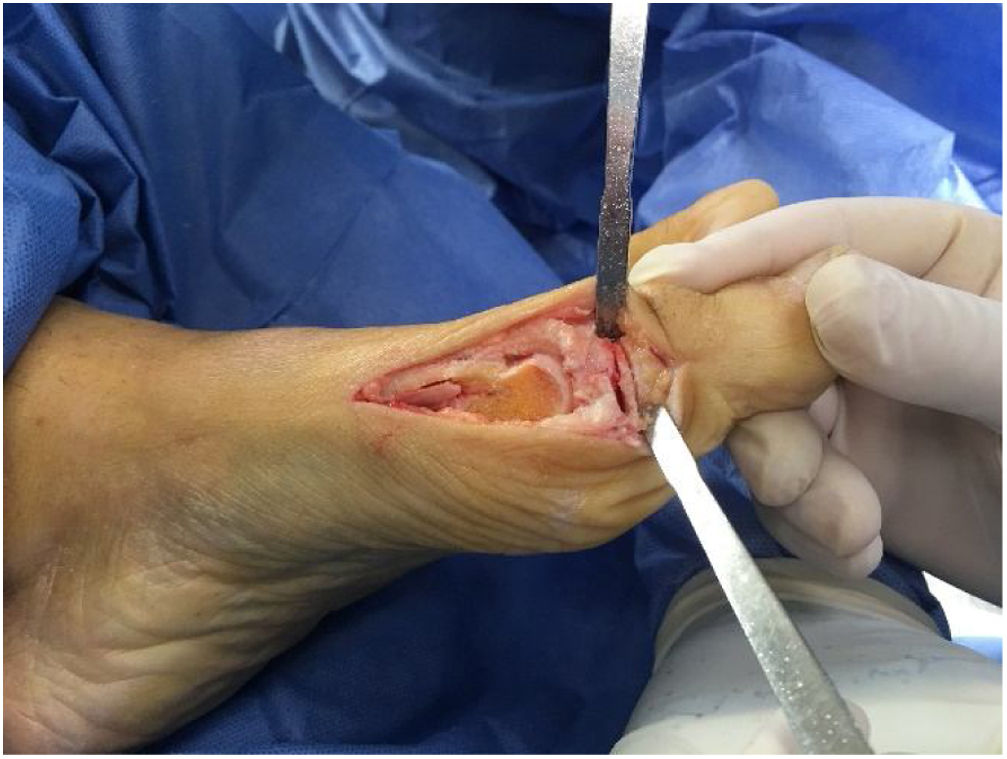
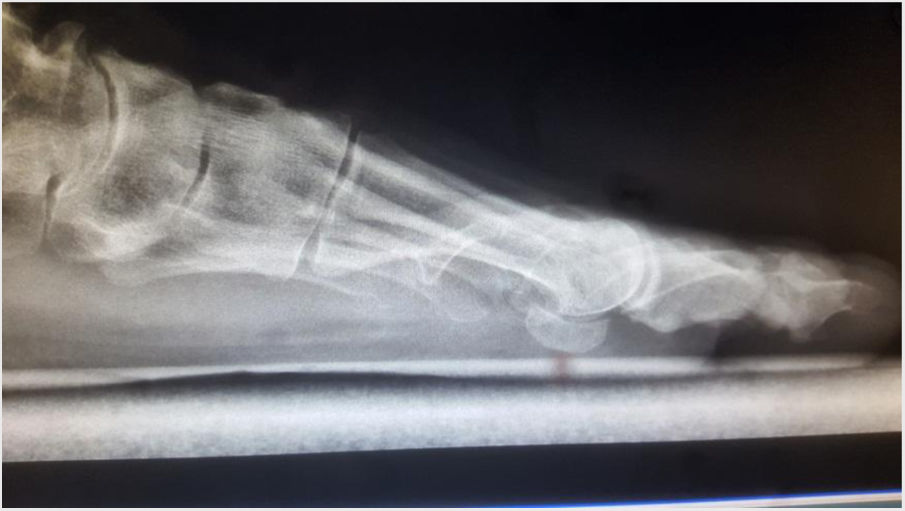
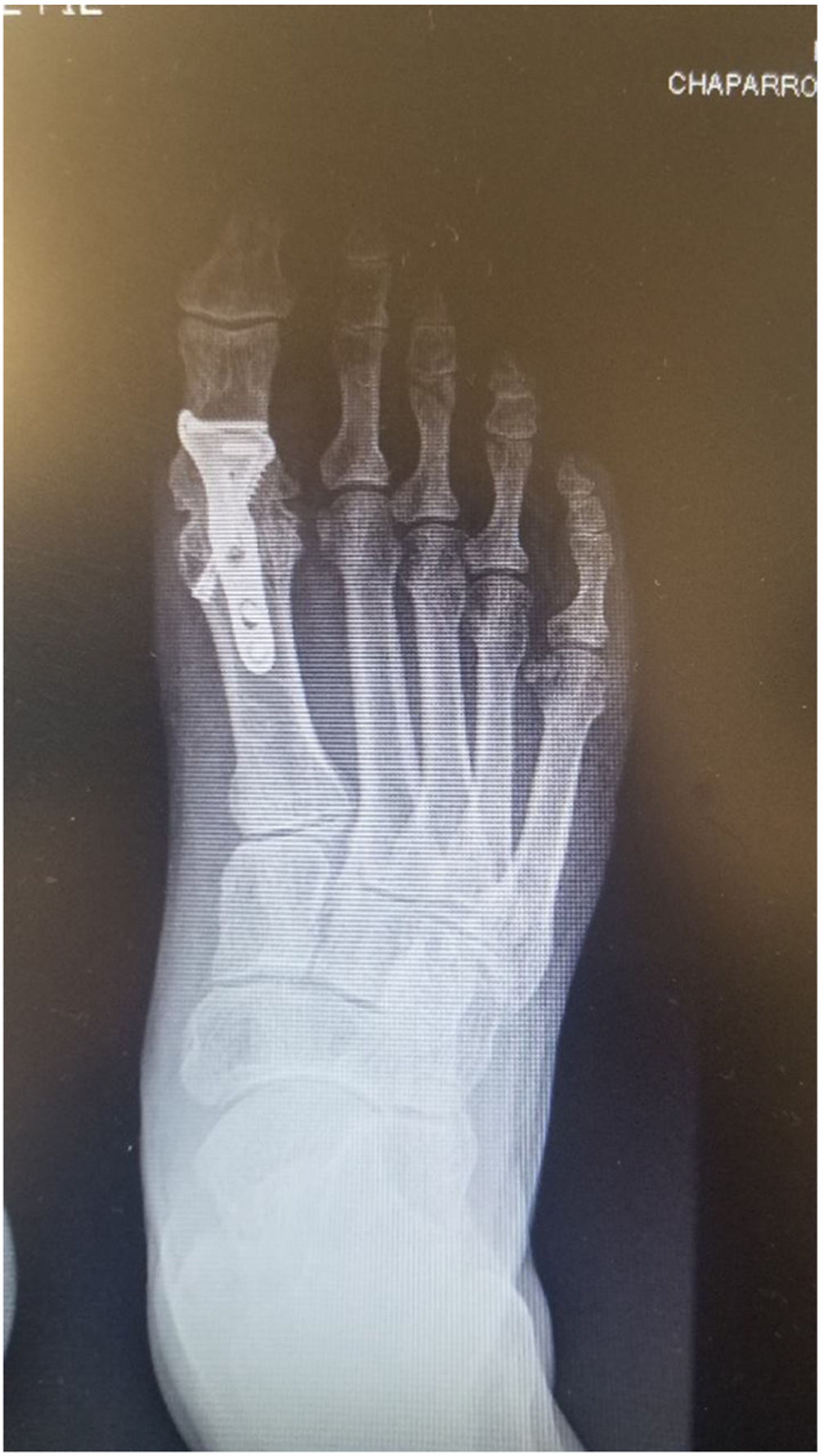
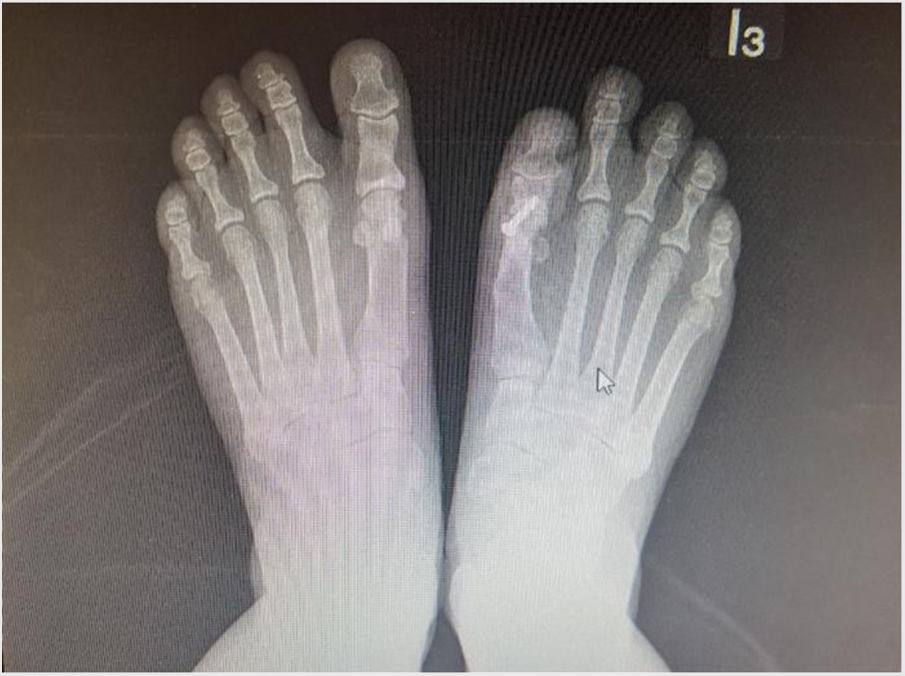
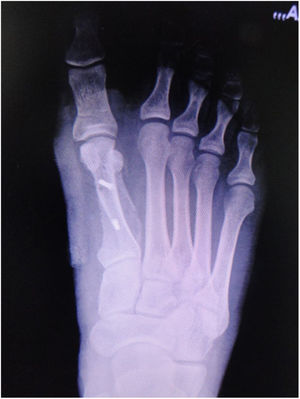
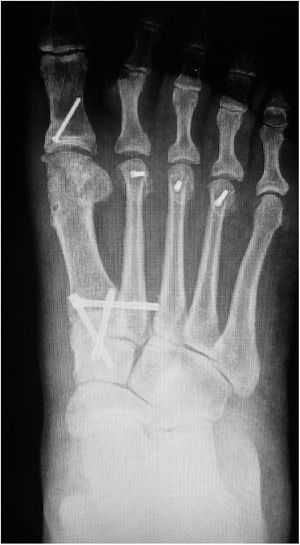
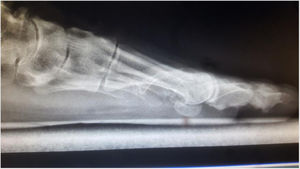
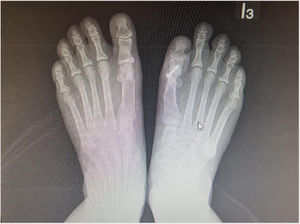
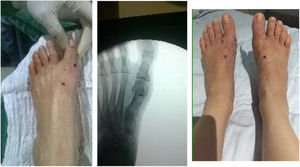
Es importante tener en cuenta que no todas las deformidades de hallux valgus son iguales, y que no hay una cirugía única que resuelva todos los tipos de hallux valgus. Si se usa una sola cirugía para corregir todos los pacientes con hallux valgus habrá resultados inadecuados en un numero de ellos. (figs. 1 y 2)
Siempre habrá una motivación estética en el paciente, principalmente en las mujeres. Es claro que la cirugía realizada en forma adecuada cambiara el aspecto estético de la deformidad de hallux valgus, pero no debemos olvidar que lo estético es subjetivo y este cambio variara en relación a la forma del pie de cada paciente. Por lo cual debemos ser enfáticos con los pacientes en que la mejoría estética no debe ser la motivación y no es la indicación para operarse, pero que dentro de los parámetro anatómicos y funcionales permitidos para cada paciente la cirugía cambiara el aspecto del hallux.
Se ha documentado que el hallux valgus (HV) masculino es menos común y más severo que en las mujeres, y se ha informado que está asociado con un ángulo articular distal metatarsiano (AADM) aumentado; lo cual es de suma importancia al planificar la cirugía escoger la técnica a realizar para evitar correcciones insuficientes4–6.
Con relación a la edad es importante el grupo de adolescentes donde el enfoque y las cirugías pueden varia teniendo en cuenta la apertura o no de los núcleos de crecimientos, lo cual ya fue analizado previamente. El otro grupo de edad para tener en cuenta son los ancianos en relación; a la presencia o no de artrosis en la articulación tarso metatarsiana o en la metatarso falángica, que harán pensar en una artrodesis en vez de hacer osteotomías y en la posible osteopenia asociada a su edad que pone en alerta acerca del tipo de fijación, en cualquier cirugía y en los cuidados postoperatorios en cuanto al soporte externo para utilizar y el apoyo en el postoperatorio. Wagner E, Ortiz C et al. en pacientes ancianos con deformidad severa susceptibles de corrección con osteotomías proximales prefieren la artrodesis tarsometarsiana (TMT) tipo Lapidus por el mayor potencial de curación de la artrodesis sobre la osteotomía y así evitar fallas en este grupo etario7.
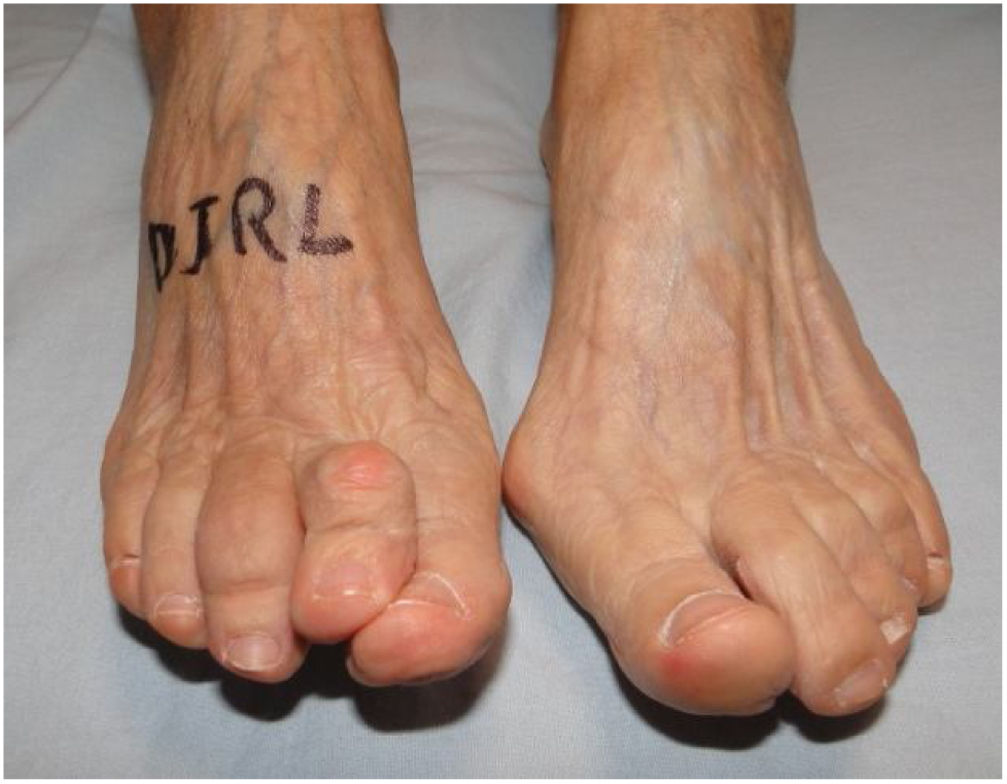
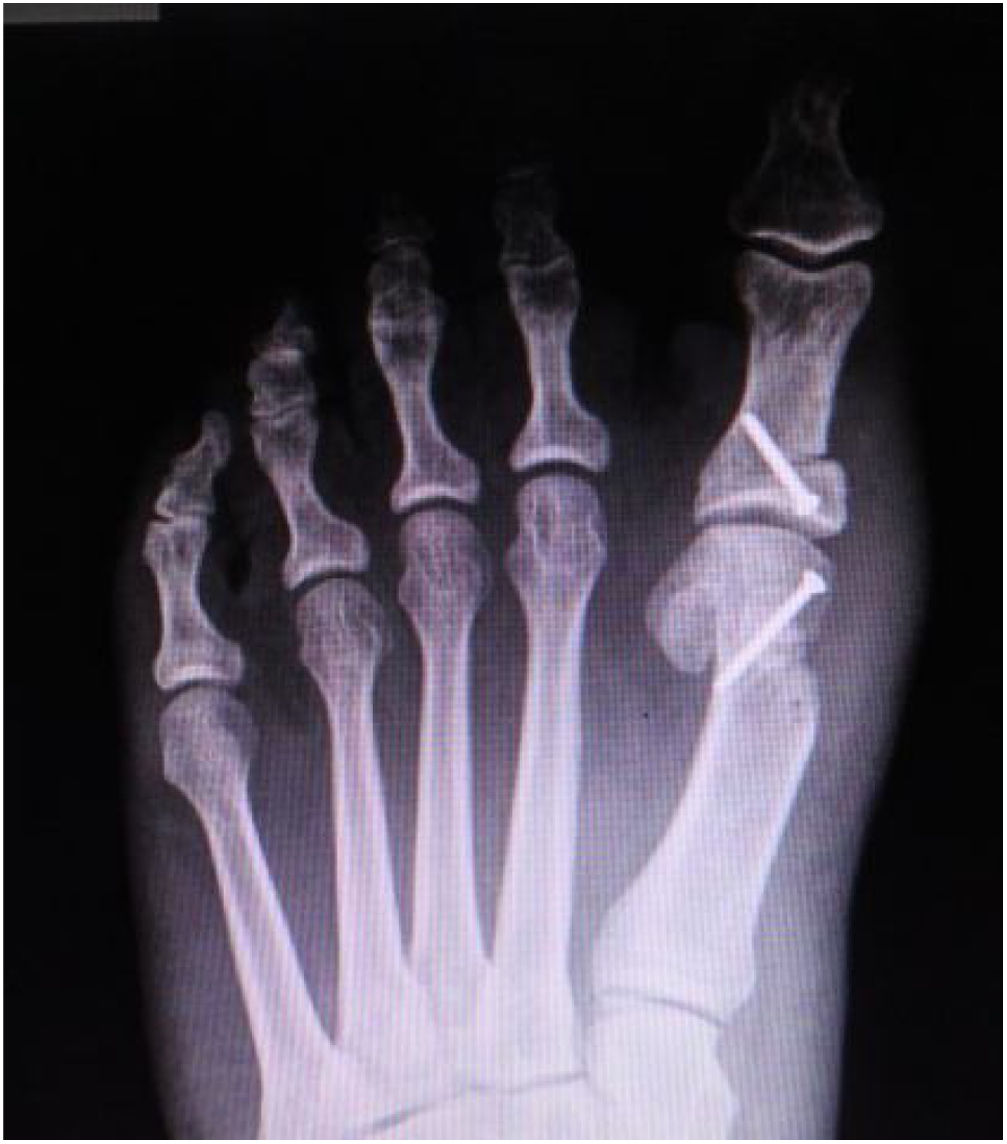
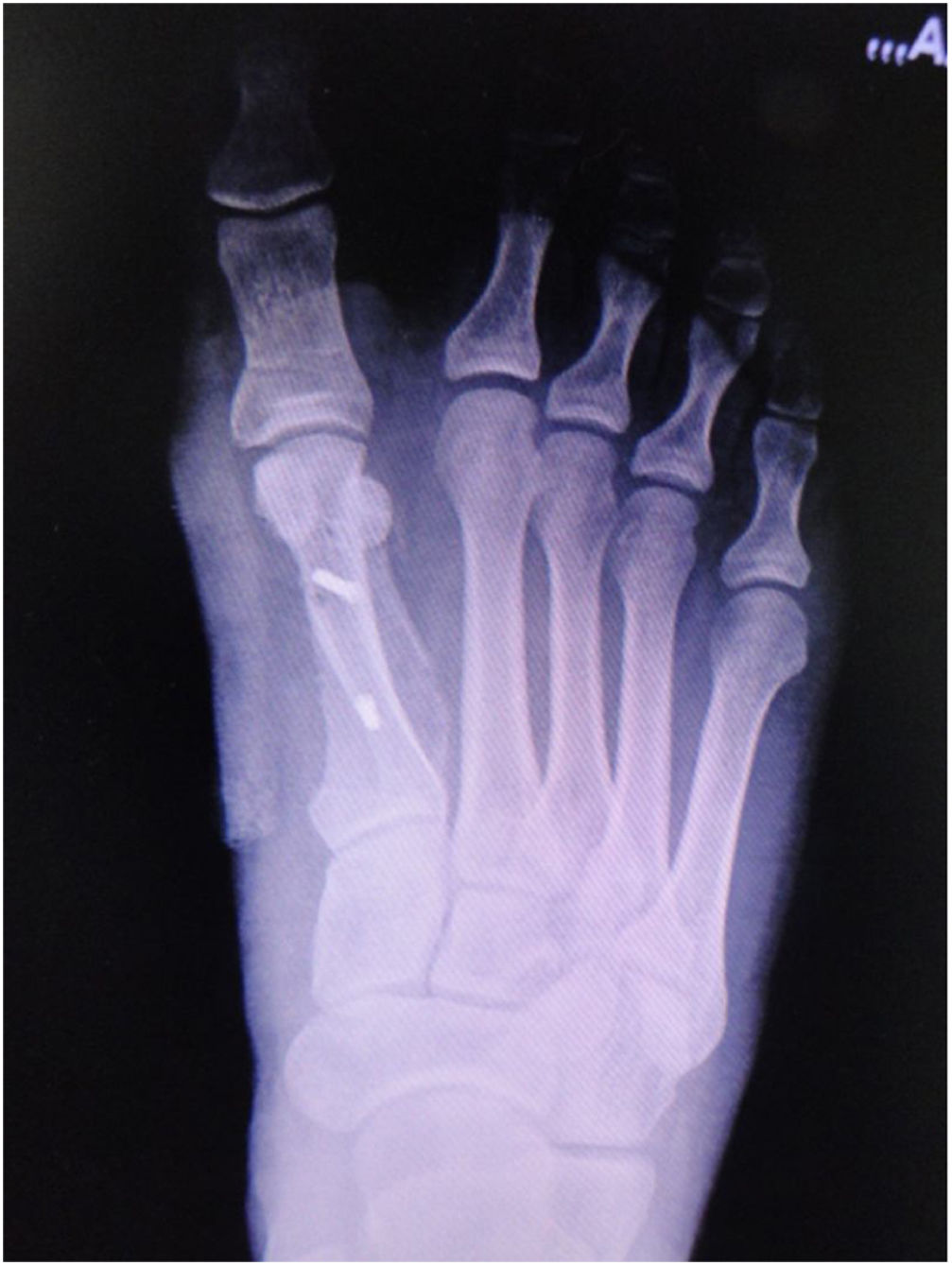
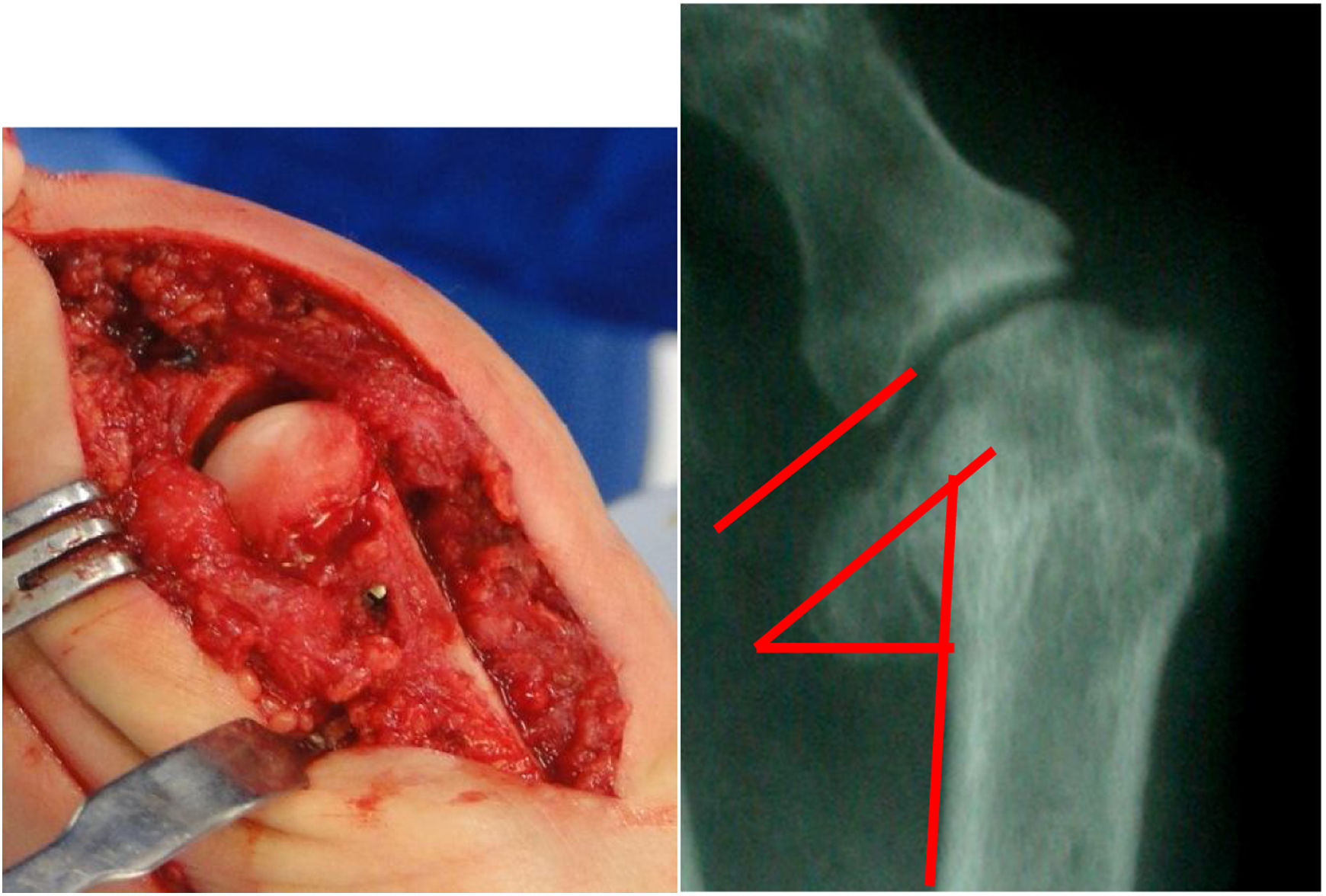
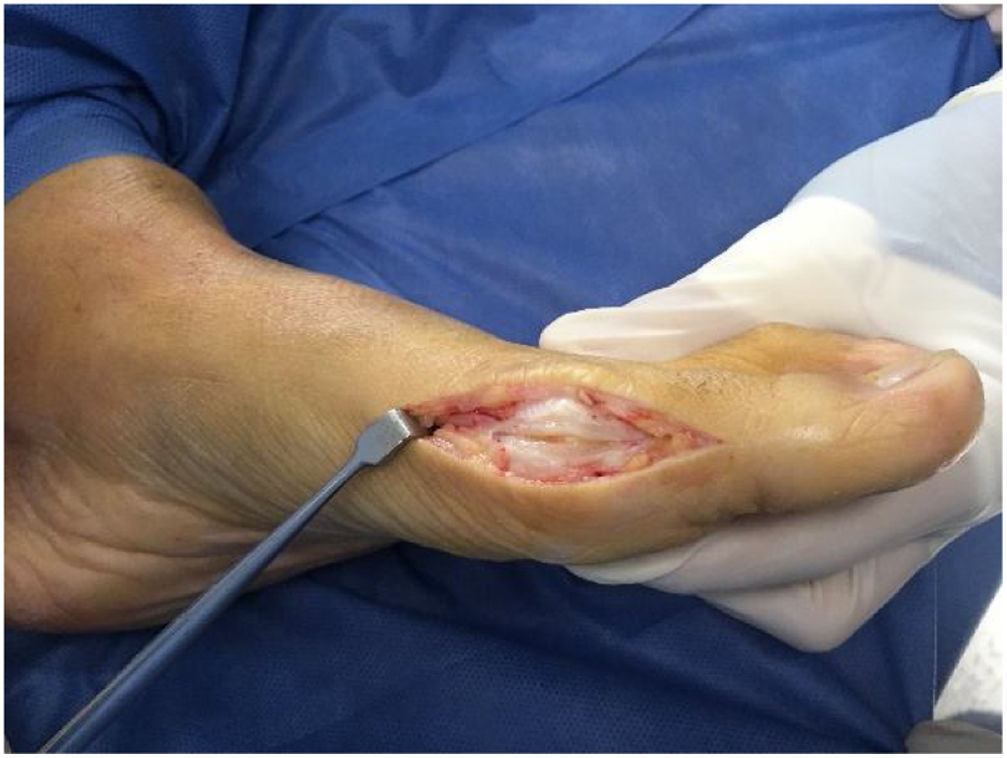
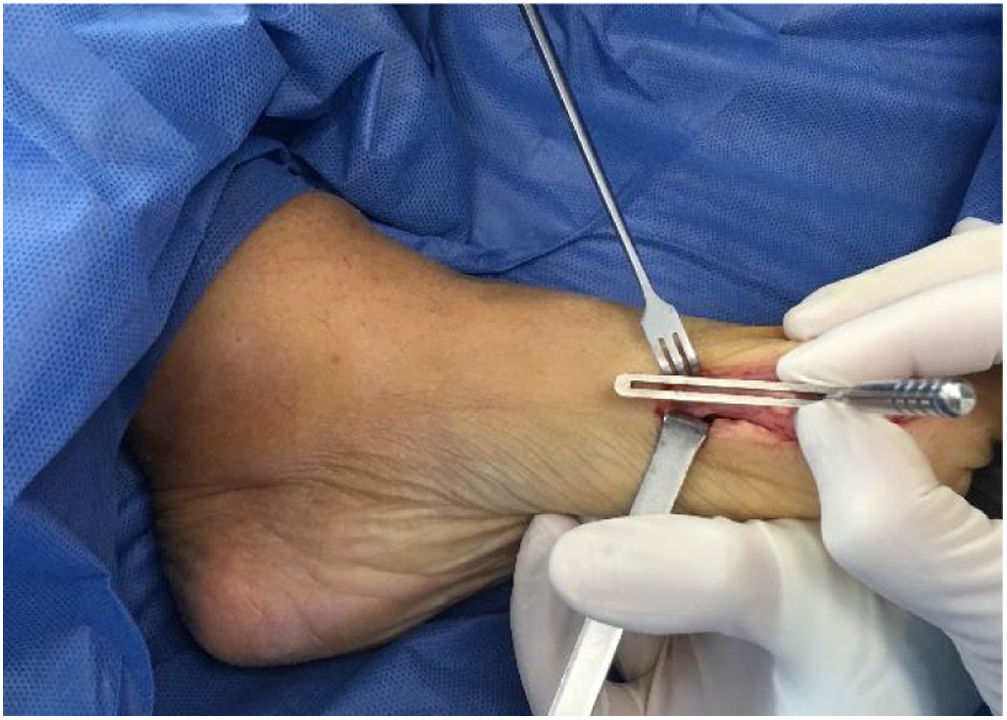
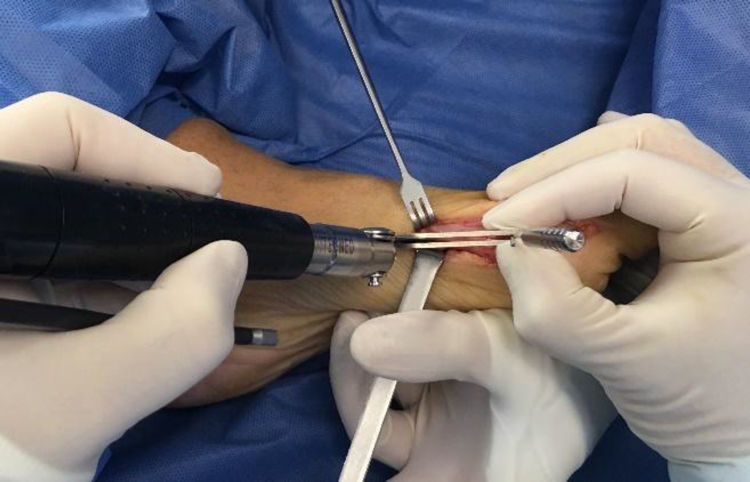
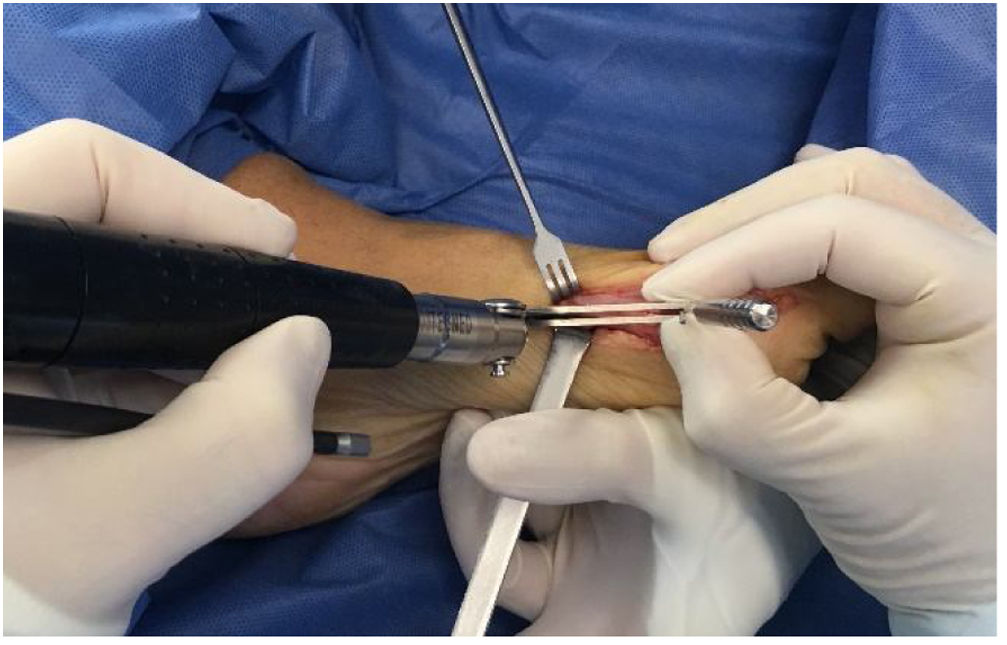
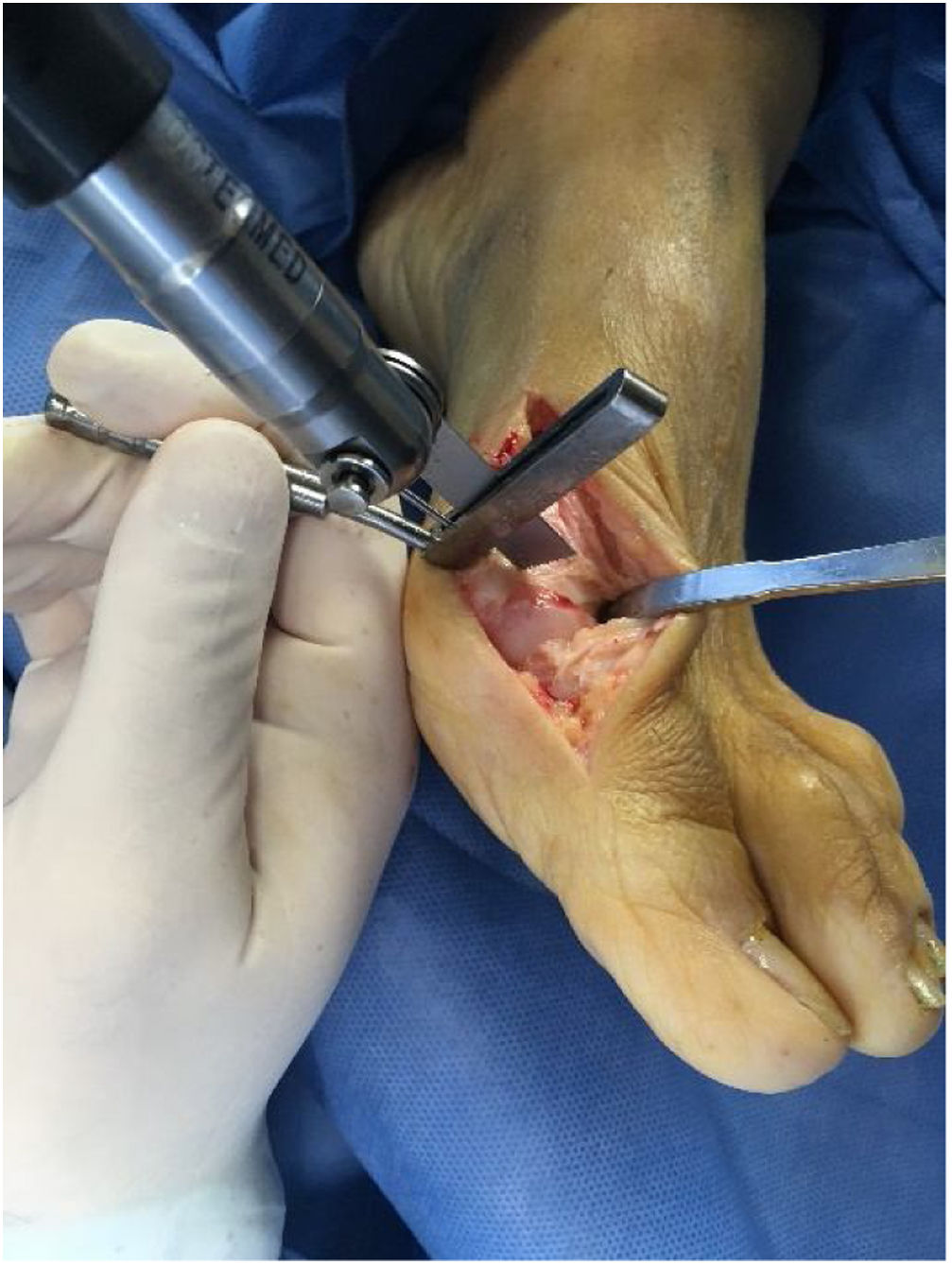
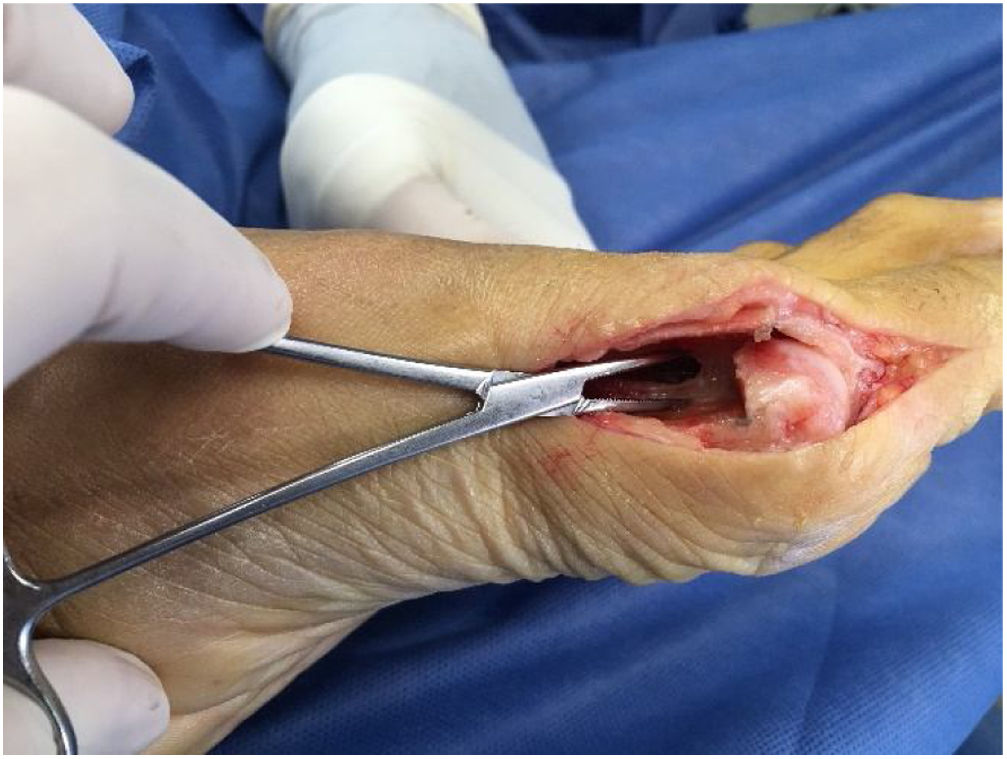
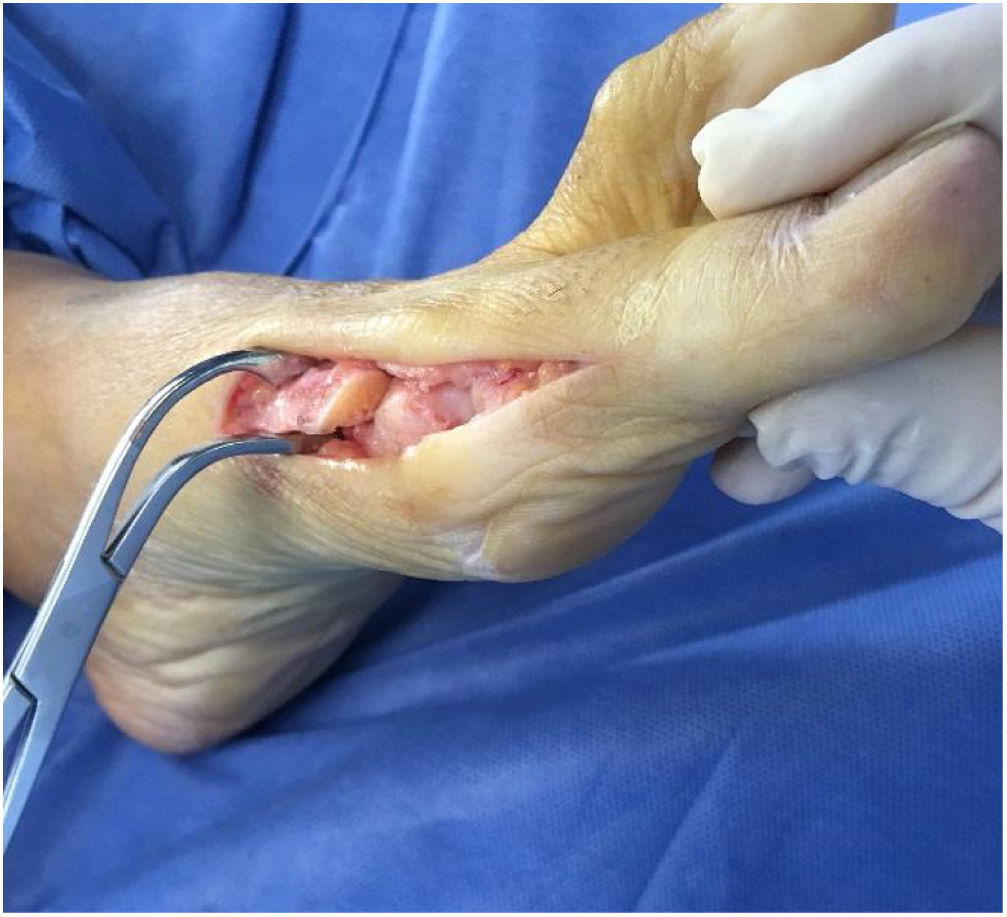
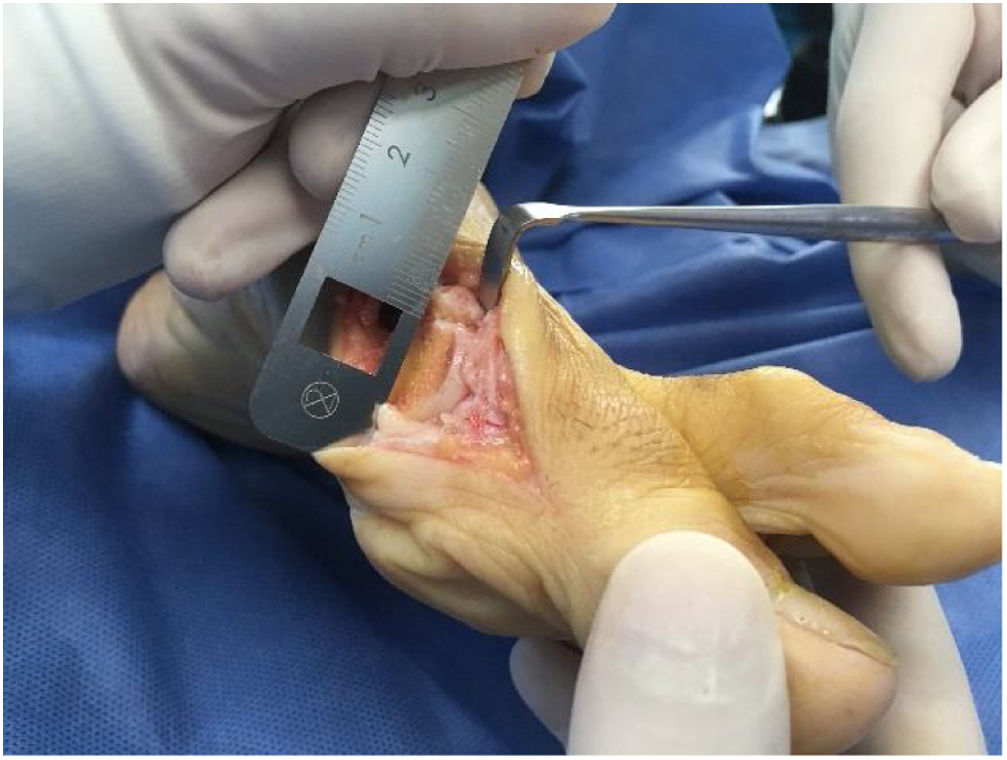
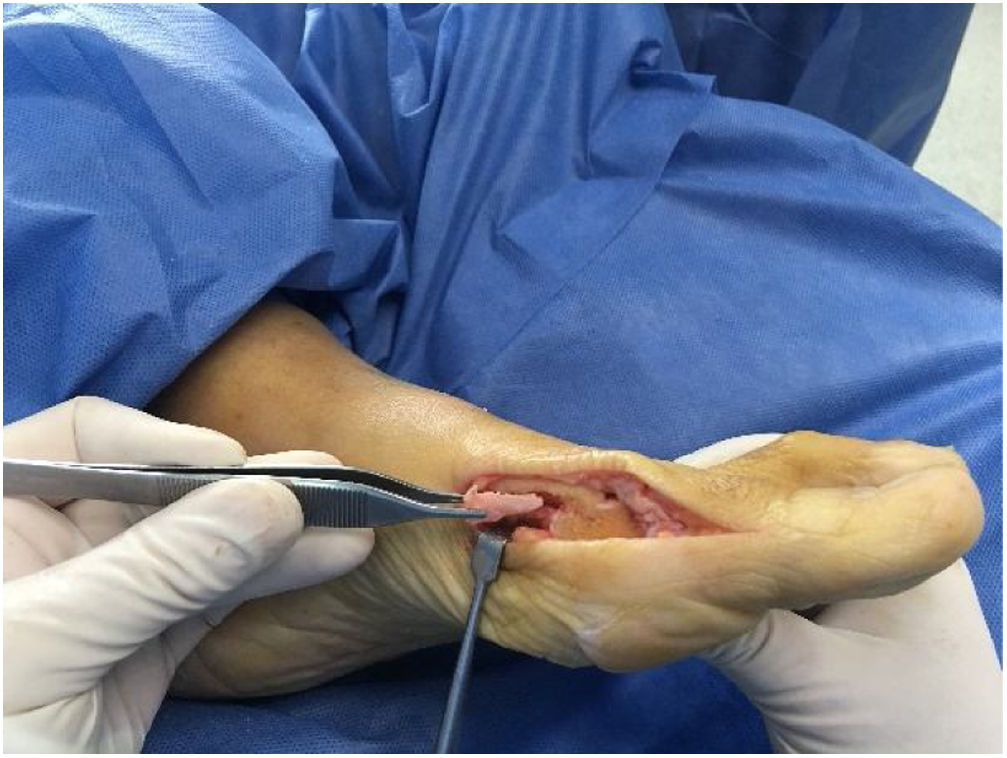
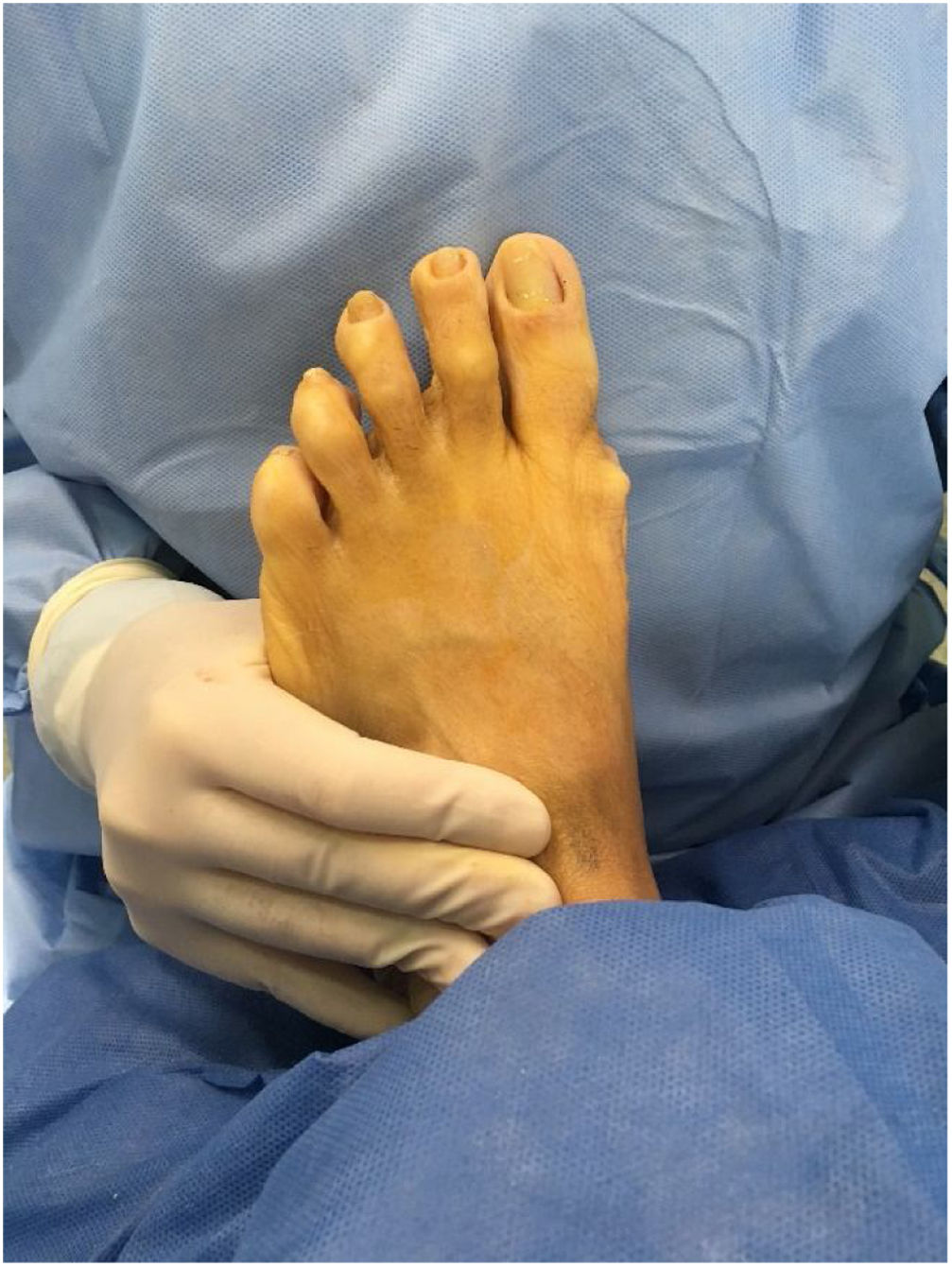
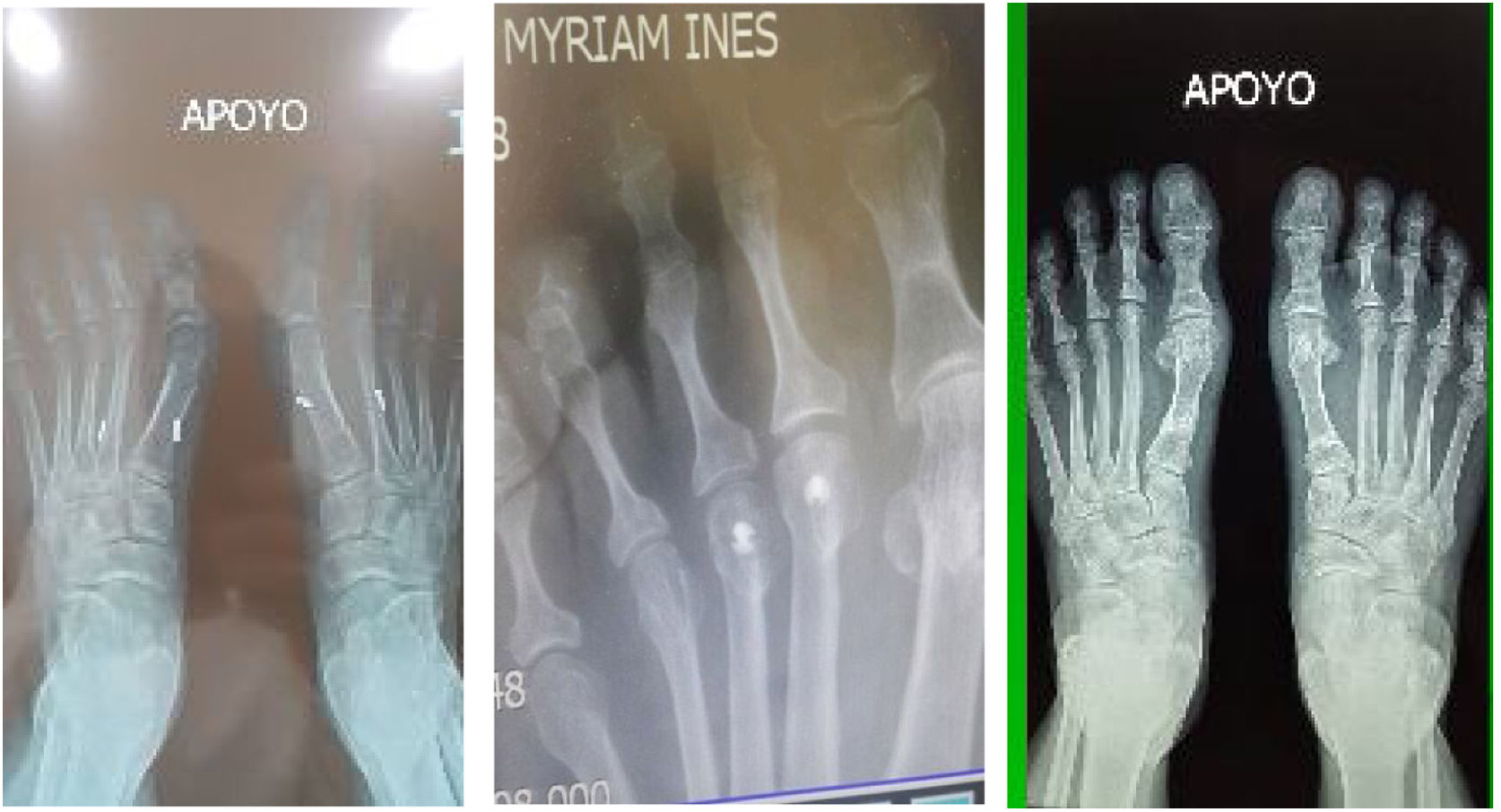
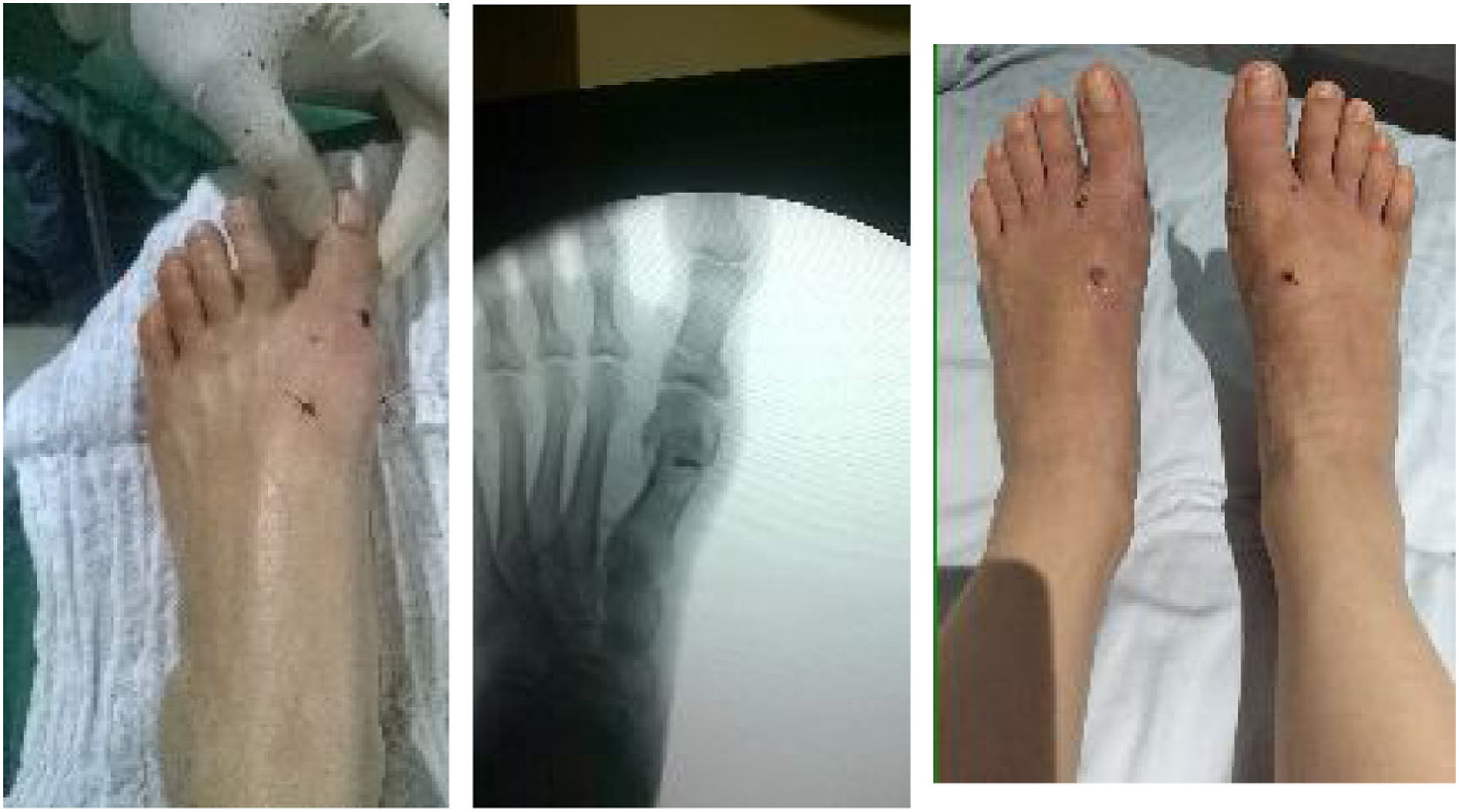
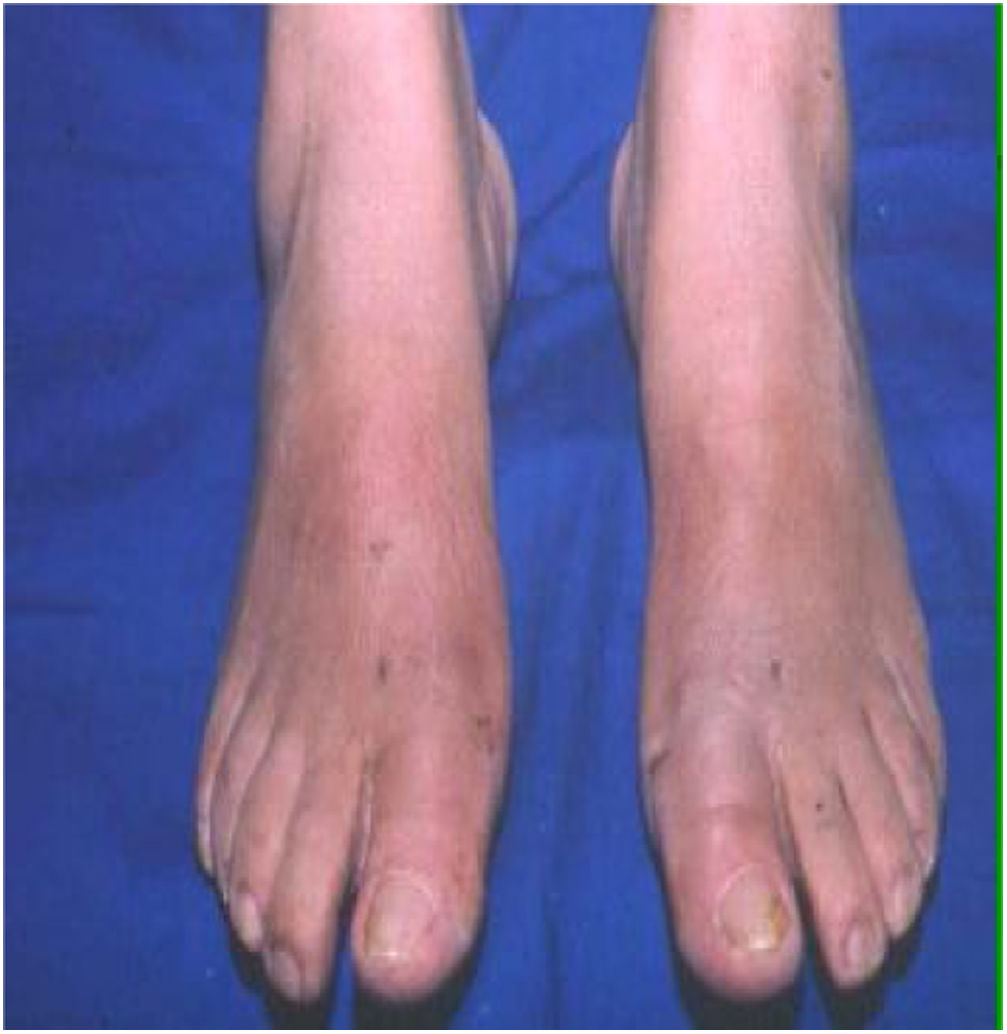
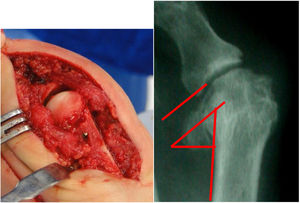
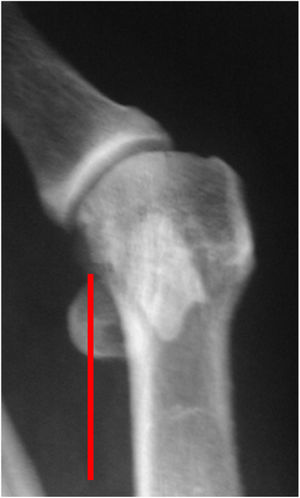
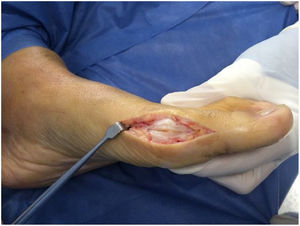
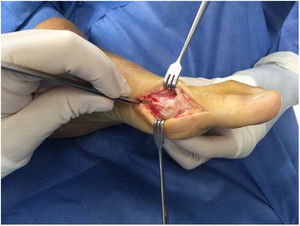
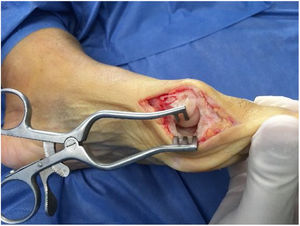
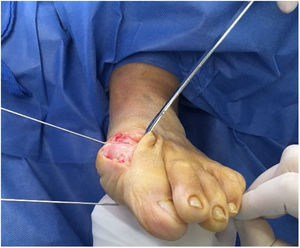
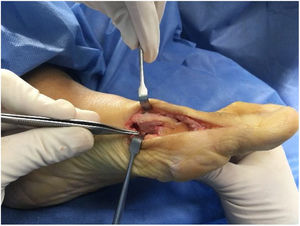
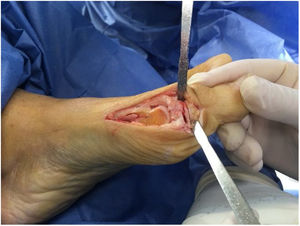
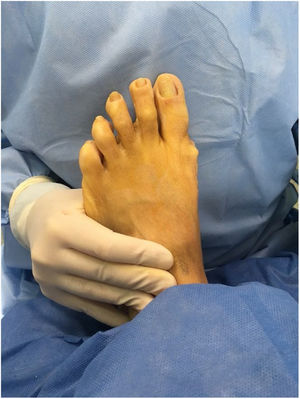
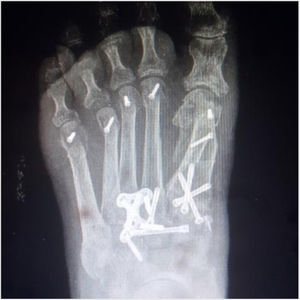
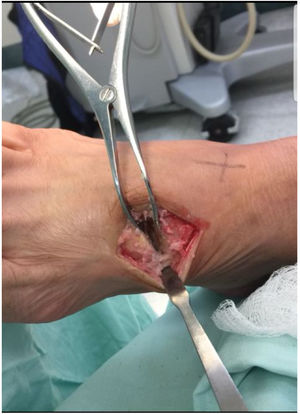
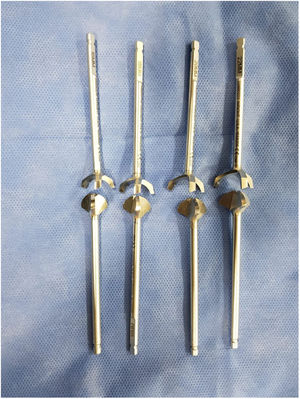
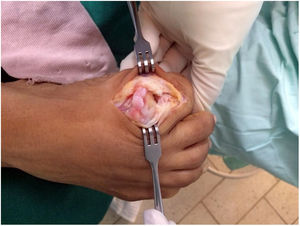
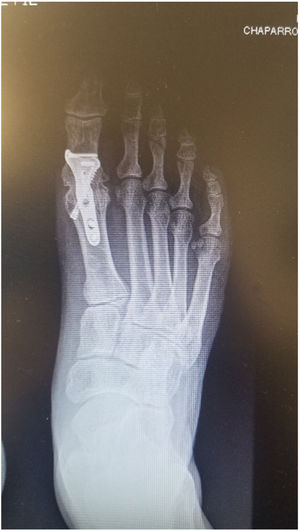
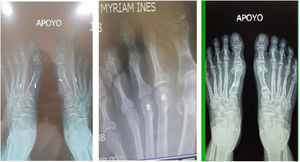
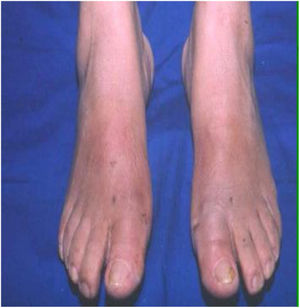
Como cirujanos debemos orientar a todos los pacientes sintomáticos con relación al momento y detalles de la cirugía, equiparando las expectativas de los pacientes a las nuestras para evitar insatisfacción luego del procedimiento8–10. En nuestro medio, quizá debido al tipo de cirugías y cuidados postoperatorio realizados en décadas pasadas, la cirugía de “juanete” es una cirugía técnicamente subestimada. Donde la comunidad tiene la sensación que produce mucho dolor, en la cual no se puede apoyar el pie por un periodo largo de tiempo y que en algún momento siempre recidiva la deformidad. Debemos instruir al paciente que es una cirugía que se individualiza y se hace con criterio, donde estos aspectos negativos enunciados pueden suceder pero no son la regla. Haciendo énfasis que los procedimientos anestésicos, las técnicas quirúrgicas y los cuidados postoperatorios actuales minimizan el dolor postoperatorio y permiten un apoyo más precoz. Sin embargo debemos ser claros con lo que debe esperar el paciente en relación a la cirugía; con resultados satisfactorios aproximadamente en el 85 90% de los pacientes con alivio del dolor y de la deformidad como objetivos. (figs. 3-5)
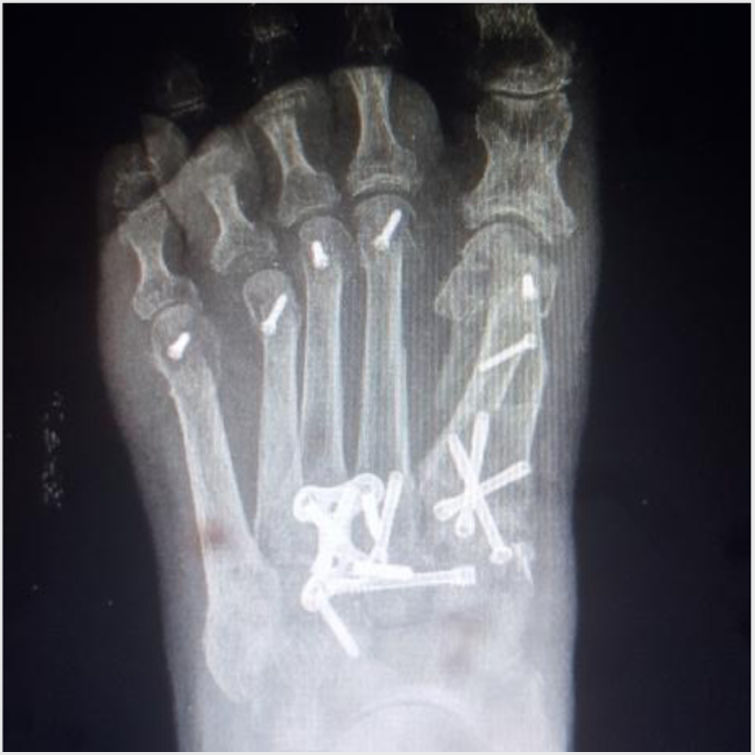
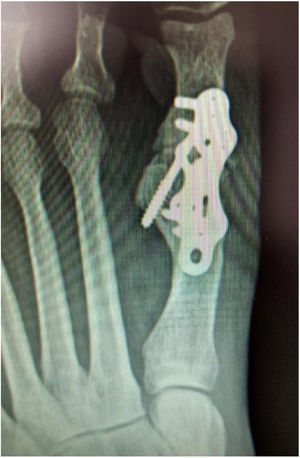
Con más de 100 a 130 procedimientos quirúrgicos descritos en la literatura para corregir una deformidad de hallux valgus, ningún procedimiento es adecuado para corregir todas las deformidades del juanete11. (fig. 6)
Para cumplir estos objetivos contamos con una serie de procedimientos óseos y de tejidos blandos que se pueden realizar en forma abierta, mínimamente invasiva o percutánea, según la indicación, preferencia y el entrenamiento de cada ortopedista12.
Se han creado protocolos y algoritmos que orientan acerca de la indicación de cada una de las osteotomías y de los procedimientos de tejidos blandos; indicando su alcance, ventajas y desventajas. Sin embargo como es de esperarse hay controversia acerca de las indicaciones de cada tipo de osteotomía y la forma de hacerla. Mencionaremos solamente algunas de las osteotomías que tienen mayor apoyo en la literatura y por lo tanto son las que más se utilizan. Donde y como realizar la osteotomía, así como los métodos de fijación utilizados en cada una de estas son los factores en los que se diferencian las distintas técnicas. (fig. 7)
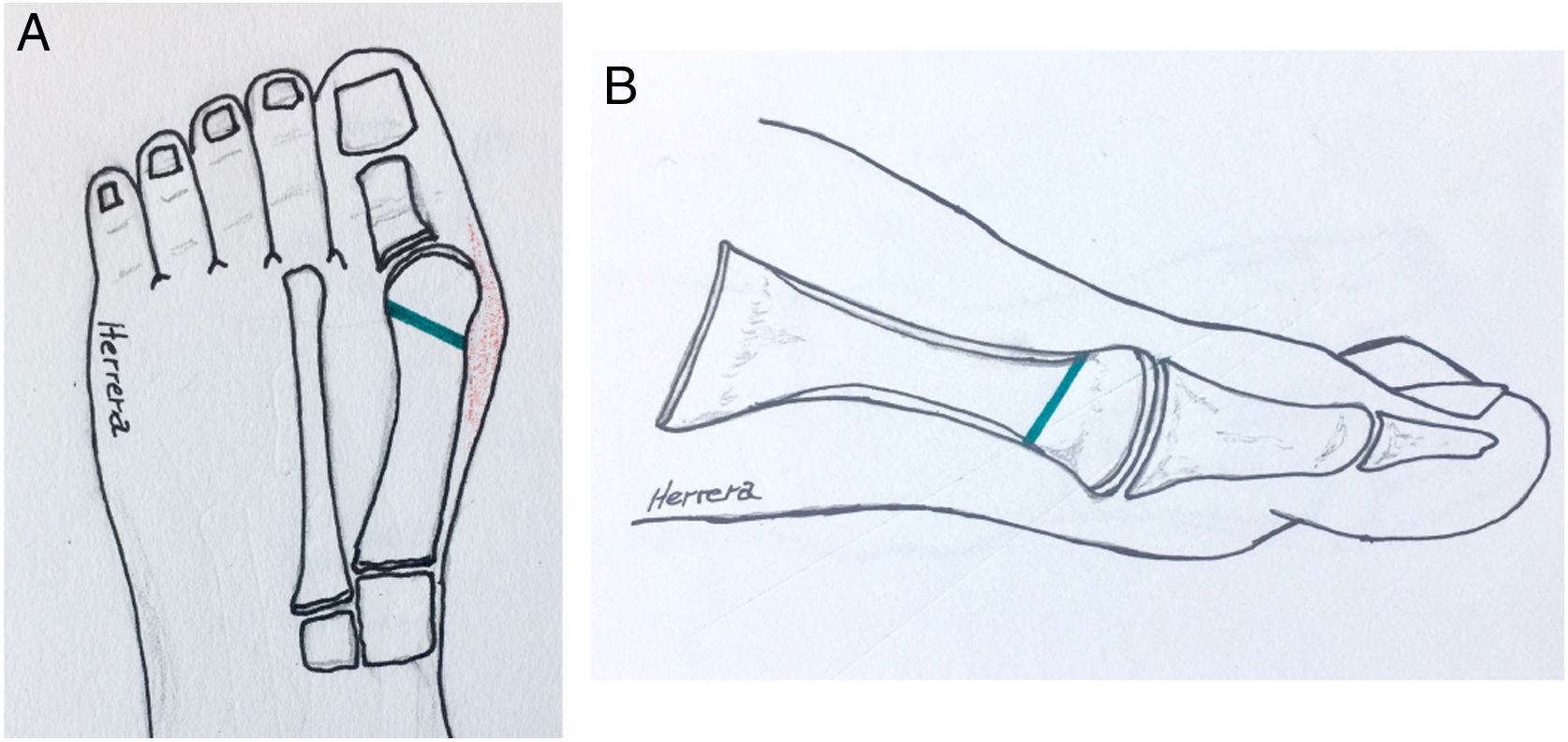
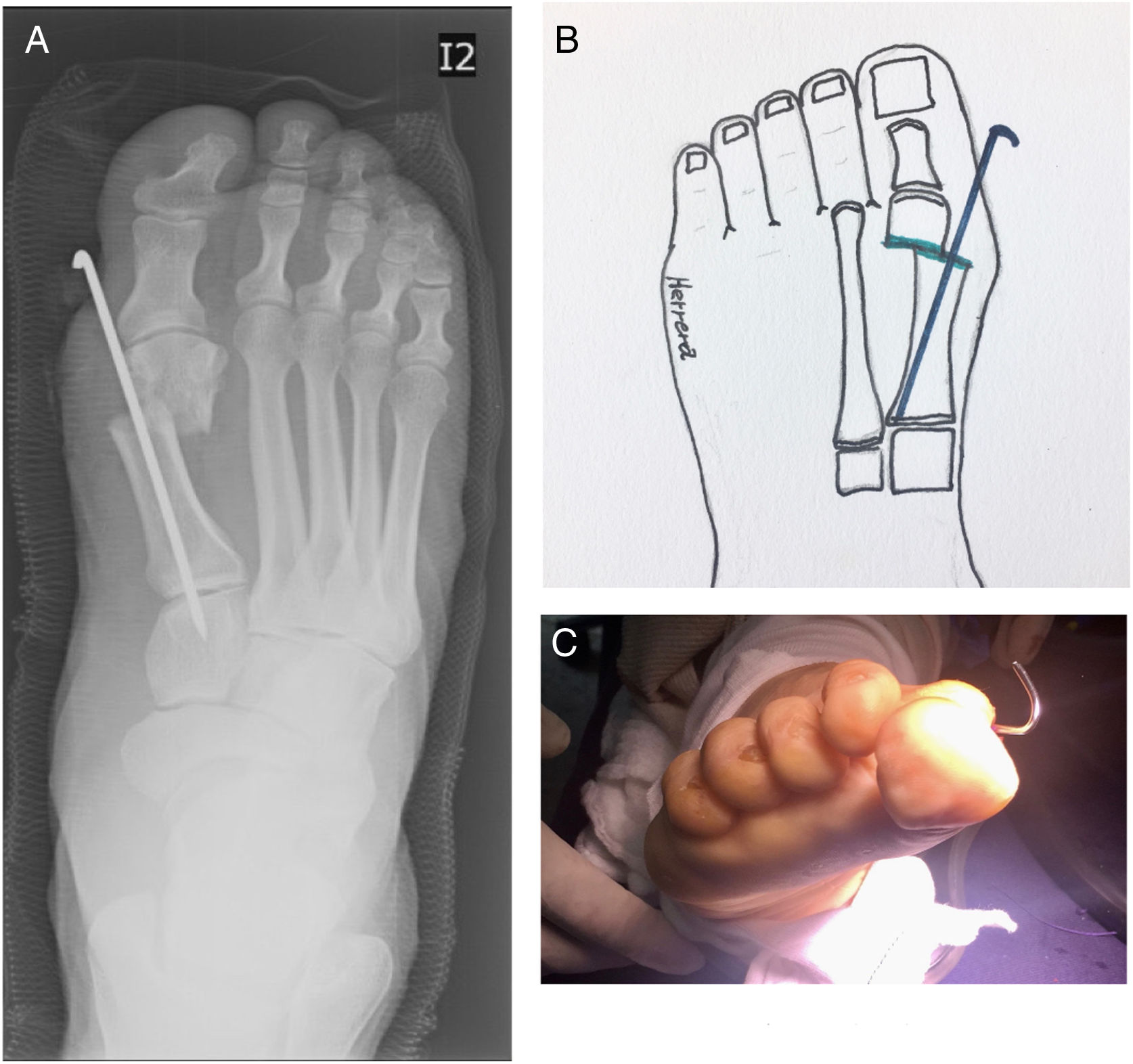
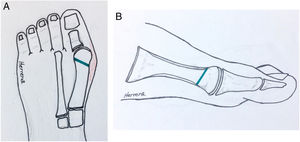
Osteotomía de ChevronTécnica descrita hace 50 años. combina tres gestos quirúrgicos. Buniectomia, osteotomía distal metatarsiana en forma de V simétrica y capsulorrafia (fig. 8 b-1A). Ha tenido múltiples modificaciones tanto en la osteotomía como en los sistemas de fijación y además se ha adicionado la osteotomía de la primera falange proximal del hallux Akin para mejorar la corrección, alineación y pronación del hallux13,14.
Partiendo de valores normales en una radiografía antero posterior de pie en bipedestación en el primer radio tenemos hasta 15 grados de ángulo metatarso falángico, 9 grados entre el primer y segundo metatarsiano y ángulo de inclinación de la superficie articular distal del primer metatarsiano (DMMAA) de 15 grados.
La osteotomía de Chevron está indicada para hallux valgus con ángulo metatarso falángico leve de 20 grados e inter metatarsiano hasta 15. (Ver fig. 8.b-2)
la osteotomía de chevron puede corregir en promedio hasta 20 grados del valgo metatarso falángico y 5 grados del ángulo entre el primero y segundo metatarsiano. Si se quiere corregir el ángulo de inclinación de la superficie distal del primer metatarsiano se adiciona pequeñas cuñas de base de sustracción medial a la rama dorsal y plantar de la V permitiendo rotación y llevando esta superficie más perpendicular al eje longitudinal del metatarsiano. La corrección de la subluxación de sesamoideos se puede corregir teniendo en cuenta que el desplazamiento de la cabeza del metatarsiano hacia lateral es de 3 a 5mm lo que equivale a un tercio de su anchura.
Las contraindicaciones están para deformidades más severas con ángulos metatarso falángicas de más de 35 a 40 grados, ángulos intermetatarsianos mayores de 15. La edad avanzada según Hattrup and Johnson en 198515. se correlaciona con baja satisfacción en mayores de 60 años por la disminución de la movilidad del metatarso falángica, pero estudios en 1997 y 2000 evidenciaron lo contrario16.
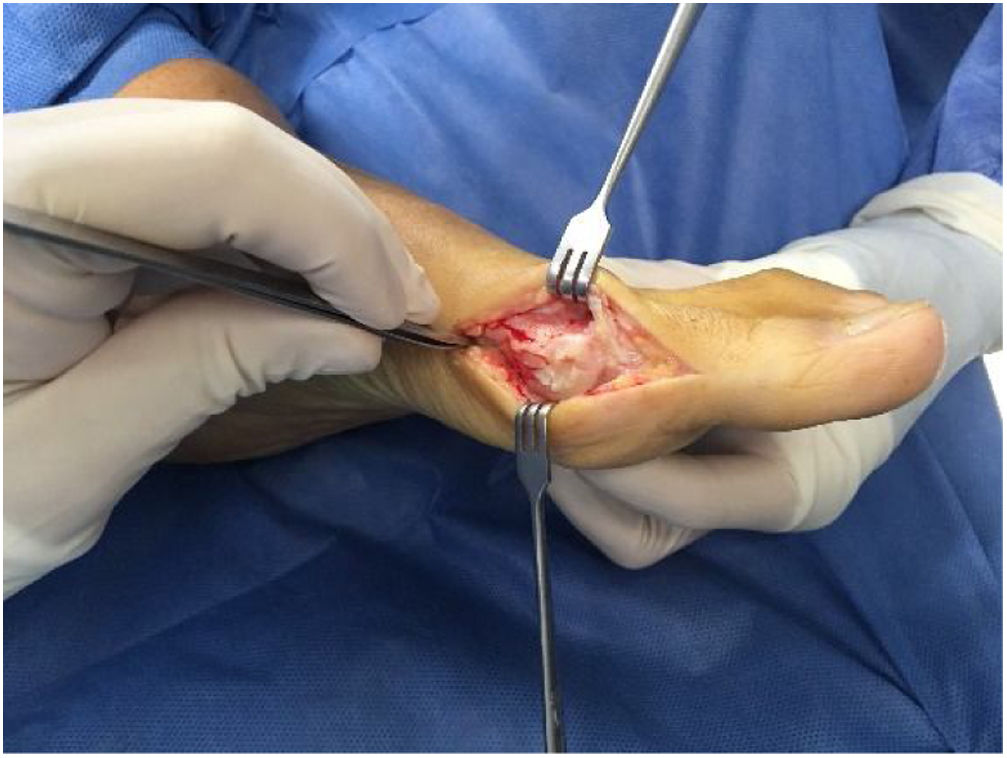
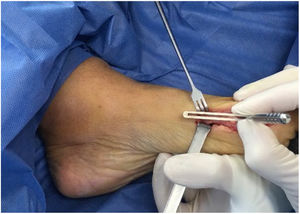
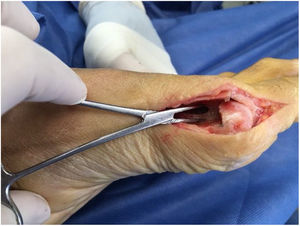
La técnica quirúrgica inicia con abordaje medial sobre la prominencia del bunion con extensión hasta la zona media de la falange proximal. Se debe tomar precaución en la realización de los colgajos superior e inferior para que estos sean gruesos conteniendo todo el tejido extracapsular y cuidando los nervios cutáneo dorso medial y dorso plantar. Luego se realiza la capsulotomia la cual tiene 3 formas de realizarlas a gusto del cirujano en forma de L invertida, longitudinal y en raqueta.
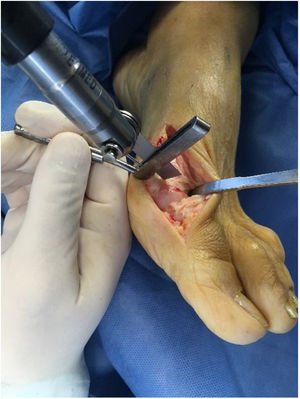
Posteriormente se expone el bunion, teniendo la precaución de no denudar completamente la cabeza del metatarsiano por riesgo de afectar su irrigación. Se expone mitad medial del dorso de la cabeza del metatarsiano y hacia plantar se deben visualizar fácilmente los sesamoideos. En juanetes leves a moderados con tejidos laxos sanos sin fibrosis ni cirugías previas son fácilmente visibles.
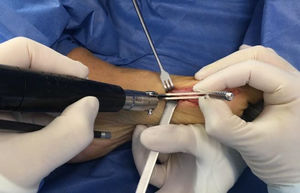
Se realiza la buniectomia en línea con el lado medial sagital del metatarso sin resección excesiva por riesgo de producir problemas como subluxación medial del sesamoideo.
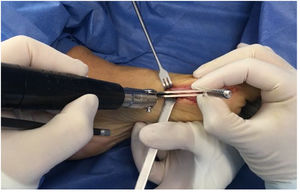
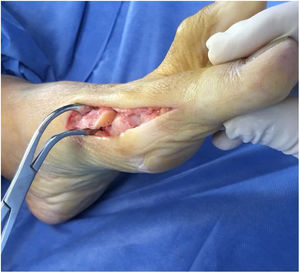
Para la liberación lateral se dispone de varias alternativas; realizarla por abordaje dorsal intermetatarsiano lo cual requiere abordaje adicional. O en el mismo abordaje medial si se expone la cabeza del metatasiano superiormente estaría en riesgo la rama arterial capital metafisiaria dorsal17. La tercera opción y preferida por el autor es por vía plantar visualizando los sesamoideos como se comentó anteriormente. Se exponen los sesamoideos y se introduce el bisturí debajo de la cabeza del metatsarsiano seccionando y liberando la zona lateral, no se debe desperiostizar la esquina plantar proximal a la superficie articular donde se inserta la capsula articular y principal zona de irrigación de la cabeza del metatarso zona que se debe evitar tanto en el manejo disección como en el corte de la osteotomía. Se debe evitar la separación con los Hohmann por riesgo de lesionar estas estructuras.
El siguiente paso es la osteotomía de chevron modificada V asimétrica con dirección y desplazamiento hacia plantar. (ver fig. 8.b-1B)18. El corte superior más corto y vertical que el plantar más largo y horizontal.
La dirección del corte de la osteotomía permite individualizar cada caso y hace de esta una técnica muy versátil. La dirección del corte en el plano coronal permite ascender y descender la cabeza al desplazarla lateralmente. En el plano transversal permite alargar o acortar el metatarsiano y la sustracción de cuña medial de los ramos del fragmento proximal corrigen el ángulo de inclinación de la superficie articular distal del primer metatarsiano (DMMAA). El ramo plantar más largo aporta mayor superficie de contacto y mayor estabilidad por lo que algunos no la fijan. Una ventaja adicional del corte largo plantar es evitar la zona de inserción de la capsula e irrigación por lo cual minimiza el riesgo de necrosis avascular.
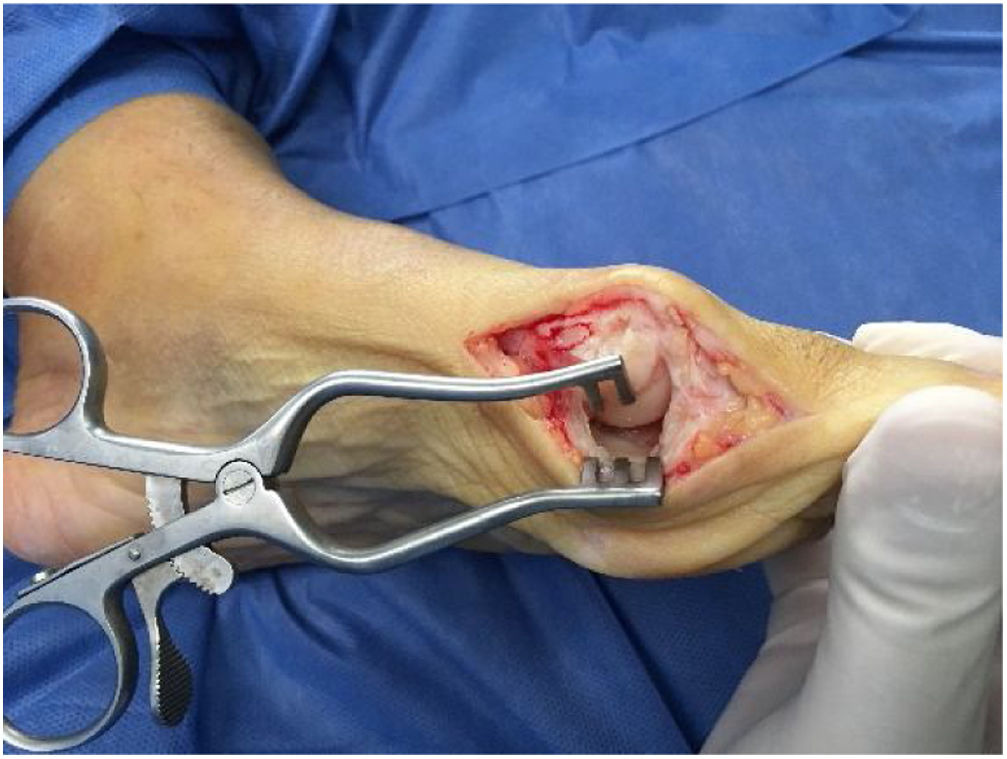
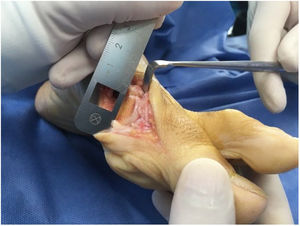
Para la osteotomía se debe ubicar ápex o vértice de la V a 10mm proximal del borde la superficie articular de la cabeza del metatarsiano entre el 1/3 superior dorsal a 2/3 inferiores. Este punto se marca y se introduce una aguja de kisrchner con la orientación plantar o dorsal de acuerdo al planeamiento. Se realizan los cortes con hoja de sierra delgada pues los cortes con las hojas gruesas se asocian a mayor resección ósea y mayor riesgo acortamiento del metatarsiano. Una vez realizado los cortes se procede al desplazamiento lateral de la cabeza hacia la posición deseada. En este punto se podría considerar no fijar por ser autoestable como se mencionó o la fijación con clavos de kirschner para retirar en 3 semanas o el uso de tornillo. Si el ramo plantar es largo puede permitir el uso de tornillo adicional y radiológicamente lo haría muy similar a la técnica de Scarf. La técnica preferida de este autor es uso de tornillos convencionales que obliga a realizar avellanado para profundizar la cabeza del tornillo y evitar molestias con el uso de calzado en el dorso. Otra alternativa es el uso de tornillos sin cabeza tipo twist off que nos evitaría este paso adicional con la desventaja del costo. (Ver fig. 8.b-3)
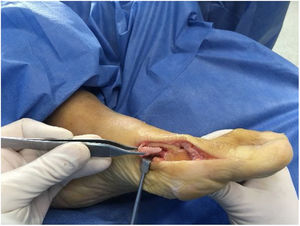
Una vez fijada la osteotomía se evalúa la corrección lograda y si se quiere mejorar alineación y pronación del hallux se efectúa osteotomía de Akin de sustracción medial de la falange proximal del hallux, realizamos disección de la parte proximal de la falange proximal separando los tendones extensor y flexor largos del hallux y protegerlos al momento de realizar el corte de la osteotomía. Se realiza rotación externa si se requiere corregir pronación. La fijación puede ser opcional con tornillo de 2.0mm, clavo de kirschner o sutura a través de túneles óseos en cada fragmento.
En este punto la corrección con las osteotomías debe ser la deseada y planeada. (ver fig. 8.b-4). Si compensamos la corrección principalmente en los tejidos blandos muy seguramente tendremos una pérdida de corrección.
Al terminar se realiza el cierre bloqueo de nervios del tobillo y vendaje conservando el hallux con ligera hipercorrección. Con este tipo de osteotomía se puede permitir la movilidad activa con apoyo precoz. Retiro de sutura en 2 semanas. Uso de zapato postquirúrgico por un mes.
Dentro de las complicaciones esta la recurrencia de la deformidad hasta en un 10% causadas por exceder las indicaciones a hallux valgus severos de 30 a 40 grados y ángulos intermetatarsianos mayores de 13.
La metatarsalgia por transferencia por excesivo acortamiento del metatarsiano se puede presentar hasta un 12%19. Hallux varus puede ocurrir por desplazamiento de la cabeza metatarsiana, luxación sesamoideo medial por excesiva resección del bunion20. La necrosis avascular de la cabeza metatarsiana es la más seria complicación de la osteotomía de chevron con una incidencia del 4% al 20%21. Meier y Kenzora reportan un 20% de necrosis avascular con la osteotomía de chevron e incremento de un 40% cuando se adicionaba tenotomía del aductor22.
Manejo Post-operatorio:El manejo post-operatorio no difiere mayormente del realizado con cualquier otra técnica quirúrgica para corrección de hallux valgus: control del dolor, control del edema, apoyo temprano. En general el paciente puede realizar apoyo inmediatamente después de la cirugía, sin embargo para controlar el dolor se le instruye a mantener los pies levantados con hielo permanente durante las primeras 72 horas después de la cirugía. Posterior a este periodo inicial el paciente es libre de deambular sin soporte externo a tolerancia; se realiza retiro de los puntos en la segunda semana postoperatoria y retiro del clavo a la cuarta semana postoperatoria.
Osteotomía de Scarf:La osteotomía de Scarf es un procedimiento quirúrgico muy bien establecido en el mundo para el tratamiento del Hallux Valgus.
Meyer en 1926 describe por primera vez esta osteotomía como una osteotomia en Z, posteriormente Lowell Weil Sr. la describe como ostetomía de Scarf basado en el corte que se realiza en Z en carpintería23,24.
Lowell Weil Junto con Samuel Barouk popularizan la técnica desde el año 1984. Desde entonces han estado realizando modificaciones hasta lograr una técnica quirúrgica muy depurada, estandarizada y predecible, que se ha convertido en la más popular dentro de los Cirujanos de Pie y Tobillo en todo el mundo.
Desde hace unos años luego de mi entrenamiento con Lowell Weil logré entender que no es una técnica quirúrgica sino un concepto.
Porque un concepto?
Un concepto es la forma más básica de generar conocimiento basado en la experiencia y en el entendimiento.
La osteotomía de Scarf no es una sola osteotomía, son múltiples osteotomías que pueden realizarse dependiendo de la anatomía del pie y del Hallux Valgus a corregir.
Definitivamente lo más importante es que a través de estas variedad de posibilidades de cortes en Z del primer metatarsiano podemos recuperar la anatomía y la biomecánica del antepie mejorando sus apoyos y volviéndolos a la normalidad.
Técnica quirúrgicaSe debe realizar un abordaje medial de la primera articulación metatarsofalángica del Hallux. Se realiza una disección de la capsula articular tanto dorsal como plantar, es importante disecar muy bien la región plantar. (Ver fig. 9)
Se expone a su vez el primer metatarsiano realizando disección dorsal y plantar, la disección plantar va hasta la unión del tercio proximal con el tercio medio donde nos quedará la rama proximal plantar de la osteotomía, protegiendo el paquete vascular de la cabeza del 1 metatarsiano.
Se realiza capsulotomía en ojal de base plantar para lograr una buena exposición articular y visualización de los sesamoideos. (Ver fig. 10)
En muchas ocasiones encontramos cuerpos libres intrarticulares, sinovitis, lesiones condrales sobre sesamoideos o ya cambios degenerativos importantes.
Para lograr visualizar bien los sesamoideos utilizamos un separador de Weitlaner pequeño con puntas que se coloca entre la región plantar del bunion y la capsula articular plantar. (Ver fig. 11)
En este momento se procede a realizar liberación lateral del sesamoideo lateral realizando una incisión, pegado al sesamoideo lateral sobre la capsula articular que generalmente se encuentra retraída rotando el sesamoideo lateral hacia la región dorsal lateral.
Se expone la cabeza del primer metatarsiano, sin resecar el bunion y se verifica el estado del cartílago articular de la cabeza del primer metatarsiano. En caso de encontrar lesiones condrales realizamos una condroplástia estabilizando la lesión cartilaginosa y realizando microfracturas sobre hueso subcondral.
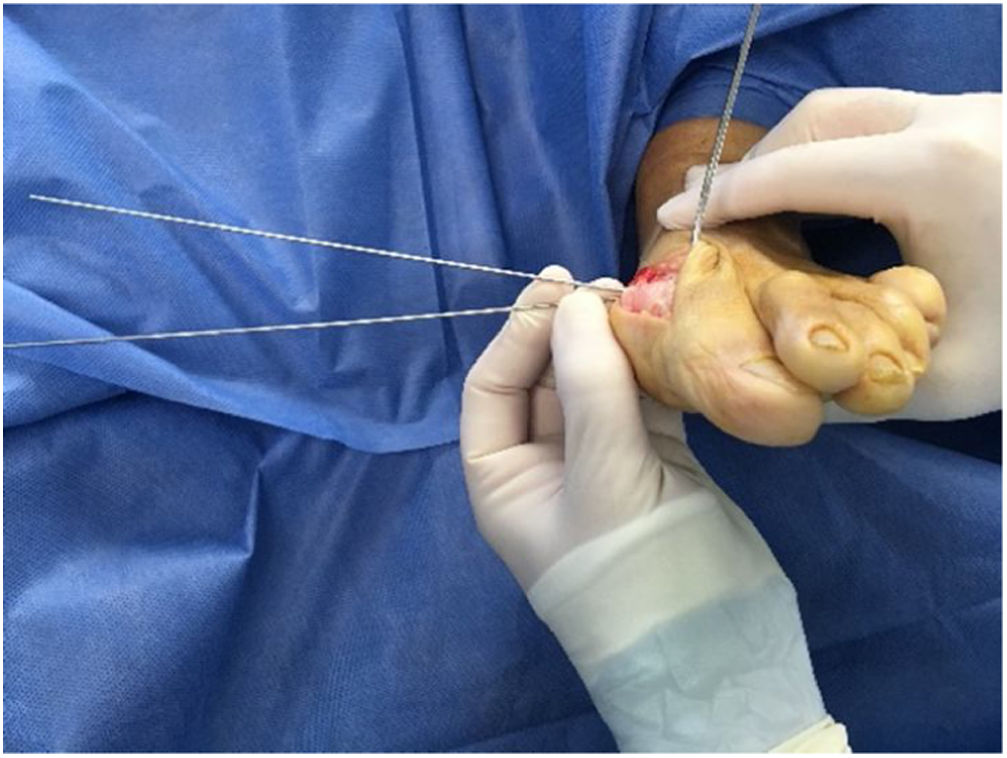
Con un clavo de Steinman de 1.2mm se procede a pasar clavo guía del corte horizontal de la osteotomía, dependiendo de la inclinación que se le dé hacia plantar o dorsal se descenderá la cabeza del primer metatarsiano o se ascenderá y dependiendo si dirigimos el clavo hacia proximal o distal se alargará o acortará el primer metatarsiano, esto es lo que realmente hace esta osteotomía modular, dependiendo del planeamiento quirúrgico y las necesidades del paciente. (Ver figs. 12 y 13)
Dirigiendo el clavo de Stienman hacia la cabeza del cuarto metatarsiano no da una inclinación aproximada de unos 15 grados que es suficiente para quitar presión al segundo metatarsiano.
Dependiendo del ángulo de inclinación que se dé la cabeza descenderá más y la posibilidad de corregir más grados del ángulo intermetatarsiano disminuirá como se puede ver en tabla No 1.
Una vez se esté seguro del ángulo de inclinación, se procede a colocar guía de corte, esto permite un corte de acuerdo al planeamiento realizado previamente.
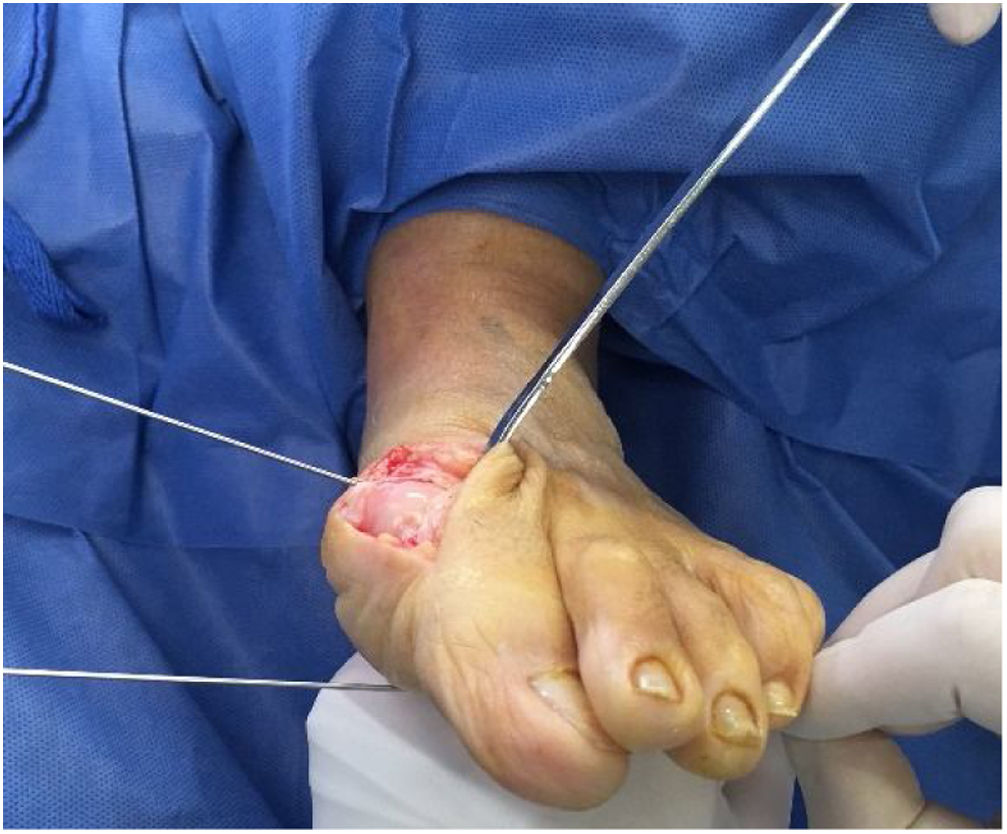
El corte debe ir de dorsal a plantar pasando en la región proximal por el tercio inferior del primer metatarsiano proximal, entre más largo se realiza mayor corrección y más superficie de contacto de la osteotomía. (Ver figs. 14-16)
Con una pinza mosquito se abre la osteotomía y se realiza tenotomía parcial o completa del aductor y de capsula articular lateral. (Ver fig. 17)
Se realiza desplazamiento de los fragmentos llevando el fragmento distal hacia lateral cerrando el ángulo intermetarsiano, se mantiene posición ósea mediante pinza de Scarf, si es necesario corregir el ángulo distal articular se realiza una cuña de base medial sobre el corte dorsal llevando en varo la superficie articular y descendiendo cabeza del primer metatarsiano. (Ver figs. 18 y 19)
Una vez se verifique la corrección correcta se procede a fijar la osteotomía con 2 tornillos que pueden ser canulados sin cabeza o tornillos de cortical de 2.0 o 2.4mm.
Se procede a resecar bunion y parte del primer metatarsiano sobrante a nivel dorsal.
Queda una cuña ósea que la utilizamos de injerto sobre el defecto medial que queda en el primer metatarsiano. (Ver figs. 20 y 21)
Se debe verificar la estabilidad de la osteotomía y que la fijación sea adecuada.
Si es necesario corregir el ángulo interfalángico se procede a exponer falange proximal del hallux, se rechaza el tendón del FHL y se realiza osteotomía tipo Akin la cual se puede fijar con sutura o un tornillo de 1.6 o 2.0mm. (Ver figs. 22 y 23).
Se realiza capsuloplástia y cierre por planos.
Es importante finalmente lograr la corrección sin realizar ningún tipo de tensado de la capsula articular25,26.
Manejo postoperatorioSe utiliza zapato postoperatorio de suela rígida por los primeros 15 días, posterior a estos se colocan tennis de suela rígida hasta cumplir seis semanas post-opertorias.
Se toma radiografia de control al mes de la cirugía y se inicia fisioterapia encaminada a manejo de la cicatriz y mejorar arcos de movimiento del primera MTF.
Lapidus:Fue en 1934 cuando Lapidus describió la técnica, reconociendo que ya había sido realizada por otros autores, pero su nombre quedo ligado a esta cirugía, en cuya técnica original, se artrodesaba la cuneometatarsiana del primero y la intermetatarsiana del primero y segundo27.
Esta técnica, sumándole la buniectomia distal, cada vez gana más adeptos como solución a la defomidad en el Hallux valgus, teniendo como premisa la inestabilidad y/o inclinación en dicha zona, como el origen de la deformidad28.
Con todo y ello, solo se realiza como primera opción quirúrgica, en el 5% - 10% de casos, lo cual podría explicarse por ser una técnica demandante y no exenta de complicaciones, como la no unión o la sub o hipercorrección por su largo brazo de palanca.
Es fundamental, como en toda intervención quirúrgica, la escogencia del paciente adecuado, y como requisito fundamental, que no fume o deje de hacerlo mientras se produce la consolidación, pues esto aumenta las tasas de retardo o no consolidación.
En el hallux valgus juvenil, la magnitud de la deformidad, harían de este procedimiento una opción muy válida29.
Tradicionalmente en el manejo y análisis del hallux valgus, se utilizan las imágenes radiográficas bidimensionales en la toma de decisiones en un contexto de tridimensionalidad real, dejando a un lado importantes variantes como la rotaciones en el plano frontal, cuya pronación resultante, genera cambios en la apariencia radiográfica del ángulo articular distal del metatarsiano (DMMA en la literatura Norteamericana; PASA o proximal set angle en la literatura Europea) de la posición de los sesamoideos y de la forma de la eminencia medial.
Hay propuestas de analizar la deformidad del hallux valgus, de manera tridimensional, incluyendo a las proyecciones anteroposterior y lateral, la proyección de sesamoideos para definir la posición de los mismos respecto a la cabeza del primer metatarsiano, indicando su rotación en el plano frontal, y clasificarlo en concordancia. De acuerdo a ello se recomienda el tipo de gesto o gestos quirúrgicos requeridos, teniendo como factor fundamental del manejo, las osteotomías y estabilización a través de la técnica de Lapidus, como pilar de la corrección del hallux.
IndicacionesExisten indicaciones establecidas en la literatura para la realización del Lapidus30,31:
- –
Angulo intermetatarsianao superior a 15°
- –
Hipermovilidad cuneometatarsiana del primero
- –
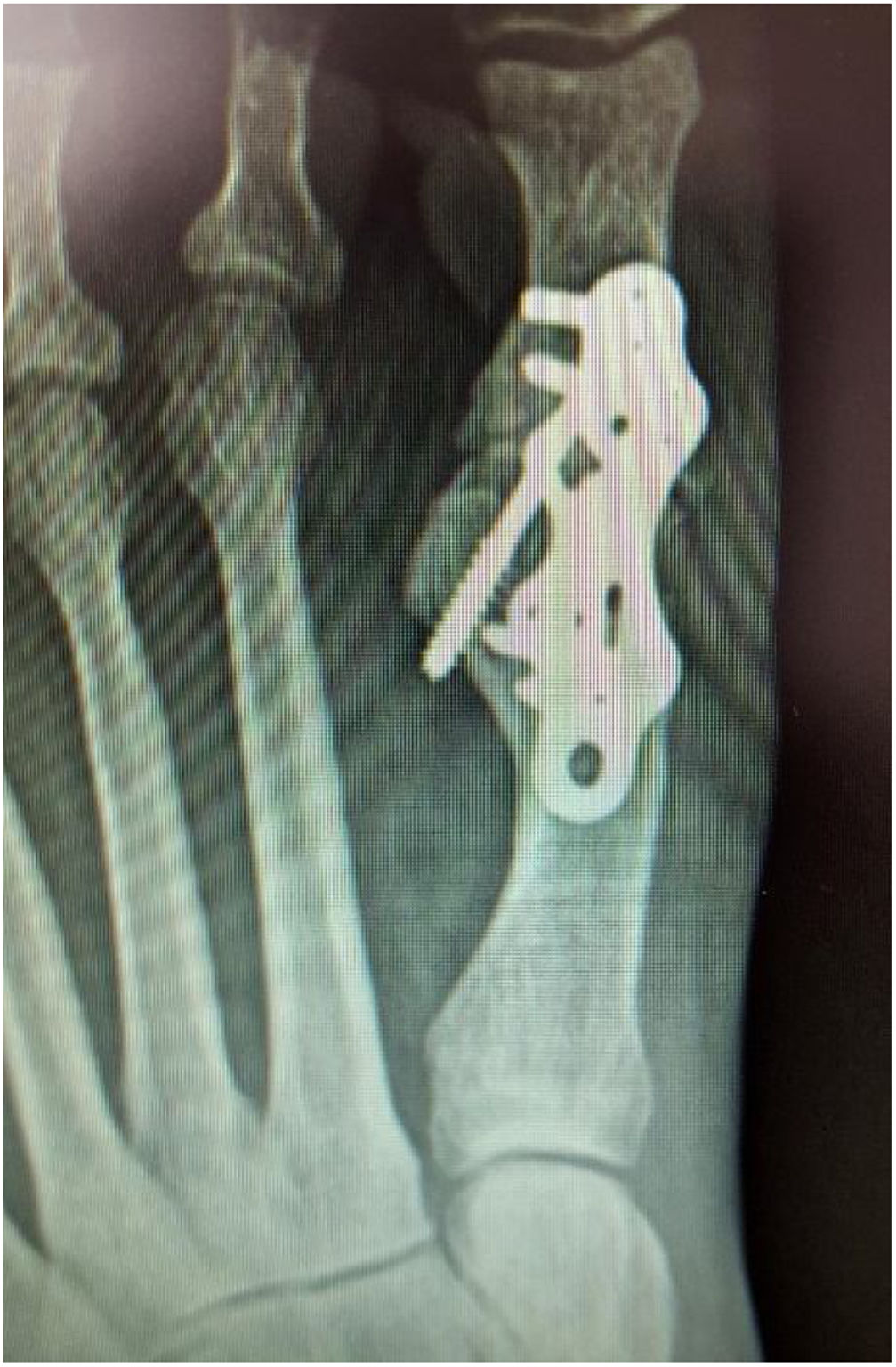
Hallux valgus y artrosis cuneometatarsiana concomitante (Ver fig. 24)
- –
Recidiva de hallux valgus
La hipermovilidad es un diagnóstico clínico, pudiendo sustentarse más objetivamente, al observar una brecha plantar en la articulación cuneometatarsiana en la proyección lateral de pie con la carga del peso corporal (Ver fig. 25)
ContraindicacionesExisten contraindicaciones absolutas y otras relativas.
Absolutas:
- –
Hallux valgus juvenil con núcleo de crecimiento abierto
- –
Artrosis metatarsofalàngica del hallux
Relativas:
- –
Primer metatarsiano corto (se podría resolver con un injerto tricortical para mantener la longitud)
- –
Paciente joven activo, pues luego del Lapidus, solo el 30% retoma el nivel de actividad previo
- –
Fumadores, por la alta tasa de no uniones
El abordaje quirúrgico se realiza dorsomedial sobre la articulación cuneometatarsiana, retrayendo el extensor largo del hallux hacia lateral e incidiendo la capsula para posicionar separadores de Hohmann a cada lado (Ver fig. 26). Si se planea fijar el espacio articular entre el primero y segundo metatarsianos, se debe disecar entre el extensor largo y corto del hallux. Especial cuidado debe tenerse de no lesionar el paquete vasculonervioso compuesto por la arteria pedia y la rama del nervio peroneo profundo.
A continuación se realiza el denudado del cartílago articular con un osteotomo, “raspando” el mismo, o con una sierra, teniendo cuidado de no sacrificar el hueso subcondral.
Es recomendable realizar perforaciones a cada lado de la articulación, con una broca o pin de 1,5mm. En caso de corregir un angulo intermetatarsiano aumentado, se puede adicionar una cuña de sustracción lateral que cierre dicho ángulo durante la estabilización.
El primer rayo se desplaza de dorsomedial a plantar lateral.
La estabilización quirúrgica tiene 2 opciones básicas:
- 1)
TORNILLOS: Usualmente canulados de 3,5mm, uno de distal dorsal a proximal plantar y otro de proximal plantar a distal dorsal. Tener cuidado de no fracturar la cortical dorsal al implantar el tornillo, avellanando el sitio de inserción y sumergiendo un poco el tornillo.
- 2)
PLACAS: La combinación de placa y tornillo interfragmentario, ha demostrado superioridad en cuanto a rigidez y disminución de tasas de pseudoartrosis y no unión32–34; las placas en posición medial, y sobre todo plantar, tienen una ventaja biomecánica evidente, e incluso se promueve el apoyo inmediato protegido con una bota o Walker durante 6 semanas35.
Es aconsejable inmovilizar con una férula o Walker en descarga durante 6 semanas, pero como ya mencionamos, la placa plantar con tornillo interfragamentario y sus nuevos diseños, teóricamente permiten el apoyo casi inmediato, protegido con muletas.
Se espera que a las 6 semanas postquirúrgicas, ya se esté dando la consolidación36–38.
MANEJO QUIRÚRGICO DEL HALLUX VALGUS
ARTRODESIS DEL HALLUX
La artrodesis del hallux es un procedimiento indicado en varias patologías del grueso artejo, se realiza en artrosis avanzada de la articulación metatarasofalángica o como procedimiento de salvamento en cirugías previas de corrección. Fue descrita en 1852 por Broca y popularizada por Cluton39.
Su principal indicación es el hallux valgus severo, es uno de los procedimientos más confiables en el tratamiento de esta patología, corrige el ángulo metatatrsofalángico y el ángulo intermetatarsiano, especialmente cuando hay un metatarso primo varo. Es usual que se realice en hallux valgus severo con ángulo metatarsofalángico por encima de 50 e intermetatarsiano mayor de 20. Entre otras indicaciones se describe el hallux valgus por artritis reumatoidea, inestabilidad neuromuscular y necrosis avascular.
El propósito del tratamiento con artrodesis radica en eliminar el dolor y alinear de forma correcta la articulación, para que no se afecte la marcha, debido a la pérdida de la movilidad. Existen varias técnicas quirúrgicas descritas en la literatura. Hay 3 puntos importantes para la realización de la técnica quirúrgica, la primera es la preparación de la superficie articular, la segunda es la posición final de la articulación y la tercera es la fijación.
La forma de realizar el desbridamiento de la superficie articular, es uno de los puntos más controvertidos. Los cortes planos, tienen la ventaja de ser rápidos, pero son técnicamente demandantes y producen pérdida del stock óseo y acortamiento, por lo tanto, no se recomienda hacer este tipo de cortes40. Otro tipo de cortes en forma de clavija de la cabeza del metatarsiano y realizar aposición en la falange proximal, con la desventaja de presentar gran pérdida ósea y poca estabilidad.
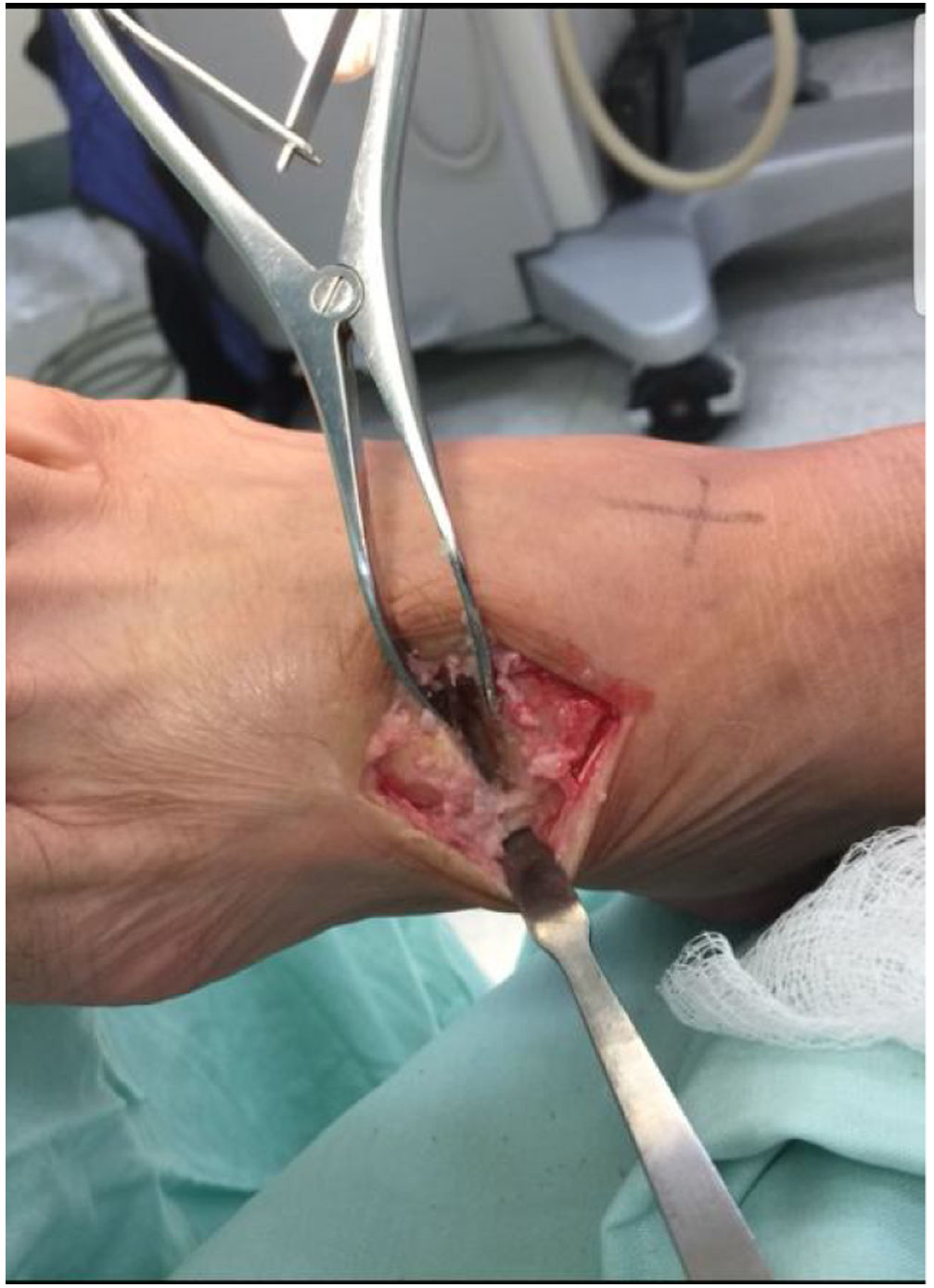
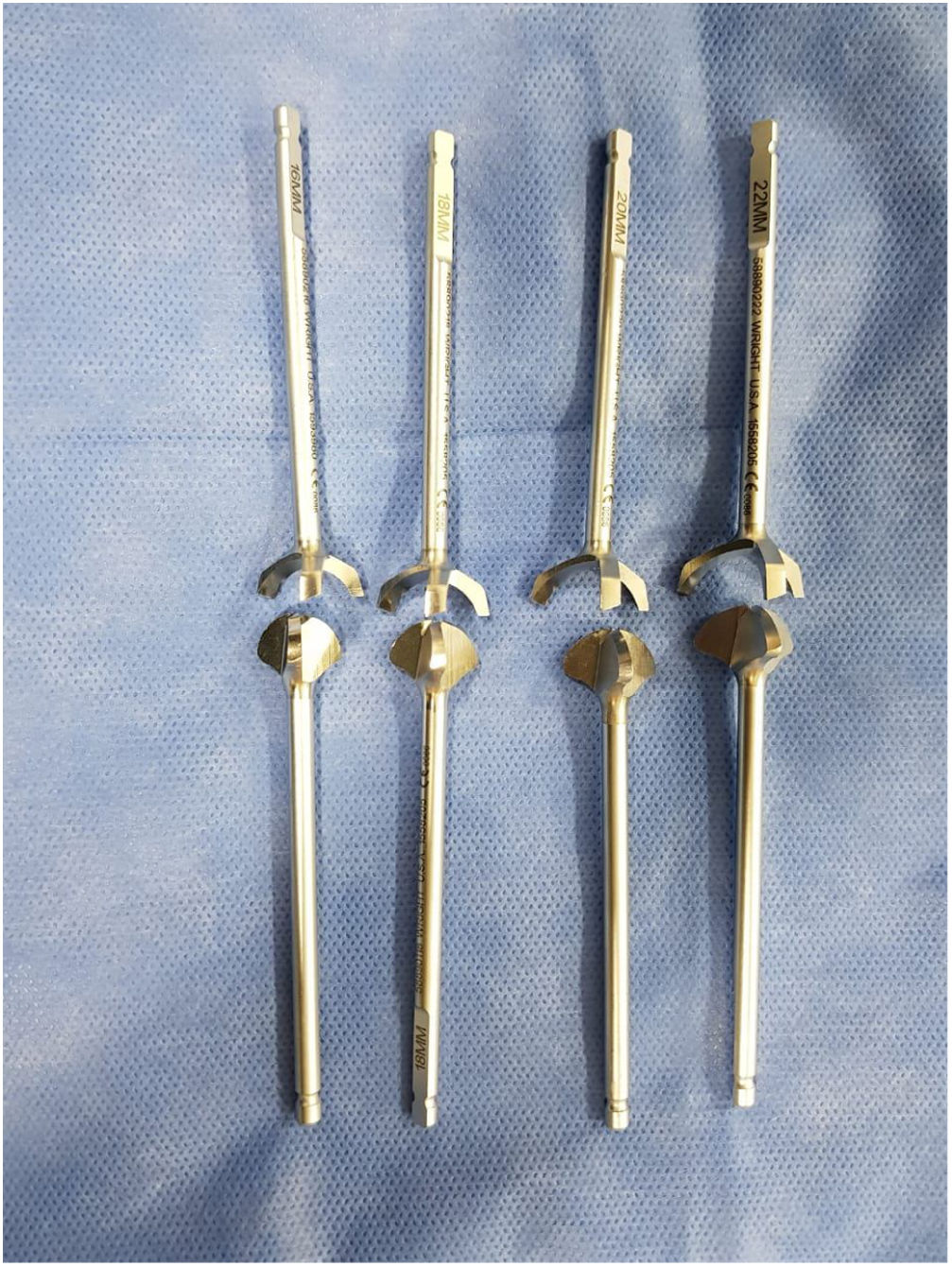
Actualmente existen técnicas, con instrumental especial, con fresas tipo copa y cono canuladas, que hacen que la aposición de la superficie articular, sea más estable, se retire completamente la superficie articular, mejorando los tiempos y porcentajes de consolidación41. Sin embargo, en pacientes con inadecuado stock óseo, como en pacientes reumatoideos, es preferible realizar el desbridamiento de la superficie articular de forma manual, con curetas y cinceles, debido al gran riesgo de producir una fractura intraoperatoria. Es recomendable no realizar palanca, especialmente en la cabeza del metatarsiano, para evitar la fractura descrita. (Ver fig. 27)
La posición final del hallux, es un punto crítico en la intervención, hay que tener en cuenta la edad, las deformidades en cavo o plano, metatarsus elevatus. Es ideal como referencia sagital, el piso o una superficie plana de apoyo. El mejor punto de referencia de la posición es la falange proximal debido a la deflexión que puede tener el metatarsiano, esta varía entre 10 y 30°. En el plano sagital la posición debe ser 10-15° de dorsiflexión, no es tolerable la plantilfexión y en el plano frontal entre 10-15° de valgo. La posición en varo y excesiva dorsiflexión acelera la artrosis interfalángica. El valgo excesivo puede producir pinzamiento con el segundo dedo, debe haber un espacio entre el primero y el segundo42,43. En cuanto a la alineación rotacional, el punto de reparo es la placa ungueal, comparada con la placa ungueal de los artejos menores deben estar alineadas.
Existen múltiples métodos de fijación de la artrodesis. Que va desde clavos de Kirchner, tornillos cruzados, placas no bloqueadas, placas bloqueadas, hasta implantes de cartílago sintético. El uso de clavos de kirschner, como constructo aislado, ha demostrado resultados poco prometedores, por la insuficiencia en la fijación y las tasas bajas de consolidación, por tal motivo no es un método utilizado en la actualidad.
Algunos autores han defendido el uso de tornillos cruzados, que le adicionan compresión a la artrodesis3. Sin embargo, el uso de placa y tornillos cruzados ha demostrado biomecánicamente que mejora la estabilidad, por disminución del gap plantar que se forma con el apoyo, además disminuye el tiempo de consolidación y aumenta las tasas de consolidación44–46.
Hay comparación entre uso de placas bloqueadas y placas no bloqueadas, se trata de estudios biomecánicos, que si muestran disminución en la falla con las placas bloqueadas y disminución del gap plantar con el apoyo. No hay estudios clínicos que comparen el uso de las dos placas47.
Otros estudios biomecánicos, realizan tratamientos combinados, teniendo en cuenta la preparación de la superficie articular y el uso de tornillos solos o en combinación con placas. Los resultados muestran superioridad con el uso de fresas copa y cono para la preparación de la superficie articular, placa dorsal y tornillo de compresión48,49.
Hay otros implantes utilizados en la literatura, como el uso de clavos endomedulares de titanio, con aumentación con grapas rígidas, han mostrado buenos resultados, en cuanto porcentaje de consolidación de la artrodesis. No hay estudios clínicos que comparen las técnicas quirúrgicas y el método de fijación. Las tasas de consolidación en estudios aislados van desde 87% hasta el 98%.
¿Cuándo realizo una artrodesis en un paciente con hallux valgus?
La realizo en pacientes con hallux valgus severo, con luxación de la cabeza en más del 80%, que tenga hallazgos radiográficos de artrosis metatarsofalagica. Si el paciente tiene más de 70 años y halllux valgus severo, es mi tratamiento de elección. En pacientes menores que no tienen artrosis metatarsofalángica radiológica, siempre verifico intraoperatoriamente si hay compromiso de más del 50% de daño del cartílago, si los hallazgos son negativos, realizo reconstrucción del hallux valgus con osteotomías. En estos pacientes le realizo incisión medial a la articulación, pensando en que la mayoría de las veces les puedo realizar reconstrucción, sin artrodesis.
Mi técnica quirúrgica:
- 1.
Se realiza incisión en dorso de articulación metatarsofalángica, línea media del hallux, 2cm proximal y 2cm distal.
- 2.
Capsulotomía longitudinal, protección del mecanismo extensor.
- 3.
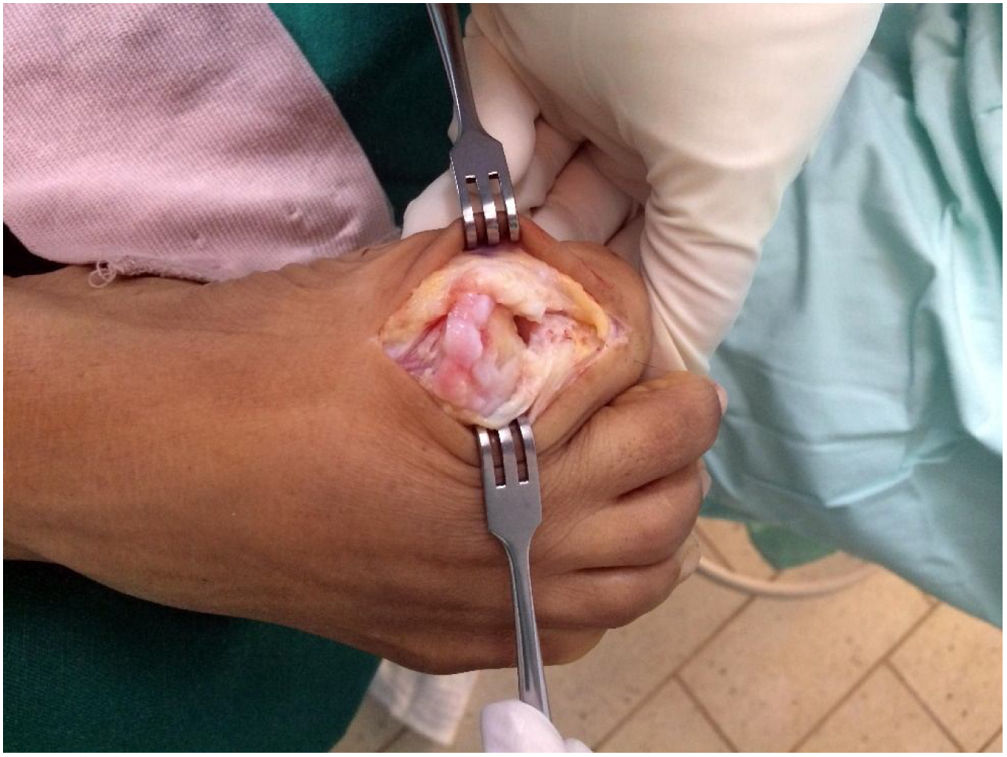
Exposición de la superficie articular. (Ver fig. 28)
- 4.
Luxación y liberación plantar para realizar preparación de la superficie articular.
- 5.
Uso de fresas copa y cono, excepto en pacientes con artritis reumatoidea e inadecuado stock óseo, inicio con la más grande, hasta la más pequeña, hay que tener precaución, al realizar el fresado de la falange proximal de luxar muy bien la articulación para no fracturar la cabeza del metatarsiano.
- 6.
Fijación con clavo provisional de 1.2 de proximal a distal.
- 7.
Verificación de la posición con una superficie plana plantar, teniendo en cuenta la posición de la falange proximal.
- 8.
Paso de tornillo canulado desde distal, medial e inferior, hacia proximal, lateral y superior, usualmente utilizo un tornillo canulado de 3.0, 3,5 o 4.0. Algunas veces de proximal a distal, según hallazgos intraoperatorios de stock óseo. (Ver figs. 29 y 30)
- 9.
Uso de placa dorsal bloqueada, bajo perfil. (Ver fig. 30)
Protocolo postoperatorio
Yo realizo de forma ambulatoria la cirugía de artrodesis de hallux, el apoyo solo hasta la semana número cuatro, con zapato postoperatorio, a la semana ocho cambios a zapato deportivo de suela rígida. En algunas ocasiones envío a terapia física, para entrenamiento en marcha, mejoría de la propiocepción y tratamiento de la herida quirúrgica.
La marcha en un paciente con artrosis metatarsofaloangica, se altera debido a la pérdida en la alineación del extensor y el flexor. Con la artrodesis está demostrado que se reestablece el rol de carga del primer metatarsiano. Sin embargo, con el tiempo sea observado, que el momento en flexión plantar del tobillo se altera y el contacto del primer rayo en la fase de apoyo, contribuyendo al aumento de la longitud del paso50.
Entre las complicaciones descritas en esta técnica, se describen, la no unión, la mal unión, artrosis interfalángica, y en porcentaje menor la infección. La revisión en la falla de la artrodesis primaria, o en la pérdida ósea por cirugía reconstructiva previa, o el antecedente de pérdida ósea por infección, es uno de los desenlaces más complicados en el tratamiento de esta patología (Ver fig. 31). El abordaje quirúrgico es posible realizarlo, con un bloque óseo, de tricortical, preferiblemente de cresta iliaca, realizando fijación con placa a 90 grados, los reportes de esta técnica muestran resultados de consolidación hasta del 98%, es mi técnica de elección.
¿Cuál es el futuro de la artrodesis?
Está claro que el patrón de oro para el tratamiento de hallux valgus severo y artrosis de la articulación metatarsofalángica, es la artrodesis, sin embargo, se han buscado implantes que eviten la pérdida de la movilidad de la superficie articular. Hay un estudio nivel I, que muestra resultados muy similares comparando el uso de artrodesis de hallux y CARTIVA (implante de hidrogel de cartílago sintético), el porcentaje de revisión es muy similar en las 2 técnicas, por lo tanto, es un procedimiento reproducible y confiable, para el futuro tratamiento.
Osteotomías proximales:Las osteotomias proximales del primer metatarsiano para el manejo del hallux valgus están indicadas en hallux valgus sintomáticos dolorosos, con angulos intermetatarsianos de 15 a 20 grados y con una articulación de la primera cuneometatarsiana estable; si la inestabilidad de la cuneometatarsiana está presente, no recomendamos ninguna de las osteotomias proximales y el manejo más aconsejable seria con la técnica de lapidus.
Entre las osteotomias proximales más conocidas tenemos:
- 1.
osteotomia cupuliforme.
- 2.
osteotomia de ludloff.
- 3.
osteotomia de chevron proximal.
- 4.
osteotomia de cuña abierta.
- 5.
osteotomia de cuña cerrada.
- 6.
osteotomia de mau.
- 7.
osteotomia de poscow.
Para llevar un paciente a una osteotomía proximal debemos tener las siguientes condiciones: anestesia regional y/o bloqueo troncular, torniquete, mesa convencional, intensificador de imágenes, sierra de hueso, material de osteosíntesis de 2,7mm idealmente, hasta 3,5mm.
Todas las osteotomias proximales que hemos nombrado, varían en los cortes y sistemas de fijación de la parte proximal, pero tienen en común el manejo adecuado del bunion, la incisión medial en la articulación metatarsofalangica del primer dedo, el cuidado de las ramas dorsales cutaneas del nervio, la capsulotomia medial y la capsulorrafia de cierre la cual puede ser lineal o en diferentes formas (raqueta, l, etc).
La corrección y resección del bunion se hace protegiendo el cartílago articular de la cabeza del primer metatarsiano, haciendo el corte por el surco articular, respetando la inserción capsular plantar de la cabeza, lo cual evita complicaciones postoperatorias, como osteonecrosis.
Revisar la articulación en su parte plantar, para evidenciar lesiones condrales en la cabeza y darles el manejo con trefinaciones, con una broca de 1,5mm, es deseable en este momento de la cirugía.
La liberación lateral de la capsula y del tendón abductor del primer dedo a nivel de la articulación metatarsofalangica, generalmente se hace por una incisión diferente, en el primer espacio comisural, hay algunos autores que a través del abordaje medial realizan la liberación lateral, no encontramos ninguna referencia clara, que indique una mejor evolución con esta liberación.
La capsulorrafia se hace con sutura gruesa de 0 o 1 de espesor, en ella se debe corregir la tensión en la capsula y hacer un cierre que sea lo suficientemente fuerte, para corregir la angulación del valgo del primer dedo con respecto al metatarsiano; es este el momento se debe evidenciar un buen rango de movimiento en la articulación, es deseable tener 10 grados de extensión y 25 grados de plantiflexion.
Enumeramos y describimos a continuación los aspectos más importantes, las principales características técnicas y recomendaciones para las osteotomías proximales enunciadas:
1 osteotomías cupuliformes:
Incisión dorsal sobre el primer metatarsiano de más o menos 5cms, medial o lateral al tendon extensor del hallux (EHL), más o menos a 2cms de la articulación cuneometatarsiana, disección hasta el periostio del primer metatarsiano, ubicar exactamente la articulación cuneometatarsiana es mandatorio para planear el corte y la fijación51.
Hemostasia de vasos subcutaneos y protección de nervios cutáneos y tendones extensores.
Movilización medial o lateral del EHL y protección de este con retractores tipo hohmmans.
La fijación se marca y se inicia 1cm más proximal a la osteotomía, desde la diáfisis del primer metatarsiano hacia la base de este, con una angulación de 55 a 65 grados con respecto al primer metatarsiano y el corte de la osteotomía, es ideal contar con sistemas canulados de fijación iniciando desde 2,7 a 3,5mm de diámetro.
La osteotomía se realiza con una hoja de sierra de forma cupuliforme, es aconsejable tener dos tamaños de sierra para completar el corte.
La posición del pie es muy importante, tener a 90 grados el pie y en neutro de inversión o eversión, es fundamental. Es aconsejable estar sentado al lado del paciente para iniciar el corte con la sierra.
La angulación de la sierra puede variar de unos 60 a 75 grados con respecto a la cortical del primer metatarsiano sin llegar a estar perpendicular a la planta del pie, con la concavidad de la hoja hacia distal se inicia con la hoja más grande, se completa las corticales medial y lateral con la hoja más pequeña o con un osteotomo fino; debemos comprobar que todo el hueso ha sido cortado hasta la planta y se moviliza fácilmente.
Se realiza la corrección empujando a medial la parte distal del primer metatarsiano, se verifica en el televisor la corrección del metatarso primo varo, es difícil la corrección en el plano rotacional, pero se puede intentar, una vez lograda la posición deseada, se pasa la guía del tornillo llegando hasta la cortical plantar del segmento proximal del primer metatarsiano y se procede a la fijación.
2 osteotomías de ludloff:
Se inicia con una incisión dorso medial de más o menos 7cms desde la articulación metatarsofalangica del primer dedo hasta la base del primer metatarsiano, disección cuidadosa en el tejido blando y cuidando la rama nerviosa cutanea dorsomedial del primer dedo52.
Se practica la bunionectomia y procedimientos articulares como enunciamos al principio del capítulo.
Esta es una osteotomía oblicua, proximal, completamente diafisaria, que inicia de proximal dorsal a 1cm de la primera cuneometatarsiana a distal plantar, respetando la capsula plantar distal de la primera metatarsofalangica y el complejo sesamoideo.
Asegurar la posición del pie y la angulación de la sierra es fundamental en todos estas osteotomías.
El corte de la sierra se inicia medial con una angulación hacia plantar lateral de más o menos 10 grados, un buen punto de referencia clínica intraoperatoria es apuntar a la mitad de la diáfisis del quinto metatarsiano
Se corrige el varo del primer metatarsiano se lleva a la posición deseada verificándose con intensificador, se asegura con pinzas de reducción o clavos lisos o guías la posición y corrección deseadas.
La fijación se realiza con uno o dos tornillos oblicuos al corte, dependiendo de la longitud del corte y del grosor del primer metatarsiano. Iniciado desde dorsal distal hacia plantar proximal mínimo de 2,7mm de grosor en los tornillos es lo más aconsejado en la literatura actual.
3 osteotomía de chevron proximal:
Comparte el manejo distal del bunion a las otras osteotomías proximales, lo propio a esta osteotomía es:
Ser preciso en la ubicación de la articulación cuneometatarsiana y marcar el inicio o apex de la osteotomía a 2cms de esta articulación en la mitad del primer metatarsiano, dirigiendo los cortes hacia proximal se marcan con cauterio o guías de corte53.
Se realizan los dos cortes del chevron con una divergencia entre ellos de 45 a 65 grados en la v, se debes ser cuidados en que la ramas del corte no comprometan o violen la superficie articular de la articulación cuneometatarsiana.
Se completa con osteotomos y se libera el segmento distal del primer metatarsiano, se procede a la corrección llevando y alineando el varo del primer metatrsiano a valgo, angulando o trasladando el segmento distal del primer metatarsiano.
Se realiza fijación provisional con clavos lisos y se verifica la posición y alineamiento deseado con intensificador.
Se realiza fijación definitiva con tornillos o con placas especialmente diseñadas para esta osteotomía, es importante con los tornillos proximales ser cuidadoso y no comprometer la articulación cuneometatariana54.
4 osteotomía de cuña abierta:
Comparte el manejo distal del bunion y la superficie articular del primer dedo a las otras osteotomías proximales, es especialmente considerada por algunos autores con casos de hallux valgus y primer metatarsiano corto.
Se ubica la articulación cuneometatatarsiana y más o menos a dos centímetros distal a ella se inicia corte desde la cortical medial hasta la lateral sin completar el corte en esta cortical.
Repito no comprometer en el corte la cortical lateral y tener en cuenta en la distracción progresiva que esta no se fracture. Si esto pasa una fijación estable es mandatoria con placas y suplementar con tornillos oblicuos.
Con una técnica de distracción progresiva con osteotomos o distractor se inicia la distracción y corrección de la angulación se verifica esta en el fluoroscopio, se mantiene con fijación provisional la corrección deseada.
Se llena de injertos óseos autologos o heterologos, el segmento diastasado y es se fija con placas anatómicas o con cuñas incorporadas a la placa para mantener la distracción esta osteotomía. Tener las consideraciones de tornillos bloqueados o convencionales según el sistema de fijación y cuidar la articulación cuneometatarsiana es mandatorio en todo los sistemas de fijación proximal55.
5 osteotomía de cuña cerrada:
Similar el patrón a la anterior pero sin ser el mismo procedimiento.
Se realiza desde la cortical lateral del primer metatatarsiano hasta la cortical medial.
No se compromete la cortical medial en el corte se deja como una bisagra para hacer sobre ella el fulcro de la corrección y tener esta cortical indemne es deseable para la estabilidad de esta osteotomía.
A más o menos 2 a 3 centimetros de la articulación cuneometatarsiana se inicia con la sierra oscilante sin comprometer la cortical lateral del primer metatarsiano. Angulación de 55 a 65 grados.
Se alinea y se corrige el varo del primer metatarsiano hasta la posición deseada.
Normalmente no requiere injertos óseos, la fijación provisional se realiza con clavos lisos de 1,5 a 2mm y se fija de manera definitiva con uno o dos tornillos de 2,7mm hasta 3,5mm según el grosor del primer metatarsiano
6 osteotomía de mau.
Esta osteotomía comparte muchas similitudes con la osteotomía de ludloff; puede ser “la contraria” y su variación principal es en la dirección del corte.
En esta el corte sigue siendo oblicuo de 55 a 65 grados, pero de su dirección inicia de plantar proximal a dorsal distal.
Comparte todos los procedimientos del manejo del bunion y la articulación interfalangica del primer dedo.
Inicialmente la osteotomía fue descrita sin fijación al igual que la de ludloff, pero con más y mejores sistemas de fijación y haciéndolas con una oblicuidad mayor a la que enunciaron los autores originales, la fijación con tornillos en la actualidad es recomendada para ambas56.
CIRUGÍA MÍNIMAMENTE INVASIVA DEL HALLUX
Las técnicas percutáneas se utilizan cada vez más en muchos procedimientos quirúrgicos en los tejidos blandos y los huesos del pie. Las ventajas prácticas incluyen menores tasas de complicaciones y tiempos de recuperación más rápidos. Las desventajas potenciales están relacionadas con la necesidad de un equipo específico y una amplia curva de aprendizaje. Una de las técnicas más frecuentes en corrección de hallux valgus con técnicas abiertas consiste en una combinación de osteotomía de chevron del primer metatarsiano con osteotomía de la primera falange, ambas con fijación interna. La desalineación del metatarso lateral y las deformidades del dedo también se pueden abordar mediante tratamiento percutáneo, con tasas de morbilidad más bajas que las técnicas abiertas. Se describen los procedimientos percutáneos más comúnmente realizados, con sus indicaciones actuales, resultados y desarrollos recientes.
La corrección quirúrgica de las deformidades del antepié tenía una mala reputación tradicional debido a dolor perioperatorio, imperfecciones quirúrgicas, cicatrices y riesgo de recurrencia. Muchas de estas complicaciones no están relacionadas con las técnicas quirúrgicas reales, sino con los errores en la indicación o ejecución quirúrgica.
Frente a un paciente con problemas en los pies, debemos analizar la naturaleza de las quejas y expectativas para proponer una intervención adecuada, Los cirujanos deben aprender a negarse a operar a un paciente sin sintomatología. Desde los años 90, las osteotomías del primer metatarso de forma percutánea fueron propuestas por Samuel Barouk y desarrolladas en Francia, convirtiéndose rápidamente en una de las técnicas más seleccionadas para la corrección del hallux valgus57. Durante la segunda mitad del siglo XX, muchas especialidades quirúrgicas han evolucionado hacia técnicas mínimamente invasivas. Después del 2000, Mariano de Prado popularizó en Europa nuevas técnicas percutáneas de osteotomía de pie. La cirugía mínimamente invasiva del antepié o la cirugía percutánea puede proporcionar mejores resultados para los pacientes, debido a la posible disminución de la morbilidad postoperatoria (dolor limitado) y problemas de la herida debido a disección de tejido blandos menor, reducción de la rigidez postoperatoria, disminuyendo los tiempos de recuperación y rehabilitación. finalmente permite la cirugía ambulatoria con anestesia local y sedación. y el soporte de peso completo inmediato con un zapato rígido de fondo plano58,59.
La cirugía percutánea se define al realizarse a través de la incisión de trabajo más pequeñas, sin visualización directa de las estructuras subyacentes, mediante el uso de varios instrumentos especializados: mini cuchilla para incisión de tejidos blandos, uso fresas rotatoria y motores de alto torque y baja revolución, raspa y sierras, para la realización de los diferentes procedimientos óseos y radiografía (fluoroscopio) intraoperatoria para el control. Se pueden realizar osteotomías estables por su concepción y mantenidas mediante vendajes pero igualmente se pueden combinar así
- •
Técnicas percutáneas
- •
Técnicas percutáneas con fijación interna
- •
Técnicas abiertas mínimamente invasivas (Ver fig. 32)
Esta técnica es difícil de practicar, requiere aprendizaje adicional por parte de expertos y un buen conocimiento de las técnicas clásicas “abiertas”. El conocimiento anatómico y técnico de estas técnicas en evolución es respaldado por la asociación profesional de GRECMIP (Groupe de recherche et d’énseignement en chirurgie mini-invasive du pied), quienes realizan cursos de entrenamiento para empezar la realización de estos procedimientos, especialmente populares en Europa.
Se han descrito muchas técnicas quirúrgicas para corregir la deformidad del hallux valgus, pero hoy en día no hay consenso sobre los resultados del tratamiento. En las últimas décadas, se han utilizado varias técnicas: osteotomía tipo CHEVRON (primer metatarsiano distal, forma de V), osteotomía SCARF (compleja, tridimensional, multiplanar, en forma de Z), artrodesis LAPIDUS y artrodesis MTP1 (primer metatarsofalángico), en combinación o no con la osteotomía AKIN (falange), osteotomía DSTP y WEIL (segundo a cuarto metatarsiano) dependiendo de la severidad del hallux valgus y su impacto en otras estructuras anatómicas del pie60. La cirugía percutánea está aumentando en popularidad para la corrección de hallux valgus y esta es un área interesante de desarrollo. De acuerdo con los últimos artículos, las técnicas percutáneas más comúnmente realizadas son MICA (Chevron+Akin), DMMO, Corrección de Malalineamiento Metatarsal Lateral y Deformidades de los Dedos, Correccion de juanetillo (bunionette), Artrodesis metatarsofalangica, Artrodesis Tarso-metatarsiana61,62. El éxito de tales operaciones de precisión depende crucialmente de la selección del mejor procedimiento para la deformidad individual.
Una de las clasificaciones más utilizadas en la práctica ortopédica actual es la clasificación de Coughlin para la severidad del hallux valgus que permite darnos la idea de la complejidad y de la inestabilidad de cada hallux valgus en particular, que es el ángulo metatarsofalángico, IM, el ángulo intermetatarsiano y la posición sesamoidea: • Leve (ángulo MTP <20°, ángulo IM <11°, subluxación sesamoidea lateral <50%) • Moderado (ángulo MTP 20-40°, ángulo IM <16°, subluxación sesamoidea lateral 50-70%) • Grave (ángulo MTP> 40°, ángulo IM> 16°, subluxación sesamoidea lateral> 75%)63. Una primera observación es que las clasificaciones de la literatura no proporcionan suficiente apoyo de conocimiento para decidir el protocolo de tratamiento. Existen diferentes tipos de hallux valgus, diferentes tipos de operaciones y una sólida selección de la técnica, basada en elementos clínicos y estudios completos de imágenes (radiografías, MRI, tomografías cuando es necesario). No hay una manera simple y práctica de definir el mejor procedimiento necesario (se deben tener en cuenta demasiados aspectos clínicos en cada caso). El procedimiento quirúrgico ideal debe ser capaz de corregir concomitantemente el HV (hallux valgus) y el IMA (ángulo intermetatarsiano), restaurar la congruencia articular, corregir la rotación, eliminar el dolor y preservar el rango de movimiento64.
La exostectomía, y la osteotomía de la primera falange se utilizan en casi todos los procedimientos y se pueden realizar en casi todos los casos de HV. Comenzamos a corregir la HV de leve a moderada (hasta 16°) mediante el uso del Chevron-Akin mínimamente invasivo (MICA). La técnica consiste en una osteotomía de tipo chevron percutánea a nivel de la unión diafisaria-metafisaria distal del primer metatarsiano y una osteotomía de tipo Akin percutánea del hallux P1, todo combinado con una liberación de tejido blando distal percutánea65. Que se pueden fijar con tornillos de compresión interfragmentaria de 2.7mm de forma percutánea, No Todos los casos que operamos requerían fijación con tornillo para proporcionar estabilidad y compresión. Algunas técnicas diseñadas específicamente para ser realizadas sin fijación, como la técnica de Isham- Reverdin, al igual se puede realizar la realización de Osteotomias de Scarf percutáneas fijadas con tornillos percutáneos. O en casos más avanzados la realización de artrodesis cuneo-primer metatarsiano tipo Lapidus fijadas con tornillos o con placas combinando técnicas percutáneas y abiertas. (Ver fig. 33)
La metatarsalgia asociada al hallux valgus a menudo se relaciona con una deficiencia del primer rayo (la llamada “metatarsalgia de transferencia”). En nuestra práctica, el tratamiento quirúrgico está indicado cuando otras medidas fallan, guiadas por observaciones clínicas y radiografías preoperatorias. El realineamiento y la reconstrucción del primer rayo es un tema importante a considerar en el tratamiento de metatarsalgia de transferencia. El objetivo de las técnicas actuales es obtener un acortamiento de los huesos metatarsianos para mejorar el patrón de carga del antepié. La osteotomía WEIL, fijadas con 1 tornillo de compresión 2.0 sigue siendo la más popular, pero la técnica de Osteotomía Metatarsal Mínimamente Invasiva Distal (DMMO) está ganando popularidad principalmente debido a la rigidez postoperatoria relacionada con otras técnicas66,67. DMMO es una osteotomía cervical capsular extra de los metatarsianos menores que puede elevar y acortar el rayo; consiste en una corrección dinámica con el desplazamiento de ajuste dictado por la carga de peso progresiva, debido a los huesos no fijados. La osteotomía se realiza desde el extremo distal dorsal al proximal plantar tratando de alcanzar un ángulo de 45°. Otras patologías que pueden abordarse mediante la cirugía percutánea son las deformidades de otros dedos del pie como el juanete de Taylor (protuberancia del quinto dedo), los dedos de los pies y el martillo, que son algunas de las mejores indicaciones para las técnicas mínimamente invasivas. Debido a que, por lo general, se necesitan menor curva para la realización de estas osteotomías óseas y de tejidos blandos, minimizando de la morbilidad
Las artrodesis son procedimientos percutáneos más avanzados y pueden ser realizados por cirujanos más experimentados. la queilectomia en forma de cuña ayudan a resecar parte de las superficies articulares con la posibilidad de corregir y aumentar la superficie articular; cierto grado. Una aplicación que utilizamos es el afeitado de la exostosis ósea percutánea como un procedimiento alternativo para la prominencia residual del hueso plantar del medio pie después de la reconstrucción de la deformidad del pie medio de Charcot. La tenotomía percutánea es otro método efectivo y seguro para tratar úlceras de dedo en pacientes con neuropatía. Y diabéticos con menor riesgo de complicaciones
Todas las técnicas percutáneas requieren un equipo específico: pequeñas cuchillas especiales (que hacen incisiones de piel de 2-3mm de longitud, pueden liberar cápsulas y ligamentos y hacer tenotomías), El segundo paso implica el uso de raspas de diferentes longitudes específicas que crean el espacio de trabajo (espacio seguro alrededor del hueso que permite practicar osteotomías sin afectar las estructuras de tejido blando circundantes) y eliminar los restos óseos. El procedimiento óseo utiliza fresas de alta velocidad (descritas como Shannon en cuña y recta) de ancho y largo variable (generalmente de 2 por 20mm) para realizar resecciones y osteotomías conectadas a un motor con un dispositivo de mano, como un bolígrafo, controladas por un pedal - permitiendo una rotación controlada (menos de 10000rpm) (Ver fig. 34). Todas las intervenciones se realizan bajo guía radiográfica o el uso del brazo en C (fluroscopia)
El cirujano debe aprender a usar estas herramientas específicas, particularmente el motor, debido a diferencias importantes con respecto a las utilizadas en la cirugía convencional. Nuestras observaciones están relacionadas con las sensaciones táctiles específicas asociadas con el abordaje percutáneo, varios pasos del procedimiento, que requieren varias fuerzas aplicadas al hueso con la fresa. Un paso importante, que hemos mencionado anteriormente, es la liberación de los tejidos blandos, un paso crucial para garantizar la fiabilidad y la reproducibilidad que solo se puede obtener a través de la experiencia. Como siempre en la cirugía percutánea, el apósito postoperatorio es esencial porque mantiene las correcciones en su lugar: la técnica de flejado utiliza vendajes y gasas
Una conclusión importante extraída de una revisión de la literatura es evitar operar por razones estéticas. Las ventajas teóricas de las osteotomías percutáneas son: menor riesgo de rigidez (debido a la cicatriz limitada y la osteotomía del metatarso extraarticular), menor riesgo de pseudoartrosis (debido a la presencia de hematoma en la osteotomía), menor riesgo de infección profunda. Una técnica inadecuada puede provocar complicaciones, que incluyen lesiones térmicas en la piel, retraso o malunión, daños neurovasculares. Aunque los resultados preliminares son alentadores, una revisión sistemática por Maffulli et al. reveló una falta de datos suficientes para determinar las recomendaciones con respecto al uso de la cirugía mínimamente invasiva para la corrección del hallux valgus68. Otra observación sugiere que la técnica es menos agresiva para el paciente debido al pequeño tamaño de las cicatrices, ya que tiene lugar durante una cirugía de un día y, a menudo, bajo anestesia regional. Sin embargo, puede ser tan peligroso como una cirugía abierta o más en manos no experimentadas69,70. El primer peligro es la dificultad de lograr estas técnicas, que son muy atractivas en apariencia71. De hecho, las técnicas percutáneas son peligrosas porque las herramientas son agresivas y se usan sin visión directa. Esta es una acción muy diferente a la que se lleva a cabo en ortopedia convencional, su adquisición es imprescindible a través de cursos de instrucción. Esta es la razón por la cual varios años de entrenamiento básico y avanzado para la cirugía percutánea son organizados por sociedades especializadas. El segundo peligro es la aplicación errónea del análisis clínico del paciente: no hay nada que responda a una demanda puramente estética, pero para tomar una decisión correcta debe estar relacionada con el dolor y la dificultad para usar zapatos. Como se mencionó, el hallux valgus severo (MTP> 20 grados) limita la eficacia de la técnica percutánea; de hecho, la traslación lateral de la cabeza metatarsal está directamente relacionada con el ancho de la cabeza para obtener un buen contacto óseo. En un artículo reciente, Vernois analizó a 341 pacientes, con énfasis en la satisfacción del paciente y los resultados radiológicos. En más de un año de seguimiento (hasta 3 años), los pacientes informaron el 95% de los buenos resultados, con solo 7 casos que requirieron cirugía adicional. A los 3 meses, todas las osteotomías se curaron. La corrección media obtenida para MTP fue de 26.4 grados y para IMA de 9 grados, con la conclusión de una técnica quirúrgica estable y efectiva72. Con la experiencia, incluso los casos con deformidad de hallux valgus de hasta 40 grados, incluso con la modificación del ángulo articular metatarsiano distal (DMAA). La cirugía de Hallux valgus siempre comienza con un fresado de la exostosis medial percutánea, mediante el uso de la fresa bajo control permanente de la fluoroscopia cuando se realizan los primeros casos. El siguiente paso es la osteotomía percutánea del primer cuello metatarsiano (M1), en una dirección precisa para reducir el varo del metatarso y orientar adecuadamente la superficie articular de la cabeza M1. La evolución de la técnica comenzó con una modificación de la osteotomía de Reverdin por Stephen Isham, quien la realizó mediante una cuña de cierre medial oblicua en la base del metatarsiano incompleta, manteniendo la bisagra medial y combinándola con la sección percutánea del aductor del dedo gordo y la liberación externa de la primera articulación MP73. Como se mencionó, otra osteotomía asociada es un tipo de Akin, enfocado en la primera falange del hallux para equilibrar la tensión en el primer rayo. Debido a la asociación de los ejes, las osteotomías se mantienen abiertas, lo que es importante debido a la ausencia de fijación. En el octavo día, por lo general, se revisa al paciente y se aplica un nuevo vendaje a medida que cede el edema, permite la consolidación ósea en buena posición durante las próximas 3 semanas. El soporte completo está permitido, en toda la planta del pie, con un zapato especializado de suela dura. Aparentemente, la construcción fue lo suficientemente estable como para no requerir osteosíntesis adicional74. y El siguiente paso del desarrollo asociaba técnicas tanto europeas como americanas, dando como resultado el llamado SERI: simple, eficiente, rápido y barato. Las publicaciones revelaron buenos resultados clínicos sin complicaciones significativas incluso a los 10 años de seguimiento75–77. Las preocupaciones sobre estos procedimientos están relacionadas con los mismos problemas de inestabilidad debido a que la osteotomía a nivel del cuello está inmovilizada por una sola aguja de K en lugar de estar rígidamente fijada internamente. Los análisis independientes de esta técnica no lograron reproducir los resultados clínicos satisfactorios, incluso con una segunda aguja de Kirschner para traspasar la osteotomía78. Estos problemas llevaron a Joel Vernois y David Redfern a desarrollar una nueva técnica basada en técnicas percutáneas pero fijada internamente con tornillos de compresión, la técnica MICA descrita anteriormente79. Las ventajas potenciales son la estabilidad biomecánica de la osteotomía mediante la fijación interna rígida asociada con una técnica extracapsular que preserva la envoltura de tejido blando. El edema y la flebitis son las complicaciones tempranas más frecuentes, alrededor del 1%80. De Prado dice que las quemaduras en el portal rondan el 3%. La recurrencia del hallux valgus, el dolor y la rigidez también estuvieron presentes en 3 a 4% de los casos.
La metatarsalgia se trata con osteotomía oblicua percutánea, de modo que las cabezas del metatarso se ajustan por elevación y eliminan el dolor. El síndrome de segundo rayo es el más frecuente debido al aislamiento de la base anatómica de M2 ??en la articulación de Lisfranc81. La asociación de la osteotomía M2 con la cirugía de hallux valgus se recomienda, con la asociación de M3 y M4, para respetar el arco anterior armonioso del antepié,(formula de maestro), pero siempre relacionado con los síntomas clínicos en el área. De lo contrario, se expone rápidamente a una transferencia de carga y al inicio rápido del dolor en las cabezas de los metatarsianos laterales. Esta técnica aparentemente simplifica el seguimiento postoperatorio de la cirugía abierta representada por la osteotomía Weil clásica. Sin embargo, Henry et al. observó una mayor persistencia de edema en el período postoperatorio. La técnica también está contraindicada en dislocaciones de falanges distales, donde solo la osteotomía de Weil puede ser confiable. Otra observación se relaciona con los controles radiográficos postoperatorios con la presencia de callos óseos grandes. No es una seudounion hipertrófica; la modificación se desvanece en unos pocos meses. El riesgo de quemadura portal fue la principal complicación que encontramos; un intercambio del motor utilizado con más control sobre la velocidad de rotación llevó a un menor daño a la piel. Otra complicación se relaciona con la infracorrección o sobrecorrección de los metatarsianos debido al ajuste libre en el intervalo postoperatorio; este no fue un elemento muy importante en comparación con los buenos resultados clínicos (también confirmado por una menor rigidez posoperatoria y dolor en comparación estudios publicados en la literatura82.
Una observación importante se relaciona con la necesidad permanente de ajuste de los tejidos blandos asociado con cada intervención (abierta o mínimamente invasiva), desde el primer paso del acceso quirúrgico utilizando el elevador especial hasta las descargas finales que permiten que los fragmentos óseos se alineen dinámicamente. A veces, incluso en el momento del cierre quirúrgico, la herida se deja sin puntos para evitar el hematoma; Otra opción es usar suturas puente para mantener la desviación reducida
El seguimiento postoperatorio es muy importante. Además de las recomendaciones para mantener el pie operado suspendido el mayor tiempo posible, los vendajes se renuevan con la frecuencia necesaria y en la medida de lo posible bajo la supervisión del cirujano. Con la mayoría de estas técnicas, se permite que los pacientes soporten el peso según lo tolere, controlando el edema y el dolor y usando zapatos especializados al menos durante 3 semanas. Incluso si se reducen, los datos de la literatura demuestran que la cirugía percutánea del pie puede ser un procedimiento aplicable que proporcione resultados clínicos comparables o mejores a los informados con las técnicas abiertas convencionales. Algunos cirujanos ven la cirugía percutánea como un aliado (Ver fig. 35)83.
También es necesario tener precaución cuando el paciente no comprende la naturaleza evolutiva de la patología del pie, la solicitud de fisioterapia y el apoyo ortopédico. La cirugía del pie debe ser una subespecialidad ortopédica, donde los cirujanos deben pasar un entrenamiento especial de cadáver antes de comenzar estos procedimientos. La atención ambulatoria, el tamaño mínimo de las cicatrices, la asociación de anestesia regional puede inducir una aparente facilidad por parte de los cirujanos, sin olvidar que esta cirugía puede depender de grandes complicaciones potenciales. En el período postoperatorio, se necesita tiempo para adquirir experiencia con los apósitos específicos y con la evolución radiológica y clínica. Antes de comenzar a realizar una cirugía percutánea, el cirujano debe seguir uno o más cursos de cadáveres teóricos y prácticos para obtener familiaridad práctica con las herramientas específicas. En nuestra práctica actual, integramos las técnicas percutáneas con la cirugía abierta para proporcionar la mejor opción de tratamiento de acuerdo con el trastorno y las expectativas del paciente.
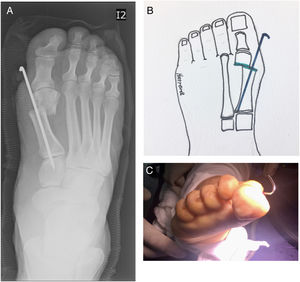
Osteotomía de Bösch.La osteotomía de Bösch que conocemos hoy en día en realidad es una de las más antiguas para la corrección del hallux valgus. Hohmann en 1925 y Wilson en 1963 describieron formas muy similares de una osteotomía distal del primer metatarsiano realizada de manera lineal y oblicua en un solo plano. En 1982 Magerl describió la fijación de la osteotomía con clavos. Bösch en 1990 realizó la descripción actual de dicha osteotomía oblicua en dos planos al igual que la forma de fijación de la misma de manera intramedular84,85. Lamprecht en 1996 describió una fijación endomedular con un clavo que también se pasa endomedularmente por las falanges proximal y distal del hallux86. Finalmente Giannini, describió varias modificaciones técnicas de la osteotomía y de la fijación que combinadas hoy en día conocemos como SERI (Simple Efective Rapid and Inexpensive). En general la osteotomía de Bösch ha sido clasificada dentro del grupo de técnicas mínimamente invasivas para la corrección del Hallux Valgus.
La cirugía mínimamente invasiva para corregir el hallux valgus ha tenido resultados controversiales a nivel mundial pero sin duda es una opción entre los múltiples procedimientos con los cuales se cuenta para resolver esta patología. Una de sus ventajas descritas es que conserva la circulación distal de la cabeza del primer metatarsiano, por lo que los riesgos de necrosis avascular o no uniones son mínimos; además, permite incisiones más pequeñas, un tiempo quirúrgico más corto y sus resultados funcionales son muy similares a los otras osteotomías descritas e igualmente probadas87.
Personalmente considero que la Osteotomía de Bösch es un intermedio entre las técnicas abiertas y las mínimamente invasivas. Para el caso de las osteotomías distales como la osteotomía de Bösch, es importante aclarar que la sola osteotomía no hace la corrección completa de la deformidad, que no puede ser corregida sin una sumatoria de técnicas para conseguir un balance de los tejidos blandos que incluyen la liberación de los bolsillos capsulares dorsales y plantares proximales de la articulación metatarso- falángica del hallux, la tenotomía del Aductor Hallucis y la imbricación de la cápsula lateral articular.
La única indicación para realizar una osteotomía de Bösch es un hallux valgus moderado. La única contraindicación para este procedimiento es la coexistencia de un hallux rigidus con osteofitos marginales y rigidez articular, debido a que la rigidez desplazaría la posición de la cabeza del metatarsiano por la mecánica de la fijación utilizada.
La osteotomía de Bösch se realiza en dos planos: axial y sagital con una doble inclinación, lo cual permite alcanzar una medialización de la cabeza del primer metatarsiano y al tiempo realizar una plantarización de la misma cabeza (Ver fig. 36). Adicionalmente, permite realizar correcciones rotacionales de la cabeza del primer metatarsiano. Igualmente, la geometría del corte permite alargar y compensar tanto acortamientos previos como en el caso de un metatarso primo varo, o post-quirúrgicos como en el caso de las recidivas, o cuando se requiere para compensar una plantarización de la cabeza. Teóricamente, permite corregir todas las deformidades con un solo corte orientado oblicuamente en dos planos. En la práctica, requiere de una curva de aprendizaje demasiado prolongada y existen múltiples factores técnicos que pueden generar una corrección incompleta de la deformidad o la recidiva de la misma.
Es importante considerar que la osteotomía de Bösch por si sola no corrige la deformidad, al igual que todos los procedimientos dislates de corrección de hallux valgus se deben realizar adicionalmente una capsuloplastia lateral y una tenotomía del aductor hallucis por diferente vía (generalmente percutánea) o por la misma vía de manera transarticular. Es importante considerar que para la realización de la tenotomía transarticular o percutánea se debe tener el instrumental adecuado: una hoja de bisturí tipo beaver 64 o beaver 64 MIS, las cuales son mucho más gruesas que las hojas de bisturí convencionales, con la finalidad de prevenir la ruptura de la punta de la hoja del bisturí en el primer espacio intermetatarsiano, y el consecuente daño de tejidos blandos que conlleva su extracción cuando esto ocurre.
Técnica quirúrgica de la osteotomía de Bösch:Mediante un abordaje medial estándar se realiza una incisión de 5cm. Posteriormente una capsulotomía en forma de “L” invertida con liberación capsular dorsal y plantar. Se expone y remueve el bunion (utilizando una gubia; no es necesario realizar una ostectomía con sierra). Antes de realizar la osteotomía se realiza un abordaje intermetarsiano en el cual se lleva a cabo la tenotomía del aductor del hallux. Posteriormente se realiza una osteotomía de Bosch de la siguiente manera: angulada en el plano sagital 20° de dorsal a plantar, angulada en el plano coronal 30° de medial a lateral (esto puede cambiar ajustándose a las necesidades de longitud del metatarsiano). Utilizando una pinza Kelly curva introducida en el canal endomedular del fragmento proximal de la osteotomía y se desplaza la cabeza del primer metatarsiano en sentido medial haciendo palanca con la pinza Kelly curva. La osteotomía usualmente tenderá a desplazarse en sentido plantar y lateral. Dependiendo del planeamiento preoperatorio y de las necesidades de alargamiento y plantarización de la cabeza del metatarsiano, se debe fijar la osteotomía con un clavo endomedular de acuerdo con las formas indirectas de fijación descritas por Giannini y Magnan (SERI: Simple Efective Rapid an Inexpensive). Gracias a las liberaciones capsulares dorsal y plantar realizadas previamente, al hacer la plicatura capsular se consigue una estabilidad suficiente de la osteotomía para iniciar el apoyo desde el mismo día en que se realiza el procedimiento sin que el paciente necesite soportes externos de ningún tipo (Ver fig. 37).
La gran ventaja de la osteotomía de Bösch es la posibilidad de plantarizar la cabeza del primer metatarsiano, evitando tener que realizar ostoetomías de Weil en los metatarsianos vecinos para restaurar el arco longitudinal dista del antepie limitando así el tratamiento quirúrgico al metatarsiano enfermo y evitando realizar osteotomías en los metatarsianos vecinos considerados “a priori” como sanos.
La gran desventaja de la osteotomía de Bösch es que al igual que con otras técnicas para corrección de Hallux Valgus, la curva de aprendizaje es larga y difícil. Desafortunadamente parece todo lo contrario, un procedimiento muy sencillo, cuando el residente o el cirujano ortopedista general observa el procedimiento por primera vez: le seduce la idea de realizar un solo corte, y fijar aparentemente de una manera muy sencilla la osteotomía (no es posible no acertar a poner el clavo dentro del canal endomedular). La apreciación de la simplicidad quirúrgica del procedimiento en el ortopedista general usualmente omite el planeamiento preoperatorio de medidas y desplazamientos necesarios para obtener la corrección y garantizar la fijación indirecta estable de la osteotomía y el minucioso conocimiento anatómico de la articulación metatarsofalángica del hallux. La curva de aprendizaje de la osteotomía de Bösch y la mecánica de su fijación utilizando un clavo que ejerce más una función tipo butress (el clavo no fija la cabeza del metatarsiano) es larga porque requiere un balance de tejidos blandos que ayudan a mantener la cabeza del metatarsiano fija en tres planos ortogonales. Por esta razón no se recomienda utilizar este tipo de corrección si no se está ampliamente familiarizado con absolutamente todos sus aspectos técnicos. Al igual que en otras técnicas consideradas mínimas invasivas, la osteotomía de Bösch puede tener muy malos resultados cuando no se tienen ni el planeamiento preoperatorio adecuado, ni el entrenamiento necesario para su realización, ni el instrumental requerido88.
Faraco y Colaboradores compararon cambio en los tres ángulos analizados fue significativo y favorable: el ángulo de hallux valgus mejoró en promedio 19∘ (30-11∘), el ángulo intermetatarsiano disminuyó en promedio 8∘ (16-8∘) y el ángulo articular metatarsiano distal mejoró de 3,5∘ (8,5-5∘), todos estos hallazgos con valores de p significativos (p=0,001 para cada ángulo). Dichos valores son comparables con los obtenidos en otros estudios, en los cuales se describe mejoría del ángulo hallux valgus de 17∘ ± 4∘, del ángulo intermetatarsiano de 8∘ ± 1∘ y del ángulo articular metatarsiano distal de 7∘ ± 4∘. Incluso, son comparables con otros procedimientos como el Scarf, en el cual se reporta mejoría de 20∘ ± 6∘ para el ángulo de hallux valgus, de 8∘ ± 4∘ para el ángulo intermetatarsiano y de 7∘ ± 5∘ para el ángulo articular metatarsiano distal. Estos hallazgos demuestran la importante corrección de la alineación que realiza la osteotomía de Bösch y cómo se relaciona con los resultados funcionales de los pacientes, soportando el hecho de contar con esta técnica como una alternativa para resolver esta deformidad.
Entre las complicaciones descritas en la literatura se encuentran frecuentemente molestias relacionadas con el pin, siendo las infecciones alrededor del pin y la salida accidental del mismo las más comunes. Aunque la mayoría de los autores coinciden en una tasa de infecciones en el trayecto de los pines en promedio entre el 2% y el 8% 89, Arzac y colaboradores realizaron una serie de 20 casos con tan solo un paciente que presentó infección del trayecto del clavo, que se resolvió con retiro del mismo y antibiótico oral; esto representa una incidencia del 5%. Además, otro 5% (1 pie de 20) presentó salida accidental del pin sin ninguna consecuencia para la consolidación y sin requerir otros procedimientos; los resultados de este estudio demuestran que la cirugía de Bösch y la estabilización de la osteotomía con un clavo de Steinmann es una solución eficaz para el tratamiento del hallux valgus. A pesar de que algunos pacientes tuvieron cierta incomodidad con el clavo de Steinmann, refirieron que se volverían a operar con una técnica similar90.
Tong y colaboradores reportaron la salida accidental del pin en 2 pacientes de 23 procedimientos, en el cual uno de ellos requirió una reintervención para reacomodar el pin y la osteotomía91. Hay reportes de infecciones profundas entre el 1,7% y el 2,1%, en las series de Faour y colaboradores y de Lin y colaboradores92.