Las fracturas de sacro que involucran disociación lumbopélvica tienen baja frecuencia a nivel mundial. Se asocian a traumatismos de alta energía y tienen una alta tasa de subdiagnóstico o diagnóstico tardío. Se presentan dos casos de disociación lumbopélvica, diagnosticados mediante herramientas clínicas y paraclínicas, que fueron fijados con tornillos iliolumbares de forma exitosa.
Sacral fractures that involve lumbopelvic dissociation, have low frequency, and areassociated with high energy trauma and high rate of misdiagnosis or delayed diagnosis. We describe two cases of lumbopelvic dissociation, who were surgically treated with iliolumbarscrews.
Las fracturas de sacro han sido ampliamente descritas en la literatura, pero aquella que produce disociación multiplanar asociada a inestabilidad mecánica y déficit neurológico no ha sido bien caracterizada. Este tipo de lesiones puede cursar con déficit neurológico manifiesto con signos y síntomas de cauda equina. El diagnóstico precoz se considera un reto para el médico tratante, al igual que su abordaje terapéutico.
Esta patología traumática ha sido denominada con varias acepciones tales como disociación espinopélvica, lumbosacra o lumbopélvica, por presentarse inestabilidad y subluxación de segmentos formados por la región lumbosacra y la región sacroiliaca, por lo general producida por una fractura transversa del sacro con trazos longitudinales bilaterales cizallantes.
Son lesiones que se presentan con baja frecuencia y están especialmente asociadas a trauma de alta energía, como es el caso de accidentes automovilísticos y caídas desde alturas considerables. No existen estudios con grandes cohortes, lo que dificulta evaluar los desenlaces de interés de acuerdo al tipo de tratamiento, el cual se ha basado en buscar la estabilidad en los sitios de fractura, sin que existan seguimientos a largo plazo. Igualmente, se propende por la recuperación neurológica y la disminución de la tasa de complicaciones asociadas.
Shildauer et al., en un grupo de 19 pacientes con disociación lumbopélvica, encontraron consolidación radiológica en el 94% de los pacientes sin pérdida de la reducción; recuperación neurológica parcial o completa, tanto en la sensibilidad perineal como en la función esfinteriana, en el 83% de los casos, y una tasa del 16% de infección de la herida quirúrgica1–3.
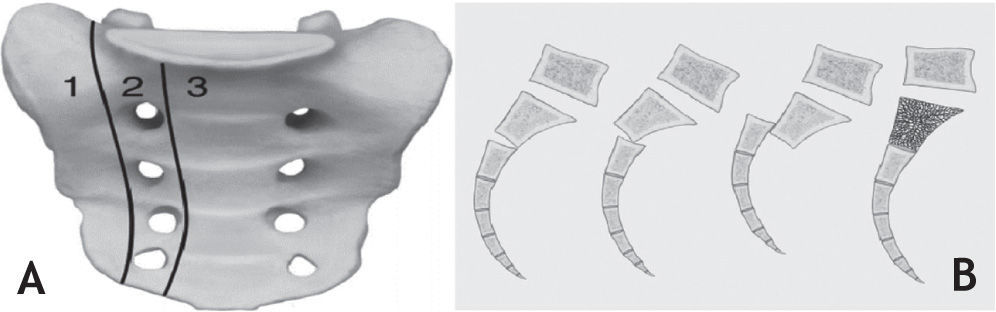
De forma tradicional se ha utilizado la clasificación de Denis4,5 (fig 1A) de las fracturas de sacro para definir el pronóstico y guiar el tratamiento, pero en los casos de disociación lumbopélvica se considera conveniente subclasificar la fractura tipo III o central de Denis en tres tipos. La propuesta de Roy-Camille6 (fig 1B) tiene en cuenta las líneas de fractura y desplazamiento, visualizadas en la proyección sagital del sacro, y describe los siguientes subtipos: 1) Tipo I: fractura sin desplazamiento, 2) Tipo II: fractura con desplazamiento, 3) Tipo III: fractura con cabalgamiento y 4) Tipo IV: fractura con conminución. Es relevante tener en cuenta el papel de la tomografía axial computarizada (TAC) de pelvis para determinar lesiones dudosas en la radiografía y para el planeamiento quirúrgico (identificar la angulación, traslación y compromiso del canal neural, así como el patrón de las fracturas del sacro y las proyecciones outlet e inlet de pelvis).
Clasificación de las fracturas de sacro. A: Clasificación de Denis, de acuerdo a la situación del sitio de fractura con respecto a los forámenes sacros. B: Clasificación de Roy-Camille, que tiene en cuenta los trazos horizontales cizallantes. Imagen tomada de Cuevas-Ochoa7
El compromiso neurológico es más frecuente en las fracturas tipo Denis III (56%) que en las transfora[minales (28%) y en las Denis I (5–9%)7.
La clasificación de Roy-Camille es, sin duda, fundamental para pensar en disociación lumbopélvica, y amerita tenerse en cuenta para los casos de trauma complejo, con dolor pélvico asociado y, más aún, con síntomas neurológicos.
Abordaje terapéuticoComo este tipo de fracturas se asocia con traumas de alta de energía se deben llevar a cabo los protocolos de la ATLS para el abordaje inicial y estabilización del paciente, teniendo en cuenta el ABCDE del trauma, enfatizando en los hallazgos de déficit neurológico (D) y en la exposición para observar los signos externos de trauma pélvico. Se recomienda, ante la sospecha clínica de una pelvis inestable, aplicar una faja pélvica para cerrar las articulaciones sacroiliacas y la sínfisis púbica buscando controlar el sangradointerno, que puede desarrollarse al lesionarse las estructuras intrapélvicas, entre ellas el plexo venoso sacro. Cuando se ha determinado la presencia de inestabilidad lumbosacra y deterioro hemodinámico, se debe realizar de forma precoz una fijación externa, con el fin de asegurar una estabilización inicial del paciente. Es importante tomar radiografías de forma temprana para determinar las lesiones óseas y realizar el respectivo planeamiento quirúrgico, en caso de requerirlo, con la ayuda de imágenes tomográficas.
Ya en salas de cirugía se efectúan los procedimientos de laminectomía sacra y fijación lumbopélvica, así como la inspección de un posible desgarro dural traumático y la transección de las raíces sacras; posteriormente, se procede a la fijación posterior, puesto que si se realiza por la parte anterior del anillo pélvico, no se logra cerrar adecuadamente las articulaciones sacroiliacas.
Técnica quirúrgicaSe realiza una incisión mediana posterior convencional, se hace una disección por planos hasta llegar a los reparos óseos vertebrales de la región lumbosacra y se realiza una adecuada disección perióstica hasta visualizar los procesos transversos lumbares, los alerones sacros y la espina iliaca posterosuperior (EIPS). Se realiza la instrumentación posterior de manera convencional con los tornillos pediculares lumbosacros bajo ayuda fluoroscópica para dar un buen soporte y reducción en L5 y S1. Se incluyen 1 o 2 tornillos de fijación desde S2 hacia el iliaco, apuntando hacia el trocánter mayor en búsqueda de un ángulo aproximado de 45 grados con relación a la línea media en la vista AP, y en el plano sagital siguiendo la angulación de la cresta iliaca en su parte posterior buscando que el tornillo se encuentre entre las tablas interna y externa de este relieve óseo, bajo visión directa y con ayuda fluoroscópica, evitando que el tornillo se oriente intrapélvico o intraarticular en la cadera.
Se realiza la respectiva descompresión de los elementos neurales y se retiran los fragmentos de la lámina fracturada, completándose la laminectomía para descomprimir el saco dural y, si es necesario, las raíces sacras hasta su salida del foramen.
En el posquirúrgico se debe procurar por una movilización temprana del paciente permitiendo apoyo y deambulación según tolerancia, excepto si tiene otras condiciones médicas o de manejo quirúrgico que lo contraindiquen, teniendo en cuenta que muchas disociaciones lumbopélvicas vienen acompañadas de fracturas o lesiones en otros órganos o sistemas del cuerpo.
Se ha encontrado en los estudios que hasta el 26% de los pacientes requerirán procedimientos adicionales por infección de la herida quirúrgica o prominencia sintomática de los tornillos, muchos de los cuales necesitarán desbridamiento y drenaje de hematoma y seroma. Otra complicación observada frecuentemente es el aflojamiento de los tornillos lumbopélvicos.
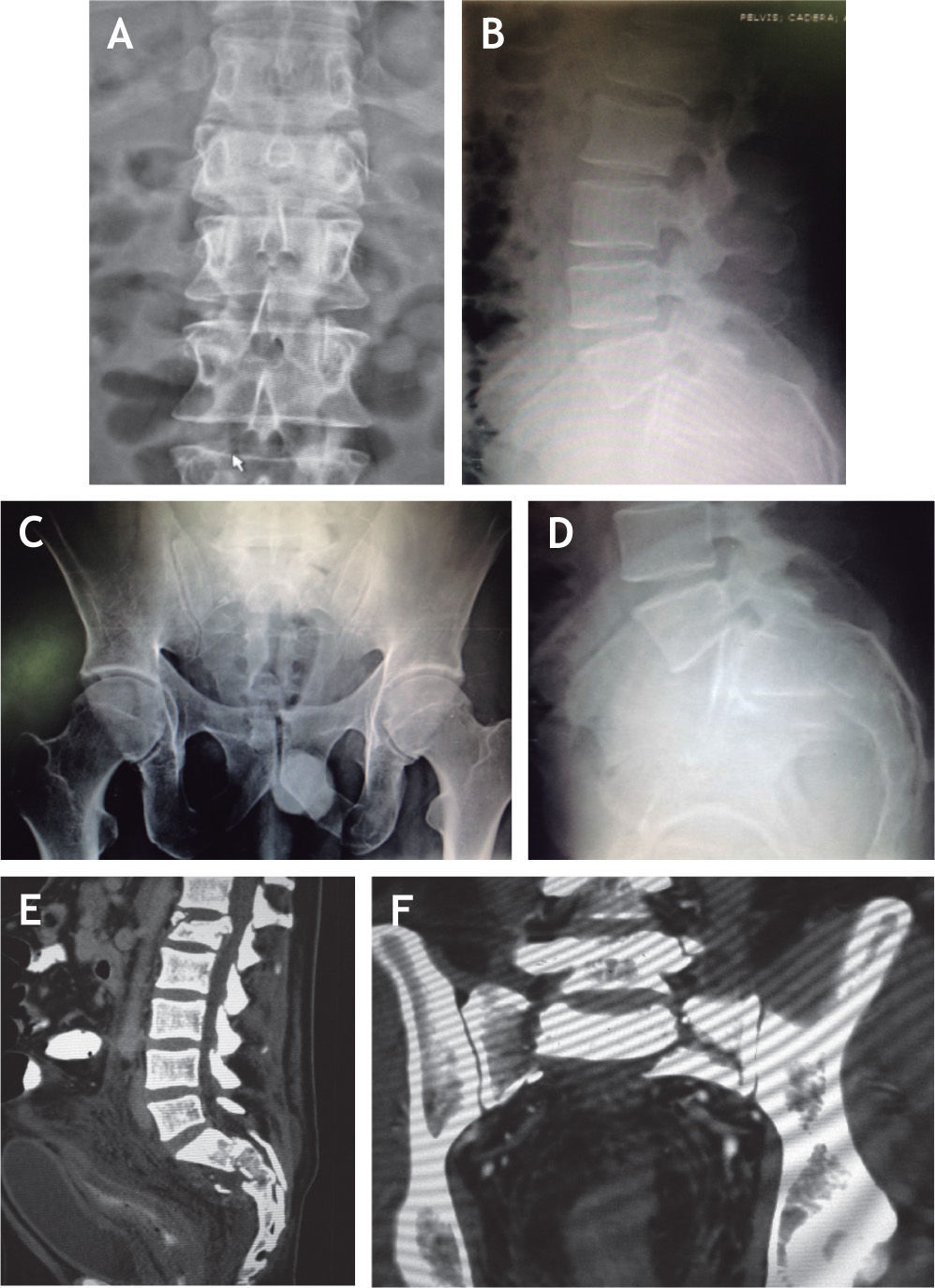
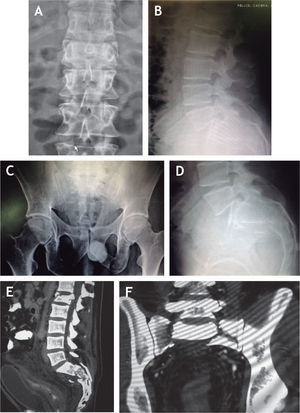
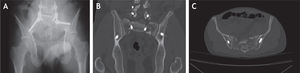
Caso clínico n.°1Hombre de 36 años quien bajo el efecto del consumo de estupefacientes presenta una caída desde aproximadamente 7 metros de altura al caer desde un puente en un intento de suicidio. Fue llevado inconsciente al servicio de urgencias donde se le realiza la estabilización básica según los protocolos ATLS. Se encuentra hipotenso y con signos de dificultad respiratoria, por lo que es ingresado a la unidad de cuidados intensivos por un posible choque hipovolémico. En este servicio el paciente es tributario de intubación orotraqueal, por su dificultad respiratoria y alteración del sensorio. En la radiografía de tórax se encontró una contusión pulmonar que no ameritó manejo quirúrgico; se sospechó entonces un trauma abdominal cerrado, para lo cual se tomó una ecografía que reportó escaso líquido en la cavidad abdominal, para manejo médico. También se llevaron a cabo radiografías de pelvis AP y de columna dorsal y lumbosacra, donde se evidenció una fractura estable a nivel de T7, una fractura con signos de inestabilidad en L1, una fractura en L5 y una fractura Denis III Roy-Camille 2 (fig 2A-2D). Se complementó el estudio de sus fracturas con imágenes de tomografía axial computarizada que mostraban con mayor detalle las fracturas observadas y se evidenciaba la magnitud de la disociación lumbopélvica (fig 2E y 2F). Como hallazgo adicional, se observó una fractura de calcáneo izquierdo tipo Sanders IV, evidenciada tanto en las radiografías como en las imágenes de tomografía.
Al examen físico, luego de que el paciente recuperara la conciencia, presentaba dolor intenso especialmente en la proyección de la vértebra L1 y en la región lumbosacra, paraparesia de miembros inferiores con fuerza de 2/5, hiporreflexia de miembros inferiores, anestesia en silla de montar, Lasègue positivo, Bragard positivo y disfunción esfinteriana vesical. Por la inestabilidad hemodinámica debida a la hipotensión posterior al trauma, por la presencia de un hematoma retroperitoneal estable y posteriormente por razones administrativas, el paciente no puede ser llevado de inmediato a cirugía y es internado en la unidad de cuidado intensivo bajo vigilancia hemodinámica. El paciente presenta fiebre de origen no especificado; se toman paraclínicos de control en búsqueda de un foco infeccioso, los cuales se encuentran normales. Cuando las condiciones prequirúrgicas lo permitieron (20 días después del accidente), el paciente fue llevado a cirugía.
Se decidió programar para fijación posterior de la fractura de L1 y de la disociación lumbopélvica. La fractura de T7 se consideró para manejo ortopédico pues no tenía criterios de inestabilidad, así como la fractura de calcáneo, por el tiempo de evolución y su gran conminución.
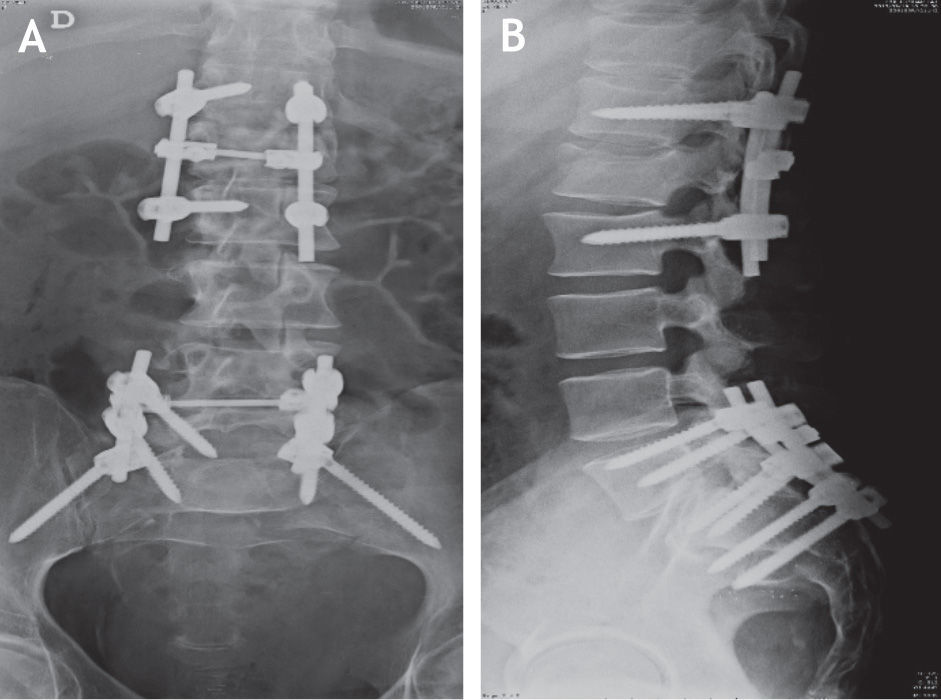
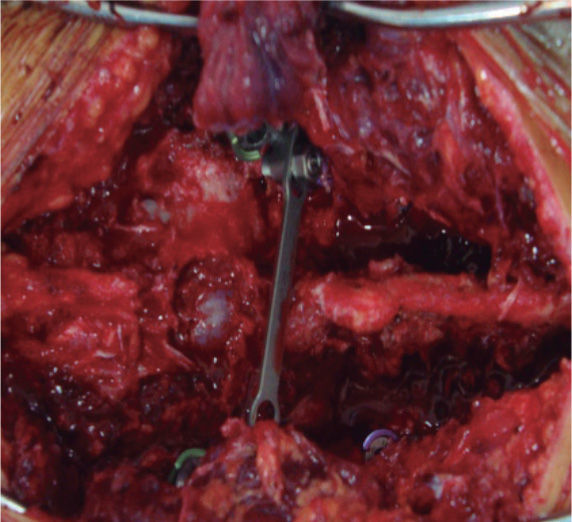
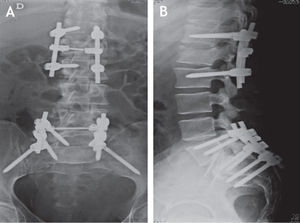
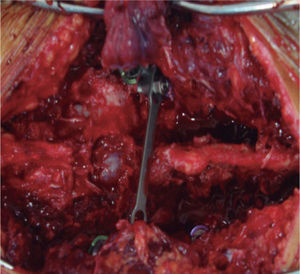
Se realizó un abordaje posterior convencional con la debida instrumentación en T12 y L2 para poder fijar L1; se realizó la decorticación del arco posterior de las vértebras vecinas para su futura artrodesis. Se comprobó clínicamente la buena alineación de la osteosíntesis con 4 tornillos pediculares, 2 barras verticales y 1 transversal DTT. A través de fluoroscopia y de las radiografías posquirúrgicas se evidenció el resultado de la fijación posterior lumbopélvica (fig 3). Posteriormente, por un abordaje posterior, se llegó al sitio de la disociación lumbopélvica mediante una disección minuciosa y con la debida hemostasia y cuidadosa disección, puesto que se evidenció un gran daño en los tejidos blandos, hematoma y fibrosis inicial, que aumentaron el tiempo quirúrgico presupuestado. Se realizó la debida descompresión y laminectomía, y se colocaron tornillos pediculados en L5 y S1, bilateralmente, y tornillos largos de S2 dirigidos al iliaco en un ángulo aproximado de 40 grados con respecto a la línea media del cuerpo y bajo cuidado fluoroscópico y visión directa para poder introducir los tornillos entre los diploes de la cresta iliaca, con un tornillo a cada lado. Se revisó la efectividad de la osteosíntesis, se lavó y se cerró por planos, previa aplicación de injerto y decorticación de las caras posteriores para una adecuada artrodesis.
Caso clínico n.°2Hombre de 25 años, soldado del Ejército Nacional, quien presenta trauma por explosión mientras se transportaba en la parte trasera de un vehículo tipo camión, en un atentado terrorista. En la valoración primaria se encuentra al paciente con una fractura abierta grado III B y tipo Schatzker VI de tibia y peroné izquierdo, fractura de la base del primer metacarpiano y trauma craneoencefálico leve. Por tal razón se realiza una estabilización inicial en urgencias con líquidos endovenosos y analgésicos, y se inmoviliza con una férula posterior inguinopédica. Se remite el paciente a una institución de cuarto nivel de atención para valoración por ortopedia y neurocirugía. Al examen físico de ingreso se encuentra un paciente estable hemodinámicamente, en aceptable estado general, sin signos de dificultad respiratoria, consciente y orientado en tiempo, lugar y persona. En el miembro inferior comprometido se encuentra una adecuada perfusión distal y temperatura, movilidad y sensibilidad conservadas. Llama la atención que el paciente presenta retención urinaria, anestesia en el área escrotal y la región perineal y dolor a la palpación en la columna lumbosacra. Se observa hipoestesia en los dermatomas de L5 y S1 con parestesias en dicha zona.
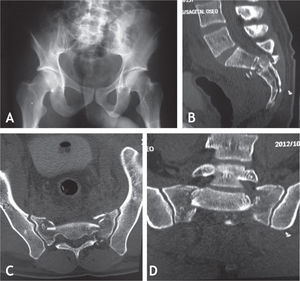
Por otro lado, el paciente tiene edema moderado en la mano izquierda y dolor a la movilización de hombro y tobillo izquierdos. Se toman radiografías de tobillo, que muestran fractura del maléolo medial con trazo cizallante. Se solicitó en el área de emergencias solo una proyección AP de pelvis, puesto que el paciente no colaboró para proyecciones adicionales (fig 4A). En la valoración secundaria, se complementan los hallazgos descritos previamente con la realización de un TAC de tórax, que evidencia fractura estable no desplazada del cuello de la glenoides, y se solicita un TAC de pelvis, que muestra una fractura de sacro con disociación lumbopélvica Denis III, Roy-amille IV (fig 4B-D).
El paciente presenta deterioro progresivo de su estado de conciencia, por lo que se sospecha embolia grasa. Se realiza fijación urgente de la fractura de tibia con un tutor externo híbrido y lavado quirúrgico indicado; se realiza también osteosíntesis de la luxofractura de Bennett izquierda corroborada radiológicamente, reducción abierta y osteosíntesis de la fractura del maléolo tibial y manejo ortopédico con cabestrillo de la fractura de escápula.
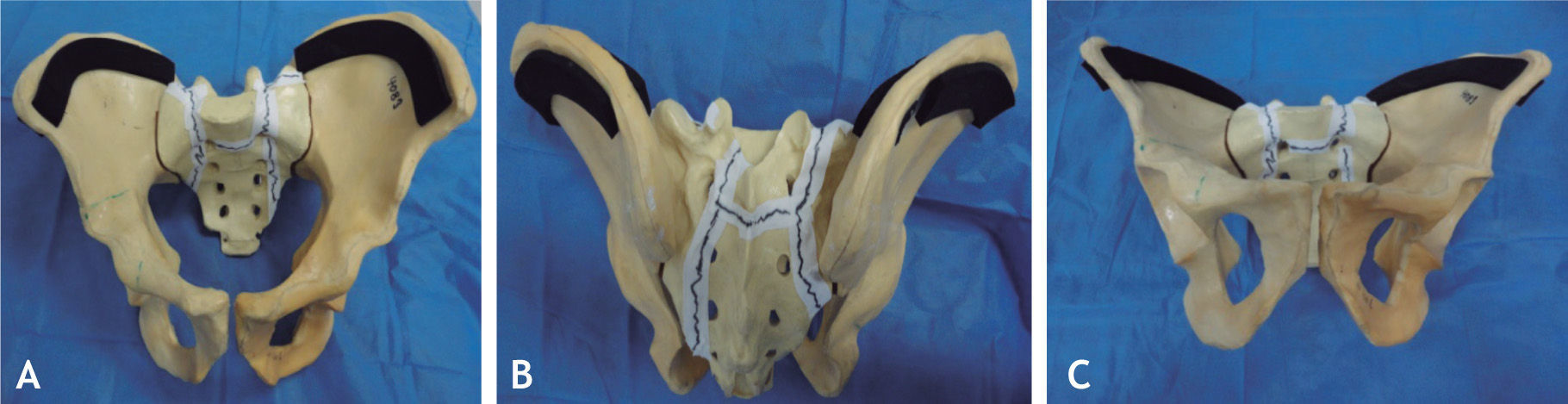
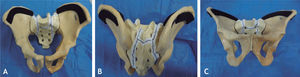
Se decide programar para fijación lumbopélvica tres días después, donde se realiza una técnica quirúrgica similar al caso n.° 1, con abordaje posterior. Se posicionó el paciente en decúbito supino, con el cuidado suficiente de no alterar la reducción de la fractura lograda por la fijación externa (fig 5). Se utilizaron sustitutos óseos para coadyuvar la artrodesis y laminectomía para descomprimir L5-1, para lo cual inicialmente se contó con un modelo plástico del tipo de fractura observada en este paciente para un mejor entendimiento del planeamiento quirúrgico (fig 6).
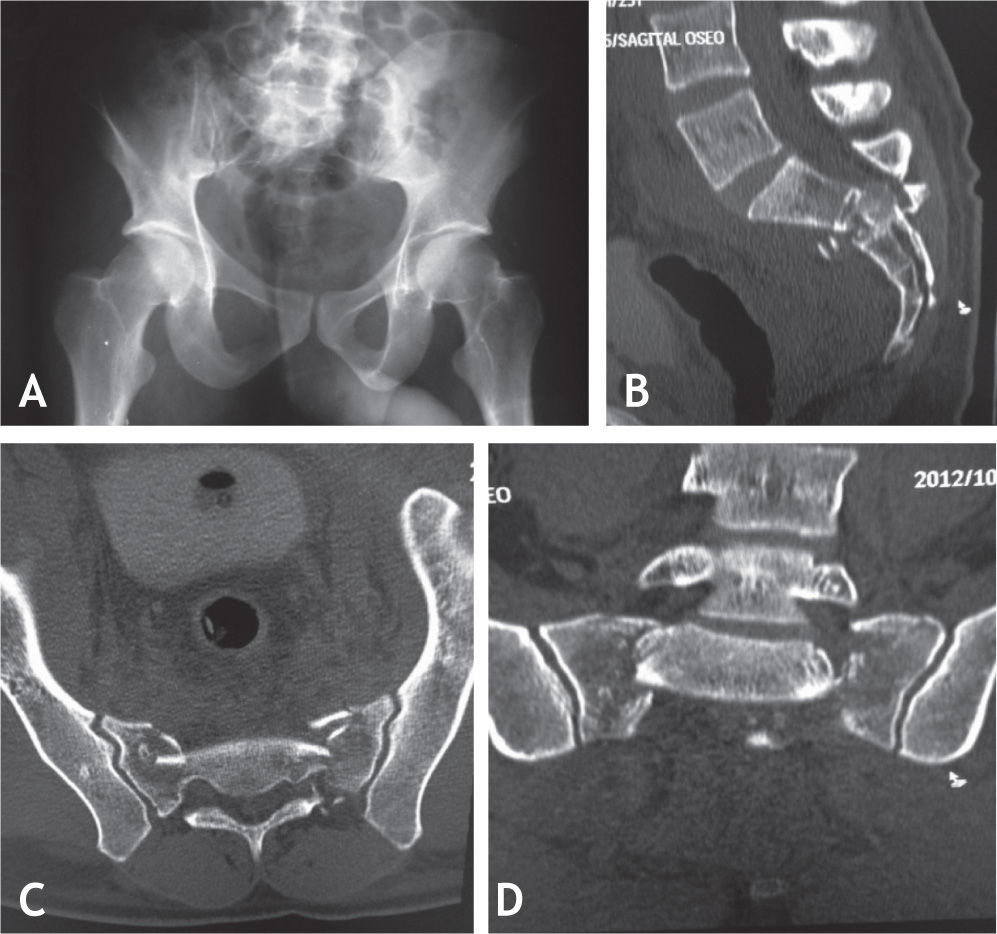
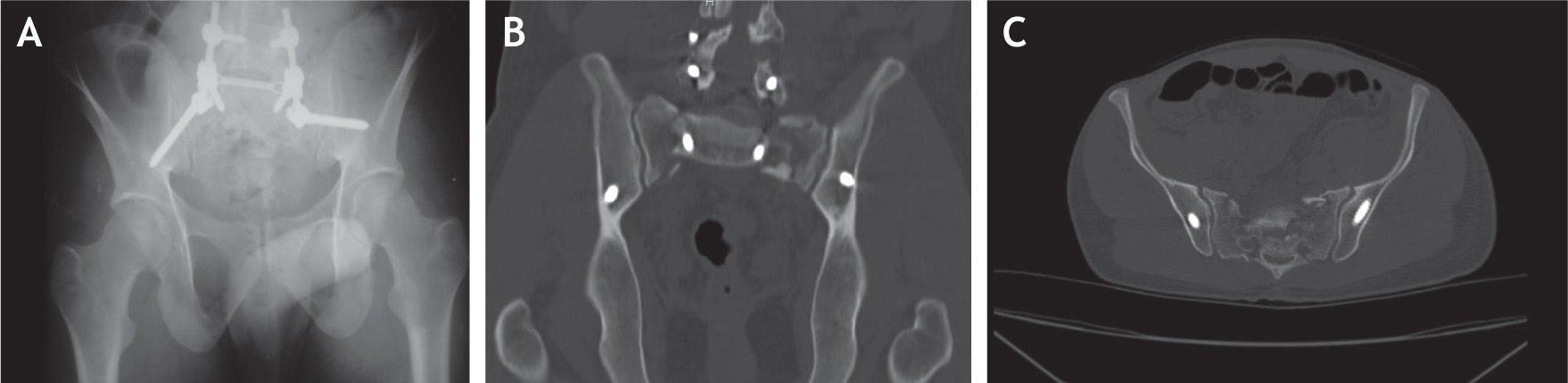
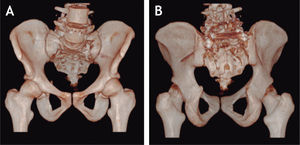
Se realizó la respectiva disección de la región lumbosacra, hasta visualizar adecuadamente los reparos anatómicos de los pedículos de L5, S1 y S2, incluso hasta observar la región posterior de la cresta iliaca. Se colocaron tornillos pediculares en los niveles L5 y S1, y se pusieron tornillos lumbopélvicos desde S2 hasta el iliaco con una inclinación en la vista coronal del tornillo derecho de 60 grados y del izquierdo de 45 grados (fig 7,8), logrando una adecuada estabilidad y fijación del sitio de la disociación. Se comprobó la buena fijación, evidente en estudios de TAC con reconstrucción tridimensional (fig 9).
Las luxofracturas con disociación lumbopélvica son producidas por lesiones de alta energía. Su frecuencia es muy baja y muchas veces incluso son subdiagnosticadas. Su mayor importancia radica en las manifestaciones neurológicas que pueden concomitar con dolor, producido por la inestabilidad. Por tales razones, al abordar este tipo de pacientes se debe realizar una adecuada historia clínica, un detallado examen físico y unas imágenes diagnósticas adecuadas, incluyendo proyecciones de pelvis y columna lumbosacra, así como tomografías, si persiste la duda8.
Por su baja frecuencia no existen flujogramas actualmente aceptados que tengan un buen soporte de medicina basada en la evidencia, y los manejos se realizan de forma personalizada y de acuerdo a la experiencia del cirujano.
En los pocos reportes publicados, se ha encontrado que la fijación lumbopélvica en las fracturas tipo Denis III y Royamille 3 provee mejoría neurológica hasta en el 80% de los casos; no obstante, existe mucha diversidad y falta de homogeneidad en las características de los pacientes estudiados, en cuanto a rango de edad, comorbilidades, características antropométricas, mecanismos de trauma y características radiológicas de las lesiones.
La escala de Gibbons evalúa la función neurológica de una manera más específica para lesiones del sacro que la escala de ASIA, aunque no cuantifica la función sexual, que puede alterarse frecuentemente en este tipo de pacientes. Esta escala gradúa de 1 a 4 de acuerdo con las manifestaciones neurológicas en el paciente, desde la ausencia de signos o síntomas, parestesias, déficit motor de miembros inferiores, hasta la presencia de disfunción de esfínteres, otorgando una mayor necesidad quirúrgica al existir este tipo de cuadro clínico9.
Schildhauer y Bellabarba reportan que hasta 83% de sus pacientes tuvieron mejoría de la función neurológica. La lesión de por lo menos una raíz sacra en 12 de 19 pacientes (63%) no influyó en la recuperación neurológica. Estudios post mórtem han identificado hasta un 36% de transección de raíces sacras en pacientes con fracturas similares.
Aunque no está claramente establecido que el síndrome de cauda equina causado por hernia de disco lumbar requiere descompresión en las primeras 24–8 horas, se han observado mayores beneficios con la intervención quirúrgica y movilización temprana del paciente. Las indicaciones para la descompresión urgente incluyen: deterioro del estado neurológico y compromiso de tejidos blandos dorsales en fracturas desplazadas o abiertas.
Los tradicionales tornillos iliosacrales, según Nork et al.10, tienen éxito en la fracturas Denis II, pero no se han encontrado buenos resultados en las Denis III, porque la fijación lumbopélvica propuesta ha sido diseñada para controlar los patrones de inestabilidad de las fracturas complejas del sacro, neutralizando las fuerzas deformantes en los focos de fracturas, además de permitir la movilización temprana al transferir la carga normal hacia el acetábulo a través de la articulación sacroiliaca.
Entre las complicaciones posquirúrgicas se encuentran: infección, hematoma, seroma y problemas con la prominencia de los tornillos, que pueden ocasionar úlceras. Estas complicaciones pueden evitarse con un buen tratamiento de los tejidos, cubrimiento antibiótico, rápida movilización y la técnica de avellanado de los tornillos de Schildhauer. Se ha observado incluso la ruptura de tornillos y barras, hasta en un 33% de los casos, sin mayor afección clínica.
Cuevas propone un algoritmo de tratamiento sencillo, que consiste en estabilizar inicialmente el paciente, luego valorarlo clínica y radiológicamente para determinar la presencia de disociación lumbosacra y, finalmente, realizar pruebas electrofisiológicas para detectar lesión del plexo sacro. En caso positivo, propone realizar descompresión neural y fijación lumbopélvica; en caso contrario, sugiere realizar solo fijación lumbopélvica y definir la necesidad de artrodesis, de acuerdo con la estabilidad posterior a la instrumentación.
O’Brien et al. realizaron un estudio anatómico en 10 cadáveres, con igual distribución por género, para determinar el curso del tornillo que se dirige desde S2 hasta el iliaco, en una fijación lumbopélvica, con referencia a su relación con el cartílago articular de la articulación sacroiliaca, y determinar la longitud de los tornillos colocados en promedio, con ayuda de imágenes de tomografía computarizada. Los autores evidenciaron que el 60% de los tornillos –que tuvieron una longitud promedio de 84 mm– atravesaban el cartílago; no se encontró riesgo de lesión de estructuras neurovasculares con los tornillos, ni invasión intrapélvica. Además, el promedio de angulación cefalocaudal fue de 33 grados y el de angulación AP fue de 40 grados11.
Tsuchiya et al. observaron que, a pesar de la invasión del cartílago de la articulación sacroilica, no se observó degeneración en el seguimiento de pacientes de 5 a 10 años posquirúrgicos luego de realizar fijación lumbopélvica. También encontraron que las principales molestias de los pacientes fueron dolor por prominencia de los tornillos, que incluso requirieron su extracción. Las ventajas del procedimiento fueron una sola incisión para la instrumentación posterior lumbar, la colocación de los tornillos sacroiliacos y la disminución del volumen del autoinjerto12.
Klineberg et al. realizaron una revisión retrospectiva en fracturas con insuficiencia sacral entre 2002 y 2005, con una población de 9 pacientes; 2 de ellos fueron operados de manera inmediata y los otros 7 tuvieron un manejo conservador inicial con posterior fijación lumbopélvica. Se encontró que la cifosis preoperatoria mejoró de 9,7 a 2,3 grados en promedio y la anterolistesis pasó de 10 mm a 1,2 mm; todos los pacientes tuvieron consolidación posquirúrgica. La insuficiencia sacral, que se comporta como una disociación lumbosacra no traumática, puede presentarse como complicación secundaria a osteopenia posmenopáusica o senil13,14.
En resumen, la fijación lumbosacra provee una alta tasa de éxito en cuanto a recuperación neurológica y estabilidad de la fractura, y podría considerarse como el manejo de elección en fracturas Denis III y Royamille 1, 2 y 3. Sin embargo, deben realizarse estudios con mayor evidencia en cuanto a falla de material, prominencia de tornillos, infección y otras complicaciones posquirúrgicas.