La cirugía de reconstrucción del ligamento cruzado anterior (LCA) es uno de los procedimientos ortopédicos realizados más frecuentemente, con una incidencia de complicaciones y falla que varía entre el 5 y el 25% en la bibliografía internacional. Este artículo trata de conocer cuáles fueron las complicaciones que se presentaron en la cirugía de reconstrucción de LCA en el grupo de artroscopia de rodilla en estos procedimientos, comparar los resultados obtenidos con los reportados en la bibliografía internacional e implementar estrategias que nos lleven a disminuir el índice de complicaciones que se presentan.
Materiales y métodosEstudio descriptivo, observacional y longitudinal de cohorte retrospectiva. Los pacientes fueron intervenidos de cirugía de reconstrucción del LCA entre el 1 de enero de 2012 y el 31 de diciembre de 2014 en la Clínica El Rosario, Sede Centro, Medellín, Colombia, y debían cumplir con los criterios de inclusión.
ResultadosSe intervino a 498 pacientes, de los cuales cumplen criterios de inclusión 482 pacientes, con una incidencia de complicaciones del 7,5%, de la cual el 1,2% corresponde a complicaciones intraquirúrgicas y el 6,3% restante, a complicaciones posquirúrgicas, con un valor de χ2 de Pearson del comportamiento de las complicaciones, según la causa de estas, de 0,0005. Se destaca la baja tasa de infección encontrada, la cual fue del 0,8%.
DiscusiónSe encontró un bajo porcentaje de las complicaciones comparado con otros estudios. Este estudio sirve como parámetro para medir las complicaciones en un grupo de trabajo especializado, compararlas con los referentes vigentes y planear estrategias para mejorar los resultados clínicos de los pacientes intervenidos de reconstrucción del LCA.
Nivel de evidencia clínicaNivel II.
Anterior Cruciate Ligament (ACL) reconstruction surgery is one of the most frequently performed orthopaedic procedures, with an incidence of complications and failure ranging from 5% to 25% reported in the international literature. This work seeks to determine the complications that arose in ACL reconstruction surgery in the knee arthroscopy group in these proceedings, and to compare the results with those reported in the international literature, and then to implement strategies that will lead to a decrease in that complications rate.
Materials and methodsDescriptive and observational, retrospective longitudinal cohort study of patients who underwent ACL reconstruction surgery in the period between 1 January 2012 and 31 December 2014 in the Clinic El Rosario Centro, Medellin, Colombia, and who met the inclusion criteria.
ResultsOut of a total of 498 patients that were operated on, 482 patients met the inclusion criteria. The incidence of complications of was 7.5%, with 1.2% being intraoperative complications, and the remaining 6.3% post-operative complications. A value of Pearson Chi-square (χ2) of 0.0005 behaviour was found for the cause complications, and a low infection rate (0.8%) was found.
DiscussionA low percentage of complications were found compared to other studies. This study serves as a reference to measure complications in a specialised work group, and to compare them with current referents and to plan strategies to improve the clinical outcomes of patients undergoing anterior cruciate ligament reconstruction.
Level of evidenceII.
La cirugía de reconstrucción del ligamento cruzado anterior (LCA) es uno de los procedimientos ortopédicos realizados más frecuentemente, con una incidencia de complicaciones y falla en las reconstrucciones primarias que varía entre el 5 y el 25% en la bibliografía internacional, en comparación con el 10-25% de las reconstrucciones secundarias.
Uno de los objetivos clínicos más relevantes en los pacientes intervenidos quirúrgicamente de reconstrucción de ligamento cruzado anterior se concentra en la recuperación funcional de la rodilla. En ella desempeñan un papel muy importante las complicaciones relacionadas con el procedimiento ya que limitan el grado de funcionalidad y retrasan el tiempo de recuperación, por lo cual disponer de resultados medidos objetivamente de las complicaciones que ocurren en las cirugías del LCA que se realizan en la institución permite conocer nuestra casuística, comparar nuestras complicaciones con lo que hay reportado en la bibliografía y determinar si la incidencia reportada en ella se encuentra por encima o por debajo de la nuestra.
En Estados Unidos se reporta una incidencia de rotura del LCA de aproximadamente 200.000 casos al año y se realizan más de 150.000 reconstrucciones1. La reconstrucción de LCA es el sexto procedimiento ortopédico más frecuente realizado en ese país. Los reportes de éxito en la cirugía primaria de reconstrucción del LCA son entre el 75 y el 95% según series revisadas2–4. Ello nos habla del 5-25% de fallas de la cirugía; entre el 5 y el 9% son fallas por yatrogenia5. La cirugía de revisión tiene reportes de falla entre el 10 y el 25%6.
La meta de la cirugía de reconstrucción del LCA es ofrecer al paciente una articulación estable, funcional y sin dolor7, así como evitar lesiones del cartílago y los meniscos, secundarias a episodios de inestabilidad8.
Se clasifica la etiología de las complicaciones según el momento en que sucedan:
1. Prequirúrgicas. Son complicaciones secundarias a la valoración y diagnóstico prequirúrgicos. La cirugía en forma aguda con rangos de movimiento inadecuados puede llevar a una artrofibrosis, mientras que realizar el procedimiento de forma tardía puede llevar a daño meniscal, lesiones del cartílago y persistencia de inestabilidad; y el diagnostico incorrecto o falta de diagnóstico de lesiones asociadas pueden llevar a falla de la cirugía de reconstrucción del LCA.
2. Yatrogénicas. Se dividen en:
a) Complicaciones relacionadas con la toma del injerto como elección inadecuada del injerto y contaminación de este; problemas relacionados con la cosecha del autoinjerto o preparación del aloinjerto, y lesión del nervio safeno, los cuales pueden derivar en zonas de hiperestesia o hiperalgia; error en el tamaño del injerto, injerto corto o injerto muy largo, diámetro de los tacos óseos y el de los túneles muy amplio o que no entre el injerto, roturas del injerto o aloinjerto9.
b) Complicaciones relacionadas con la realización de túneles óseos: túneles de mayor tamaño que no se correlacionen con el diámetro del injerto, fracturas de platillos tibiales o del cóndilo femoral10, lesiones condrales, meniscales o del ligamento cruzado posterior durante la realización de los túneles, mala posición de túneles que llevarían a pinzamientos, inestabilidad, fallos tempranos y pérdidas de paredes óseas que limitarían claramente la fijación del injerto y confluencia de túneles en técnicas de doble haz. Hay reportes que incluso refieren que la mala posición del túnel femoral es el error quirúrgico más frecuente y un factor determinante para la falla del injerto.
c) Complicaciones relacionadas con la fijación del injerto: se encuentra la divergencia entre la dirección del injerto y el tornillo, la rotura de la pared lateral en técnicas de tenosuspensión y la rotura de la cortical posterior del fémur en fijación con tornillos. Todas estas llevan a falla de la fijación y de la reconstrucción del LCA. También se pueden citar: no realizar una adecuada tensión del injerto para la fijación tibial, romper el injerto realizando la fijación tibial o femoral, un tornillo de tamaño inadecuado para el túnel tibial realizado, fallos de los sistemas de fijación, como rotura de tornillos o colocación inadecuada del sistema de tenosuspensión. La reabsorción rápida del tornillo bioabsorbible sin que se haya completado el proceso de integración del injerto puede llevar a falla, pero es rara11. Se encontró que en el 25% de los casos, la interposición de tejido entre el Endobutton y la cortical lateral del fémur disminuye la integración del injerto 1 año después de la cirugía12.
3. Complicaciones posquirúrgicas. El dolor es la complicación más frecuente en el período posquirúrgico y representa, aproximadamente, el 7%; la hemartrosis en el posquirúrgico inmediato puede llegar a presentarse a tensión hasta en el 4% de los pacientes; infección con incidencia del 1%; rigidez articular o artrofibrosis con una incidencia hasta del 24%, la cual aumenta con cirugías tempranas y lesiones asociadas; una pérdida de la extensión o flexión, crepitación, fractura de la rodilla, lesión del cartílago articular, dolor anterior de rodilla que se ha asociado con la toma del injerto del tendón rotuliano (HTH); dolor secundario a la producción de un neuroma por lesión de la rama infrapatelar del safeno o zonas de hipoestesia por lesiones de ramas sensitivas, tendinitis rotuliana, rotura del tendón rotuliano, fractura de fémur distal en relación con el punto donde se realizó el túnel o el sitio de fijación, atrofia y debilidad muscular, fractura de la rodilla, falla biológica o rotura en rehabilitación excesiva, falla por nuevo traumatismo, limitación de la extensión por lesión de tipo cíclope13–21. Problemas con la cicatrización de las heridas, fístula en los portales y granulomas de cuerpo extraño se han reportado en cerca del 0,7% de los casos. La trombosis venosa profunda es una complicación grave que se reporta en el 0,4% y la embolia pulmonar, aunque más infrecuente, también se encuentra reportada.
La falla de la reconstrucción del LCA está definida como inestabilidad recurrente que puede ser subjetiva y objetiva cuando se mide con test como el kt1000 o pruebas para observar la estabilidad de la rodilla, arcos de movilidad limitados (pérdida de 10° de extensión o de 20° de flexión) y dolor posquirúrgico. Puede ser dividida en errores de técnica quirúrgica, fallas en la incorporación del injerto o un nuevo episodio de traumatismo. Las tasas de falla de esta cirugía varían entre el 5 y el 25% según diferentes reportes y pueden ser tempranas (primeros 6 meses después de la cirugía) y tardías (después del año de la cirugía). Otra serie reporta fallas entre el 1 y el 8% de las reconstrucciones primarias. La falla por errores técnicos tiene una incidencia del 77% de los casos en una serie.
La disminución del tamaño del autoinjerto (menos de 8 mm) y la disminución de la edad del paciente (menos de 20 años) se han asociado con alta tasa de revisiones22. En pacientes con edades promedio entre los 13 y los 16 años encontraron que se produjo un riesgo de rerrotura del 4,8% y un riesgo de alteración de la longitud de las extremidades o desviación del eje de la extremidad en el 1,8% de los casos.
En la mayoría de los trabajos a largo plazo en que se evaluaron resultados radiológicos, encontraron signos de osteoartrosis en los rayos X. Hasta el momento, no hay estudios con adecuado nivel de evidencia que soporten la hipótesis de la prevención de la artrosis en rodillas sometidas a reconstrucción del LCA23.
La mayoría de los reportes de incidencia de complicaciones del LCA son estudios internacionales. Es importante tener una casuística nacional que sea representativa y así comparar con los resultados obtenidos en el exterior. Conocer nuestras complicaciones permitirá a los profesionales del módulo de rodilla explorar las posibles estrategias para solucionar las causas técnicas y disminuir la incidencia de estas. Por ello se pretende conocer cuáles fueron las complicaciones que se presentaron en la cirugía de reconstrucción del LCA en la Clínica El Rosario, Sede Centro, entre el 1 de enero de 2012 y el 31 de diciembre de 2014, con el fin de conocer las complicaciones que presentó el grupo de artroscopia de rodilla en estos procedimientos, comparar los resultados obtenidos con los reportados en la bibliografía internacional e implementar estrategias que nos lleven a disminuir el índice de complicaciones que se presenta.
Materiales y métodosSe realizó un estudio descriptivo, observacional y longitudinal de cohorte retrospectiva de pacientes intervenidos de cirugía de reconstrucción del LCA en la Clínica El Rosario, Sede Centro, entre el 1 de enero de 2012 y el 31 de diciembre de 2014.
PoblaciónPacientes intervenidos de cirugía de reconstrucción del LCA en la Clínica El Rosario, Sede Centro, entre el 1 de enero de 2012 y el 31 de diciembre de 2014.
Criterios de inclusión- -
Pacientes con cirugía de reconstrucción del LCA entre el 1 de enero de 2012 y el 31 de diciembre de 2014 en la Clínica el Rosario, Sede Centro, de Medellín.
- -
Procedimientos realizados por los ortopedistas del Módulo de Rodilla de la Clínica El Rosario.
- -
Pacientes que tengan, por lo menos, un seguimiento posquirúrgico.
- -
Procedimientos realizados por los ortopedistas que no forman parte del grupo del Módulo de Rodilla de la Clínica El Rosario.
- -
Pacientes que no hayan tenido controles posquirúrgicos por parte de los ortopedistas del grupo de artroscopia de la institución.
Se realizó muestreo no probabilístico a conveniencia y la muestra estará constituida por aquellos pacientes intervenidos de reconstrucción del LCA entre el 1 de enero de 2012 y el 31 de diciembre de 2014 en la Clínica el Rosario, Sede Centro, de Medellín, cuyos procedimientos fueron realizados por los ortopedistas del Módulo de Rodilla de la Clínica El Rosario y tengan, al menos, un seguimiento posquirúrgico.
Recolección de la informaciónLas variables se recopilaron en un formulario sobre la base del programa Microsoft Office Excel 2007®. Posteriormente, esta base de datos será exportada al programa estadístico SPSS® versión 20.0.
Análisis de los datosAnálisis univariado. Se realizó evaluación del supuesto de normalidad de cada variable con la prueba Kolmogorov-Smirnov. Para la descripción de las variables continuas de distribución normal se utilizarán medidas de tendencia central, como media y desviación estándar (DE) y, en caso contrario, la mediana y el rango intercuartílico. Las variables categóricas se presentarán con frecuencia y proporción.
Análisis bivariado. Se dividió la muestra en dos grupos según la presencia o ausencia de complicaciones. Se compararon entre ellos las características clínicas propias de la intervención realizada mediante la prueba de la χ2 o la prueba exacta de Fischer. Se calculó el odds ratio (OR) con un intervalo de confianza del 95% para cada variable. Se estableció un valor de p <0,05 como significativo. El análisis estadístico será realizado en el programa estadístico SPSS® versión 20.0.
Consideraciones éticasDe acuerdo con los principios establecidos en las pautas éticas internacionales para la investigación biomédica en seres humanos (Pautas CIOMS 2002) y en la Resolución 008430 de octubre 4 de 1993, se considera que esta investigación se clasifica como una investigación sin riesgo, pues no se hace ninguna intervención sobre el paciente; por tanto, se obtuvo aprobación institucional y del comité de ética de la investigación de la Clínica El Rosario antes de iniciar su ejecución.
La información de la identidad de los pacientes se mantendrá en reserva y no aparecerá en ninguna de las publicaciones. Atendiendo al principio de justicia, ni la raza, ni la etnia ni la religión son criterios de exclusión en este estudio.
Si es necesario realizar contacto telefónico con el paciente, previamente se le informará de que se trata de una investigación, cuál es su objetivo y si él, ella, su representante legal (en el caso que aplique) o su familiar (en caso de que el paciente haya fallecido) aceptan participar brindando la información para el seguimiento. Si el paciente, su representante o familiar se niega a participar, el paciente no será incluido.
ResultadosEn la Clínica El Rosario, Sede Centro, se realizó entre 2012 y 2015 un total de 2.591 procedimientos de ortopedia, de los cuales la reconstrucción del LCA fue el tercer evento más realizado. En el período comprendido entre el 1 de enero de 2012 y el 31 de diciembre de 2014 fueron llevados a cirugía de reconstrucción del LCA por el grupo de artroscopia de rodilla 498 pacientes, de los cuales 482 cumplieron criterios de inclusión (16 pacientes no tuvieron seguimientos posquirúrgicos por los cirujanos).
El 19,9% (96 pacientes) fueron mujeres y el 80,1% (386 pacientes) fueron hombres. El promedio de edad fue 33 años, más o menos 9,6 años; la edad mínima de los pacientes estudiados fue 15 años y la mayor, 65. Se agruparon los pacientes por grupos de edad y se encontró que el grupo formado por las personas con edades entre 19 y 40 años comprendió el 73,9% de la población. De estas 482 cirugías de reconstrucción del LCA: el 92,1% (444 intervenciones) fueron reconstrucciones primarias y el 7,9% (38 cirugías) fueron revisiones de reconstrucción del LCA.
La técnica quirúrgica empleada fue técnica de portal medial en el 60,2% de los casos (290 pacientes) y técnica transtibial en el 39,8% (192 pacientes). El 44,8% (216 pacientes) operados con autoinjerto y el 55,2% (266 pacientes) con aloinjertos.
Según el tipo de injerto usado se dividen en: injerto HTH, 38,4% (185 pacientes [178 autoinjertos y 7 aloinjertos]); aloinjerto de tibial anterior o posterior, 34,2% (165 pacientes); isquiotibiales, 11,4% (55 pacientes [38 autoinjertos y 17 aloinjertos]); aloinjerto de Aquiles, 8,5% (41 pacientes); aloinjerto de peroneos, 7,3% (35 pacientes), y sin datos, 0,4% (1 paciente).
El 13,7% de las cirugías fueron reconstrucciones de LCA sin necesidad de otros procedimientos asociados; encontramos lesiones asociadas que fueron manejadas en el mismo tiempo quirúrgico. Estas se encontraron así: se hizo meniscectomía en el 56,4% (272 pacientes), suturas meniscales en el 6% (29 pacientes), el 1,2% (6 pacientes) necesitó reconstrucción de esquina posterolateral, el 0,4% (2 pacientes) requirió reconstrucción del ligamento cruzado medial (LCM), aumento extraarticular con ligamento anterolateral se le realizó al 0,2% (1 paciente), al 1,5% (7 pacientes) se le realizó condroplastia, al 1% (5 pacientes) se le hizo microperforaciones por lesiones condrales, el 4,4% (21 pacientes) requirió sutura meniscal y meniscectomía, el 1% (5 pacientes) requirió sutura meniscal más meniscectomía y condroplastia, al 11% (55 pacientes) se le realizó meniscectomía y condroplastia, al 0,4% (2 pacientes) se le realizó meniscectomía, sutura meniscal, condroplastia y microperforaciones, al 0,8% (4 pacientes) se le realizó meniscectomía, condroplastia y esquina posterolateral, el 0,8% (4 pacientes) requirió sutura meniscal y condroplastia, al 0,2% (1 paciente), sutura meniscal y esquina posterolateral, a otro 0,2% (1 paciente), sutura meniscal, meniscectomía y esquina posterolateral, a otro 0,2% (1 paciente) se le hizo microperforaciones y esquina posterolateral, a otro 0,2% (1 paciente) se le realizó meniscectomía, condroplastia y reconstrucción del LCM y, por último, a otro 0,2% (1 paciente) se le realizó otros procedimientos. No se encontraron en el mismo procedimiento reconstrucciones del ligamento cruzado posterior (LCP) concomitantes ni osteotomías concomitantes.
Las fijaciones se distribuyeron de la siguiente forma:
- 1
En fémur: el 53,3% (257 pacientes) fue fijado con dispositivos de tenosuspensión y el 46,1% de los pacientes fue fijado en fémur con tornillos de interferencia.
- 2
En la tibia, la fijación se realizó en el 99,6% con tornillos de interferencia. Esta se divide de la siguiente forma: en el 60% (289 pacientes) se usaron tornillos de interferencia bioabsorbibles, en el 0,2% (1 paciente) se usaron otros sistemas de fijación y en el 0,2% (1 paciente) no se encontró registro del material empleado.
En el 96,5% se hizo uso del torniquete durante la cirugía, en el 0,4% (2 pacientes) no se utilizó torniquete para la cirugía y en el 3,1% (15 pacientes) no se encontraron datos en la historia sobre el uso del torniquete.
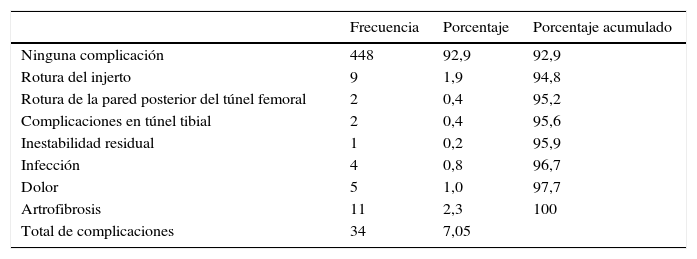
De los 482 pacientes analizados, en el 92,9% (448 pacientes) no hubo complicaciones, con una incidencia del 7,0% (34 pacientes) de complicaciones.
Las complicaciones presentadas se dividen de la siguiente forma: el 1,9% (9 pacientes) presentaron rotura del injerto, el 2,3% (11 pacientes) quedó con alteración en rango de movimiento, el 1% (5 pacientes) tuvo dolor y se dividió en el 0,8% (4 pacientes), que tuvo un síndrome doloroso regional complejo posquirúrgico, y el 0,2% (1 paciente), que presentó dolor (no parámetros de síndrome doloroso regional complejo); el 0,8% (4 pacientes) presentó infecciones, el 0,4% (2 pacientes) presentó intraquirúrgicamente rotura de la cortical posterior del fémur y en el 0,4% (2 pacientes) se presentaron complicaciones asociadas con el túnel tibial y un 0,2% adicional (1 paciente) quedó con inestabilidad residual de la rodilla.
De estas complicaciones, el 1,2% (6 pacientes) presentaron complicaciones intraquirúrgicas, el 1,7% (8 pacientes) presentaron complicaciones entre el día 8 y el día 30 posquirúrgicos, el 2,5% (12 pacientes) tuvieron complicaciones entre el día 31 y el día 180 posquirúrgico, el 1,0% (5 pacientes) tuvieron su complicación entre los 6 meses y el año, y el 0,6% (3 pacientes) presentaron complicaciones después del año de la reconstrucción del LCA.
Sobre las causas de las complicaciones, encontramos que en el 1,0% (5 pacientes) fueron relacionadas con la técnica quirúrgica, en el 1,8% (9 pacientes) fueron relacionadas con el paciente, en el 1,6% (8 pacientes) se relacionó la complicación con la rehabilitación, en el 1,6% (8 pacientes) la complicación fue secundaria a un nuevo traumatismo, en el 1,0% (5 pacientes) fueron otras las causas (infecciones, 0,8%, y rotura de aloinjerto al tensarlo para fijación tibial intraquirúrgicas, 0,2%) y en el 0,2% (1 paciente) se desconoce la causa de la complicación.
Respecto al tiempo de seguimiento de los pacientes, en el 54,1% (261 pacientes) este fue entre 1 y 5 meses después de la intervención, en el 35,3% (170 pacientes) se siguieron entre 6 y 12 meses, y el 10,6% (51 pacientes) se siguió más de 13 meses.
Se realizó una agrupación de las complicaciones identificadas como artrofibrosis, limitación funcional y pérdida de rango del movimiento, así como las complicaciones dolor y síndrome doloroso regional complejo, puesto que estas tienen afinidad en el tipo de afección que genera en el paciente (tabla 1).
Distribución general de complicaciones
| Frecuencia | Porcentaje | Porcentaje acumulado | |
|---|---|---|---|
| Ninguna complicación | 448 | 92,9 | 92,9 |
| Rotura del injerto | 9 | 1,9 | 94,8 |
| Rotura de la pared posterior del túnel femoral | 2 | 0,4 | 95,2 |
| Complicaciones en túnel tibial | 2 | 0,4 | 95,6 |
| Inestabilidad residual | 1 | 0,2 | 95,9 |
| Infección | 4 | 0,8 | 96,7 |
| Dolor | 5 | 1,0 | 97,7 |
| Artrofibrosis | 11 | 2,3 | 100 |
| Total de complicaciones | 34 | 7,05 |
El tipo de técnica quirúrgica empleada con mayor número de complicaciones fue la del portal medial con el 85,7%, relacionadas en su mayoría con compromiso de la movilidad de la rodilla.
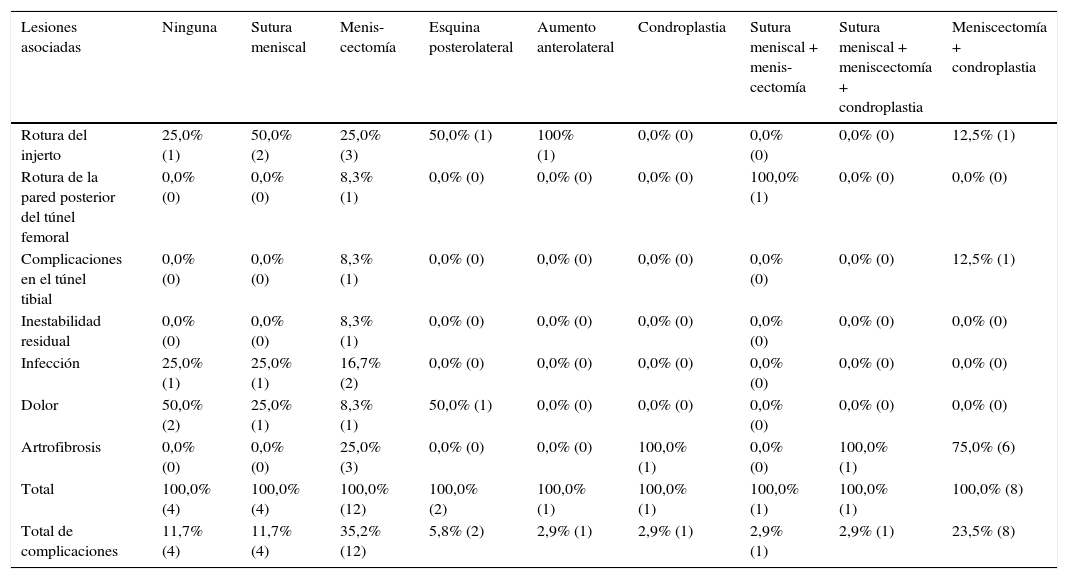
El tipo de injerto que más complicaciones reportó fue el tibial anterior o posterior, el 45,5% relacionado con artrofibrosis y el 44,4% con rotura del injerto. En ese caso, el aloinjerto presento el 61,7% de complicaciones, de los cuales el 33,3% estaba relacionado con rotura del injerto y la limitación funcional de la rodilla.
La meniscectomía y la meniscectomía con condroplastia fueron las lesiones asociadas que presentaron mayor número de complicaciones con el 35,2 y el 23,5%, respectivamente. En la primera, la rotura del injerto y la limitación funcional de la rodilla fueron en igual proporción las complicaciones más frecuentes, con el 25,0% cada una.
Se encontró que todas las complicaciones intraquirúrgicas se relacionaron con el mayor tiempo de uso del torniquete. Y se puede concluir que las infecciones posquirúrgicas no tienen relación con la duración del torniquete (no hay una diferencia estadísticamente significativa; tabla 2).
Comportamiento de las complicaciones según lesiones asociadas
| Lesiones asociadas | Ninguna | Sutura meniscal | Menis-cectomía | Esquina posterolateral | Aumento anterolateral | Condroplastia | Sutura meniscal + menis-cectomía | Sutura meniscal + meniscectomía + condroplastia | Meniscectomía + condroplastia |
|---|---|---|---|---|---|---|---|---|---|
| Rotura del injerto | 25,0% (1) | 50,0% (2) | 25,0% (3) | 50,0% (1) | 100% (1) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 12,5% (1) |
| Rotura de la pared posterior del túnel femoral | 0,0% (0) | 0,0% (0) | 8,3% (1) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 100,0% (1) | 0,0% (0) | 0,0% (0) |
| Complicaciones en el túnel tibial | 0,0% (0) | 0,0% (0) | 8,3% (1) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 12,5% (1) |
| Inestabilidad residual | 0,0% (0) | 0,0% (0) | 8,3% (1) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Infección | 25,0% (1) | 25,0% (1) | 16,7% (2) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Dolor | 50,0% (2) | 25,0% (1) | 8,3% (1) | 50,0% (1) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Artrofibrosis | 0,0% (0) | 0,0% (0) | 25,0% (3) | 0,0% (0) | 0,0% (0) | 100,0% (1) | 0,0% (0) | 100,0% (1) | 75,0% (6) |
| Total | 100,0% (4) | 100,0% (4) | 100,0% (12) | 100,0% (2) | 100,0% (1) | 100,0% (1) | 100,0% (1) | 100,0% (1) | 100,0% (8) |
| Total de complicaciones | 11,7% (4) | 11,7% (4) | 35,2% (12) | 5,8% (2) | 2,9% (1) | 2,9% (1) | 2,9% (1) | 2,9% (1) | 23,5% (8) |
χ2de Pearson = 0,537.
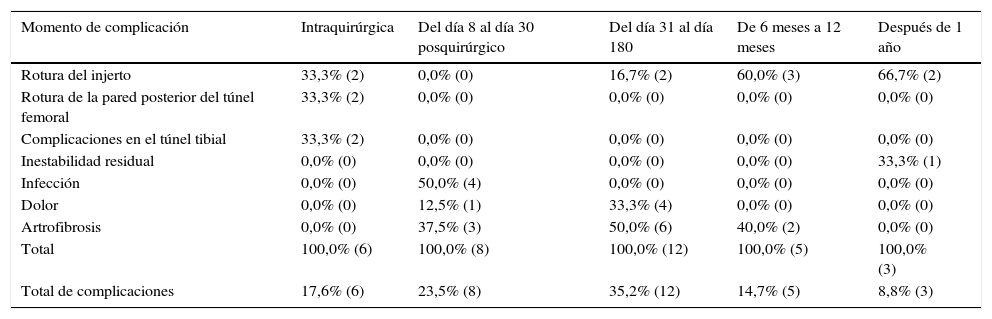
Las complicaciones se presentaron con mayor frecuencia entre el día 31 y el día 180 en el 35,2% de los casos. Entre ellas se encuentran limitación funcional e infección, y el 23,5%, entre el día 8 y el 30 posteriores a la cirugía. El momento crítico de roturas del injerto fue el primer año, con una incidencia del 40% entre los 6 y 12 meses. Por ello se encontró una relación estadísticamente importante entre las complicaciones y el tiempo en que estas se presentaron (tabla 3).
Comportamiento de las complicaciones según momento de la complicación
| Momento de complicación | Intraquirúrgica | Del día 8 al día 30 posquirúrgico | Del día 31 al día 180 | De 6 meses a 12 meses | Después de 1 año |
|---|---|---|---|---|---|
| Rotura del injerto | 33,3% (2) | 0,0% (0) | 16,7% (2) | 60,0% (3) | 66,7% (2) |
| Rotura de la pared posterior del túnel femoral | 33,3% (2) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Complicaciones en el túnel tibial | 33,3% (2) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Inestabilidad residual | 0,0% (0) | 0,0% (0) | 0,0% (0) | 0,0% (0) | 33,3% (1) |
| Infección | 0,0% (0) | 50,0% (4) | 0,0% (0) | 0,0% (0) | 0,0% (0) |
| Dolor | 0,0% (0) | 12,5% (1) | 33,3% (4) | 0,0% (0) | 0,0% (0) |
| Artrofibrosis | 0,0% (0) | 37,5% (3) | 50,0% (6) | 40,0% (2) | 0,0% (0) |
| Total | 100,0% (6) | 100,0% (8) | 100,0% (12) | 100,0% (5) | 100,0% (3) |
| Total de complicaciones | 17,6% (6) | 23,5% (8) | 35,2% (12) | 14,7% (5) | 8,8% (3) |
χ2de Pearson = 0,001.
Las causas principales, por las cuales se pensó que había ocurrido la complicación fueron, por este orden, las causadas por el paciente y la rehabilitación con el 23,5%, seguidas por el nuevo traumatismo en el 20,5% y relacionados con la técnica quirúrgica y el equipo quirúrgico en el 14,7%. Representaron una relación estadísticamente importante (χ2 de Pearson de 0,675).
DiscusiónEl estudio se basa en un período de 2 años con 482 cirugías de reconstrucción del LCA, en las cuales se presentó una incidencia del 7% de complicaciones. En la bibliografía se encuentran reportes en diferentes estudios23 de falla de la reconstrucción del LCA entre el 5 y el 25%. Las complicaciones se distribuyeron homogéneamente de acuerdo con el número de hombres y mujeres intervenidos (4 hombres por cada mujer y con complicaciones en 6 hombres por cada mujer). En hombres, las complicaciones más frecuentes ocurrieron en el grupo de edad entre los 18 y los 40 años, y la artrofibrosis y la rotura del injerto fueron las de mayor ocurrencia. El dolor posquirúrgico se presentó más en las mujeres que en los hombres.
La incidencia de rerrotura del injerto reportada por Rincón, Correa y Mejía fue del 5 al 10%. El 1,45% de los pacientes estudiados presentaron rotura del injerto en el período posquirúrgico y fue inferior a los reportados en la bibliografía.
El 1,2% de las complicaciones reportadas fueron intraquirúrgicas, distribuidas en roturas del injerto (0,4%), complicaciones relacionadas con el túnel femoral (0,4%) y complicaciones relacionadas con el túnel tibial (0,4%). Herbort et al. reportaron complicaciones intraquirúrgicas entre el 5 y el 9%.
El presente estudio reportó el 0,2% de inestabilidad residual sin rotura del injerto. Se ha reportado una incidencia de falla biológica por falta de integración del injerto del 4%. Este es un diagnóstico de exclusión; se sospecha que en este caso esta puede ser la causa de la falla.
El dolor es la complicación más frecuente en el contexto posquirúrgico y representa aproximadamente el 7% reportado por Herbort et al. El presente estudio encontró una incidencia del 1% de dolor posquirúrgico.
La incidencia de infección posquirúrgica reportada por varios estudios es del 0,3 al 1,7%24. El grupo de estudio mostró una incidencia del 0,8%. El 100% de las infecciones identificadas se presentaron en el primer mes posquirúrgico sin tener hallazgos de infecciones tardías. Esto permite concluir que el período más crítico para que se presente esta complicación es el primer mes posquirúrgico.
De acuerdo con lo reportado por varios estudios25, el porcentaje de limitación funcional o artrofibrosis varía entre el 4 y el 24%. El presente estudio encontró el 2,3% de complicaciones relacionadas con la función articular de la rodilla, lo cual está por debajo de lo reportado.
El grupo estudiado presentó relación estadísticamente significativa entre las complicaciones que se presentaron y el cirujano. Comparando este resultado con las posibles causas, se relacionó con la curva de aprendizaje de uno de los cirujanos, quien era recién egresado de su subespecialización, frente a cirujanos con mayor experiencia, como fue reportado por Alentorn-Geli et al.26. De igual manera se estima la presencia de subregistro de las complicaciones y esta es una de las limitaciones del presente estudio por su naturaleza retrospectiva.
En contraste con lo reportado en la bibliografía, se encontró mayor proporción de complicaciones en las reconstrucciones primarias que en las revisiones de reconstrucción del LCA. Los estudios publicados reportan un porcentaje de falla en cirugía primaria entre el 5 y el 25%. Este mostró el 7% y el porcentaje que reportan de falla de la cirugía de revisión del LCA está entre el 10 y el 25%. El presente estudio reporta una falla de cirugía de revisión del 7,8% y no se encuentran diferencias estadísticamente significativas entre los dos tipos de intervención27.
La rerrotura fue la complicación más frecuente en la reconstrucción primaria del LCA. De acuerdo con lo reportado en el metaanálisis realizado por Alentorn-Geli et al., hay más complicaciones en las reconstrucciones con técnica por portal medial que en la técnica transtibial, pues ellos reportan una falla por técnica de portal medial del 5,7% y una falla por técnica transtibial del 2,3%. En el grupo de estudio se encontraron hallazgos similares con el 5,1 y el 1,9%, respectivamente. Por ello se puede concluir que ninguna técnica demostró ser superior a la otra en resultados a medio plazo.
También encontramos que los aloinjertos presentaron mayor número de complicaciones que los autoinjertos. La alteración en el rango de movimiento y la rotura del injerto fueron las complicaciones más reportadas; con autoinjerto de HTH, la complicación más reportada fue la artrofibrosis. Dentro de esta se encontró que la fijación con tenosuspensión en fémur fue la que más se asoció con las complicaciones presentadas, de forma secundaria al hecho de que con aloinjertos de tejidos blandos es el tipo de fijación usada.
Las complicaciones intraquirúrgicas se asociaron con el uso del torniquete mayor tiempo. No se encontró diferencia estadísticamente significativa en las infecciones que se presentaron y el tiempo de uso del torniquete.
Las complicaciones que, una vez identificadas, se detectaron más entre el primer y el sexto mes posquirúrgicos, el momento crítico para las roturas de injerto fue el primer año. Esto nos muestra que es importante un seguimiento de los pacientes, por lo menos durante un año después de la cirugía.
Se encontró una incidencia de complicaciones del 7%; el 1,2% fueron complicaciones intraquirúrgicas y el 5,8%, complicaciones posquirúrgicas. Se destaca la baja tasa de infección encontrada, la cual fue del 0,8% y el bajo porcentaje de las complicaciones, comparado con otros estudios. Este estudio sirve como parámetro para medir las complicaciones del Módulo de Artroscopia de la Clínica El Rosario, compararlas con los referentes vigentes y planear estrategias para mejorar los resultados clínicos de los pacientes intervenidos de reconstrucción del LCA.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflictos de interés y financiaciónEl presente estudio no presenta conflictos de interés de ningún tipo y no tuvo financiación para su realización.