Los formularios de consentimiento informado tienen una gran importancia en el proceso de información médica. El objetivo de este estudio es diseñar criterios de calidad formal para estos documentos, que sean fiables, y su utilización para la valoración de los utilizados por los hospitales de un servicio regional de salud.
Material y métodosEl diseño de los criterios se ha realizado a partir del análisis de la normativa vigente, estudios anteriores y consulta con expertos clave. El grado de concordancia interobservador se valoró mediante el índice kappa. La evaluación de los criterios se realizó en 1.425 documentos de 9 hospitales.
ResultadosSe han diseñado 19 criterios con los que se evaluó la calidad de los formularios. Los valores kappa eran mayores de 0,60 en 17 de ellos y superiores a 0,52 en los otros 2. El promedio de defectos por documento fue de 7,6 con una razón de variación entre hospitales de 1,84. Más del 90% de los documentos presentaban defectos en la información sobre las consecuencias y contraindicaciones, y en cerca del 90% no constaba la entrega de copia. Más del 60% tenían incumplimientos relacionados con la finalidad del procedimiento, la declaración de haber comprendido y aclarado dudas y las alternativas.
ConclusionesSe ha obtenido una herramienta que permite valorar de modo fiable la calidad formal de los documentos de consentimiento informado. Los formularios valorados tienen un amplio margen para la mejora, relacionada con la entrega de copia y algunos aspectos de la información específica que el paciente debe recibir.
Informed consent forms are very important in the process of medical information. The aim of this study is to design reliable formal quality criteria of these documents and their application in the evaluation of those used in the hospitals of a regional health service.
Material and methodsCriteria have been designed from the analysis of existing regulations, previous studies and consultation with key experts. The interobserver concordance was assessed using the kappa index. Criteria evaluation was performed on 1425 documents of 9 hospitals.
ResultsA total of 19 criteria used in the evaluation of the quality of informed consent forms have been obtained. Kappa values were higher than 0,60 in 17 of them and higher than 0,52 in the other 2. The average number of defects per document was 7.6, with a high-low ratio among hospitals of 1.84. More than 90% of the documents had defects in the information on consequences and contraindications, and in about 90% it did not mention the copy to the patient. More than 60% did not comply with stating the purpose of the procedure, a statement of having understood and clarified doubts, and the treatment options.
ConclusionsA tool has been obtained to reliably assess the formal quality of the informed consent forms. The documents assessed have a wide margin for improvement related to giving a copy to the patient, and some aspects of the specific information that patients should receive.
Según la Ley 41/2002 de Autonomía del Paciente, el consentimiento informado es la conformidad libre, voluntaria y consciente de un paciente, manifestada en el pleno uso de sus facultades después de recibir la información adecuada, para que tenga lugar una actuación que afecta a su salud1.
El documento de consentimiento informado (DCI) es el soporte documental de este proceso, y trata de garantizar que la información más relevante ha sido ofrecida por el médico y recibida por el paciente2. Es una importante fuente de información, que complementa a la obtenida de forma oral, y que permite completar el proceso de toma de decisión.
Autores como Pablo Simón señalan que las 3 funciones básicas de los DCI son, por orden de importancia: orientar el proceso de información y de debate sobre la medida diagnóstica o terapéutica propuesta entre médico y paciente; servir de registro de que ese proceso se ha llevado a cabo, y, por último, facilitar la protección legal del médico3,4.
Los resultados de la mayor parte de los trabajos sobre la calidad formal de estos documentos en nuestro país5–10 indican una buena valoración de los datos administrativos, la descripción de la intervención y los riesgos, siendo la información sobre las alternativas, beneficios, comprensión del documento y posibilidad de ampliar información la que presenta el mayor número de incumplimientos. A nivel internacional la situación es similar, salvo en el caso de la mención específica de los riesgos, que presenta también bajos niveles de cumplimiento11–13. Pero la variabilidad en el número y tipo de criterios utilizados, y la falta de una definición explícita de los mismos, limitan en gran manera la utilización de los resultados para la realización de actividades de mejora y para las comparaciones externas.
Además, parte de estos trabajos habían sido realizados con anterioridad a la publicación de la Ley 41/2002 de Autonomía del paciente1, que clarifica algunos aspectos recogidos en la Ley General de Sanidad de 198614, como el ámbito de las intervenciones en las que se debe obtener el consentimiento informado o los requisitos que estos documentos deben cumplir.
Dada la importancia que tienen estos formularios en el proceso de información médica, es necesario garantizar su calidad. Los objetivos de este estudio son el diseño de criterios para evaluar, de forma fiable, los requisitos formales que deben de cumplir estos documentos, y su aplicación a los DCI utilizados en los hospitales generales de un servicio regional de salud.
Material y métodosDiseño de los criteriosLa elaboración de los criterios de calidad se llevó a cabo, de acuerdo con la metodología recomendada para ello15, a través de varias etapas que incluyen la construcción de los mismos a partir de los propuestos en la bibliografía sobre el tema, la inclusión de excepciones y aclaraciones para su manejo y la valoración de su fiabilidad antes de generalizar su uso, introduciendo las modificaciones necesarias en aquellos no fiables.
El equipo de trabajo, compuesto por 3 médicos especialistas en salud pública, 2 enfermeros y una licenciada en derecho, realizó una definición inicial de los criterios, a partir de la normativa vigente y de los que habían sido utilizados en las publicaciones anteriores1,2,5–9,11–13,16–18. Se llevaron a cabo 3 búsquedas bibliográficas, una en el Índice Médico Español con el término «consentimiento informado», y 2 en PubMed con los términos «informed consent forms standards» e «informed consent forms and evaluation». La búsqueda se realizó desde 1990 hasta la actualidad. Se obtuvieron 1.120 referencias en total. A partir del título y del resumen se excluyeron las repetidas y las relacionadas con DCI utilizados para investigación. Finalmente se seleccionaron para su lectura completa las 25 en las cuales se había realizado una evaluación y/o mejora de la calidad de los documentos utilizados en la práctica clínica.
Los criterios fueron sometidos posteriormente a una doble revisión. Por una parte, 2 expertos licenciados en derecho del servicio jurídico al que pertenecen los hospitales comprobaron si los criterios propuestos garantizaban el cumplimiento de los requisitos exigidos por la legislación vigente. Por otra, los criterios definidos fueron sometidos a consulta de los componentes del Comité Científico de Guiasalud, formado por 13 profesionales sanitarios de ámbito nacional19 cuya misión es promover el desarrollo de guías de práctica clínica y de otros productos basados en la evidencia científica, que propusieron diversas excepciones y aclaraciones para su manejo, tras un proceso que incluyó la valoración individual y una reunión conjunta de consenso.
Para garantizar la fiabilidad de los criterios, el investigador principal del proyecto y la enfermera evaluadora realizaron conjuntamente una valoración de 10 documentos extraídos al azar, aclarando todas las dudas en cuanto a la interpretación de los mismos. Posteriormente se procedió a la valoración por separado de 30 DCI obtenidos aleatoriamente entre el total de recibidos, por parte de la evaluadora y del investigador principal, calculándose el índice kappa de concordancia. La valoración de la fuerza de la concordancia se realizó mediante la escala de Landis y Koch20 que considera moderados los valores de kappa mayores de 0,40 y considerables los mayores de 0,60.
Evaluación de los documentosSe solicitó a la dirección de los hospitales la remisión de todos los formularios de consentimiento informado que estuviesen en vigor en el año 2007 en los 9 hospitales generales del Servicio Murciano de Salud. No se tuvieron en cuenta aquellos que estuviesen relacionados con intervenciones de carácter experimental.
Fueron excluidos del estudio aquellos documentos utilizados para fines distintos a la petición del consentimiento, los repetidos, aquellos que contuviesen información para más de un procedimiento o intervención (DCI múltiples), los de carácter genérico y aquellos en los que no coincidiese el nombre del procedimiento con el de la intervención para la que finalmente se otorgaba la autorización, o con el contenido del documento.
Se valoró el número de documentos enviados por cada centro, la razón de variación entre el hospital que más DCI había enviado y el que menos, y el porcentaje de documentos excluidos con respecto al total de recibidos.
El trabajo de campo para la evaluación de los criterios se llevó a cabo de diciembre de 2007 a junio de 2008. Se calculó para cada hospital, el número y porcentaje de incumplimientos de cada criterio, y el promedio de defectos por DCI (en este estudio los términos incumplimiento y defecto se utilizan como sinónimos). Los criterios hacían referencia, en todos los casos, a la presencia o ausencia del aspecto evaluado, no valorándose si el contenido del mismo era adecuado o no.
Para valorar la variabilidad entre hospitales en los porcentajes de incumplimiento de cada criterio, se obtuvo la p de ji al cuadrado, considerándose que las tasas no eran homogéneas cuando el valor de p era menor o igual a 0,05. Se obtuvo también, en relación con el promedio de defectos por DCI, la razón de variación entre el valor máximo y el mínimo obtenido por los hospitales.
El número y porcentaje de incumplimientos para el total regional se calculó como media de los obtenidos para cada uno de los centros. Se obtuvo también el promedio global de defectos por DCI (número total de defectos/número total de documentos valorados).
Para poder priorizar las medidas correctoras se obtuvo la frecuencia relativa de incumplimientos de cada criterio (número de incumplimientos en ese criterio × 100/número total de incumplimientos), seleccionando aquellos criterios en los que se acumulaba el 60% o más de los defectos.
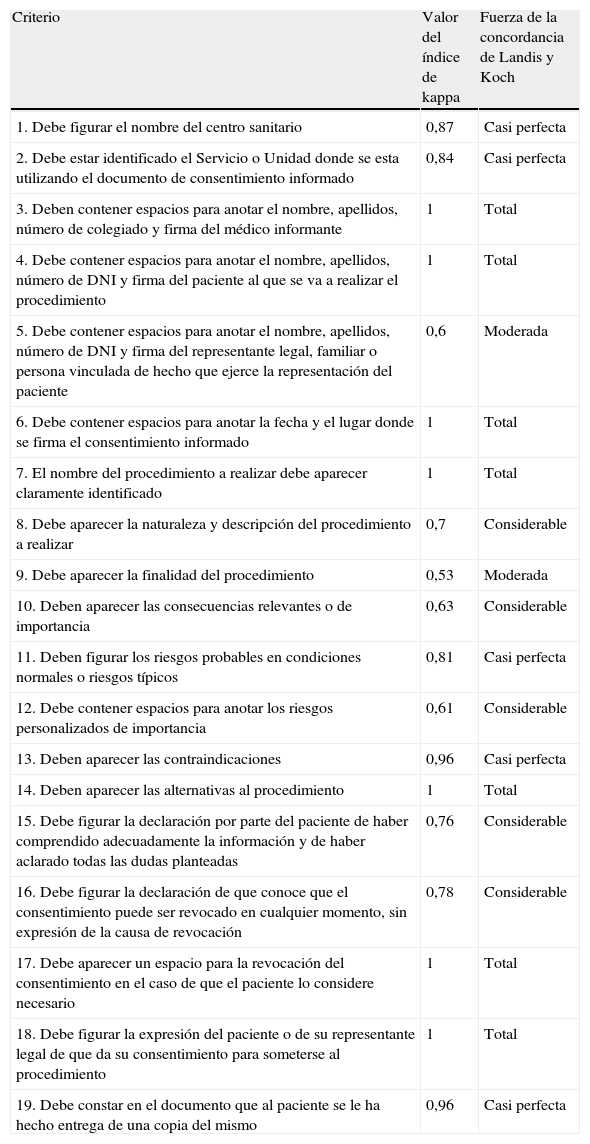
ResultadosSe diseñaron un total de 19 criterios de calidad que abarcaban todos los aspectos contemplados en la bibliografía consultada y que, a juicio de los expertos jurídicos, garantizaban el cumplimiento de los requisitos exigidos por la legislación vigente (tabla 1).
Criterios de calidad utilizados para la evaluación de los documentos de consentimiento informado de los hospitales generales del Servicio Murciano de Salud
| Criterio | Aclaraciones y excepciones |
| 1. Debe figurar el nombre del centro sanitario | Se considerará también cumplimiento si aparece el nombre del área de salud |
| 2. Debe estar identificado el servicio o unidad donde se está utilizando el documento de consentimiento informado | También se considerará cumplimiento cuando aparezca un espacio en blanco para anotar el nombre del servicio |
| 3. Deben contener espacios para anotar el nombre, apellidos, número de colegiado y firma del médico informante | En relación con el número de colegiado, se considerará también cumplimiento si aparece, en lugar de este, el código identificativo que haya sido asignado, por parte de la autoridad sanitaria, al profesional informante |
| 4. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del paciente al que se va a realizar el procedimiento | Excepción: pacientes pediátricos |
| 5. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del representante legal, familiar o persona vinculada de hecho que ejerce la representación del paciente | |
| 6. Debe contener espacios para anotar la fecha y el lugar donde se firma el consentimiento informado | |
| 7. El nombre del procedimiento a realizar debe aparecer claramente identificadoa | |
| 8. Debe aparecer la naturaleza y descripción del procedimiento a realizara | Deberá figurar en que consiste el procedimiento, es decir, qué es lo que se va a hacer. Se considerará cumplimiento cuando aparece recogido en un apartado específico con el nombre «Descripción del procedimiento», «En qué consiste», «Qué le vamos a hacer», «Cómo se realiza», «Modo de realización» o equivalente |
| 9. Debe aparecer la finalidad del procedimientoa | Para qué sirve, qué objetivos persigue o qué beneficios se esperan obtener. Debe aparecer recogido en un apartado específico con el nombre «Finalidad del procedimiento», «Para qué sirve», «Para qué se hace», «Beneficios» o equivalente |
| 10. Deben aparecer las consecuencias relevantes o de importanciaa | Son aquellas que aparecen con seguridad tras la realización del procedimiento. Deben aparecer en un apartado específico con el nombre «Consecuencias» o equivalente. En el caso de que el procedimiento o técnica no tenga este tipo de consecuencias, se deberá señalar este aspecto en este apartado |
| 11. Deben figurar los riesgos probables en condiciones normales o riesgos típicosa | Deben aparecer en un apartado específico con el nombre «Riesgos probables», «Riesgos en condiciones normales», «Riesgos típicos» «Riesgos», «Efectos secundarios», «Complicaciones» o equivalente |
| 12. Debe contener espacios para anotar los riesgos personalizados de importancia | Son aquellos relacionados con las circunstancias personales o profesionales del paciente. Deben aparecer en un apartado específico con el nombre «Riesgos personalizados», «Riesgos que se añaden en su caso» o equivalente |
| 13. Deben aparecer las contraindicacionesa | Deben aparecer en un apartado específico con el nombre «Contraindicaciones» o equivalente. En el caso de que el procedimiento o técnica no tenga contraindicaciones, se deberá señalar este aspecto en este apartado |
| 14. Deben aparecer las alternativas al procedimientoa | Deben aparecer en un apartado específico con el nombre «Alternativas al procedimiento», «Opciones», «Procedimientos alternativos» o equivalente. Se deberá enumerar claramente la relación de alternativas de las que se dispone o indicar en caso contrario que no existen alternativas |
| 15. Debe figurar la declaración por parte del paciente de haber comprendido adecuadamente la información y de haber aclarado todas las dudas planteadas | En cuanto a la declaración de haber comprendido, se considerará correcto cuando especifica que el paciente «ha comprendido adecuadamente». Sin embargo, no será cumplimiento cuando aparece que «ha sido informado» o expresiones similaresPor lo que respecta a la aclaración de dudas, se considerará adecuado cuando aparece que el paciente «ha aclarado o podido aclarar todas las dudas planteadas». Sin embargo, no será cumplimiento cuando aparece que «ha podido plantear todas las dudas» o expresiones similares |
| 16. Debe figurar la declaración de que conoce que el consentimiento puede ser revocado en cualquier momento, sin expresión de la causa de revocación | |
| 17. Debe aparecer un espacio para la revocación del consentimiento en el caso de que el paciente lo considere necesario | Deben aparecer en un apartado específico con el nombre «Revocación del consentimiento» o equivalente |
| 18. Debe figurar la expresión del paciente o de su representante legal de que da su consentimiento para someterse al procedimiento | Esto suele aparecer con la expresión «Doy mi consentimiento», «Consiento», «Autorizo» o equivalente |
| 19. Debe constar en el documento que al paciente se le ha hecho entrega de una copia del mismo |
De los 19 criterios diseñados, 17 obtuvieron niveles kappa superiores a 0,60, lo cual indicaba una concordancia considerable, casi perfecta o total, según los casos (tabla 2). En los 2 criterios donde la concordancia fue moderada (los datos administrativos del representante legal y la finalidad del procedimiento), los valores del kappa estaban en el límite superior del intervalo (0,41-0,60).
Valores del índice de kappa y valoración del grado de acuerdo con la escala de Landis y Koch
| Criterio | Valor del índice de kappa | Fuerza de la concordancia de Landis y Koch |
| 1. Debe figurar el nombre del centro sanitario | 0,87 | Casi perfecta |
| 2. Debe estar identificado el Servicio o Unidad donde se esta utilizando el documento de consentimiento informado | 0,84 | Casi perfecta |
| 3. Deben contener espacios para anotar el nombre, apellidos, número de colegiado y firma del médico informante | 1 | Total |
| 4. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del paciente al que se va a realizar el procedimiento | 1 | Total |
| 5. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del representante legal, familiar o persona vinculada de hecho que ejerce la representación del paciente | 0,6 | Moderada |
| 6. Debe contener espacios para anotar la fecha y el lugar donde se firma el consentimiento informado | 1 | Total |
| 7. El nombre del procedimiento a realizar debe aparecer claramente identificado | 1 | Total |
| 8. Debe aparecer la naturaleza y descripción del procedimiento a realizar | 0,7 | Considerable |
| 9. Debe aparecer la finalidad del procedimiento | 0,53 | Moderada |
| 10. Deben aparecer las consecuencias relevantes o de importancia | 0,63 | Considerable |
| 11. Deben figurar los riesgos probables en condiciones normales o riesgos típicos | 0,81 | Casi perfecta |
| 12. Debe contener espacios para anotar los riesgos personalizados de importancia | 0,61 | Considerable |
| 13. Deben aparecer las contraindicaciones | 0,96 | Casi perfecta |
| 14. Deben aparecer las alternativas al procedimiento | 1 | Total |
| 15. Debe figurar la declaración por parte del paciente de haber comprendido adecuadamente la información y de haber aclarado todas las dudas planteadas | 0,76 | Considerable |
| 16. Debe figurar la declaración de que conoce que el consentimiento puede ser revocado en cualquier momento, sin expresión de la causa de revocación | 0,78 | Considerable |
| 17. Debe aparecer un espacio para la revocación del consentimiento en el caso de que el paciente lo considere necesario | 1 | Total |
| 18. Debe figurar la expresión del paciente o de su representante legal de que da su consentimiento para someterse al procedimiento | 1 | Total |
| 19. Debe constar en el documento que al paciente se le ha hecho entrega de una copia del mismo | 0,96 | Casi perfecta |
El número total de documentos recibidos fue de 1.676, existiendo una amplia variabilidad entre hospitales, dado que esta cifra oscilaba entre 368 y 47 (razón de variación de 7,8). De estos fueron excluidos 251 (15% del total de recibidos). Las principales causas de exclusión fueron el envío de documentos repetidos, la existencia de DCI múltiples y el envío de documentos que no eran DCI.
El 25,1% de los DCI no presentaban epígrafes para cada uno de los ítems de información.
El número total de incumplimientos detectados fue de 10.851, lo cual suponía un promedio de 7,6 por cada DCI. Por hospitales, este promedio oscilaba entre 5,8 y 10,7 (razón de variación de 1,84).
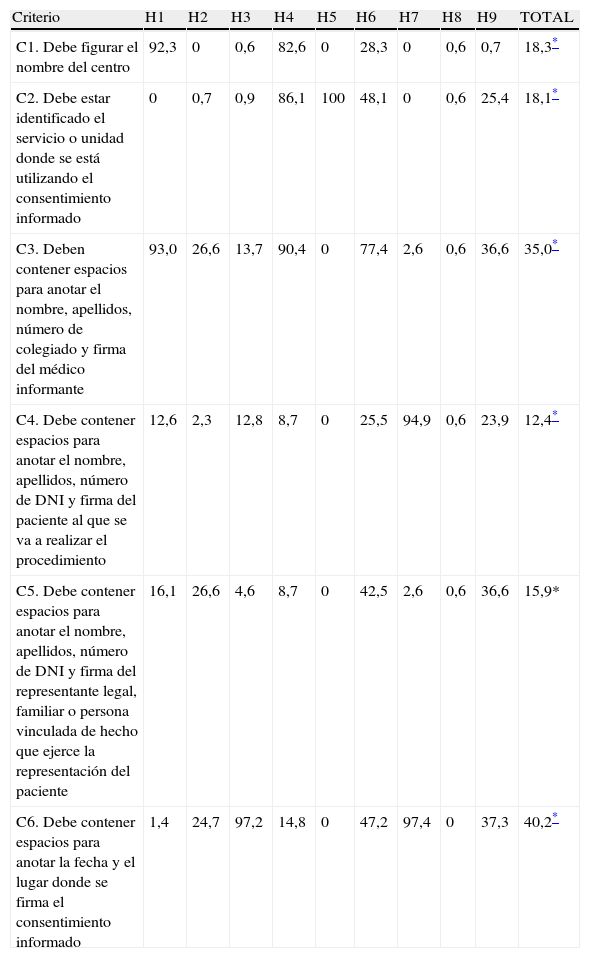
Se observó la existencia de una amplia variabilidad entre centros en los porcentajes de defectos de los criterios analizados (tabla 3). Al calcular el valor de la «p» mediante el estadístico Ji al cuadrado, se observó que las diferencias eran estadísticamente significativas para todos los criterios (p<0,001 en 18 de ellos y p=0,019 para las contraindicaciones).
Porcentaje de incumplimientos, por criterio y hospital, de los datos sobre fecha y lugar del consentimiento y de los datos administrativos del centro, médico, paciente y representante legal
| Criterio | H1 | H2 | H3 | H4 | H5 | H6 | H7 | H8 | H9 | TOTAL |
| C1. Debe figurar el nombre del centro | 92,3 | 0 | 0,6 | 82,6 | 0 | 28,3 | 0 | 0,6 | 0,7 | 18,3* |
| C2. Debe estar identificado el servicio o unidad donde se está utilizando el consentimiento informado | 0 | 0,7 | 0,9 | 86,1 | 100 | 48,1 | 0 | 0,6 | 25,4 | 18,1* |
| C3. Deben contener espacios para anotar el nombre, apellidos, número de colegiado y firma del médico informante | 93,0 | 26,6 | 13,7 | 90,4 | 0 | 77,4 | 2,6 | 0,6 | 36,6 | 35,0* |
| C4. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del paciente al que se va a realizar el procedimiento | 12,6 | 2,3 | 12,8 | 8,7 | 0 | 25,5 | 94,9 | 0,6 | 23,9 | 12,4* |
| C5. Debe contener espacios para anotar el nombre, apellidos, número de DNI y firma del representante legal, familiar o persona vinculada de hecho que ejerce la representación del paciente | 16,1 | 26,6 | 4,6 | 8,7 | 0 | 42,5 | 2,6 | 0,6 | 36,6 | 15,9* |
| C6. Debe contener espacios para anotar la fecha y el lugar donde se firma el consentimiento informado | 1,4 | 24,7 | 97,2 | 14,8 | 0 | 47,2 | 97,4 | 0 | 37,3 | 40,2* |
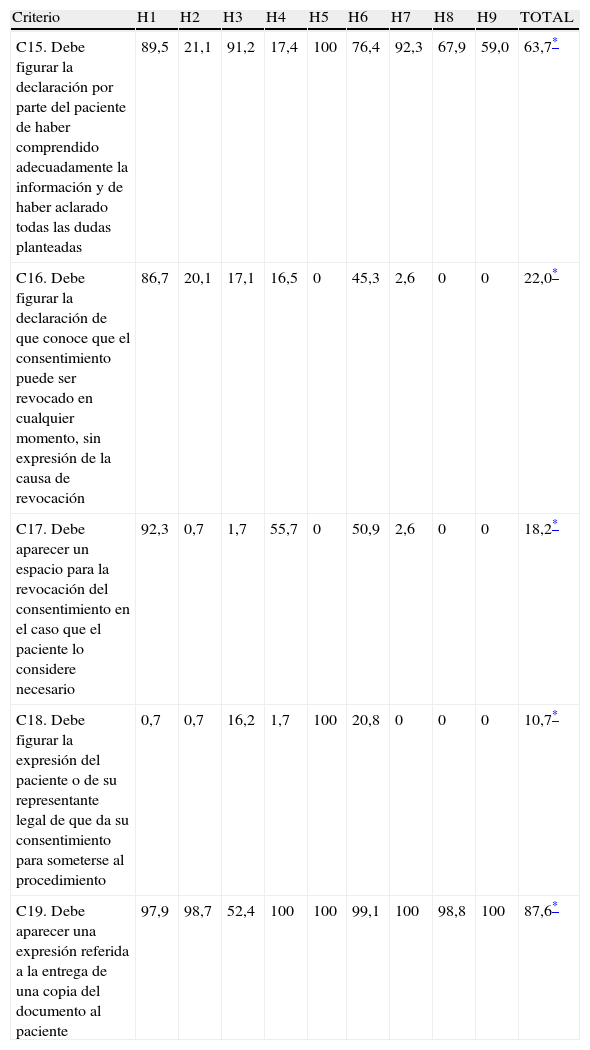
Más del 90% de los documentos presentaban defectos relacionados con la información sobre las consecuencias y las contraindicaciones, y cerca del 90% no contenía ninguna expresión relacionada con la entrega de copia al paciente. En más del 60% se producían incumplimientos relacionados con la presencia en los DCI de la finalidad del procedimiento, la declaración de haber comprendido la información y de haber aclarado todas las dudas planteadas y la aparición de las alternativas (tablas 3–5). En conjunto, estos criterios acumulaban el 61% del total de incumplimientos.
Porcentaje de incumplimientos, por criterio y hospital, de los datos del procedimiento a realizar
| Criterio | H1 | H2 | H3 | H4 | H5 | H6 | H7 | H8 | H9 | TOTAL |
| C7. El nombre del procedimiento a realizar debe aparecer claramente identificado | 2,8 | 2,3 | 8,8 | 0,9 | 0 | 0,9 | 5,1 | 0,6 | 0,7 | 3,4* |
| C8. Debe aparecer la naturaleza y descripción del procedimiento a realizar | 14,7 | 33,6 | 22,2 | 71,3 | 85,3 | 62,3 | 82,1 | 17,6 | 60,4 | 38,5* |
| C9. Debe aparecer la finalidad del procedimiento | 17,5 | 47,4 | 50,4 | 89,6 | 70,6 | 78,3 | 87,2 | 93,9 | 64,2 | 60,0* |
| C10. Deben aparecer las consecuencias relevantes o de importancia | 99,3 | 80,3 | 87,7 | 91,3 | 97,1 | 97,2 | 100 | 100 | 96,3 | 91,3* |
| C11. Deben figurar los riesgos probables en condiciones normales o riesgos típicos | 11,9 | 33,6 | 12,0 | 62,6 | 52,9 | 42,5 | 71,8 | 24,8 | 49,3 | 31,5* |
| C12. Debe contener espacios para anotar los riesgos personalizados de importancia | 20,3 | 21,1 | 66,7 | 9,6 | 1,5 | 51,9 | 5,1 | 9,1 | 48,5 | 33,4* |
| C13. Deben aparecer las contraindicaciones | 100 | 99,3 | 97,4 | 100 | 100 | 99,1 | 100 | 100 | 100 | 99,2** |
| C14. Deben aparecer las alternativas al procedimiento | 24,5 | 42,8 | 72,9 | 87,0 | 70,6 | 75,5 | 94,9 | 76,4 | 55,2 | 62,2* |
Porcentaje de incumplimientos, por criterio y hospital, de los datos sobre comprensión del consentimiento, posibilidad de revocación, autorización para la realización y entrega de copia
| Criterio | H1 | H2 | H3 | H4 | H5 | H6 | H7 | H8 | H9 | TOTAL |
| C15. Debe figurar la declaración por parte del paciente de haber comprendido adecuadamente la información y de haber aclarado todas las dudas planteadas | 89,5 | 21,1 | 91,2 | 17,4 | 100 | 76,4 | 92,3 | 67,9 | 59,0 | 63,7* |
| C16. Debe figurar la declaración de que conoce que el consentimiento puede ser revocado en cualquier momento, sin expresión de la causa de revocación | 86,7 | 20,1 | 17,1 | 16,5 | 0 | 45,3 | 2,6 | 0 | 0 | 22,0* |
| C17. Debe aparecer un espacio para la revocación del consentimiento en el caso que el paciente lo considere necesario | 92,3 | 0,7 | 1,7 | 55,7 | 0 | 50,9 | 2,6 | 0 | 0 | 18,2* |
| C18. Debe figurar la expresión del paciente o de su representante legal de que da su consentimiento para someterse al procedimiento | 0,7 | 0,7 | 16,2 | 1,7 | 100 | 20,8 | 0 | 0 | 0 | 10,7* |
| C19. Debe aparecer una expresión referida a la entrega de una copia del documento al paciente | 97,9 | 98,7 | 52,4 | 100 | 100 | 99,1 | 100 | 98,8 | 100 | 87,6* |
En el caso de las contraindicaciones, consecuencias y entrega de copia, los incumplimientos eran debidos, en más del 85% de los casos, a que esta información no aparecía en los documentos. En el caso de la información sobre alternativas, esta situación se producía en el 61,1% de los documentos.
En la finalidad del procedimiento o beneficio que se espera obtener tras la realización del mismo, la causa fundamental era que, aunque esta información estaba recogida, aparecía mezclada con la de los otros apartados (80,7% del total de incumplimientos en este criterio).
En torno al 50% de los casos no aparecía en los documentos la declaración de haber comprendido y aclarado dudas y, en el resto, lo que ocurría era que el DCI contenía expresiones como que el paciente «había sido informado» y que «había podido preguntar a su médico» o similares, que no fueron consideradas equivalentes a «haber comprendido adecuadamente» y «haber aclarado todas las dudas planteadas», que eran las requeridas para cumplir con este criterio.
Los criterios con menor porcentaje de defectos eran, ordenados por orden creciente de incumplimientos (tablas 3 a 5), el nombre del procedimiento, la autorización para la realización del mismo, los datos del paciente y del representante legal, la identificación del servicio o unidad donde se utilizaba el documento, el conocimiento de la posibilidad de revocación y la existencia del espacio correspondiente para poder ejercer este derecho, el nombre del centro, la información sobre los riesgos típicos y personalizados y los datos del médico informante.
En los criterios anteriores, y en lo que respecta a los datos del médico, el mayor porcentaje de incumplimientos se producía por la falta de espacio para la recogida del número de colegiado (34,9% del total de defectos en este criterio). En los datos del paciente y representante legal, los incumplimientos eran debidos, sobre todo, a la falta de espacio para la recogida del documento nacional de identidad (12,3 y 14,7%, respectivamente). En el nombre del procedimiento la causa era la utilización de siglas (95,8% del total de incumplimientos en este criterio) y, en la autorización para la realización del mismo se trataba, en el 63,2% de los casos, de la falta de este dato en los documentos.
DiscusiónExiste un amplio margen para la mejora y una gran variabilidad entre hospitales en relación con la calidad formal de los DCI. Es probable que esta variabilidad exista también entre los distintos servicios del hospital, pero esta hipótesis no ha podido ser valorada, dado el alto porcentaje de defectos que presentaban algunos centros en relación con la presencia del servicio o unidad a la que pertenece el consentimiento.
Se ha valorado la totalidad de DCI de una red de hospitales públicos. Tan solo en una de las referencias revisadas se había valorado un número de documentos similar5.
Dado que las fuentes de información para la obtención de los criterios han sido la revisión de los utilizados en los trabajos publicados y la normativa vigente, y que los mismos han sido revisados por expertos, su uso permite valorar, de forma válida, si los documentos utilizados actualmente se ajustan a la buena práctica y al marco legal.
Los valores obtenidos en el índice de kappa, ya descritos, garantizan su fiabilidad, dado que la mayor parte de los autores coinciden en dar por aceptables los criterios con kappas mayores de 0,4 y por buenos a aquellos que tienen valores mayores de 0,615.
Se ha valorado la calidad formal de los documentos y no si su contenido era adecuado o no. De todos modos, la evaluación de la calidad formal permite valorar la presencia en los mismos de todos los apartados de información que la bibliografía sobre el tema establece (validez de contenido), lo cual es básico para que puedan cumplir con su función principal, que es la de orientar el proceso de información y de debate sobre la medida diagnóstica o terapéutica propuesta. Tan solo se han excluido del estudio aquellos aspectos relacionados con la realización de proyectos de investigación o aquellos otros que pueden aparecer mejor recogidos en la historia clínica o en documentos independientes, como la negativa al tratamiento o a ser informado9,21.
El hecho de que uno de los hospitales haya remitido para su evaluación casi 8 veces más documentos que el que menos envió, y que algunos centros hayan remitido un mayor número de documentos que el hospital que cuenta con el mayor número de camas y servicios, puede estar indicando, tal como se ha sugerido en otras referencias, que se han enviado los DCI elaborados por las sociedades científicas, independientemente de su uso real en el centro22. En la práctica clínica diaria no están claros los procedimientos diagnósticos y terapéuticos en los que la exigencia de DCI es conveniente8,23,24, siendo este el motivo por el cual se propuso, en el seminario conjunto entre el Consejo General del Poder Judicial y el Ministerio de Sanidad, que fuesen las sociedades científicas las que acordasen los procedimientos de cada especialidad para los que es necesario el DCI25. Diferentes sociedades científicas han ido publicando el listado para los que recomiendan el uso de DCI escrito21,26 y algunos servicios regionales de salud han elaborado, en colaboración con las mismas, modelos de consentimiento informado para varias intervenciones y procedimientos27,28.
Ninguno de los documentos cumplía con todos los criterios de calidad evaluados. El hospital que presentaba el mayor promedio de defectos por DCI tenía casi el doble que el que obtuvo la cifra menor. Ninguno de estos aspectos había sido valorado en los estudios anteriores.
El uso de documentos genéricos (1,35% de los DCI recibidos, excluyendo los repetidos), que no es aceptado desde el punto de vista legal, era inferior al encontrado en otros estudios5,7,11. Los DCI deben ser específicos para cada procedimiento diagnóstico o terapéutico a realizar1,5,8,23,25. La exclusión del estudio de este tipo de documentos, así como de los otros ya señalados en el apartado de material y métodos, ha podido introducir un sesgo en el sentido de infraestimar el número de incumplimientos detectados, dado que se trata en muchos casos de documentos que no cumplirían la mayor parte de los criterios valorados.
Entre los criterios con mayor margen para la mejora tenemos, junto a la entrega de copia, aquellos relacionados con la capacidad de elección y el grado de comprensión del paciente, y en concreto, la información sobre las contraindicaciones, consecuencias relevantes, alternativas, comprensión y aclaración de dudas y finalidad. Tanto la entrega de copia como las contraindicaciones son aspectos que solo habían sido estudiados en uno de los trabajos anteriores9, que obtuvo resultados similares.
El alto porcentaje de defectos obtenido en la entrega de copia, que es un requisito contemplado en la legislación de ámbito regional17, es consistente con los resultados de la encuesta de satisfacción de atención especializada del año 2007, correspondiente a los servicios quirúrgicos de los hospitales incluidos en el estudio, donde más de la mitad de los pacientes (54,2%) manifestaban no haber recibido copia del DCI, y con los obtenidos en otro estudio realizado en pacientes intervenidos de urgencia, donde el 72,5% de los mismos no había recibido copia del DCI de cirugía y al 90% no se le había entrega la copia del de anestesia29.
Llama la atención que, tanto en este estudio como en el resto de los realizados a nivel nacional5,7–9, sea la información sobre los riesgos una de las que presenta un mayor nivel de cumplimiento dentro de los datos del procedimiento que se va a realizar. El hecho de que los riesgos tengan mayor presencia que los beneficios en los DCI pudiera estar indicando, al igual que ya ha sido señalado en otros trabajos, el carácter más defensivo que informativo de estos documentos6. La situación inversa, que es la que ocurre en los estudios realizados en países con sistema sanitario privado11,12, donde la presencia de los riesgos en los documentos es menor que la de los beneficios, podría estar asociado con una sobrestimación de los beneficios diagnósticos o terapéuticos de la prueba y con una mayor aceptación de las intervenciones que se propongan. Por otra parte, en otro estudio se ha relacionado la escasa información sobre los riesgos con la inexistencia de formularios prediseñados para la recogida del consentimiento informado30.
Los riesgos, que son el aspecto sobre el que se ha hecho más hincapié en la literatura sobre consentimiento informado, deberían aparecer recogidos en todos los DCI11, pero dado que el médico puede ampliar la información hablando con el paciente, solo se deberían incluir por escrito los riesgos muy graves y relativamente frecuentes o los leves pero muy frecuentes4. Hay autores que van más lejos y dicen que, para que el paciente pueda elegir, los DCI deberían recoger los riesgos y beneficios del procedimiento y, además, de cada una de las alternativas13. Ninguno de los documentos evaluados en este trabajo cumpliría con este requisito.
Como resumen de todo lo anterior se podría concluir que se están utilizando documentos con problemas de calidad, lo cual es un factor limitante para que los pacientes puedan ejercer el principio de autonomía, es decir, el derecho a decidir libremente, después de recibir la información adecuada, entre las opciones clínicas disponibles. Todo esto en un momento en el que, además, la mayor parte de procesos legales contra médicos se basa en defectos en el proceso de información8,31.
Para mejorar los documentos cabe realizar algunas recomendaciones. En primer lugar clarificar qué procedimientos tienen que disponer de DCI escrito dentro de cada especialidad.
En segundo lugar, normalizar el formato de los DCI, a partir de los criterios de calidad utilizados, haciendo especial hincapié en aquellos aspectos con mayor número de incumplimientos y, sobre todo, en aquellos criterios relacionados con la presencia en los documentos de la naturaleza del procedimiento, los riesgos, los beneficios y las alternativas, dado que estos son considerados fundamentales por parte de los expertos en este campo11. La elaboración de un formato unificado facilitaría la obtención de documentos que cumplan con los criterios evaluados. La utilización de los DCI en una plataforma multimedia, que permita realizar una estimación personalizada de los riesgos, contribuiría a disminuir la variabilidad en el proceso de comunicación y a mejorar el proceso de toma de decisiones compartidas13,32,33.
Por último, se deberían establecer, en cada uno de los centros, sistemas de registro y acreditación de los DCI, supervisando el cumplimiento de los criterios de calidad, así como la actualización de los mismos en los plazos que se establezcan.
Las medidas anteriores deberían acompañarse de actividades de formación, con el objetivo de concienciar al personal facultativo acerca de la importancia y ventajas de disponer de DCI de calidad.
El proceso seguido para la elaboración de los criterios utilizados en este estudio los convierte en una herramienta de gran utilidad, tanto para valorar el impacto de las medidas correctoras propuestas, como para avanzar en el conocimiento, sobre la hipótesis de que documentos de calidad contribuyen a la mejora del proceso de información, tanto desde la perspectiva del paciente como del profesional.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.