Diagnóstico
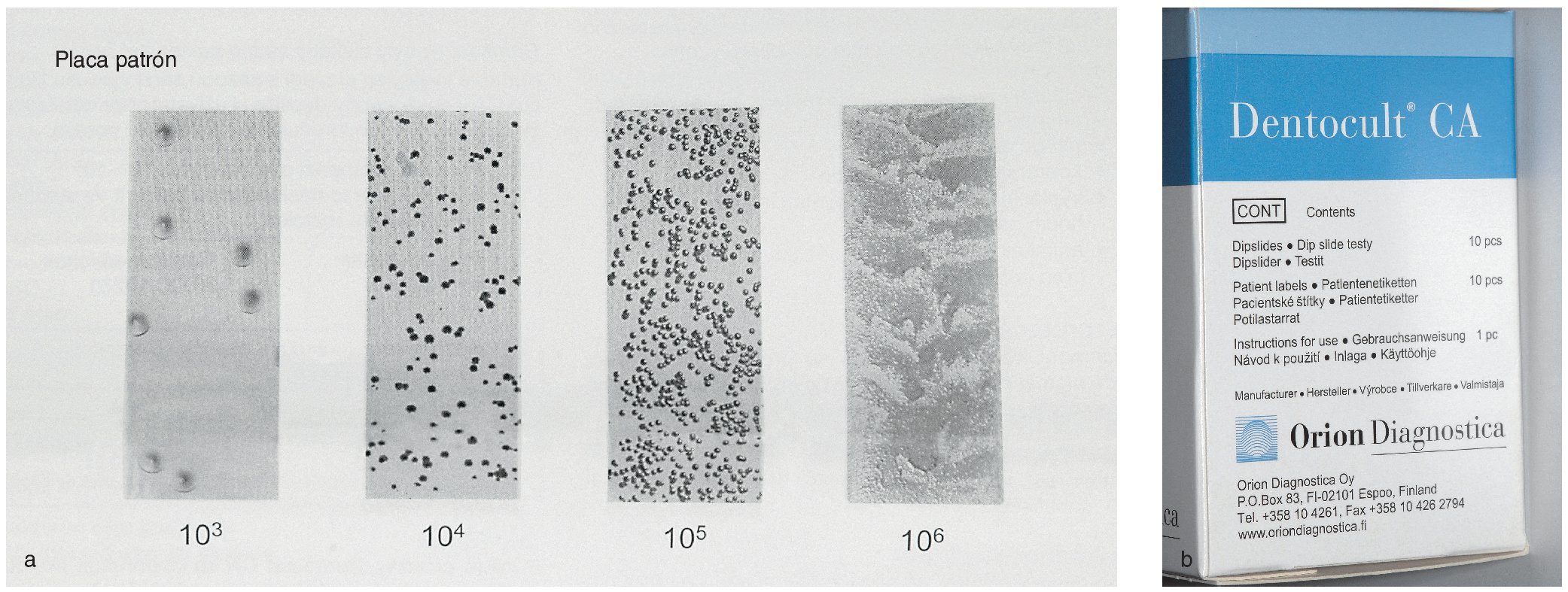
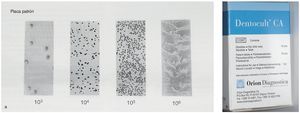
En general, el odontólogo establece un primer diagnóstico provisional según el cuadro clínico. Para diagnosticar las infecciones que afectan a la cavidad oral y a la región faríngea suele bastar con una inspección; la realización de un frotis rara vez es necesaria. En caso de duda, se puede complementar el diagnóstico visual mediante un cultivo y un examen microscópico. Dentocult CA (Orion Diagnostica, Espoo, Finlandia) es una prueba diagnóstica idónea para consultas (figs. 1a y 1b).
Figuras 1a y 1b. Frotis para la identificación de Candida basada en métodos de cultivo (Dentocult CA Dipslide).
El diagnóstico odontológico precoz no sólo es importante por permitir la detección y el tratamiento de una infección local. Es bastante más importante que el odontólogo se aperciba de una posible relación con una enfermedad general, sobre todo en caso de cuadros recidivantes, y que instaure las medidas diagnósticas y terapéuticas que procedan en colaboración con el médico de cabecera o el internista.
La identificación directa bajo el microscopio de elementos fúngicos, como las blastosporas y los pseudomicelios, en una preparación nativa no puede sustituir a la identificación mediante un cultivo. El cultivo se realiza en un medio adecuado (agar Sabouraud glucosado o un agar similar) en el que se cultiva durante 3 a 4 días a 35-37 ºC el material obtenido mediante un asa de platino o un hisopo (alternativa: colutorio bucal). Para el diagnóstico de las distintas especies se utilizan medios de cultivo selectivos. La tipificación mediante el cultivo o la determinación de resistencias sólo es razonable después de fracasar un primer tratamiento con fluconazol e itraconazol.
Diagnóstico diferencial
En el caso de las formas pseudomembranosas hay que hacer el diagnóstico diferencial con las lesiones de la mucosa caracterizadas por placas blanquecinas. En este caso, el signo decisivo es su separabilidad y eliminabilidad. Esta propiedad permite descartar, por regla general, la leucoplasia, el liquen oral y las mordeduras de las mejillas. También se han de descartar las lesiones tóxicas y las erosiones recubiertas de fibrina. La candidiasis se puede confundir también con depósitos de materia alba.
Las formas eritematosas se han de distinguir sobre todo de la lengua geográfica y la exfoliación circunscrita mucosa. Se han de descartar también la ferropenia y una hipovitaminosis B12. Asimismo hay que hacer el diagnóstico diferencial con eritemas de otra etiología. En pacientes sometidos a radioterapia debe descartarse una radiomucositis. Otro cuadro importante desde el punto de vista del diagnóstico diferencial es la eritroplasia.
Las formas crónicas hiperplásicas se han de distinguir sobre todo de la leucoplasia. Se pueden confundir también con mordeduras y con la leucoplasia pilosa en los pacientes con infección por el VIH.
Tratamiento
El objetivo del tratamiento no es tanto erradicar el germen patógeno como eliminar la infección clínica, lo que se consigue normalmente en un plazo de 1-2 semanas.
En lo que se refiere al tratamiento, reviste la misma importancia administrar antimicóticos como erradicar los factores predisponentes. La higiene dental y lingual se ha de adaptar a las circunstancias11. Un tratamiento que consta sólo de una farmacoterapia y que no contempla la identificación previa y la erradicación de los factores predisponentes no hace más que favorecer la aparición de recidivas.
En las formas hiperplásicas de las candidiasis están indicadas también medidas quirúrgicas.
Antimicóticos
La regla básica consiste en tratar las candidiasis locales no complicadas en pacientes inmunocompetentes con antimicóticos tópicos. En pacientes inmunocomprometidos y/o en infecciones con diseminación sistémica, el tratamiento ha de ser sistémico. Dado que este tipo de tratamiento rebasa las competencias del odontólogo, los medicamentos más utilizados por éste son los de acción tópica. El tratamiento sistémico de las micosis es competencia del dermatólogo o del internista, si bien exige como mínimo una colaboración estrecha entre todos los profesionales implicados.
Estos medicamentos se administran habitualmente en forma de solución, suspensión, comprimidos para chupar o geles orales y, en caso de afectación de los labios, también en forma de crema. Es importante que la forma farmacéutica utilizada, sea la que sea, permanezca el mayor tiempo posible en la cavidad oral. El tratamiento debe prolongarse al menos 48 h más allá de la desaparición subjetiva y objetiva de los síntomas. Se pueden prescribir además soluciones de clorhexidina para el tratamiento tópico. Constituyen un buen tratamiento complementario a los antimicóticos, dado que, debido a las condiciones ambientales especiales en la cavidad oral (efecto de lavado de la saliva, «efecto limpiador» de la musculatura), éstos alcanzan a menudo sólo concentraciones subterapéuticas en la boca1. En estudios clínicos se ha observado que la clorhexidina influye en la actividad de la fosfolipasa disminuyendo de este modo la patogenicidad de C. albicans3.
Antimicóticos poliénicos
De este tipo de antimicóticos forman parte la nistatina (Moronal®, Nysfungin®, Mycostatin®, Adiclair®, Biofanal®, Candio-Hermal®, Lederlind®, Mykoderm®, Mykundex®, Nystaderm®), la anfotericina B (Amphotericin B®, Ampho-Moronal®) o la natamicina. En general, el odontólogo utilizará alguno de los medicamentos de este grupo, teniendo presente además la elevada nefrotoxicidad de la anfotericina B.
Los polienos interaccionan con el ergosterol de la membrana celular para formar complejos que alteran la estructura de la membrana del hongo8,10. En dicha membrana se forman poros y canales a través de los que se pierden iones potasio, lo que lleva a la muerte celular.
La administración de antimicóticos poliénicos en comprimidos tiene efecto terapéutico local en el tubo digestivo, ya que debido a la falta de absorción de estos principios activos no se les considera un tratamiento sistémico.
En los casos que cursan con afectación labial (queilitis angular) se utilizan además antimicóticos en crema. La nistatina se dosifica por unidades biológicas. Debido a su menor potencia, se recomienda una dosis diaria de 2-6 ml de suspensión (1 ml = 100.000 U).
La posología oral de miconazol para el tratamiento de la candidiasis oral es de 250 mg 4(-6) veces al día. La utilización de fluconazol (oral o parenteral) que se administra únicamente por vía sistémica no es competencia del odontólogo.
En caso de uso tópico de miconazol en gel, se mantendrá el medicamento el máximo tiempo posible en la boca. La dosis es de media cuchara dosificadora en niños de hasta 14 años y de una cuchara dosificadora en niños mayores y adultos. La duración del tratamiento suele ser de 2 semanas por término medio (datos de la IZA: www.bzaek.de/list/za/AKZ/IZA/Kapitel06_BehandlungvonInfektionen.pdf).
Antimicóticos azólicos
En candidiasis orales no tratables mediante medicamentos tópicos, se administran sobre todo azoles, cuya prescripción está reservada a los internistas y a los dermatólogos. Son derivados azólicos el miconazol (Daktar®), ketoconazol (Nizoral®), fluconazol (Fungata®, Diflucan®), clotrimazol (Canesten®) e itraconazol (Sempera®). El efecto fungistático de los azoles se basa en la inhibición enzimática de la biosíntesis del ergosterol, que es un componente importante de la estructura de la membrana celular y de las mitocondrias10.
Fluconazol se administra habitualmente por vía oral a una dosis de 100 mg/día durante 7-14 días. Como alternativa se puede administrar itraconazol en solución (100 mg 2x/día durante 1 semana o 2 semanas, si procede); itraconazol en cápsulas parece ser menos eficaz. En los casos excepcionales de resistencia a fluconazol, se puede utilizar fluconazol a dosis muy altas (800-1.600 mg/día), itraconazol solución (100-200 mg 2x/día durante 2 semanas) o, si no queda otra alternativa, anfotericina B por vía i.v. En casos resistentes también está autorizada la administración de voriconazol (400 mg 1x/día) y caspofungina (50 mg/día).
Las recidivas múltiples de una candidiasis oral pueden requerir un tratamiento profiláctico crónico con fluconazol. Ahora bien, la prescripción de este tipo de tratamientos es competencia de los dermatólogos y de los internistas. Estas medidas se deben instaurar con precaución debido al elevado riesgo de desencadenar resistencias1.
Higiene de las prótesis
Se debe informar a los portadores de prótesis de la importancia de extremar las medidas de higiene de su prótesis para evitar las recidivas. Se recomienda sumergir la prótesis en una solución limpiadora, dado que esta medida permite la destrucción fiable de las colonias de Candida. Sin embargo, los colutorios bucales a base de clorhexidina y triclosán no se consideran adecuados para este fin debido a los tiempos de exposición relativamente cortos recomendados por los fabricantes. Aunque se ha demostrado un efecto inhibidor de la clorhexidina sobre Candida, para lograr este efecto hacen falta tiempos de exposición y/o concentraciones mayores2.
En casos de queilitis angular hará falta comprobar la dimensión vertical y corregirla, si procede. Se ha de verificar también la superficie de la prótesis que está en contacto con la mucosa con objeto de comprobar su calidad. Si conviene se puede rebasar nuevamente la prótesis y pulir la superficie de contacto.
Tratamiento quirúrgico
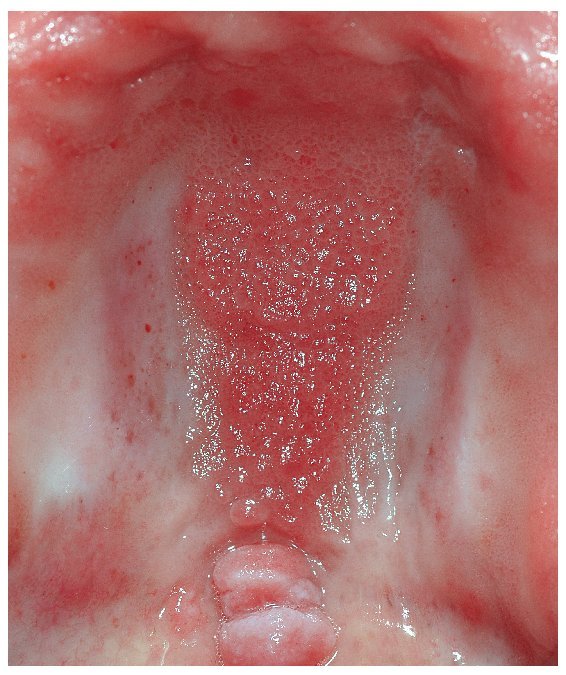
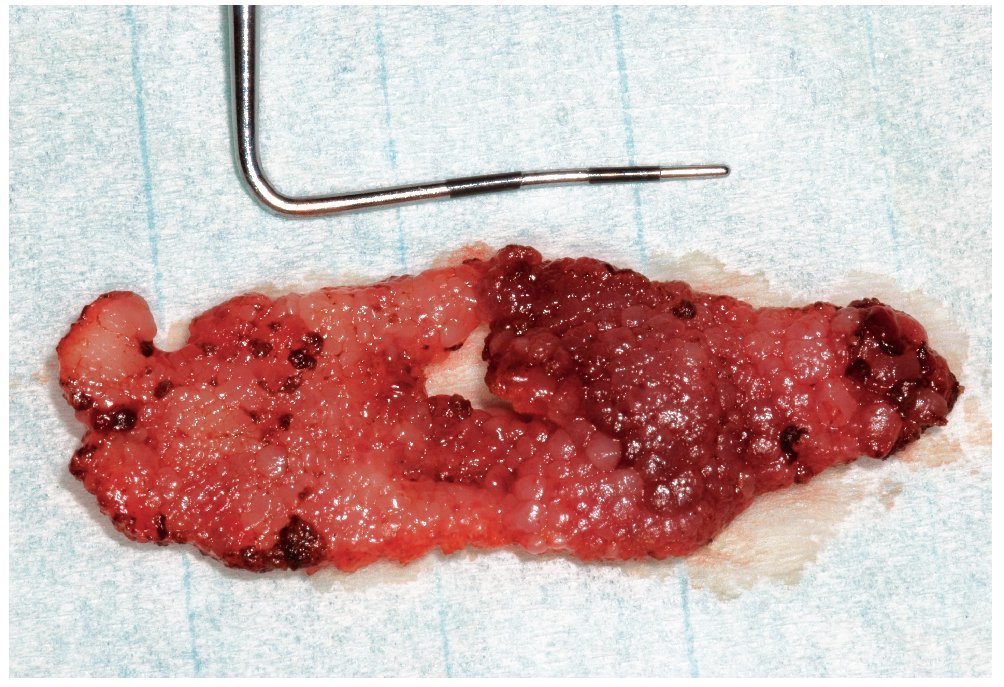
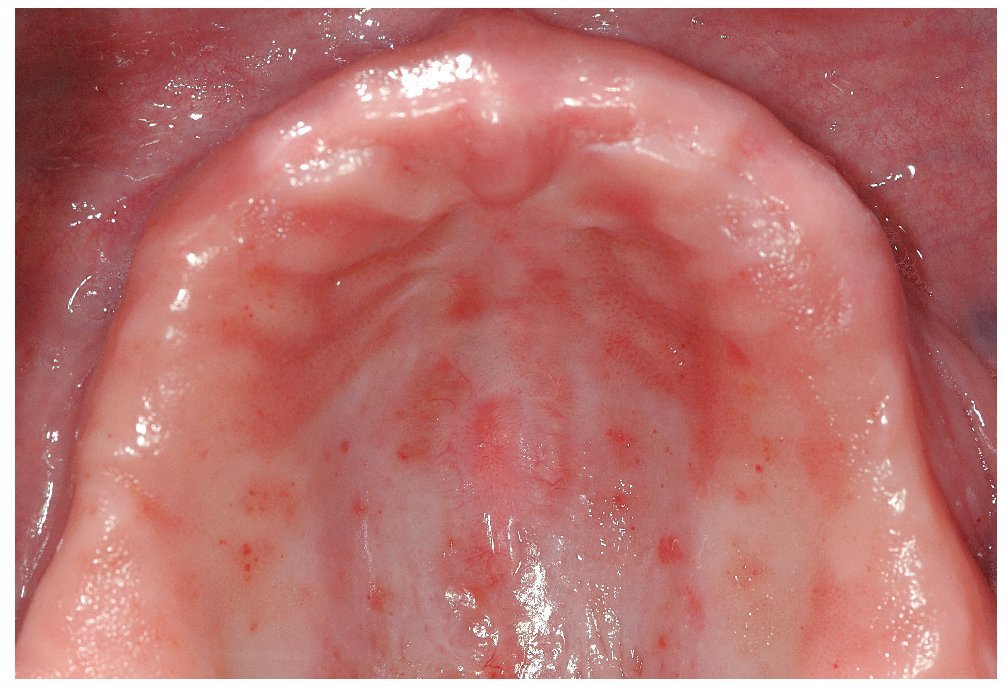
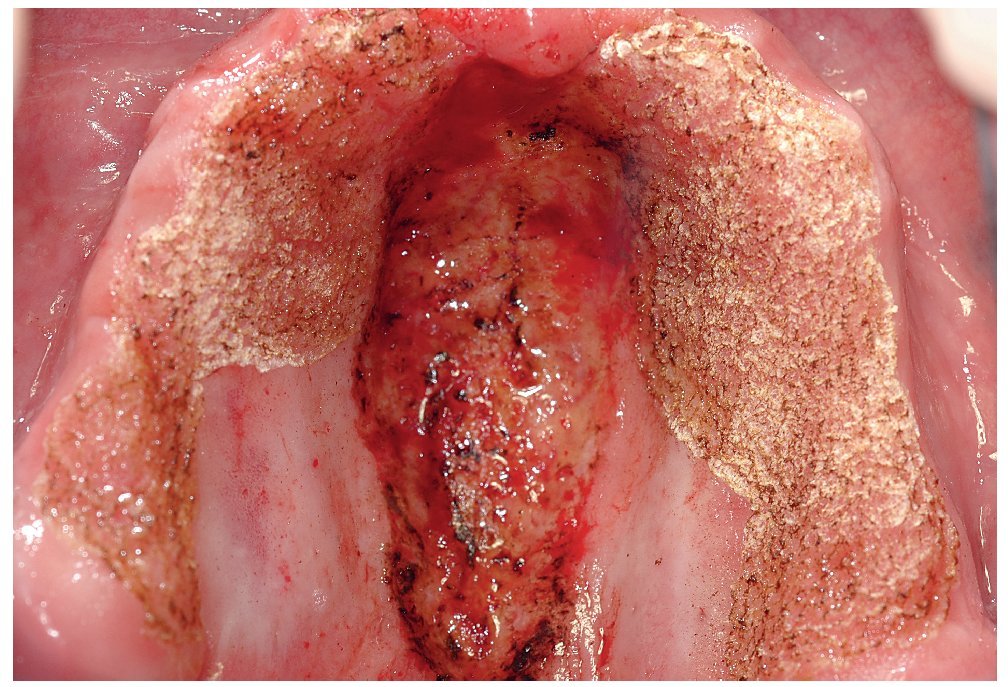
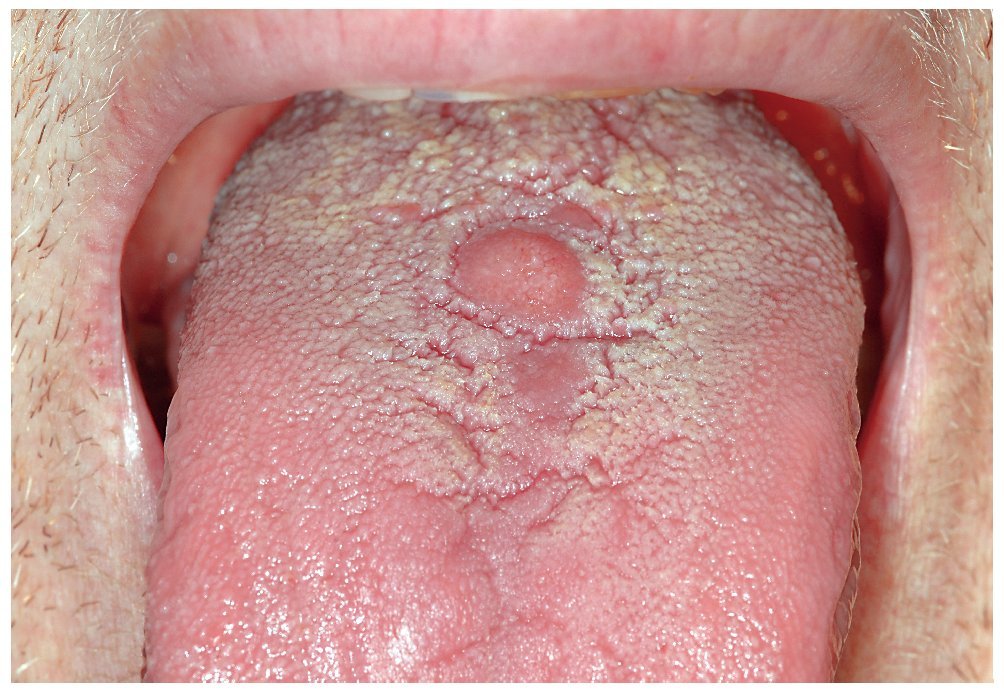
Las candidiasis asociadas a una hiperplasia tisular pueden requerir un tratamiento quirúrgico. De este tipo de candidiasis forman parte las alteraciones hiperplásicas, como el tipo III de Newton (figs. 2a a 2e), o las lesiones hiperplásicas en la glositis romboidal media (figs. 3a a 3e). Para ello se utiliza actualmente sobre todo el láser, ya que permite una eliminación nítida del excedente tisular.
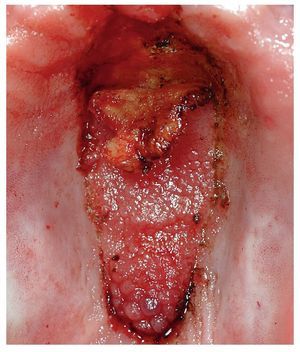
Figura 2a. Hiperplasia papilar del maxilar y del paladar duro (estomatitis protésica grado III, lesión por candidiasis) en un paciente de 59 años. En el centro de la línea vibratoria (zona de transición entre el paladar duro y el paladar blando) se observa además una hiperplasia fibrosa (fibroma irritativo) debido a una retención deficiente de la prótesis.
Figura 2b. Después de un tratamiento antimicótico inicial y del rebase (provisional) de la prótesis se extirpan la hiperplasia fibrosa y la zona hiperplásica papilar en el paladar duro con láser de CO2.
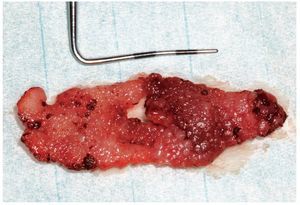
Figura 2c. El fragmento de mucosa extirpado íntegramente del pa ladar duro con la zona de hiperplasia papilar es remitido para su examen histopatológico.
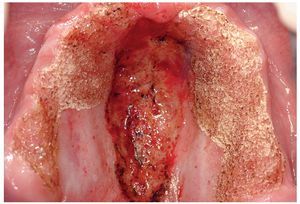
Figura 2d. Por último se vaporiza con el láser de CO2 la mucosa queratinizada en la región de la cresta alveolar palatina que presenta únicamente una ligera alteración papilar.
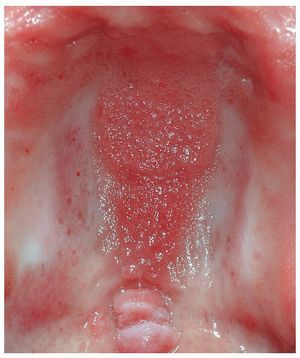
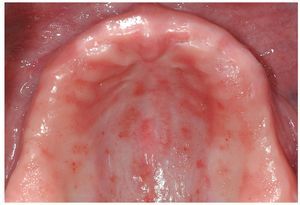
Figura 2e. En la revisión de control 6 meses después de la intervención se observa una mucosa totalmente cicatrizada en el paladar duro. Sin embargo, se observan algunas zonas eritematosas confluyentes (recidiva de la estomatitis protésica grado I-II).
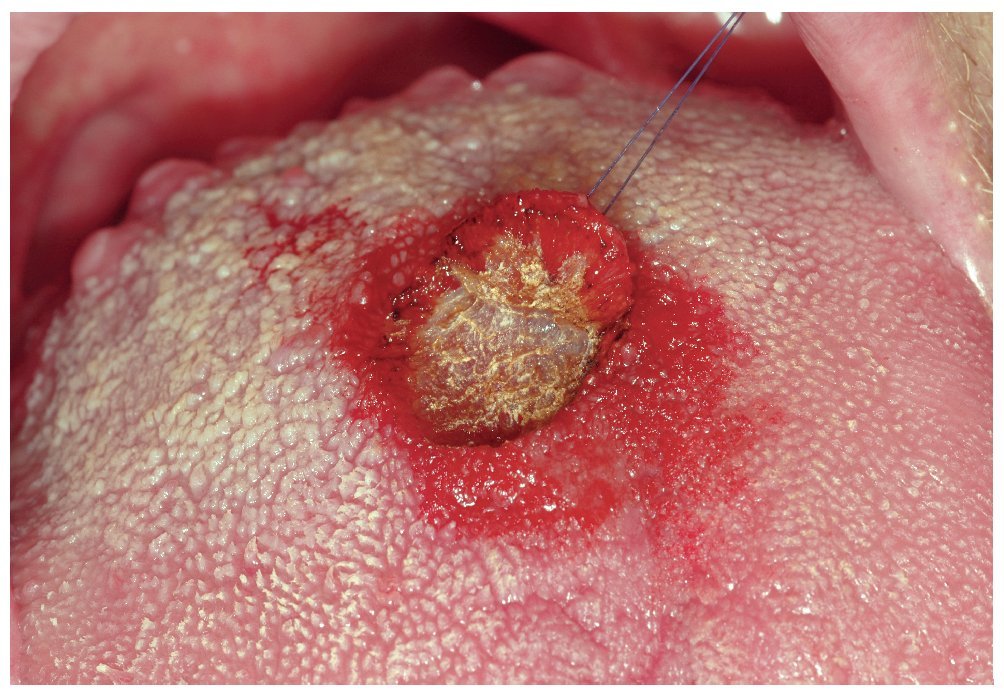
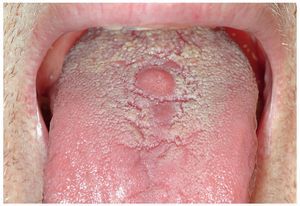
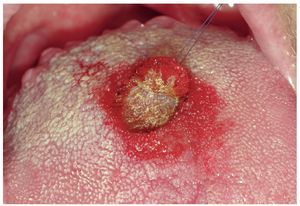
Figura 3a. Paciente de 49 años con una lesión indurada redonda manifiesta en el dorso de la lengua (tercio distal).
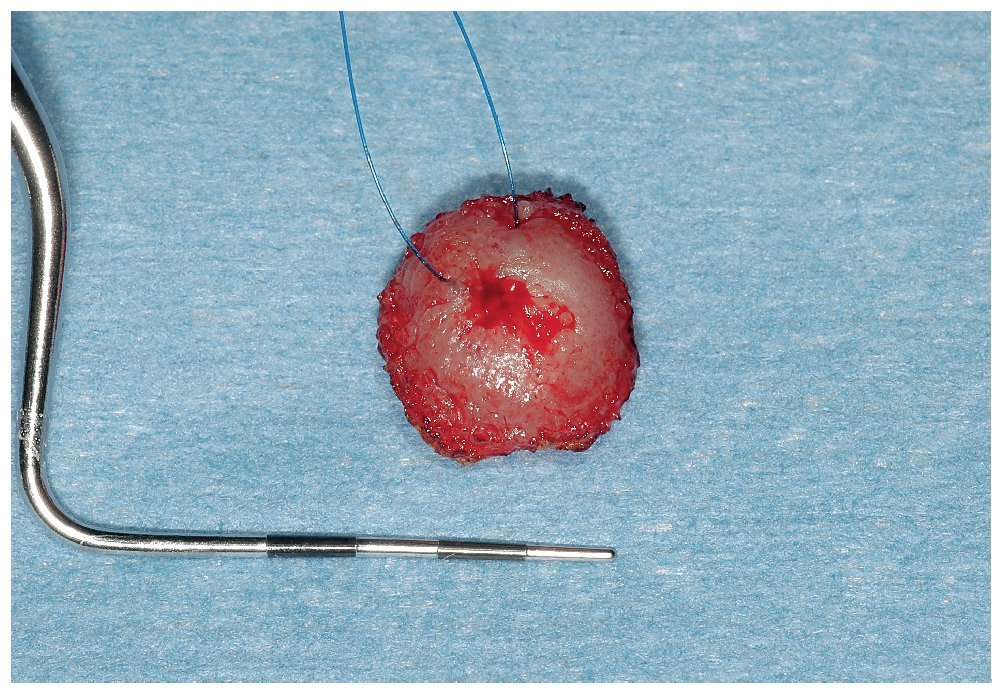
Figura 3b. Se procede a la extirpación diagnóstica y terapéutica (biopsia por escisión) con láser de CO2 de toda la lesión mucosa.
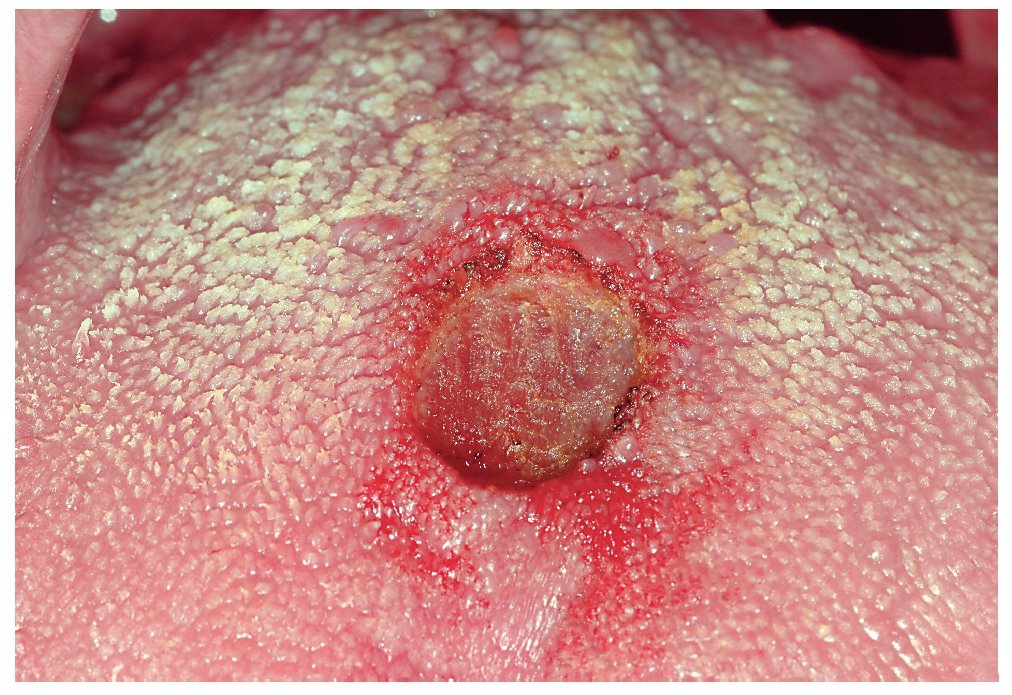
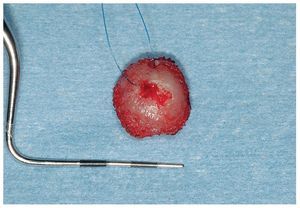
Figura 3c. El fragmento de mucosa extirpado íntegramente del dorso de la lengua es remitido para su examen histopatológico. Diagnóstico: glositis romboidal media.
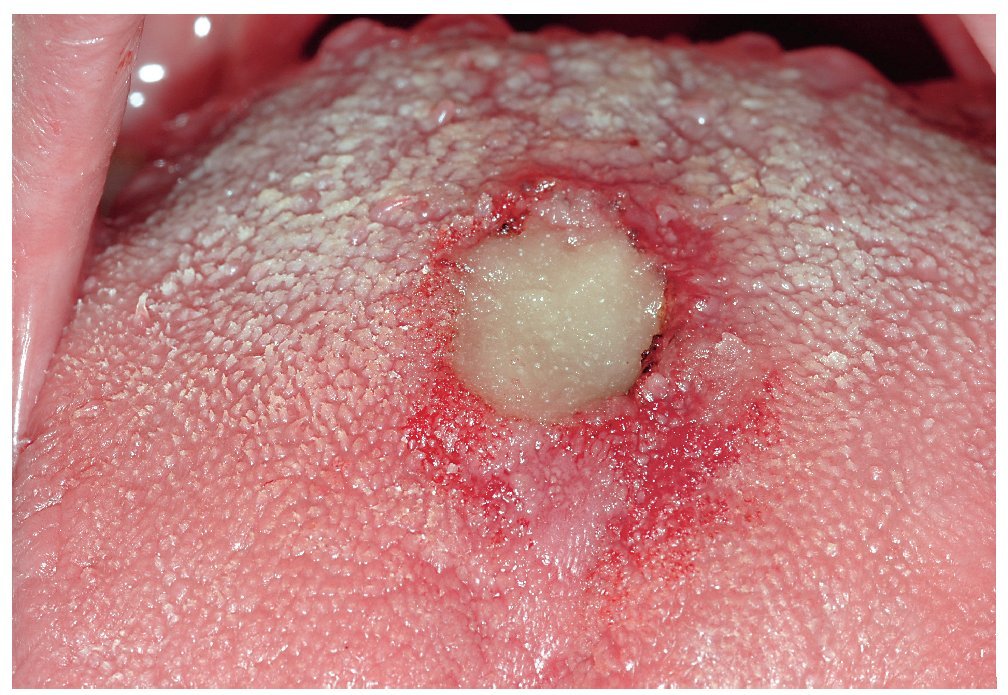
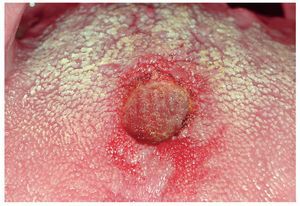
Figura 3d. Después de la escisión con láser, se observa un pequeño defecto mucoso no sangrante en el dorso de la lengua.
Figura 3e. Para estimular la cicatrización y prevenir el dolor se cubre la herida con una pasta especial para heridas (Solcoseryl Dental pasta adhesiva, Valeant Pharmaceuticals Germany, Eschborn).
Factores predisponentes
Aparte de la mejora del asiento y de la calidad de la superficie protésica, se consideran factores predisponentes aquellos que favorecen la colonización o la invasión por gérmenes patógenos y afectan la inmunidad del paciente.
Las lesiones erosivas de la mucosa oral deben ser tratadas. También se ha de encontrar una solución para eliminar la xerostomía (revisión de la medicación en relación con su efecto reductor de la secreción salival y su posible sustitución previa consulta con el médico de cabecera del paciente, estimulación de la secreción salival). Asimismo, se debe motivar al paciente para que deje de fumar.
Se deben detectar y, siempre que sea posible, tratar las enfermedades generales que pudiera padecer el paciente. De este grupo forman parte sobre todo la diabetes mellitus, las hemopatías y otras enfermedades generales graves. En caso de resistencia al tratamiento conviene consultar con el internista y descartar la existencia de enfermedades oncológicas. Se ha de descartar también una infección por el VIH o el SIDA. Los medicamentos son otro posible factor desencadenante, destacando fundamentalmente los antibióticos, los citostáticos, los glucocorticoides, estos últimos sobre todo en forma inhalada, y otros inmunosupresores.
Resistencias
C. albicans, el germen causal más importante desde siempre, está mostrando recientemente una falta creciente de sensibilidad frente al antimicótico más utilizado hoy día, el fluconazol. Se han descubierto una variedad de mecanismos de resistencia, como un aumento de la expulsión del medicamento por la célula diana por acción de bombas microbiológicas5. En la candidiasis oral, la resistencia también puede deberse a la presencia de patógenos causales distintos a C. albicans.
Profilaxis de la recidiva
La prevención de la colonización por Candida en la región orofaríngea es extremadamente importante en pacientes inmunodeprimidos, dado que la infección puede diseminarse a partir de una colonización local inicial4. Se debería proteger sobre todo a pacientes predispuestos frente a infecciones por contacto.
Algunos estudios recientes han mostrado que las lesiones cariosas podrían representar un reservorio preferencial de gérmenes de Candida. De ahí la importancia, desde la perspectiva médica general y odontológica, de eliminar las lesiones de caries especialmente en los pacientes inmunodeprimidos9. En este caso no sería suficiente con un tratamiento antimicótico aislado. Otros estudios no confirmaron estos resultados o, como mínimo, cuestionaron el papel de C. albicans en la cariogénesis6.
La disminución de los mecanismos de defensa predispone a los pacientes inmunodeprimidos a las recidivas, que, no obstante, también pueden ser el resultado de la administración de dosis subterapéuticas, de la elección de un antibiótico erróneo, del incumplimiento de los pacientes o de cambios en el espectro de especies de Candida. Las especies de Candida pueden mostrar resistencias a algunos antibióticos aislados. Otro aspecto importante es que la curación clínica o la desaparición del cuadro clínico no equivale a la eliminación de la flora micótica7.
Ya se han mencionado las medidas que implantar para extremar la higiene de la prótesis. Se ha de prestar atención a la limpieza cuidadosa y al recambio periódico del cepillo dental y de otros instrumentos para la higiene dental (cepillos interdentales, limpiador lingual). En estos casos se puede utilizar la clorhexidina como colutorio y también como solución de limpieza para prótesis. En el caso de los lactantes es necesario hervir los chupetes y las tetinas.
La presencia de una candidiasis concomitante en la pareja puede desencadenar una infección en «ping pong». En estos casos está indicado tratar a los dos miembros de la pareja.
Correspondencia: W. Bengel.
Röhrenbach 1, 88633 Heiligenberg, Alemania.
Correo electrónico: wbengel@gmx.de
M. M. Bornstein.
Clínica de Cirugía Oral y Estomatología. Clínicas Odontológicas de la Universidad de Berna.
Freiburgstrasse 7, CH-3010 Berna, Suiza.