Se estima que la transmisión vertical del virus de la varicela ocurre entre un 8 y un 25% de los casos. De estos, solo en un 1-2% de las ocasiones se producirá el síndrome de varicela congénita (SVC), sobre todo si la infección ocurre entre las semanas 12-20 de gestación.
La detección del DNA del virus en líquido amniótico, junto con la presencia de marcadores ecográficos de afectación fetal, hacen el diagnóstico altamente probable.
Presentamos el caso de una tercigesta que en la semana 14.ª de gestación contrajo varicela, ocurriendo afectación fetal (calcificaciones hepáticas y miocárdicas en ecografía) y muerte del neonato al mes de vida.
Actualmente, la inmunización pasiva representa la única estrategia activa para prevenir las graves consecuencias del SVC si una gestante no inmune se expone al VVZ antes de la semana 20 de gestación, ya que, tanto el uso de antivirales como profilaxis o como tratamiento como el uso de inmunoglobulina anti VVZ tras un contacto, no han mostrado resultados concluyentes.
Por todo esto, consideramos capital la correcta información a los padres y el adecuado control de este tipo de gestaciones.
Vertical transmission of the varicella virus is estimated to occur in 8% to 25% of cases. Among these, congenital varicella syndrome develops in only 1% or 2% of transmissions, especially if the infection occurs between weeks 12 and 20 of pregnancy.
The detection of DNA from the virus in the amniotic fluid, combined with the presence of ultrasonographic markers of fetal involvement, leads to a highly likely diagnosis. We present the case of a gravida 3 who contracted varicella at week 14 of gestation, with fetal involvement (hepatic and myocardial calcifications detected on ultrasonography) and newborn death at 1 month of life.
Currently, passive immunization is the only active strategy to prevent the serious consequences of congenital varicella syndrome if a non-immune pregnant woman is exposed to the varicella zoster virus before week 20 of pregnancy, since neither the use of antiviral prophylaxis or treatment, nor the use of anti-varicella zoster virus immunoglobulin have been proved to give significant results. Thus, it is of the utmost importance to provide information to parents and adequate management of this type of pregnancy.
La incidencia de la varicela en el embarazo es baja, habiendo sido estimada en torno al 2-3%. Esto se debe a que hasta el 90% de las mujeres en edad fértil poseen inmunidad frente a este virus, ya sea natural o mediante vacunación1,2.
Considerando esta baja incidencia, la transmisión vertical del virus puede ocurrir solo entre un 8 y un 25% de los casos. En la mayoría de las ocasiones, no se produce infección fetal y los niños nacidos son sanos1,3-5.
Solo en un 1-2% de los casos de varicela materna, se producirá el llamado síndrome de varicela congénita (SVC), mediante una reactivación intrauterina del virus, siendo más probable si la infección materna ocurre entre las 12 y las 20 semanas de gestación1,3,6-8.
El SVC está constituido, principalmente, por cicatrices cutáneas que siguen dermatomas junto con otras alteraciones sistémicas como pueden ser lesiones oculares, defectos en las extremidades, trastornos en la columna lumbo-sacra, alteraciones de los esfínteres genitourinarios y digestivos, y diferentes lesiones cerebrales1,3,7.
Se considera difícil que el RN presente el SVC si, durante la gestación, no se han identificado los llamados marcadores ecográficos (tabla 1)1,7,9.
Marcadores ecográficos de afectación fetal
| - En líquido amniótico: polihidramnios |
| - En extremidades: deformidad, acortamiento, anomalías articulares |
| - En cráneo: microcefalia, ventriculomegalia, hidrocefalia |
| - En tejidos blandos: calcificaciones hepáticas, cerebrales y miocárdicas |
| - Focos ecogénicos: SNC, intestino, pulmones |
| - Retraso del crecimiento intrauterino |
| - Placentomegalia |
| - Hídrops fetal |
Pero, si estos marcadores ecográficos están presentes, junto con la detección del DNA del virus en líquido amniótico (mediante técnicas de PCR), el diagnóstico de infección fetal es altamente probable, y así debe informarse a los padres, ya que hasta un 20% de los recién nacidos infectados, presentarán secuelas.
Respecto a los resultados neonatales, la afectación fetal conlleva un 30% de mortalidad en los primeros meses de vida, un 4% de herpes zóster en los 2 primeros años y una alta mortalidad infantil debido a reflujo gastroesofágico intratable, neumonía aspirativa y fallo respiratorio3,7,10.
Caso clínicoPaciente de 27 años de edad, tercigesta, con 2 interrupciones voluntarias de las gestaciones anteriores, sin otros antecedentes personales de interés, que tuvo un control inicial normal de la gestación, con ecografía del primer trimestre satisfactoria. Consultó de forma urgente en la semana 14+2 de gestación, por presentar lesiones tipo mácula, eritematosas y pruriginosas diseminadas por tronco, abdomen y miembros.
El diagnóstico inicial fue de reacción alérgica, pautándose tratamiento sintomático con corticoides y antihistamínicos, aunque la evolución de las lesiones a la formación de vesículas y ampollas indujo a establecer el diagnóstico de sospecha de varicela, confirmado mediante serología positiva de IgM e IgG frente a virus varicela-zoster (VVZ). El control ecográfico realizado en ese momento (16+2SG) demostró la normalidad ecográfica fetal.
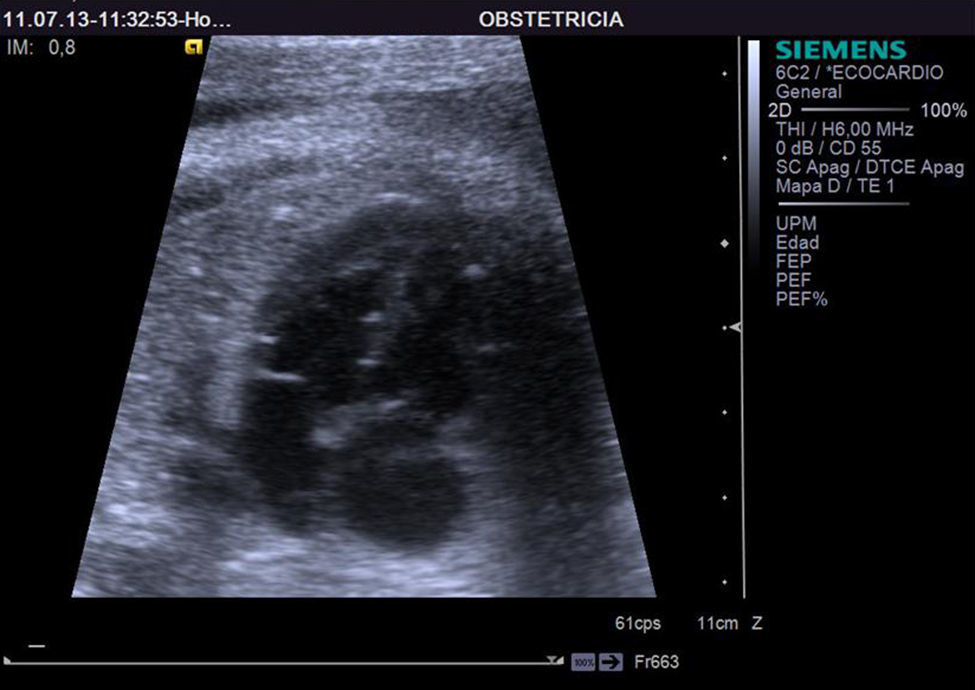
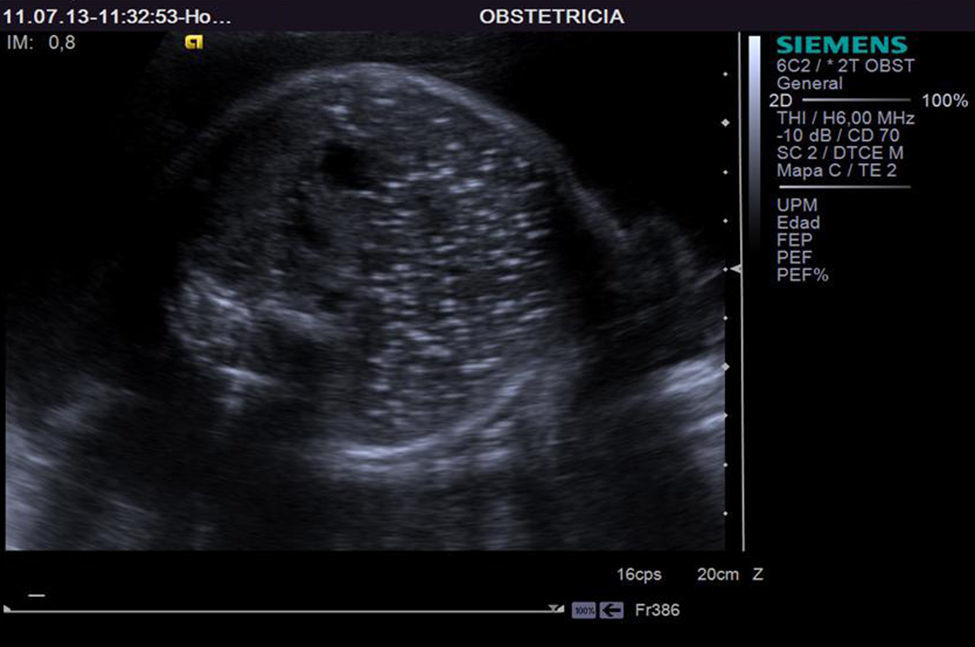
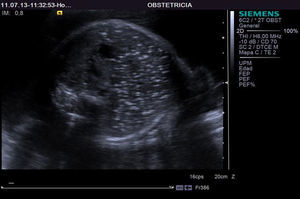
En la ecografía morfológica del segundo trimestre realizada en la semana 20+3 de gestación se objetivó la presencia de calcificaciones difusas intraabdominales y en miocardio, sin otras lesiones ni malformaciones aparentes en el feto (figs. 1 y 2).
Ante la sospecha diagnóstica de SVC, se propuso amniocentesis que se realizó en la semana 20+6 de gestación, solicitándose cariotipo, alfafetoproteína, cultivo y DNA11 del virus, siendo estas pruebas no concluyentes, salvo el cariotipo, que era 46XY.
Los controles periódicos posteriores no demostraron cambios significativos, hasta la semana 33+5 en la que se evidenció una restricción del crecimiento fetal, con un peso estimado en el percentil 4, con IP de la arteria umbilical y cerebral media normales en el estudio Doppler.
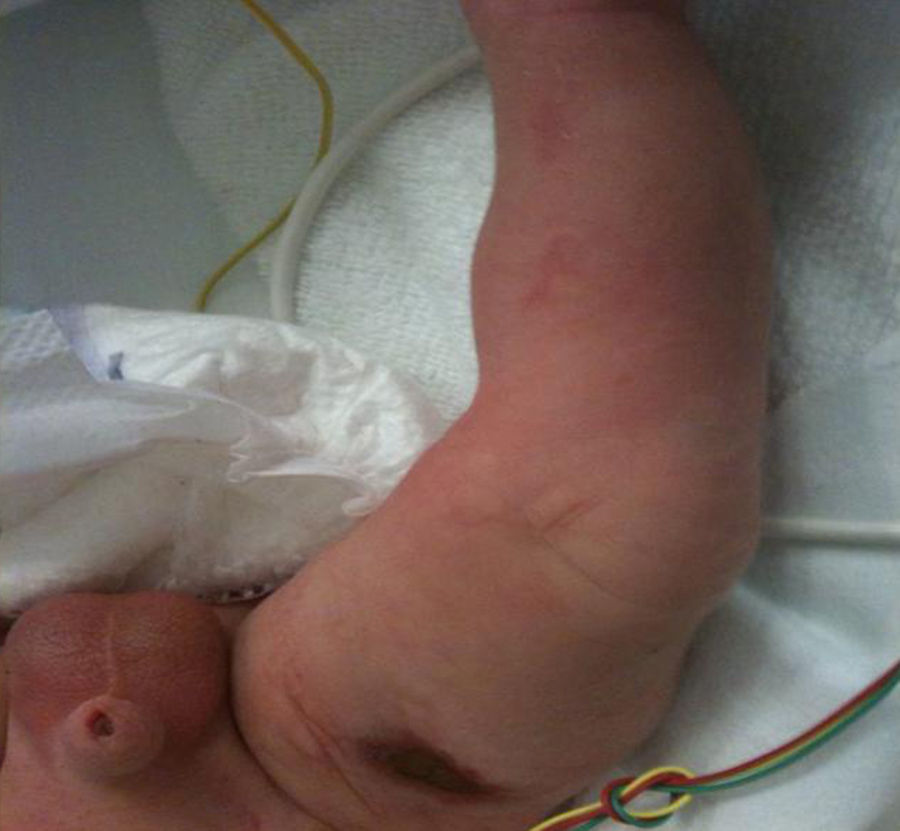
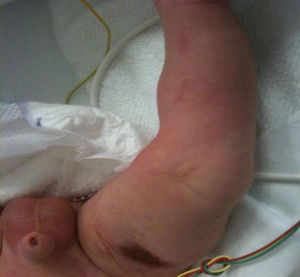
Finalmente, en la semana 35+4, se produjo una rotura prematura de membranas, iniciándose el parto de manera espontánea, y finalizando mediante cesárea por parto estacionado. Nació un varón de 2.166 gramos, con Apgar 7/9, destacando una hipotonía global manifiesta y lesiones cicatriciales, siguiendo dermatomas, sobre todo en miembros inferiores, con una lesión en fase costrosa, de unos 2cm de diámetro en muslo derecho (fig. 3).
El diagnóstico neonatal fue el de infección congénita por varicela, y este fue realizado a través de la exploración física compatible (lesiones siguiendo dermatomas y coriorretinitis), pruebas serológicas para VVZ y pruebas de imagen (RMN craneal sin contraste y ecografía transfontanelar), entre otras exploraciones complementarias.
Los resultados fueron los siguientes:
- -
Serología para VVZ con Ig G positiva, Ig M negativa.
- -
PCR de VVZ en sangre y líquido cefalorraquídeo negativas.
- -
Ecocardiografía con calcificaciones miocárdicas y pericárdicas múltiples, ductus arterioso persistente, fosa oval permeable.
- -
Ecografía abdominal con calcificaciones hepáticas, esplénicas e intestinales, déficit de motilidad intestinal, alteración esfinteriana.
- -
RMN y ecografía transfontanelar con calcificaciones en ganglios basales y sustancia blanca.
- -
Electroencefalografía con encefalopatía tipo brote-supresión.
Finalmente, al mes de vida se produjo el exitus del neonato por reflujo intratable y fallo respiratorio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún coflicto de intereses.