Conocer cómo se controla el feto de bajo riesgo durante las últimas semanas del embarazo y el parto en los hospitales españoles.
MétodoBajo el patrocinio de la Sociedad Española de Ginecología y Obstetricia, se realiza una encuesta por internet sobre cómo se realiza el control del feto de bajo riesgo en 31 hospitales públicos y en 5 privados.
ResultadosUn total de 34 hospitales realizan el control durante el embarazo mediante registros no estresantes (NST) y el 5,6% restante con perfil biofísico abreviado. En 17 de los hospitales, cuando los registros NST no son reactivos, 10 hospitales utilizan el perfil biofísico abreviado, 4 el Doppler de los vasos fetales y 3 la amnioscopia.
Durante el parto todos los hospitales realizan el control mediante registro cadiotocográfico (CTG) continuo durante la totalidad del parto en el 83,3%, y el resto mediante ventanas. Cuando el trazado no es tranquilizador, en 5 recurren a la pulsioximetría, en 3 al análisis del espacio ST (STAM) y en otros 3 al Doppler de vasos fetales. El 69,4% de los hospitales realizan microtoma y pH en la arteria umbilical.
ConclusiónEl registro NST es preferido para el control del feto durante las últimas semanas del embarazo. Durante el parto se utiliza el registro CTG, y en el 69,4% recurren a la microtoma cuando el registro no es tranquilizador.
To determine how low-risk fetuses are monitored during the last few weeks of pregnancy and labor in Spanish hospitals.
MethodAn electronic survey on the management of low-risk fetuses was conducted under the aegis of the Spanish Society of Obstetrics and Gynecology in 31 public hospitals and in 5 private hospitals.
ResultsDuring pregnancy, a non-stress test (NST) was used in 34 hospitals and the abbreviated biophysical profile was used in 5.6%. When a non-reassuring fetal pattern was found, the abbreviated biophysical profile was used in 10 hospitals, fetal Doppler in four and amnioscopy in three.
During labor, all hospitals performed cardiotocographic monitoring (CTG), which was continuous in 83.3% and through windows in the remainder. When the results of CTG were non-reassuring, pulse-oximetry was used in five centers, ST space analysis (STAM) in three and fetal Doppler in a further three. Microtome and umbilical artery pH sampling were performed in 69.4% of hospitals.
ConclusionNST is the preferred test for fetal monitoring in the last few weeks of pregnancy. During labor, CTG is currently used, and only 69.4% of centers use microtome when a non-reassuring CTG pattern is observed.
La hipoxia y la consiguiente acidosis son en última instancia la causa de la mortalidad perinatal y de las lesiones del recién nacido. Encontrar un método para detectar los fetos con riesgo es uno de los desafíos que tiene planteada la medicina materno-fetal. Se han utilizado varios test para detectar los fetos con riego durante el embarazo y el parto. Durante el embarazo se han propuesto el recuento de los movimientos fetales1–3, los registros cardiotocográficos (CTG) con contracciones, los registros no estresantes (NST)4–6, la medición del volumen de líquido amniótico7,8, el perfil biofísico9,10 y el Doppler de las arterias uterinas y de los vasos fetales11,12. Durante el parto se ha utilizado el método clínico consistente en la elaboración del partograma junto con la auscultación y la observación del líquido amniótico13,14, el registro cadiotocográfico15,16, la microtoma fetal17, el análisis de electrocardiograma fetal (STAM)18 y la pulsoximetría19, entre otros.
En el embarazo de bajo riesgo se han utilizado varios métodos para el control del feto, y de ellos solo pueden utilizarse el recuento de movimientos fetales por la paciente y en el registro CTG en condiciones basales, también denominado el NST. Por el contrario, los registros CTG con estimulación y sin ella, la valoración de la cantidad de líquido amniótico por ecografía, así como el perfil biofísico y el Doppler de los vasos placentarios y fetales se considera que no reúnen las características para ser aplicados de forma sistemática a todas las embarazadas.
A pesar de que la mayor parte de la mortalidad y de la morbilidad perinatales se da entre las gestantes etiquetadas como de alto riesgo, no es menos cierto que, con más frecuencia de lo deseado, suceden muertes y morbilidad perinatal en gestantes que a priori están etiquetadas como de bajo riesgo. Ninguno los test aplicados durante el embarazo de bajo riesgo ha demostrado reducir la morbimortalidad perinatal, y por otro lado, los que defienden su utilización no se ponen de acuerdo ni con el método ni a partir de qué edad gestacional debe utilizarse. Es por ello que nos ha parecido oportuno realizar una encuesta sobre el protocolo de control del feto de bajo riesgo durante el embarazo y del parto del feto de bajo riesgo en los hospitales españoles.
MétodoSe ha realizado durante el año 2010 una encuesta vía internet a 36 de los hospitales más importantes de España: 31 públicos y 5 privados. Los hospitales que han intervenido en la encuesta son los siguientes:
- •
Hospital 12 de Octubre, Madrid (José Manuel Hernandez García).
- •
Hospital Arquitecto Marcide, La Coruña, El Ferrol (Francisco Javier Martínez Mendaña).
- •
Hospital Central de Asturias, Oviedo (Secundino Villaverde).
- •
Hospital Clínico de San Carlos, Madrid (Miguel Ángel Herraiz).
- •
Hospital Clínico de Valencia, Valencia (Antonio Cano).
- •
Hospital Clínico Universitario, Zaragoza (Ernesto Fabre).
- •
Hospital Universitario de San Juan, Alicante (Pedro Acien).
- •
Hospital de Cruces, Bilbao (Juan Carlos Melchor).
- •
Hospital de Fuenlabrada, Madrid (Pilar Miranda).
- •
Hospital Universitario de Guadalajara, Guadalajara (Juan Carlos Monte y Juan Álvarez de los Heros).
- •
Hospital de Puerto Real, Cádiz (Rafael Comino).
- •
Hospital de Madrid-Norte San Chinarro, Madrid (Eduardo Cabrillo).
- •
Hospital de San Pablo, Barcelona (Juan Parra).
- •
Hospital Clinico Universitario, Santiago de Compostela (Rafael Uceda).
- •
Hospital de Valdecilla, Santander (José Ramón de Miguel).
- •
Hospital General de Segovia, Segovia (Ricardo Santamaría).
- •
Hospital Gregorio Marañón, Madrid (Ángel Aguarón).
- •
Instituto Dexeus, Barcelona (Bernat Serra).
- •
Hospital La Fe, Valencia (Alfredo Perales).
- •
Hospital La Paz, Madrid (Antonio González).
- •
Hospital Montepríncipe, Madrid (María Luisa Cano).
- •
Hospital Princesa Sofía, Córdoba (Santiago Carrasco).
- •
Hospital Ruber Internacional, Madrid (Juan José Vidal Pelaez).
- •
Hospital San Juan de Dios, Barcelona (José María Lailla).
- •
Hospital Santa Cristina, Madrid (Fernando Izquierdo y José Manuel Bajo).
- •
Hospital Universitario de Canarias, Tenerife (Juan Troyano y Dra. Álvarez).
- •
Hospital Universitario Materno-Infantil, Gran Canarias, Las Palmas (José Angel García Hernandez).
- •
Hospital Vall d’Ebron, Barcelona (Luis Cabero Roura).
- •
Hospital Virgen de Valmes, Sevilla (Rogelio Garrido).
- •
Hospital Virgen de la Salud, Toledo (María Luisa Cañete y Ángel Salcedo).
- •
Hospital Virgen del Camino, Pamplona (Miguel Ezcurdia Gurpegui).
- •
Hospital Puerta de Hierro, Madrid (Enrique Iglesias).
- •
Hospital la Resaca, Murcia (Lorenzo Abad).
- •
Hospital Puerta del Mar, Cádiz (José Luis Bartha).
- •
Hospital Materno Infantil, Badajoz (Francisco García).
- •
Clínica Adeslas, Almería (Carlos Pérez Serrano).
El cuestionario constó de las siguientes preguntas:
- •
¿Hacen control del feto durante el embarazo?
- •
¿A partir de qué semana comienzan a hacer el control?
- •
¿Qué tipo de control?
- •
Cuando interrumpen la gestación ¿a qué edad gestacional lo hacen?
- •
¿Cómo hacen el control del feto durante el parto?
- •
¿Qué tipo de control realizan?
- •
¿Realizan pH en arteria umbilical?
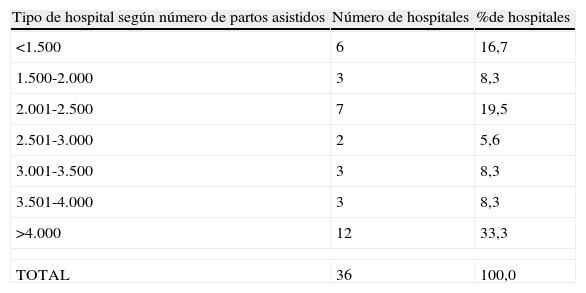
Los hospitales se agruparon según el número de partos asistidos en el año 2010, con intervalos de 500 comenzando con los que tuvieron menos de 1.500 partos al año (tabla 1).
Agrupación de los hospitales según el número de partos asistidos el año 2010
| Tipo de hospital según número de partos asistidos | Número de hospitales | %de hospitales |
| <1.500 | 6 | 16,7 |
| 1.500-2.000 | 3 | 8,3 |
| 2.001-2.500 | 7 | 19,5 |
| 2.501-3.000 | 2 | 5,6 |
| 3.001-3.500 | 3 | 8,3 |
| 3.501-4.000 | 3 | 8,3 |
| >4.000 | 12 | 33,3 |
| TOTAL | 36 | 100,0 |
A la pregunta de si hacen control fetal durante las últimas semanas del embarazo los 36 hospitales contestaron afirmativamente (el 100%). Los resultados a las preguntas a partir de qué semanas se hace el control, qué tipo de control, en qué semana se interrumpe la gestación, cómo hacen el control del feto durante el parto, qué tipo de control realizan y si hacen pH en arteria umbilical, se exponen en las tablas 2 a 7.
¿Qué tipo de control realizan durante el emvarazo?
| Número de hospitales | % | |
| Monitorización no estresante | 34 | 94,4 |
| Perfil biofísico abreviado | 2 | 5,6 |
| Hay 17 hospitales (47,2%) que cuando el NST no es reactivo recurren a otros métodos: | ||
| Perfil biofísico abreviado | 10 | 58,8% |
| Doppler de vasos fetales | 4 | 23,6% |
| Amnioscopia | 3 | 17,6% |
Control durante el parto
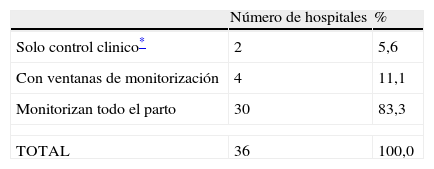
| Número de hospitales | % | |
| Solo control clinico* | 2 | 5,6 |
| Con ventanas de monitorización | 4 | 11,1 |
| Monitorizan todo el parto | 30 | 83,3 |
| TOTAL | 36 | 100,0 |
El NST registra de forma continua la frecuencia cardiaca y la dinámica uterina utilizando como señal para frecuencia cardiaca el Doppler y para la dinámica un transductor que recoge la deformación de la pared abdominal. Se registran así, de forma semicuantitativa, las contracciones y los movimientos fetales. Los registros se catalogan como normales «reactivos» y «no reactivos» o anormales. Todos los hospitales realizan control del feto al final de la gestación; el método utilizado es el NST en 34 hospitales (94,4%), y sólo en 2 hospitales emplean el perfil biofísico abreviado. A pesar de no existir evidencia de que el control fetal mediante NST durante las últimas semanas en los embarazos de bajo riesgo disminuya la morbimortalidad perinatal5,20,21, si bien tiene una buena sensibilidad, el valor predictivo no llega al 50%22, con el inconveniente de que la alta incidencia de falsos positivos aumenta el índice de cesáreas innecesarias.
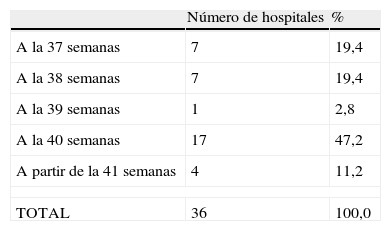
Todos los hospitales realizan control del feto cuando la gestación llega a término, pero hay variaciones en cuanto a la semana en que comienza; los más precoces (19,4%) comienzan a las 37 semanas, el 11,2% lo hace a partir de las 41 semanas y el resto a partir de las 42 semanas. Se sabe que la edad gestacional puede influir en el resultado del NST; a las 28 semanas solo el 60% de los fetos normales tienen un NST reactivo23, y la incidencia va aumentando hasta llegar a término. Comenzar a las 37 semanas y no antes posiblemente se deba a la gran incidencia de falsos negativos que obliga a la interrupción del embarazo, lo cual puede contribuir a originar prematuridad iatrogénica. Para evitar esta posibilidad algunos (el 47,2%), cuando el NST no es reactivo, recurren a otros métodos: la mayoría de estos (58,8%) recurren al perfil biofísico, mientras que el Doppler de las vasos fetales solo lo emplean el 23,6%; por último está la amnioscopia, con solo el 17,3%; no se ha investigado si estos métodos hicieron cambiar el diagnóstico de los NST no reactivos.
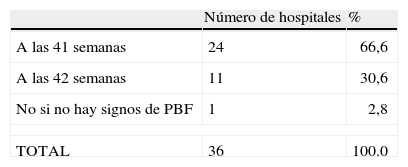
En los últimos años se ha puesto de manifiesto que la mortalidad perinatal aumenta a partir de las 40 semanas cumplidas24–26, y por esta razón la tendencia es a interrumpir la gestación antes de cumplirse las 42 semanas. El 66,6% de los hospitales interrumpe la gestación al llegar a las 41 semanas, y el 30,6% al llegar a las 42 semanas; solamente hay un hospital que continúa el control del feto y solo interrumpe el embarazo si aparecen signos de sospecha de pérdida de bienestar fetal. Estas diferencias en cuando a interrumpir la gestación posiblemente se deban a la experiencia de cada hospital y a los recursos de que disponen; hay que tener en cuenta que si bien es verdad que se evitan muertes perinatales, se estima que hay que realizar 500 inducciones al llegar a las 41 semanas para evitar una muerte perinatal27, y el incremento de inducciones cuando se hace de forma sistemática a las 41 semanas, según un cálculo realizado en Noruega, supone más de 14.000 inducciones al año.
El control del feto durante el parto se realizó durante mucho tiempo mediante auscultación con estetoscopio de Pinard, y durante las dos últimas décadas algunos han preconizado la auscultación intermitente cada 15min durante 60s coincidiendo con la contracción, para recurrir solamente al registro CTG cuando surge una anomalía28,29. Este tipo de control únicamente se realiza en 2 de los 36 hospitales, pero solo cuando la paciente lo solicita de forma expresa. Resulta prácticamente imposible realizarlo en nuestro medio, ya que se requiere una matrona por cada parturienta30.
En una amplia revisión de Cochrane se evalúa el registro CTG continuo con o sin microtoma fetal versus auscultación intermitente, y no encuentran diferencias significativas en la mortalidad perinatal (en 11 trabajos con 33.513 mujeres; RR=0,85; IC 95%, 0,59-1,23); aumenta la tasa de cesáreas (RR=1,66; IC 95%, 1,30-2,13, 10 trabajos en 18.761 mujeres); no disminuye la incidencia de parálisis cerebrales (RR=1,74; IC 95%, 0,97-3,11 en 2 trabajos con 13.252 mujeres); como único efecto beneficioso se encontró una reducción de la incidencia de convulsiones neonatales (RR=0,50; IC 95%, 0,31-0,80, en 9 trabajos con 32.386 mujeres)31. La modalidad de realizar ventanas de monitorización la utilizan 4 hospitales (11,1%), mientras que 30 (80,3%) prefieren el registro continuo. El registro externo lo realizan 32 hospitales, mientras que 2 utilizan de forma sistemática el interno y otros 2 de forma ocasional.
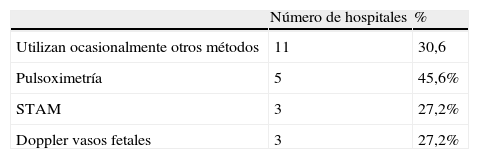
En 11 hospitales, cuando el registro CTG no es normal utilizan otros métodos: 5 la pulsioximetría, 3 el espacio ST del electrocardiograma del feto, y otros 3 el Doppler de las vasos placentarios y fetales. Al sumar al registro CTG la valoración del espacio ST se encontró una disminución de acidosis neonatal al límite de la significación (RR=0,64; IC95%, 0,41-1,00 en tres trabajos con 8.872 mujeres); una disminución significativa de microsomas y de la incidencia de los partos instrumentales vaginales, pero no se encontró influencia en la incidencia de cesáreas ni del número de fetos con Apgar <7 a los 5min32. La utilización de la pulsioximetría, a pesar de los informes de algunas publicaciones, no está dando los resultados esperados33.
En 25 hospitales se realiza pH del feto en sangre de cuero cabelludo cuando hay un registro no tranquilizante; hay que señalar que da la impresión de que la práctica de esta técnica, que hace unos años se preconizaba realizar siempre que aparecía un registro patológico, ha disminuido. Este cambio de actitud posiblemente se debe a que hemos aprendido a leer mejor los registros, al rechazo de algunos grupos a los métodos invasivos y a la influencia de las publicaciones americanas.
El control del feto durante el parto mediante CTG ha sido incorporado de forma masiva por los hospitales españoles y por la mayoría de los hospitales de los demás países, a pesar de no existir evidencia clara de su utilidad. Según algunos autores, la prematura adopción de esta técnica ha llevado a que la interpretación de registros anormales contribuya a un aumento de los partos quirúrgicos, a una mayor demanda por mala praxis, y todo ello sin que haya disminuido la incidencia de parálisis cerebrales34,35. A pesar de ello se sigue utilizando, posiblemente debido a que es el único procedimiento objetivo que puede ser valorado a posteriori por otros observadores distintos a los actores del parto, y también constituye una prueba de gran valor judicial y médico-forense.
En todos los hospitales evalúan al recién nacido mediante el test de Apgar, y en 25 (69,4%) realizan también pH en sangre de arteria umbilical. Los test clínicos para valorar el recién nacido —a la cabeza de los cuales está el test de Apgar— pecan de subjetividad y de un valor relativo; por esta razón, desde hace algunos años son muchos los que han introducido el valor pH y el exceso de base en sangre de la arteria umbilical para dilucidar si existió hipoxia intraparto. Por este motivo, un grupo de expertos reunidos en Alice Spring (Australia) en marzo de 1998 definió los criterios que debe reunir una hipoxia intraparto para poder ser considerada causante de parálisis cerebral.
Los criterios esenciales fueron:
- •
Evidencia de una acidosis metabólica definida por un pH <7 y un déficit de base ≥12mmol/l en sangre obtenida de la arteria umbilical nada más nacer el feto.
- •
La parálisis cerebral afecta a los cuatro miembros y es de tipo espástico o discinesia.
- •
Exclusión de otras causas como traumas, alteraciones de la coagulación, infecciones o anomalías congénitas36.
Dado que estos criterios son admitidos por prácticamente todas las instituciones hospitalarias del mundo, es de desear que la práctica del pH en arteria umbilical se incorpore de forma sistemática, ya que, además del valor clínico, constituye el argumento más contundente en casos de reclamaciones judiciales en los casos de parálisis cerebrales atribuidas al parto.
En conclusión, el control del feto de bajo riesgo se hace en todos los hospitales mediante el NST, pero no hay unanimidad en la cuestión de cuándo empezar: mientras unos comienzan a la 37 semanas, otros lo hacen más tarde. Existe casi unanimidad en interrumpir la gestación cuando llega a término, aunque no todos lo hacen a la misma edad gestacional. Solo en un hospital esperan hasta la aparición espontánea del parto.
La totalidad de los hospitales controlan el feto durante el parto mediante CTG, la mayoría externo. Es de señalar la baja utilización del pH intraútero y la escasa utilización de otros métodos complementarios al CTG.