El status epiléptico (SE) constituye una emergencia neurológica que requiere un rápido diagnóstico y tratamiento debido a su elevada morbimortalidad. Conocer la disponibilidad de recursos de diagnóstico y tratamiento locales es importante para mejorar los resultados terapéuticos a través de estrategias efectivas.
ObjetivoRelevar los recursos disponibles para diagnóstico y tratamiento de SE en establecimientos asistenciales de la República Argentina.
Material y métodosEl grupo de trabajo de Epilepsia de la Sociedad Neurológica Argentina distribuyó en julio de 2021 una encuesta semiestructurada voluntaria a 51 centros representativos en atención de pacientes con SE. Se solicitó información sobre el modelo de atención de salud, protocolos farmacológicos según fases del SE y recursos electroencefalográficos disponibles.
ResultadosPara la etapa temprana del SE encontramos que hay una adecuada disponibilidad de medicamentos anticrisis (MAC) en centros públicos y no públicos, siendo el lorazepam (LZP) la droga más elegida. En cuanto a la elección del tratamiento para el SE establecido encontramos que fenitoína es la más utilizada en centros públicos, mientras que levetiracetam (LEV) es el más elegido en centros no públicos siendo esta diferencia estadísticamente significativa (p < 0,0001). Se observó baja disponibilidad de monitoreo de electroencefalografía (EEG) en ambos ámbitos, aunque mayor disponibilidad de monitoreo prolongado en centros no públicos (p = 0,0003).
ConclusiónEste estudio proporciona información sobre los recursos disponibles en nuestro país para el manejo del SE y permite plantear estrategias educativas y de gestión para la mejora en su diagnóstico y tratamiento.
Status epilepticus (SE) is a neurological emergency that requires prompt diagnosis and treatment due to its high morbidity and mortality. Knowing the availability of local diagnostic and treatment resources is important for improving therapeutic outcomes through effective strategies.
ObjectiveTo assess the resources available for the diagnosis and treatment of SE in hospitals in the Argentine Republic.
Materials and methodsThe Epilepsy Working Group of the Argentine Neurological Society distributed a voluntary semi-structured survey to 51 representative centers for the care of patients with SE in July 2021. Information was requested regarding the healthcare model, pharmacological protocols for different phases of SE, and available electroencephalographic resources.
ResultsRegarding the early stage of SE, we found that there is adequate availability of antiseizure medications (ASMs) in both public and private centers, with lorazepam being the most commonly chosen drug. Regarding the treatment choice for established SE, we found that phenytoin is the most commonly used in public hospitals, while levetiracetam is the preferred choice in nonpublic hospitals, and this difference is statistically significant (p < 0.0001). There was a low availability of EEG monitoring in both settings, although there was a greater availability of prolonged monitoring in private centers (p = 0.0003).
ConclusionThis study provides information about the available resources in our country for the management of SE and allows for the development of educational and management strategies to improve its diagnosis and treatment.
El status epiléptico (SE) es una emergencia neurológica frecuente que requiere un rápido diagnóstico y tratamiento debido a su elevada mortalidad, estimada en 20% para el SE convulsivo generalizado, y en 50% para los pacientes que evolucionan a refractariedad. Debido a su elevada morbilidad y tiempo prolongado de internación en unidad de cuidados críticos, representa una emergencia con elevados costos para el sistema de salud1. La incidencia anual de SE en nuestro país ha sido estimada como de 24,3 por 100.000 habitantes por año2.
Clásicamente se determina la presencia de un SE ante una actividad epiléptica clínica o electrográfica continua que dura al menos cinco a 10 minutos o una actividad epiléptica recurrente sin recuperación del estado neurológico basal entre las crisis1,3. Según la última definición de la Liga Internacional de Epilepsia International (ILAE) se trata de una condición que resulta de una falla en los mecanismos responsables de la finalización de una crisis o el inicio de mecanismos que llevan a crisis anormalmente prolongadas. De acuerdo con esta nueva definición se establece el tiempo a partir del cual se debe iniciar tratamiento, llamado tiempo 1 (T1), y el tiempo a partir del cual podrían generarse consecuencias a largo plazo debido a injuria neuronal y alteración de las redes neuronales, llamado tiempo 2 (T2)4. Las definiciones de SE empleadas en el presente trabajo serán explicadas con más detalles en la sección de materiales y métodos.
La clasificación del SE propuesta por la ILAE considera cuatro ejes: 1) semiología; 2) etiología; 3) correlato en electroencefalografía (EEG); y 4) edad4. Siendo el eje 1 de la semiología el que más define los tiempos operativos para el inicio de tratamiento. Por la semiología se diferencian dos formas principales de SE, aquellos con síntomas motores prominentes y deterioro de la conciencia que se clasifican como SE convulsivos (SEC) en oposición a las formas no convulsivas de SE (SENC). Estos últimos suelen observarse en pacientes críticamente enfermos. Se ha informado la presencia de SENC en 10% de los pacientes en coma en unidades de cuidados intensivos en los que se utilizó monitorización continua de electroencefalografía (cEEG) y este tipo de SE es aún más común en pacientes con lesión cerebral aguda3.
Al ser una emergencia neurológica de elevada morbimortalidad, se requiere una atención inmediata. El diagnóstico y tratamiento se realizan en forma simultánea, continua y escalonada, utilizando diversos recursos cuya disponibilidad puede diferir en distintos centros, ya sean públicos o privados y de diferentes regiones de nuestro país. Los factores que condicionan el pronóstico del SE son la edad, la duración, la etiología y la respuesta al tratamiento, entre otros5. De todos estos factores resulta imprescindible actuar sobre la duración del SE, abreviando dicho periodo de tiempo para mejorar el pronóstico.
Nos planteamos la realización de este estudio con el objetivo de relevar los recursos disponibles tanto para el diagnóstico como para el tratamiento de SE en establecimientos asistenciales de la República Argentina. El conocimiento de la disponibilidad local de los recursos diagnósticos y terapéuticos es de vital importancia para organizar diferentes estrategias y así poder optimizar los resultados terapéuticos.
Materiales y métodosEl grupo de trabajo de Epilepsia de la Sociedad Neurológica Argentina distribuyó en línea durante el mes de julio de 2021 una encuesta semiestructurada a profesionales de centros que reciben usualmente pacientes con SE (neurólogos, especialistas en epilepsia y terapistas, ya sea profesionales de planta o residentes). La encuesta fue realizada a través de un formulario Google con preguntas de opción múltiple que se completó de forma anónima y voluntaria por un solo profesional de cada centro participante. Cada centro dispuso por sí mismo quien sería el profesional encargado de responder sin haberse preestablecido un criterio en particular.
El objetivo del trabajo fue analizar la información de las encuestas respondidas sin poder estimar de forma precisa la cantidad de centros que recibieron la encuesta y decidieron no contestar dada la modalidad del estudio (estudio en línea anónimo y voluntario). No se trató de un estudio censal ni de auditoría de recursos.
Se realizaron 21 preguntas (tabla 1) en las que se solicitó información sobre el modelo de atención de salud (público, privado y de seguridad social), protocolos farmacológicos según fases del SE y recursos electroencefalográficos disponibles.
Detalle de encuesta realizada
| Pregunta | Tipo de respuesta | Información adicional |
|---|---|---|
| 1. Lugar de trabajo: Indique nombre de la institución en la cual trabaja e indique si corresponde al ámbito público, privado o de obra socialInstitución públicaInstitución privadaObra socialNombre de la Institución | Elección múltiple con una sola opción posible | En nombre de la Institución:Texto libre |
| 2. Área de trabajoCABAConurbanoProv. de Bs AsOtra provincia | Elección múltiplecon una sola opción posible | En Otra provincia: Texto libre |
| 3. Su especialidad esNeurólogoTerapistaEpileptólogoResidente en Terapia intensivaResidente de Neurología | Elección múltiple con una sola opción elegible | |
| 4. ¿Que medicación anticrisis (MAC) dispone actualmente en su institución para la etapa temprana de tratamiento (primeros 5-10 min)? Marque todas las opciones disponibles.DiazepamLorazepamMidazolam | Elección múltiple: varias opciones elegibles | |
| 5. ¿Qué MAC utiliza habitualmente para tratamiento de estadio temprano?DiazepamLorazepamMidazolam | Elección múltiple con una sola opción elegible | |
| 6. ¿Si las crisis ceden con benzodiacepinas, progresa a drogas de segunda línea?NuncaA vecesSiempre | Elección múltiple con una sola opción elegible | |
| 7. ¿Qué MAC tiene disponible en su institución para estadio establecido (persistencia de síntomas luego de tratamiento de primera línea con benzodiacepinas)? Marque todas las opciones disponibles.Levetiracetam (EV)ValproicoDFH (EV)FenobarbitalOtra | Elección múltiple con una o más respuestas posibles | En otra: aclarar |
| 8. ¿Cuál de las siguientes MAC es la más utilizada en su centro en estadio establecido?LevetiracetamValproicoFenitoínaFenobarbital | Elección múltiple con una sola opción elegible | |
| 9. Ante un estadio refractario (persistencia de síntomas luego del uso de dos MAC correctamente seleccionadas y administradas en forma parenteral, siendo una de ellas una benzodiacepina), ¿que MAC tiene disponible en su centro? Puede marcar más de una opciónPropofolMidazolamTiopentalPentobarbitalOtras | Elección múltiple con una o más respuestas posibles | En Otras aclarar |
| 10. En su centro cuál de las siguientes MAC es la más utilizada para tratamiento de estadio refractarioPropofolMidazolamTiopentalPentobarbitalOtras | Elección múltiple con una sola respuesta posible | |
| 11. ¿Si las crisis ceden clínica y eléctricamente, cuanto tiempo mantiene el tratamiento anestésico?24 horas48 horas72 horas> 72 horas | Elección múltiple con una sola respuesta posible | |
| 12. Cuando inicia el descenso de anestésicos lo hace en forma:Gradual en 24 horasGradual en 48 horasSuspensión bruscaNo hay protocolo establecido en su centro | Elección múltiple con una sola respuesta posible | |
| 13. ¿Que MAC tiene disponible en su centro para tratamiento estadio superrefractario (con persistencia de síntomas a las 24 horas de inicio de tratamiento con anestésicos o que recurren al momento de descenso de los mismos)? Puede marcar más de una opción:KetaminaCorticoidesInmunoglobulinasLacosamidaPerampanelBrivaracetamNo hubo pacientes con estadio superrefractario | Elección múltiple con una o más respuestas posibles | |
| 14. ¿Cuál fue la MAC más frecuentemente utilizada en estadio superrefractario en los últimos dos años en su centro?KetaminaCorticoidesInmunoglobulinasLacosamidaPerampanelBrivaracetamNo hubo pacientes con estadio superrefractario | Elección múltiple con una sola respuesta posible | |
| 15. ¿En su centro tiene disponibilidad para realizar un EEG de urgencia durante las 24 horas?SíNo se realizaA veces | Elección múltiple con una sola respuesta posible | |
| 16. En su centro, cuando solicita un EEG de urgencia, ¿cuál es la demora habitual para la realización del estudio?< de 1 horas1-6 horas6-12 horas12-24 horasMás de 24 horas | Elección múltiple con una sola respuesta posible | |
| 17. ¿Realiza control de EEG durante el descenso y suspensión de tratamiento anestésico?SíNo se realizaOcasionalmente | Elección múltiple con una sola respuesta posible | |
| 18. ¿Tiene disponibilidad en su institución para realizar monitoreo de EEG?SíNoA veces | Elección múltiple con una sola respuesta posible | |
| 19. ¿En qué estadio suele solicitar monitoreo de EEG?Estadio tempranoEstadio establecidoEstadio refractarioEstadio superrefractarioTodos los estadiosNo se realizaSospecha de status no convulsivo | Elección múltiple con una sola respuesta posible | |
| 20. ¿Cuántas horas de monitoreo de EEG se realiza usualmente?< de 2 horas2-4 horas4-6 horas6-12horas12-24 horasNo se realiza | Elección múltiple con una sola respuesta posible | |
| 21. ¿Quien realiza los informes de EEG de urgencia en su institución? Puede marcar más de una opciónNeurólogoEpileptólogoTerapistaResidente de terapiaResidente de neurología | Elección múltiple con una sola respuesta posible |
EV: endovenoso.
Para la realización de este trabajo se tomó en cuenta la definición operativa de SE convulsivo generalizado en adultos, que considera la actividad convulsiva continua por un tiempo igual o mayor a 5 minutos y es la que se utiliza para el inicio del tratamiento en la urgencia.
No se realizaron preguntas específicas para relevar los recursos del manejo del SENC (formas de SE en las que hay compromiso de conciencia sin signos motores prominentes).
Otras definiciones que se utilizaron son aquellas que se corresponden con las etapas evolutivas del SE:
- a)
Temprano: momento del diagnóstico del SE generalizado, es decir, a partir de los 5 minutos de actividad convulsiva continua.
- b)
Establecido: persistencia de síntomas luego de 10 minutos o ante el fracaso del tratamiento con benzodiacepinas (BZD).
- c)
Refractario: persistencia de síntomas luego del uso de dos MAC correctamente seleccionadas y administradas en forma parenteral, siendo una de ellas una BZD.
- d)
Super refractario: persistencia de síntomas a las 24 horas de inicio del tratamiento con anestésicos o SE que recurre al momento de su descenso.
Para el análisis de datos, se utilizó el paquete estadístico SSPS 15.1. Para la estadística descriptiva se utilizaron frecuencias y porcentajes. Además, en seis preguntas se compararon las respuestas obtenidas de centros públicos y no públicos (considerándose como no público a aquellas instituciones donde asisten afiliados de prepagas o de seguridad social exclusivamente). Las respuestas en las que se realizó análisis comparativo entre sistema público y no público fueron: disponibilidad de medicación anticrisis de segunda línea (pregunta 7), elección de MAC en estadio establecido (pregunta 8), disponibilidad de EEG de urgencia (pregunta 15), demora en realizar EEG de urgencia (pregunta 16), disponibilidad de monitoreo de EEG (pregunta 18) y cantidad de horas de monitoreo de EEG (pregunta 20).
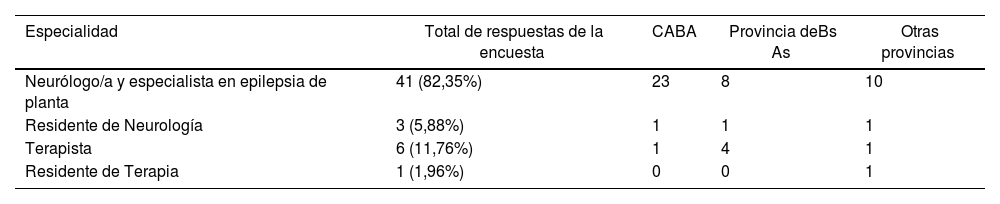
ResultadosSe recibieron 51 respuestas correspondientes a 29 centros no públicos (45,1% centros privados y 11,8% centros de seguridad social) y 22 centros públicos (43,1%). La distribución geográfica incluyó a 28 (54,90%) establecimientos de la Ciudad Autónoma de Buenos Aires (CABA), 10 (19,60%) del conurbano bonaerense y resto de la provincia de Buenos Aires y 13 (25,49%) provincias del interior del país.
La tabla 2 presenta la distribución geográfica de las distintas especialidades de los profesionales que respondieron la encuesta.
Distribución de las respuestas enviadas por cada especialidad
| Especialidad | Total de respuestas de la encuesta | CABA | Provincia deBs As | Otras provincias |
|---|---|---|---|---|
| Neurólogo/a y especialista en epilepsia de planta | 41 (82,35%) | 23 | 8 | 10 |
| Residente de Neurología | 3 (5,88%) | 1 | 1 | 1 |
| Terapista | 6 (11,76%) | 1 | 4 | 1 |
| Residente de Terapia | 1 (1,96%) | 0 | 0 | 1 |
En la pregunta 4 se evidenció una amplia disponibilidad de BZD en todos los centros para el tratamiento de la etapa temprana, distribuida de la siguiente forma: 90,2% de los centros disponían de lorazepam (LZP), 86,3% diazepam (DZP) y 74,5% de midazolam (MDZ).
En la pregunta 5 respecto a cuál es el MAC elegido en primer término, 82,4% de los centros optaron por LZP para tratamiento de etapa temprana, mientras que DZP fue elegido por 15,7% y solo 2% optó por MDZ.
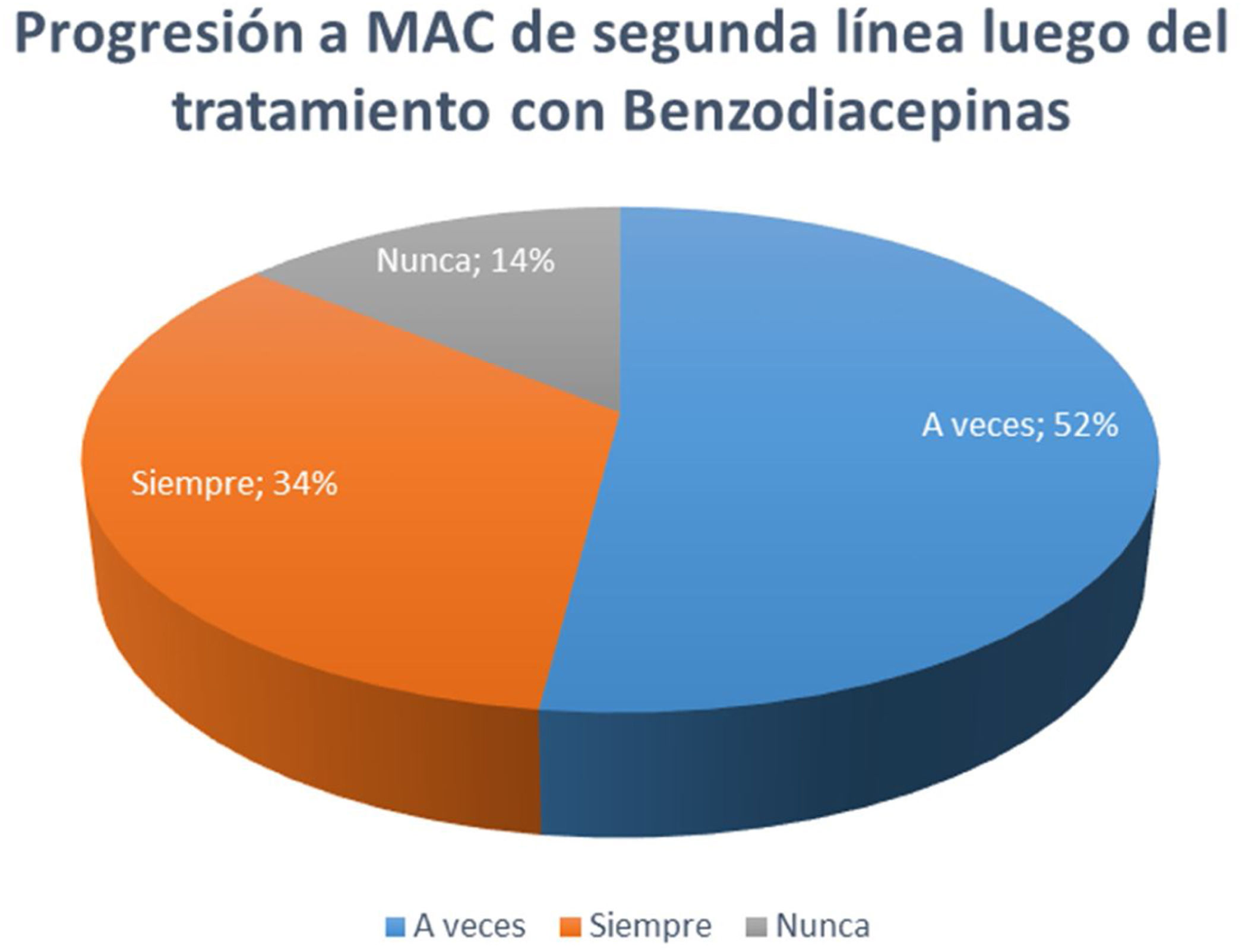
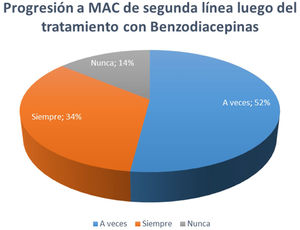
En la pregunta 6 respecto a la decisión terapéutica luego del cese de crisis con tratamiento con BZD, 34% de los centros respondió que siempre indican una medicación de segunda línea para evitar recurrencias, 52% de los centros respondió que a veces utilizan MAC de segunda línea, mientras que solo 14% respondió que nunca progresa en el tratamiento (fig. 1).
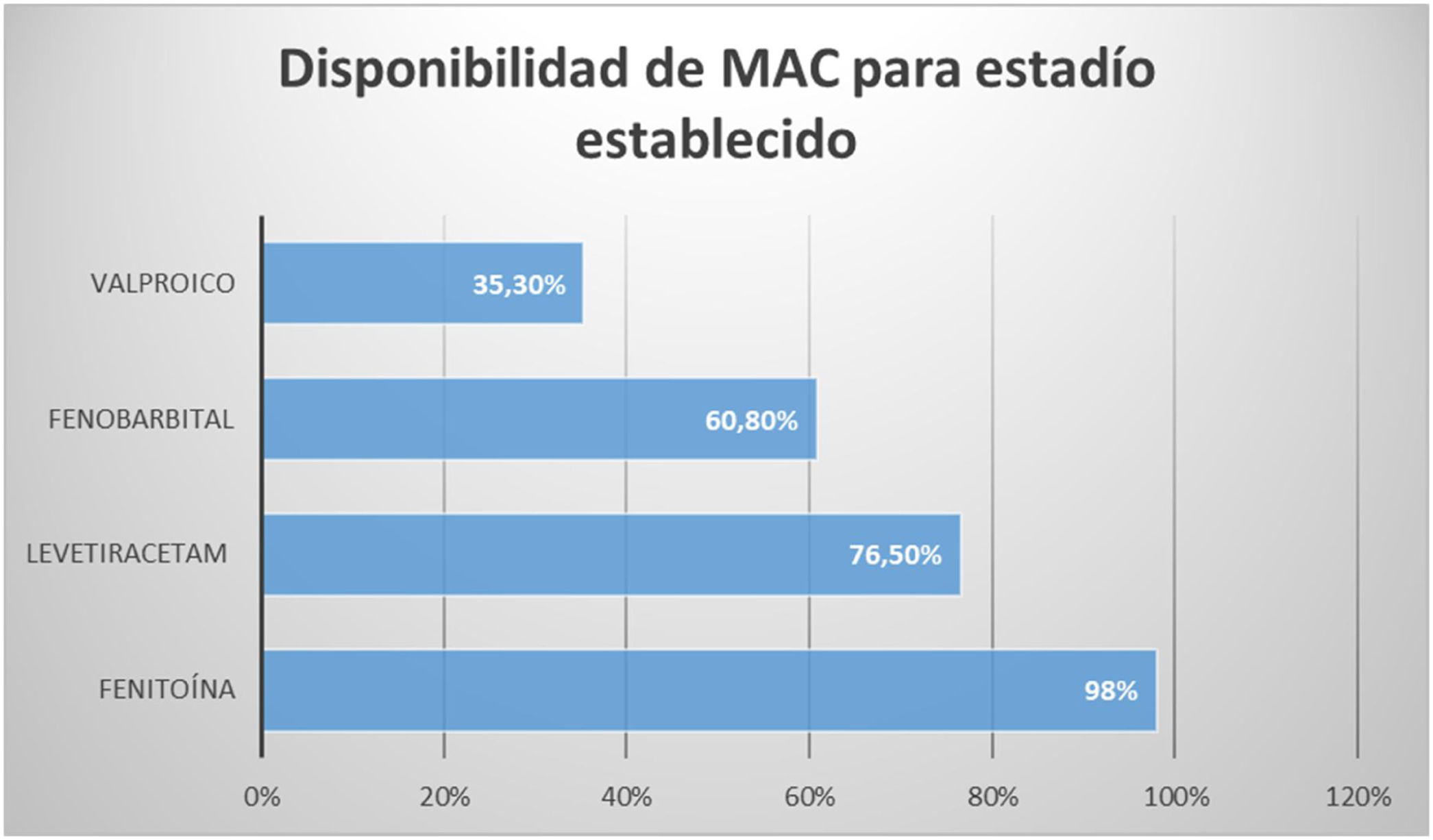
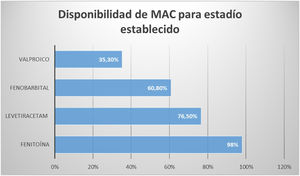
Para el estadio establecido (pregunta 7), es decir, luego de la falla terapéutica a las BZD, 98% de los centros respondieron que tienen disponibilidad de uso de fenitoína, 76,5% de los centros disponen de levetiracetam (LEV) y 35,3% de ácido valproico (AVP) (fig. 2).
Al comparar centros públicos con no públicos se observó que:
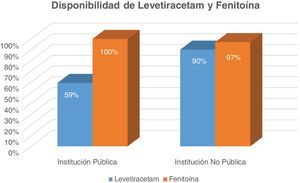
- •
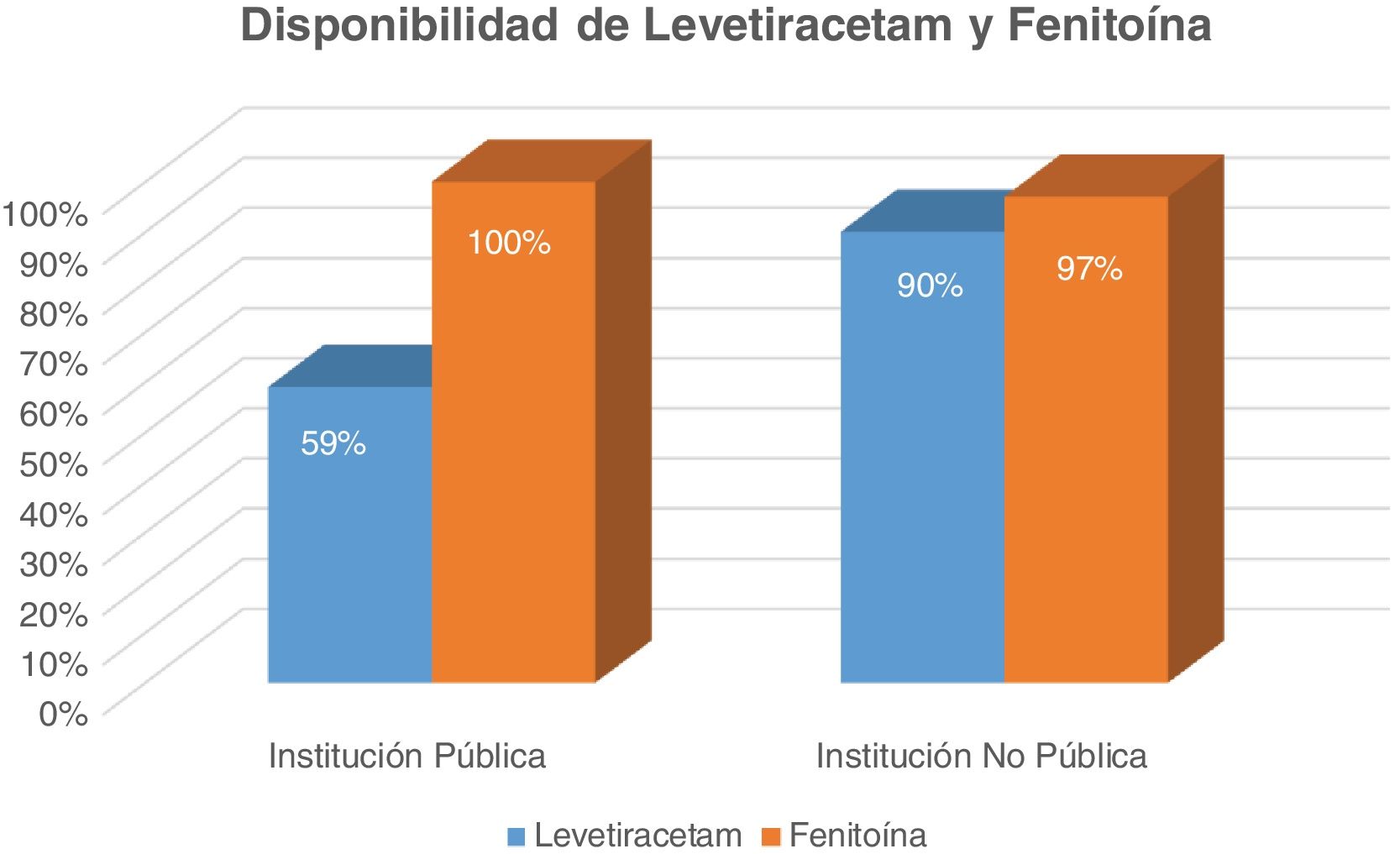
La disponibilidad de LEV en centros públicos es de 59% (13/22), mientras es de 90% de los centros no públicos (26/29) (fig. 3).
- •
La disponibilidad de fenitoína es de 100% en centros públicos y de 97% en centros no públicos (fig. 3).
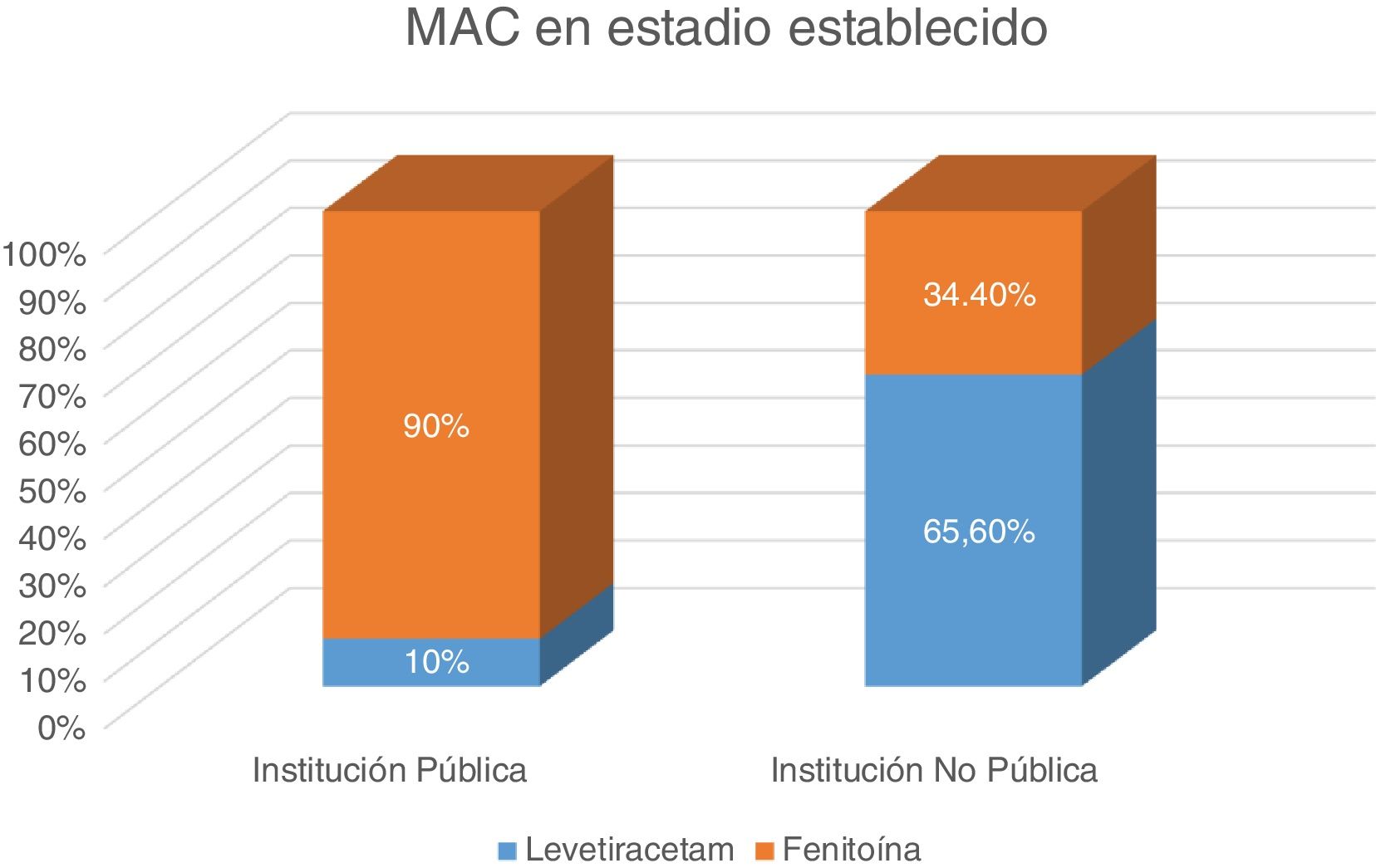
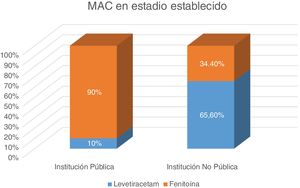
En la pregunta 8 sobre cuál es el MAC elegido como primera opción en estadio establecido, dentro de cuatro opciones sugeridas (LEV, fenitoína, AVP, fenobarbital) 58,8% eligió fenitoína, seguida de LEV con 41,2%. Al comparar la respuesta a esta pregunta entre en centros públicos y no públicos, encontramos que fenitoína (90%) es la más utilizada en centros públicos, mientras que LEV es el más elegido en centros no públicos. Diferencia estadísticamente significativa p < 0,0001 (test de Fisher) (fig. 4).
En la pregunta 9 respecto a las MAC disponibles para estadio refractario 96% respondió que tienen disponibilidad de MDZ, 86,3% de los centros dispone de propofol, 54,9% de tiopental y 17,6% dispone de pentobarbital. Los dos fármacos más utilizados en este estadio son MDZ con 64,7% y en segundo lugar propofol con 31,4% (pregunta 10). Es importante destacar en este punto que la ketamina no estaba incluida dentro de las opciones preestablecidas, sin embargo, existía la posibilidad de incluirla en un apartado destinado a otras opciones disponibles.
En la pregunta 11 sobre duración del tratamiento anestésico en el momento en que las crisis ceden clínica y eléctricamente, 60,8% de los centros respondió que lo mantiene 24 horas y 29,4% de los centros encuestados lo mantiene 48 horas. El resto de los centros respondió que lo mantienen 72 o más horas. Según la respuesta a la pregunta 12, 80,4% de los centros realiza un protocolo de descenso gradual (en 24 horas en 47,1% y en 48 horas en 33,3% de las instituciones) mientras que el descenso de los anestésicos no estaría protocolizado en 17,3% de los centros. Durante el descenso del tratamiento anestésico, 50,9% (26/51) de los centros encuestados realiza siempre control con EEG (pregunta 17).
En la pregunta 13 respecto a disponibilidad de MAC para el tratamiento del estadio superrefractario, 20 centros respondieron que no tuvieron pacientes en este estadio en los dos años previos a la encuesta, mientras que en los 31 centros restantes la disponibilidad de MAC fue: 90,3% disponía de corticoides, 80,6% de inmunoglobulinas, 67,7% de lacosamida, 61,2% de ketamina y 35,4% de brivaracetam.
En la pregunta 14, respecto a los MAC más utilizados en estadio superrefractario en los dos años previos a la encuesta, solo 30 centros respondieron que tuvieron pacientes en esta etapa de tratamiento y los MAC más elegidos fueron en 30% lacosamida e igual proporción para corticoides y ketamina.
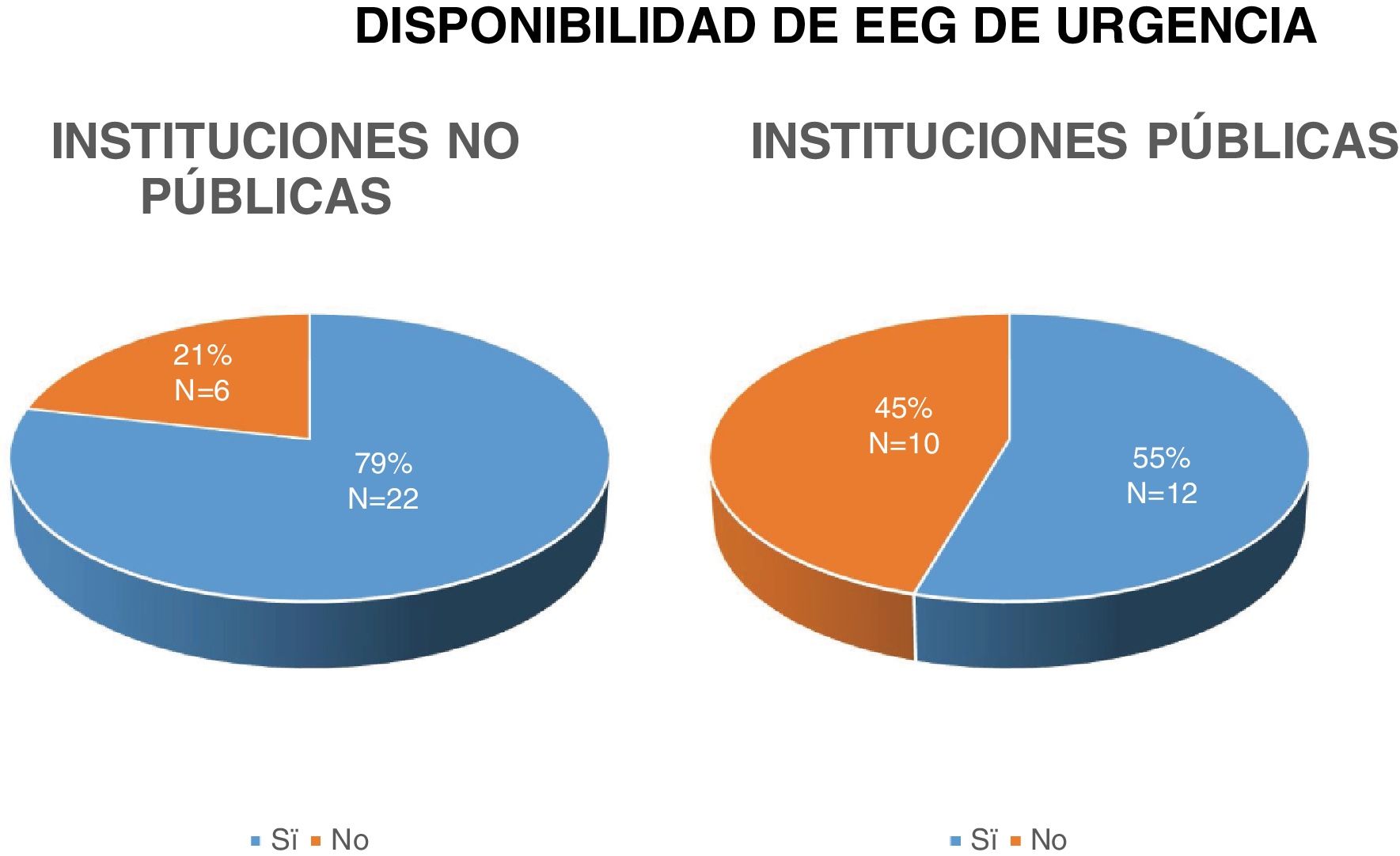
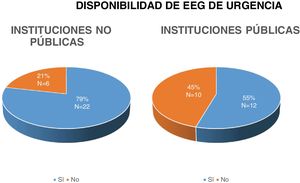
En cuanto a los recursos diagnósticos, respecto a la disponibilidad de EEG de urgencia (pregunta 15) 35 centros (68,6%) cuentan con este método. Al realizar una comparación entre centros no públicos y centros públicos, se observó que 79% (23/29) de los centros no públicos tenían disponibilidad de EEG de urgencia, mientras que en los centros públicos solo 55% (12/22) contaba con esta opción. Aunque se notó una diferencia en favor de los centros no públicos, los resultados no alcanzaron significación estadística con un valor de p = 0,074 (fig. 5).
La demora habitual para realizar un EEG de urgencia (pregunta 16) es menor a 6 horas en 24 centros (47%) (tabla 3) mostrando la siguiente distribución: centros no públicos 16/29 (55%) y en centros públicos 8/22 (36%). Si bien se observó un menor tiempo en el acceso al EEG en centros no públicos, esta diferencia no es estadísticamente significativa (p = 0,19).
Es relevante señalar que, en términos generales, la duración de los estudios de EEG de urgencia/rutina es de 30 minutos, a diferencia de la duración de cEEG el cual se refiere a registros de EEG prolongados con una duración superior a 2 horas.
Respecto a la disponibilidad de monitoreo de EEG (pregunta 18), encontramos que 31 centros (60,8%) no cuentan con dicho recurso. De los 20 centros que sí tienen este recurso, se observó menor disponibilidad en centros públicos (27%) en comparación con centros no públicos (48%), aunque esta diferencia no es estadísticamente significativa (p = 0,1994).
Al preguntar en qué etapas del SE se realiza cEEG en las instituciones participantes y por cuantas horas se solicita (preguntas 19 y 20) se obtuvieron los siguientes hallazgos:
- •
De los centros, 29,4% (15) solicitan dicho estudio en todos los estadios de SE.
- •
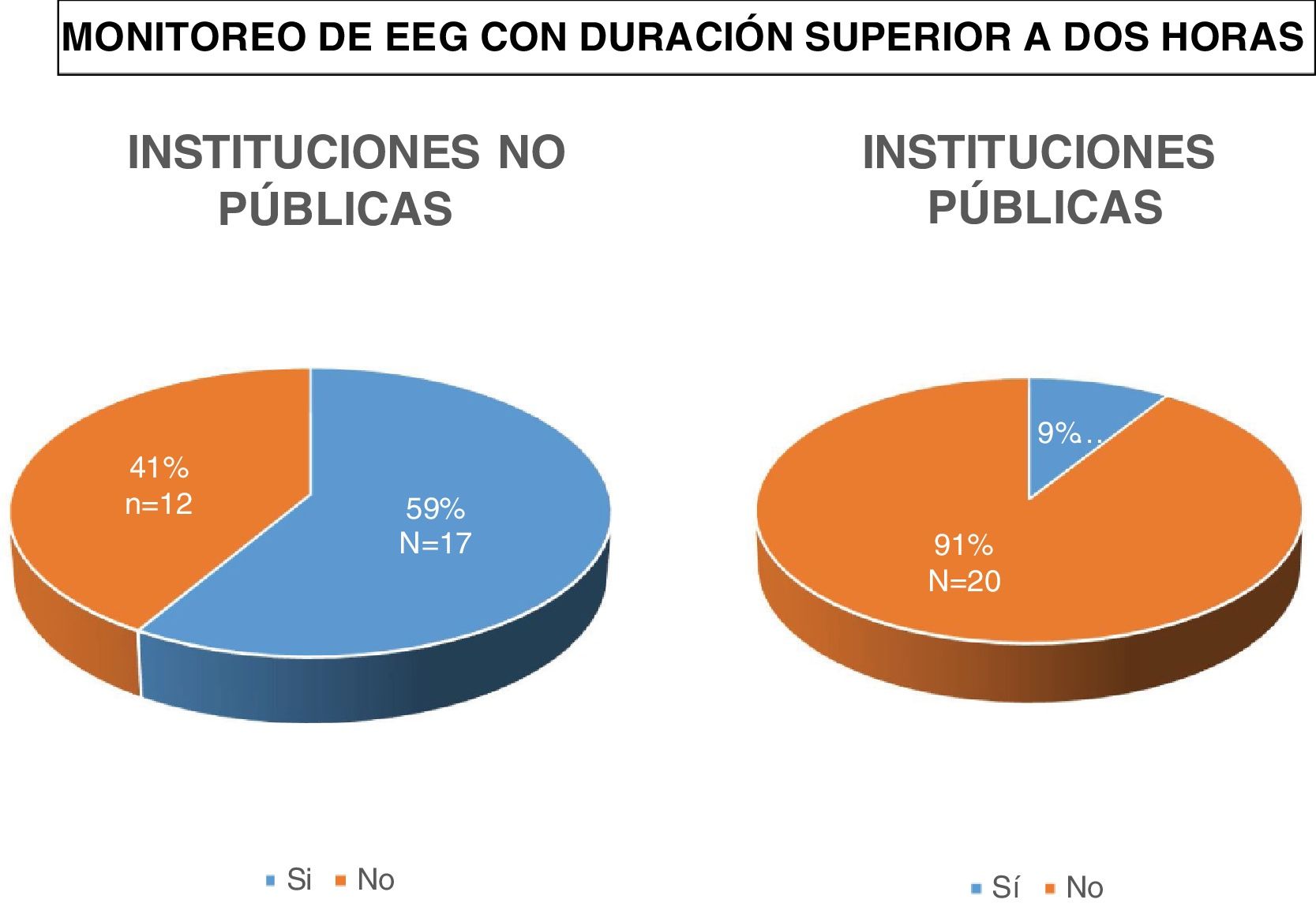
Solo 19/51 de los centros (37,2%) realizan cEEG de una duración superior a 2 horas.
- •
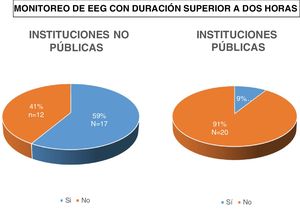
Se halló una diferencia estadísticamente significativa al comparar centros privados y públicos en la solicitud de cEEG mayor a dos horas, siendo más frecuente en centros privados 17/29 (59%) mientras que esto ocurrió en 2/22 (9%) de los centros públicos (p = 0,0003) (fig. 6).
El manejo del SE requiere un equipo de profesionales de la salud adecuadamente entrenado y capacitado, como así también de una variedad de recursos médicos que deben estar disponibles para un adecuado manejo de esta urgencia neurológica. Estos recursos, de acuerdo con diversas guías internacionales para el manejo del SE abarcan aspectos clínicos y neurológicos claves que incluyen:
- a)
Administración de líquidos y electrolitos intravenosos para mantener la hidratación y el equilibrio electrolítico.
- b)
Suministro de glucosa para tratar la hipoglucemia.
- c)
Propocionar oxígeno y asistencia respiratoria, si es necesario.
- d)
Realizar monitoreo de signos vitales.
- e)
Administración de MAC endovenosos (como BZD, fenitoína y valproato, entre otros) para detener las crisis y prevenir su recurrencia.
- f)
Realizar estudios electroencefalográficos de acuerdo con evolución clínica.
- g)
Brindar atención especializada en unidades de cuidados intensivos o cuidados neurointensivos para los casos severos o prolongados6-10.
Es importante contar con un equipo multidisciplinario que incluye neurólogos, médicos terapistas, enfermeras, paramédicos y otros proveedores de atención médica con experiencia en el manejo de crisis epilépticas y otras afecciones relacionadas. El trabajo interdisciplinario y bien coordinado permite abreviar los tiempos de búsqueda y tratamiento de la causa subyacente del SE.
Teniendo esto en cuenta, miembros del Grupo de Trabajo de Epilepsia de la Sociedad Neurológica Argentina realizaron este relevamiento sobre los recursos disponibles en la atención del SE en nuestro país, lo que nos permite tener una aproximación de cuáles son los fármacos disponibles y los más elegidos para cada estadio y con qué tecnología cuentan las instituciones de salud para el manejo de esta patología, comparando dicha disponibilidad en aquellas pertenecientes al ámbito público con aquellas que son no públicas. Es de destacar que existe escasa información y publicaciones sobre la disponibilidad de recursos para el tratamiento del SE en la región11. Para la realización de este estudio elegimos el uso de una encuesta en línea autoadministrada. Al considerar este método para la recopilación de información, es esencial reconocer tanto sus ventajas como sus limitaciones. Entre sus beneficios se destaca la capacidad de obtener un alto volumen de respuestas en un corto periodo y a un costo reducido, así como la eficiencia en el proceso de ingreso y codificación de datos. Sin embargo, es crucial tener presente que este enfoque también presenta limitaciones. Dentro de estas debe considerarse en primer lugar, el sesgo muestral, propio de este tipo de encuestas de respuesta optativa y anonimizada, en el que no es posible precisar la tasa de no respuesta. En segundo lugar, el tiempo necesario para preparar un cuestionario en línea es sustancial, buscando que las preguntas sean claras y concisas a fin de minimizar los posibles errores de interpretación. Por último, es importante que las encuestas sean cortas ya que la tasa de respuesta desciende de forma importante luego de la decena de preguntas, por lo cual hay que considerar cuidadosamente los tópicos que se van a investigar al diseñar la encuesta, se van a investigar al diseñar la encuesta.
En nuestro estudio encontramos que para el tratamiento del estadio temprano de SE, hay adecuada disponibilidad de MAC de primera línea (BZD) en centros públicos y no públicos, no hallándose diferencias al momento de elección del tratamiento. Si bien, la mayoría de los centros progresan a fármacos de segunda línea luego del tratamiento con BZD teniendo en cuenta el alto riesgo de recurrencia, encontramos que en 7/51 (13,72%) centros no progresan en el tratamiento de MAC, en contraposición a lo sugerido en la literatura internacional12,13. Respecto a este punto, identificamos que las respuestas provinieron de especialistas en neurología de cinco instituciones (71,42%), así como de un especialista en terapia intensiva y un neurólogo en formación en los restantes centros. Por otra parte, esta muestra se distribuyó geográficamente de la siguiente manera: tres centros en la CABA (42,85%) y cuatro centros en distintas ubicaciones del interior de nuestro país (57,1%). Considerando esta información enfatizamos en la importancia de la utilización de procedimientos protocolizados en todas las instituciones para el abordaje de esta patología, con el propósito de manejar a estos pacientes de manera efectiva. Además, esta práctica ayuda a simplificar y estandarizar la toma de decisiones en situaciones de urgencia médica
En el estadio establecido, en cambio, la disponibilidad de MAC es diferente en centros públicos respecto a los no públicos. Encontramos una menor disponibilidad de LEV en centros públicos, lo cual es decisivo al momento de elección de tratamiento. En este sentido, encontramos que la fenitoína, es la MAC más disponible y más utilizada en centros públicos y el LEV el más elegido en centros no públicos siendo esta una diferencia estadísticamente significativa.
Aunque la disponibilidad de LEV en los centros públicos sea más baja (59%), resulta llamativo que solo 10% de dichos centros opten por LEV como primera elección de tratamiento para SE en estadio establecido. Esto sugiere que podrían existir otros factores que influyan en la elección del tratamiento. No obstante, es importante señalar que profundizar en detalle en estos factores no fue uno de los objetivos del presente estudio.
Con estos datos podemos inferir que si bien, todos los centros tienen amplia disponibilidad de MAC para estadio establecido, en los centros públicos existe baja disponibilidad de MAC de nueva generación (LEV), droga que cuenta con un buen nivel de eficacia y seguridad14. La posibilidad de tener disponibles MAC de nueva generación en todos los ámbitos asistenciales, tanto públicos como no públicos, permitiría elegir mejor de acuerdo con las comorbilidades de cada paciente.
En cuanto al estadio refractario, encontramos en general, adecuada disponibilidad de MAC, siendo el MDZ el fármaco de elección en 64,7% de los centros encuestados. El tratamiento anestésico se mantiene durante 24 horas en la mayoría de los centros (60,8%) y 80,4% realiza el descenso gradual del mismo siguiendo un protocolo de suspensión. Sin embargo, 17,3% no tiene protocolo, 1,9% respondió que realiza una suspensión brusca del fármaco. Solo 50,9% de los centros realiza control de EEG durante el descenso gradual de anestésicos, en contraposición con lo que sugieren las diferentes guías de manejo de SE respecto al descenso gradual en 24 horas, con control electroencefalográfico debido al alto riesgo de recurrencia8,10,15-17.
Respecto al estadio superrefractario, encontramos una mayor dispersión de datos en cuanto a la disponibilidad de MAC en los distintos centros encuestados, siendo solo 30 centros los que tuvieron pacientes con este estadio en los dos años previos a la encuesta. Los tres fármacos más elegidos para tratamiento fueron corticoides, lacosamida y ketamina en igual proporción. Como vemos, la ketamina se valora como una opción terapéutica solamente en estadio superrefractario, si bien en la literatura internacional es considerada como una posibilidad de tratamiento a partir del estadio refractario8-10,18-20. Sobre este aspecto, es relevante señalar que la ketamina no se incluye como alternativa en la pregunta sobre el tratamiento del SE refractario, si bien los encuestados podrían haberla mencionado en la sección de «otras» opciones. Sin embargo, sí se presenta como opción en la pregunta sobre el tratamiento del SE super refractario. Esto introduce un sesgo en la selección de esta opción en la primera pregunta.
De acuerdo con nuestro estudio, existe una baja disponibilidad de EEG de urgencia con una demora para realizar este estudio superior a 6 horas y bajo acceso al monitoreo de EEG tanto en centros públicos (27%) y no públicos (48%). Si bien la disponibilidad de monitoreo de EEG fue baja para ambos ámbitos, se encontró una diferencia significativa (p = 0,0003) a favor de centros no públicos en la solicitud de monitoreos de EEG prolongados. Contar con estos recursos electroencefalográficos en forma precoz es ampliamente recomendado en las diferentes guías internacionales en especial ante la sospecha de SE no convulsivo y en el seguimiento de los SE que se presentaron como convulsivos21,6-9.
Consideramos que los hallazgos de este estudio son relevantes ya que brindan información para la creación de estrategias educativas y de gestión enfocadas en la identificación temprana del SE. Los resultados muestran que si bien existen recursos farmacológicos ampliamente disponibles para tratar las primeras etapas del SE (BZD) en nuestro país no ocurre lo mismo con algunos fármacos de segunda línea que se encuentran menos disponibles en los centros públicos. Contar con más alternativas terapéuticas permite optimizar la elección según las comorbilidades y características de cada paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.