La meningitis tuberculosa es una patología cuyo diagnóstico y tratamiento son difíciles debido a lo inespecífico de sus características clínicas y a la falta de una prueba diagnóstica con aceptable sensibilidad y especificidad. A pesar de la instauración del tratamiento antibiótico, estos pacientes presentan una mortalidad o discapacidad importante, ya que este es efectivo en menos de la mitad de los pacientes. En el siguiente artículo presentamos el caso de un paciente de 59 años con otomastoiditis crónica con propagación al sistema nervioso central, con la sorpresa diagnóstica de una afección por Mycobacterium tuberculosis, y diagnóstico final de una meningitis tuberculosa de origen en foco infeccioso parameníngeo.
Meningeal tuberculosis is a disorder whose diagnostic and treatment are difficult to establish due to the unspecificity of its clinical characteristics, as well as to the lack of a diagnostic test with the acceptable levels of sensitivity and specificity. Despite antibiotic treatment, these patients are prone to show a significant degree of mortality and disability; indeed, treatment is effective in less than half of the patients. In this paper we present the case of a 59 year-old patient with chronic otomastoiditis spread into his central nervous system with an unexpected finding of Mycobacterium Tuberculosis infection, and meningeal tuberculosis with parameningeal focus as final diagnosis.
La tuberculosis (TB) meníngea se considera como una de las formas más severas de TB y es causal importante de mortalidad y morbilidad en niños y adultos1-3. Los desenlaces de esta enfermedad son catastróficos en pacientes con VIH4,5. Para el año 2006 se estimaron en 9,2 millones los nuevos casos de TB en el mundo, con un incremento de su incidencia de 0,4% por año1. La meningitis tuberculosa (MTB) representa el 1% anual de todos los casos de TB6 y su mortalidad llega a ser del 30% en aquellos pacientes a pesar de recibir tratamiento óptimo7. El factor más importante y que influencia en el pronóstico de la MTB es la realización de diagnóstico precoz y el inicio temprano de tratamiento específico8. La patogénesis de esta enfermedad está pobremente entendida; No existe actualmente un test diagnóstico rápido, con alta sensibilidad; además, no se conoce aún cuáles pueden ser las mejores estrategias de tratamiento para mejorar los desenlaces. En los pacientes con MTB la observación de bacilos ácido alcohol resistentes y el crecimiento en los cultivos de Mycobacterium tuberculosis (M. tuberculosis) es posible pero no es común9,10.
El rendimiento diagnóstico de los cultivos para M. tuberculosis es bajo, además de tener limitante para descartar el diagnóstico, ya que requiere entre 6 a 8 semanas de observación11. La neurotuberculosis constituye entre un 10 y un 15% de las TB extrapulmonares y un 1% de todas las TB12.
Las imágenes diagnósticas en esta patología, tales como la TAC cerebral y la resonancia magnética (RM), son utilizados con frecuencia; esta última es de mayor uso debido a mejor sensibilidad diagnóstica13,14.
Caso clínicoPaciente masculino de 59 años, quien ingresa a nuestro servicio luego de 4 días de fiebre intermitente cuantificada hasta 39 °C, asociada a escalofríos, diaforesis y síntomas neurológicos dados por desorientación, agresividad ocasional y agitación. Como antecedentes de importancia presenta una otomastoiditis crónica derecha, la cual no respondió a múltiples líneas de tratamiento antibiótico; el examen de ingreso sin alteración de signos vitales, afebril, pero llamaba la atención la presencia de signos meníngeos, desorientación en tiempo y espacio, y agitación psicomotora, relatada por familiares como de nueva aparición. El resto del examen no presentó hallazgos patológicos.
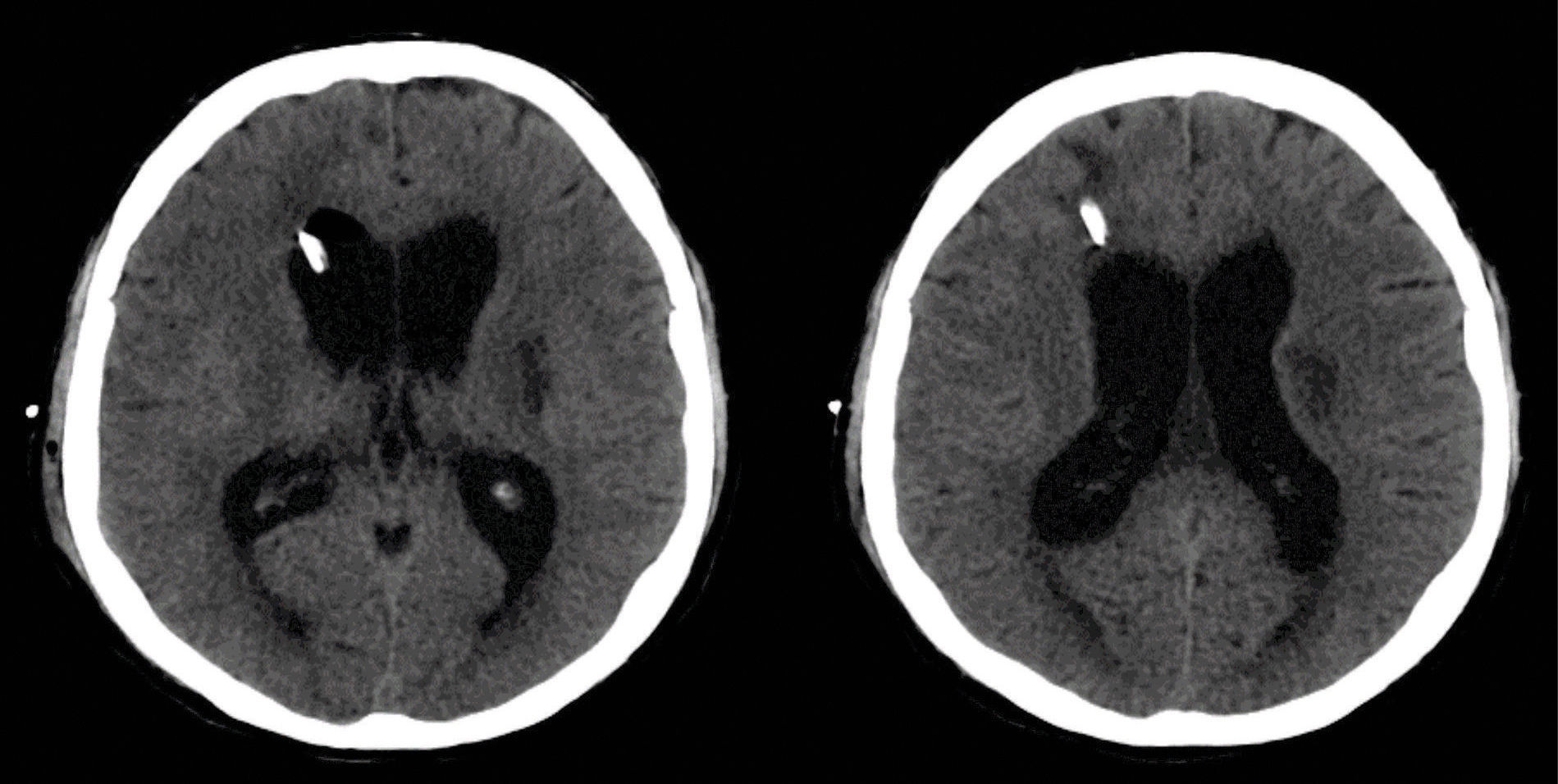
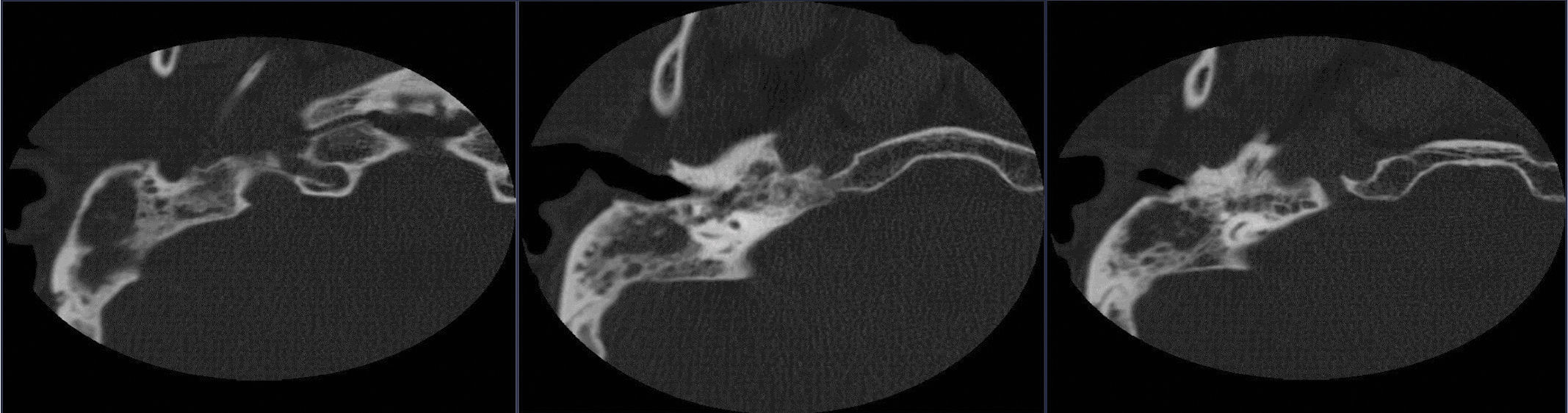
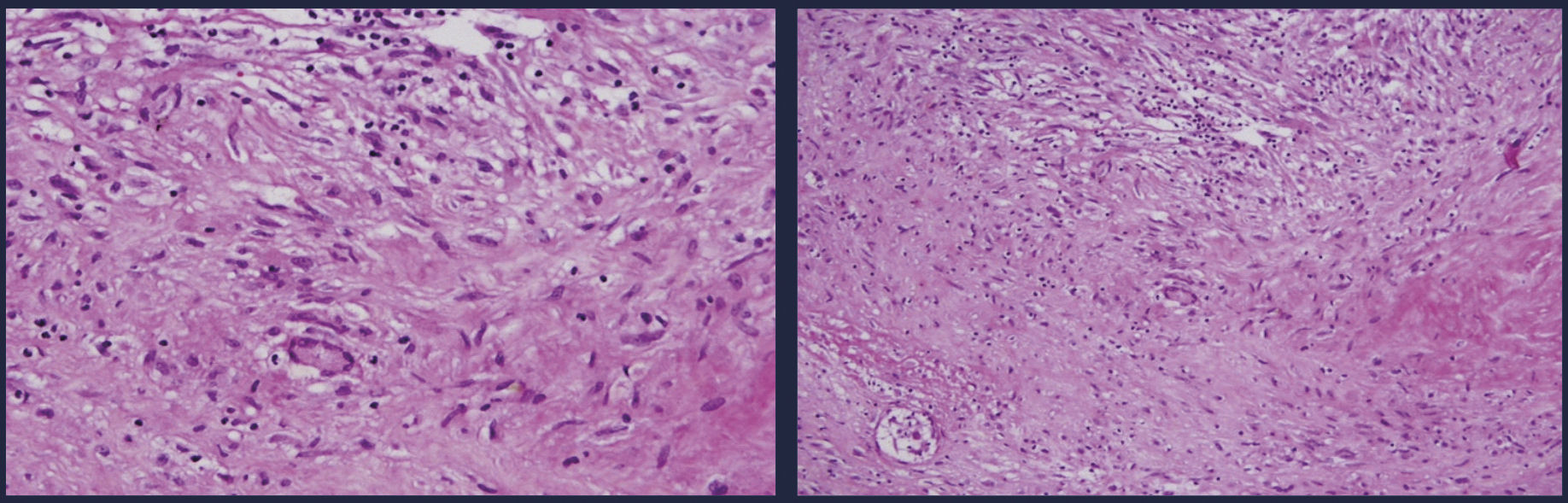
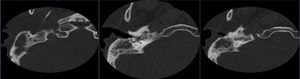
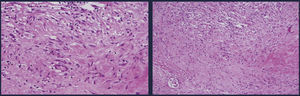
Ante la sospecha de neuroinfección, se inicia tratamiento antibiótico, se realiza punción lumbar donde se documenta presión apertura 20cm de agua, con leucocitos de 500 a expensas de linfocitos, proteínas 157mg, con consumo de glucosa 8mg, con una relación de 0,08mg; se realiza TAC de cráneo simple donde reportan crecimiento ventricular asociado a hidrocefalia y se lleva a inserción de catéter de derivación ventriculoperitoneal (fig. 1). A pesar del esta intervención y del tratamiento antibiótico, no se observó mejoría clínica; en búsqueda de un foco infeccioso no cubierto o drenado, se solicita TAC de oídos, donde se aprecia mastoiditis coalescente del lado derecho (fig. 2), se decide llevar a drenaje y biopsia de lesión en mastoides derecha; se recibe reporte anatomopatológico de biopsia de oído (fig. 3), en donde se documenta mastoides derecha con inflamación crónica granulomatosa con necrosis geográfica de caseificación indicativa de infección por micobacterias. En su postoperatorio se recibe reporte de reacción en cadena de polimerasa positiva en el LCR para M. tuberculosis; se suspende el tratamiento antibiótico ya iniciado y se inicia tratamiento dirigido para este germen, con mejoría de su cuadro neurológico. No se observan secuelas, se da salida y se continuó tratamiento y seguimiento ambulatorio por Neurología e Infectología.
Cortes axiales de tomografía de cráneo simple a la altura de la corona radiada, evidenciándose dilatación leve a moderada del sistema ventricular en relación con hidrocefalia comunicante sin signos de actividad. Se observa catéter de derivación de acceso frontal derecho. Hipodensidad de sustancia blanca en corona radiada izquierda.
Fragmentos de colesteatoma en tinción de H&E: se observa inflamación crónica con granuloma epitelioide con formación de empalización periférica, histiocitos epitelioides, células gigantes multinucleadas tipo Langhans que rodean una zona central con necrosis geográfica de caseificación indicativa de infección por micobacterias.
La TB en el oído medio y la mastoides es actualmente una enfermedad rara en los países desarrollados, pero esta enfermedad todavía se produce y puede causar serias consecuencias; Aunque el número anual de casos de este tipo de TB ha disminuido durante la última década, ahora constituye solamente el 6% de los casos reportados en los Estados Unidos15.
La incidencia de meningitis secundaria es baja pero tiene mayor asociación a otitis media tuberculosa. En raras ocasiones, se han documentado tuberculomas o abscesos, y estos parecen ser el resultado de la diseminación hematógena en lugar de la extensión directa16.
La TB es una causa infrecuente de infección crónica del oído medio y mastoides. El diagnóstico de la TB en el oído medio es difícil porque la mayoría de los médicos no están familiarizados con su presentación y se requieren características y estudios especiales de laboratorio; si el diagnóstico se sospecha de manera temprana, las consecuencias de esta enfermedad (pérdida auditiva bilateral severa, colocación de una derivación ventrículo-peritoneal, secuelas neurológicas y disminución de hospitalización en la unidad de cuidados intensivos) posiblemente se podrían minimizar o ser evitados17.
La otitis media tuberculosa se asocia a secuelas importantes, incluyendo la pérdida auditiva profunda y permanente18.
La patogénesis de la otitis media tuberculosa está probablemente relacionada con 3 mecanismos distintos:
- 1.
Propagado al oído medio a través de la trompa de Eustaquio.
- 2.
Hematógena diseminado desde otro foco tuberculoso.
- 3.
Rara vez, implantación directa a través de la canal auditivo externo o por una perforación de la membrana timpánica19.
Generalmente, la TB del oído medio es unilateral; la enfermedad bilateral es infrecuente, la presentación clásica de la otitis media tuberculosa incluye otalgia, otorrea, múltiples perforaciones de la membrana timpánica, tejido de granulación, pérdida de audición, adenopatía preauricular y una parálisis del nervio facial ipsolateral20. Esta complicación es más frecuente en niños que en adultos, con tasas entre el 39 y el 45%21,22. Sin embargo, la mayoría de los autores han informado de que los pacientes con otitis tuberculosa típicamente no presentan la mayor parte de estos hallazgos23.
El diagnóstico de la otitis tuberculosa requiere un alto índice de sospecha; la mayoría de los pacientes (88-94%) tienen una prueba de tuberculina en piel positiva. El diagnóstico a menudo se realiza mediante biopsia del tejido de oído medio, donde se observan granulomas; la mastoidectomía no siempre es necesaria24.
Los mecanismos por los cuales se produce el compromiso del sistema nervioso central (SNC) son múltiples; entre ellos destacan la respuesta del TNF-α a la liberación de micobacterias en fluido cerebral, produciendo una respuesta mediada por linfocitos T y macroscópicamente generándose lesiones tipo granulomatosas caseificantes25.
Estudios sobre la presencia de infección en el SNC se correlacionan con niveles de TNF-α y son exponenciales a la severidad de la enfermedad, además mostrando peores desenlaces25.
Es esta patología el LCR muestra altos niveles de leucocitos con predominio linfocítico, alta cantidad de proteínas y relación de glucosa baja, con presiones de apertura por lo general > 25cmH2O; este último hallazgo es diferente del encontrado en nuestro paciente. Aunque hay que tener en cuenta que hay pacientes que pueden tener hallazgos atípicos, principalmente recuentos celulares bajos, debido a compromiso de su inmunidad celular, como los pacientes de edad avanzada y con coinfección por VIH26, los neutrófilos pueden dominar al inicio de la enfermedad27, pero un aumento significativo de estos hace pensar más en procesos bacterianos.
La MTB tiene una presentación clínica muy variada donde, entre los síntomas más frecuentes, tenemos cefalea, fiebre, vómito, anorexia y fotofobia en menor proporción. Dentro de los signos clínicos tenemos la rigidez nucal y la parálisis del vipar craneal dentro de los hallazgos más relevantes, aunque también se ha observado parálisis del iii y viipar, y convulsiones, que se encuentran predominantemente en niños28. También se ha encontrado a pacientes con cuadros neurológicos inusuales, como movimientos anormales, desencadenados por MTB29.
El compromiso en la médula espinal se presenta en un 10% de los casos como paraplejía secundaria a la formación de tuberculomas que realizan compresión medular. La infección vertebral por estos microorganismos, llamada enfermedad de Pott, se presenta en un cuarto de los pacientes con infección de la médula espinal y se asocia a abscesos o fusiones vertebrales30.
Otras complicaciones vistas en pacientes con infección del SNC por micobacterias son el síndrome de cerebro perdedor de sal y el síndrome de secreción inadecuada de hormona antidiurética31.
Las consecuencias neurológicas se desarrollan por el exudado inflamatorio que se produce en el SNC y que afecta principalmente a la cisura de Silvio, las cisternas basales, el tronco encefálico y el cerebelo24.
Tres procesos importantes producen el déficit neurológico:
- 1.
La adherencia del exudado causa obstrucción del LCR y produce hidrocefalia y compromiso de pares craneanos eferentes.
- 2.
Los granulomas pueden coalecer y formar tuberculomas (o un absceso); dependiendo de su localización, causan la sintomatología neurológica.
- 3.
Las vasculitis obliterantes que son las causantes de los síndromes neurovasculares24.
La gravedad de la presentación de la MTB se clasifica en 3 grados, dependiendo de la escala de coma Glasgow y la presencia o ausencia de signos focales neurológicos; son variables predictoras de mortalidad32:
- 1.
Grado I: alerta y orientado sin déficit focal neurológico.
- 2.
Grado II: escala de coma Glasgow 14-10, con o sin déficit focal neurológico o escala de coma Glasgow 15 sin déficit neurológico focal.
- 3.
Grado III: escala de coma Glasgow < 10, con o sin déficit neurológico focal.
Los pacientes que presentan coinfección por VIH comúnmente no alteran la presentación clínica, pero sí alteran el número y la naturaleza de las complicaciones, siendo mayor la aparición de hidrocefalia33.
Primero, el diagnóstico de la TB meníngea no es fácil debido a que la presentación clínica de la enfermedad no es específica; segundo, la poca cantidad de bacilos en el SNC disminuye la sensibilidad de las pruebas diagnósticas microbiológicas y, tercero, la evaluación con los diferentes métodos diagnósticos que hay en muchas ocasiones es incompleta34.
La valoración clínica muchas veces genera la sospecha de la enfermedad pero tampoco es precisa para detectarla. Los hallazgos en la radiografía de tórax son muy indicativos; hasta el 50% de los pacientes con MTB presentan cambios de TB activa o secuelas de esta28.
El diagnostico radiológico se puede hacer por TAC o RM del sitio comprometido o donde se sospeche la lesión, encontrándose con lesiones indicativas o características de TB y posibles complicaciones de esta, como son los infartos cerebrales, la hidrocefalia y los tuberculomas, dentro de los más comunes. La visualización de realce meníngeo e imágenes con características de tuberculoma tiene 89% de sensibilidad y 100% especificidad para el diagnóstico de TB meníngea35.
La RM es mucho mejor en las lesiones ubicadas en el tallo cerebral y el cerebelo, pero no diferencia entre patologías tuberculosas de no tuberculosas, como criptococo meníngeo, meningitis por virus, sarcoidosis, metástasis y linfomas, ya que la valoración radiológica de estas imágenes son muy parecidas a la TB meníngea36.
El diagnóstico bacteriológico se basa en la identificación, casi siempre, del bacilo ácido alcohol resistente en el SNC por técnica de tinción Ziehl-Neelsen, aunque en muchas ocasiones es dependiente de la experiencia del microbiólogo, llegando a tener hasta una sensibilidad del 80%37.
En el diagnóstico molecular la reacción en cadena de la polimerasa para TB tiene una baja sensibilidad, con una alta especificidad, del 56 y el 98%, respectivamente38.
El tratamiento se basa en el uso del tetraconjugado, el mismo modelo de quimioterapia utilizado para TB pulmonar, que se divide en una fase intensa de 2 meses con los 4 medicamentos y, posteriormente, una fase de continuación con uso de 2 medicamentos39,40; se sugiere el tratamiento durante 9-12 meses, con isoniacida más rifampicina y siempre el uso en forma conjunta de piridoxina para evitar los efectos adversos de la isoniacida.
El uso de los corticoides como terapia ayudante es controversial, pero se indica que reduce la inflamación del SNC, la incidencia de complicaciones neurológicas y el tiempo de recuperación del paciente. Se ha visto que reduce la mortalidad en los pacientes pero no la morbilidad41.
Como última opción tenemos el tratamiento quirúrgico. La hidrocefalia es la complicación más frecuente en la MTB meníngea, la cual es tratada con los antibióticos ya mencionados, punciones lumbares repetidas o derivación ventriculoperitoneal42, como lo requirió nuestro paciente.
ConclusiónLa MTB es una entidad poco frecuente a nivel mundial, pero en nuestro medio, debido a la gran cantidad de personas en contacto con el bacilo, debe ser un diagnóstico a tener en cuenta y más aún si se reconoce que es una patología en la que el diagnóstico no es sencillo debido a todas las variantes clínicas y paraclínicas que presenta. Como personal de salud debemos tenerla en cuenta, sospecharla y tratarla lo más rápido y mejor posible, ya que el retraso en el tratamiento aumenta la mortalidad en estos pacientes.
Siempre debemos utilizar todos los métodos diagnósticos que tengamos a la mano para diagnosticar esta patología y así obtener mejores y mayores argumentos para iniciar tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.