El miocardio no compactado (MNC) es una miocardiopatía poco frecuente, primaria y genética debida a una anomalía en la embriogénesis cardíaca.
Caso clínicoVarón de 32 años de edad sin antecedentes médicos de relevancia consulta por hemiplejía izquierda de inicio agudo. En resonancia magnética se observó isquemia cerebral aguda en territorio arteria cerebral media. Se le realiza un ecocardiograma Doppler transtorácico en el que se evidencian imágenes sugerentes de MNC, por lo que se decide iniciar tratamiento con anticoagulación oral.
ComentariosEl caso clínico descrito representa una forma atípica de presentación de una enfermedad poco frecuente con pocos casos reportados en la literatura hasta el momento. y que debe ser considerado como causa de accidentes cerebrovasculares isquémicos en pacientes jóvenes.
The non-compacted cardiomyopathy is a rare, primary and genetic cardiomyopathy due to an abnormality in cardiac embryogenesis.
Clinical caseA 32 year old man with no relevant medical history presented with acute onset left hemiplegia. Neuroimaging confirmed acute cerebral ischemia and a transthoracic Doppler echocardiography showed a two-layered trabecular myocardium which suggested a non compacted cardiomyopathy. Therefore oral anticoagulation was initiated.
CommentsThis case represents an atypical presentation of a rare disorder with only few cases reported in the literature and it should be considered as a cause of ischemic stroke in young patients.
El miocardio no compactado (MNC) es una miocardiopatía poco frecuente, primaria y genética. Durante la organogénesis cardíaca las células miocárdicas forman estructuras trabeculares profundas con recesos intertrabeculares que favorecen su oxigenación. Posteriormente, entre la quinta y octava semanas de gestación se inicia un proceso de compactamiento desde el epicardio hacia el endocardio, y desde la base hacia el ápex cardíaco. Una detención de este proceso es la causa del MNC, que frecuentemente compromete el ventrículo izquierdo (VI), aunque puede existir compromiso aislado del ventrículo derecho o simultáneo de ambas cámaras. Lo anterior determina con frecuencia disfunción miocárdica y alteraciones en la conducción cardíaca con las consecuentes manifestaciones clínicas. Las embolias, por su parte, son frecuentes en el curso de la enfermedad, siendo la enfermedad cerebrovascular una complicación posible.
Caso clínicoVarón de 32 años de edad sin antecedentes de relevancia, quien consulta por debilidad en el hemicuerpo izquierdo de inicio agudo.
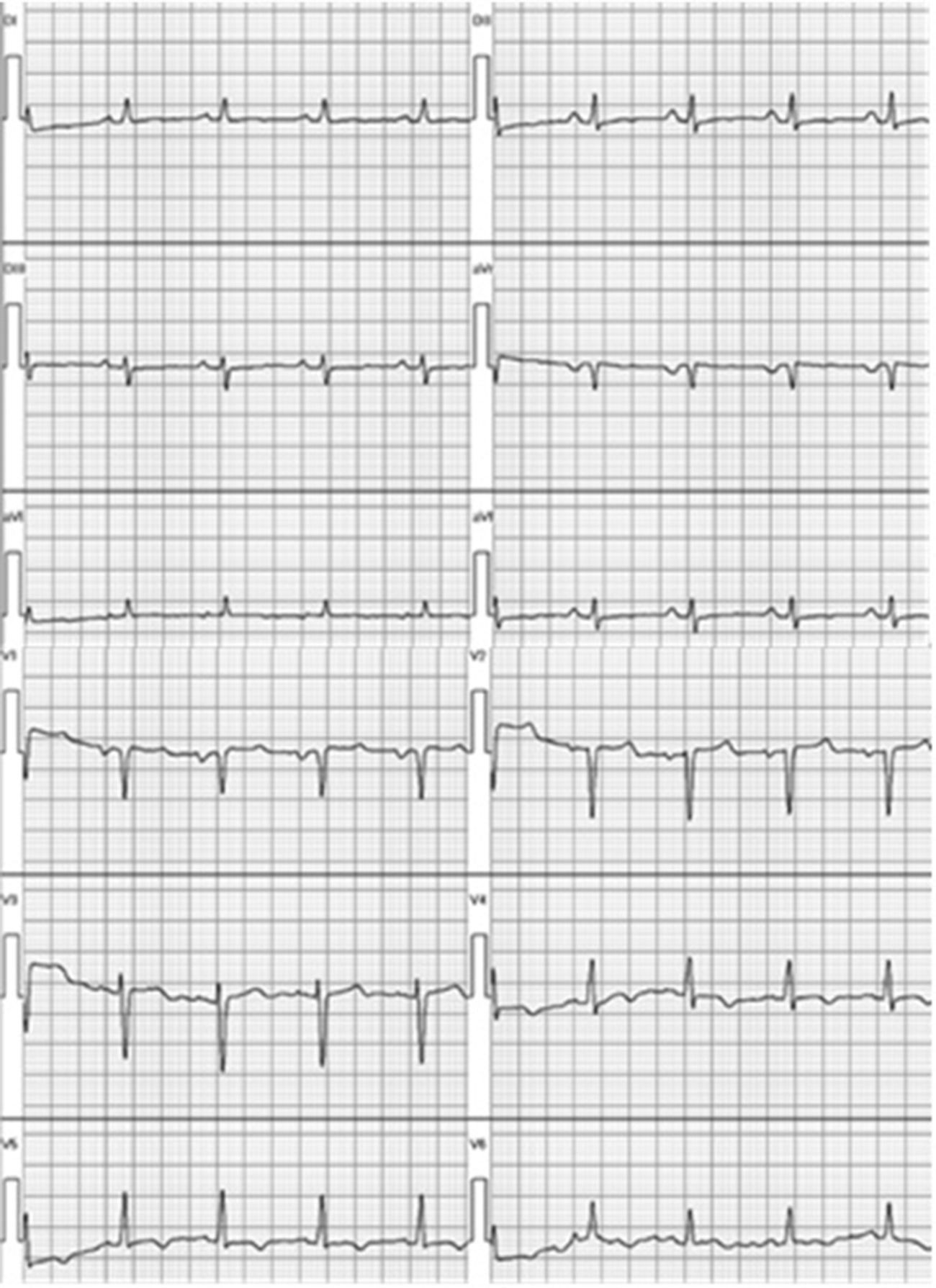
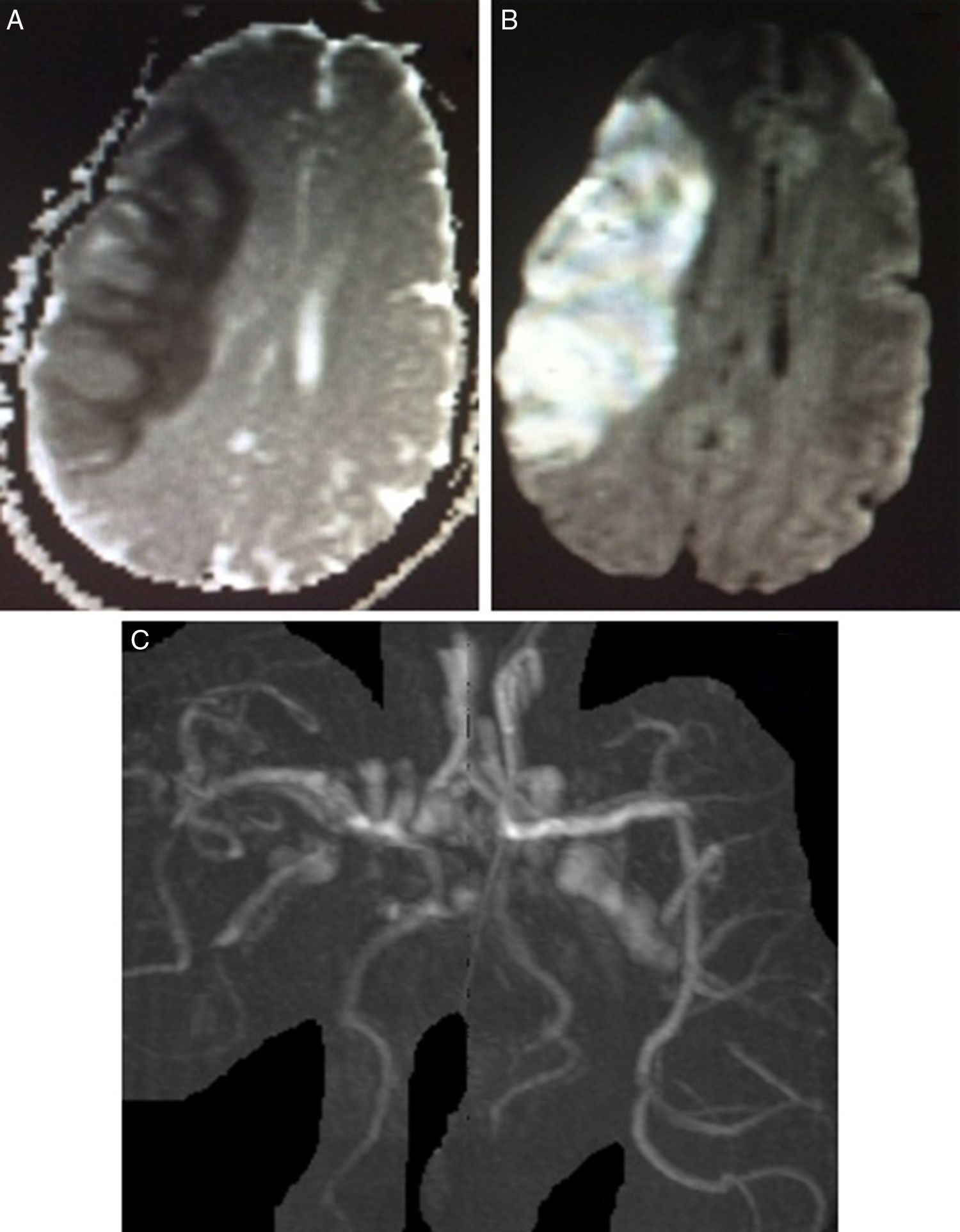
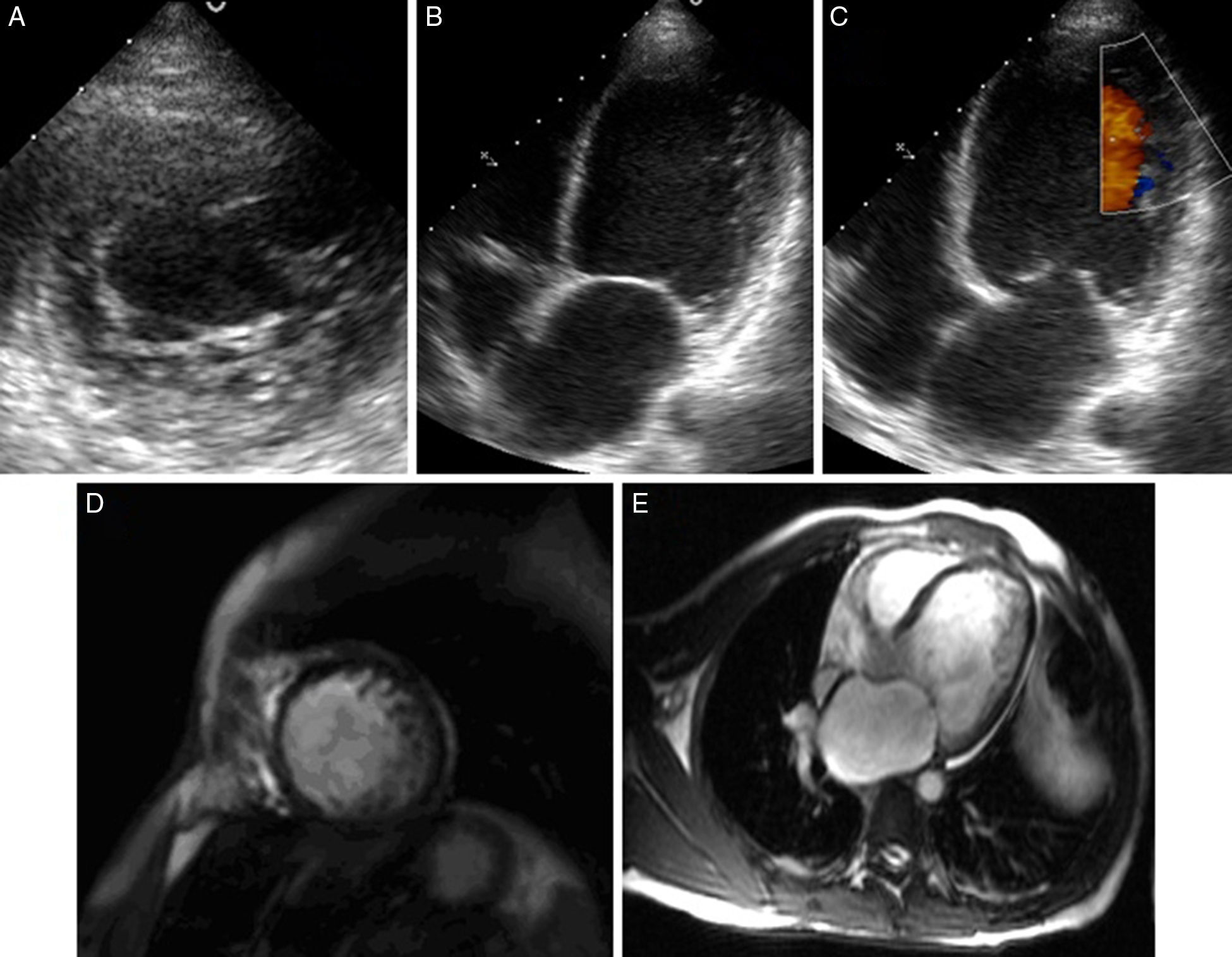
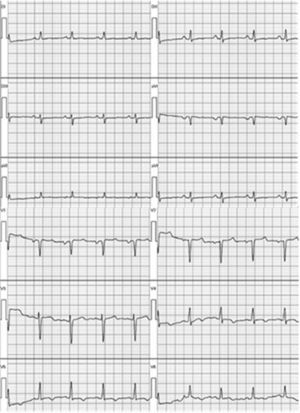
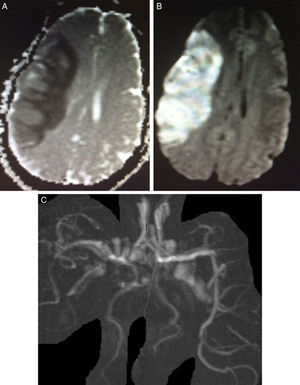
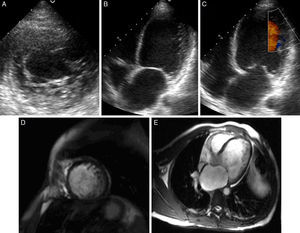
En el exámen físico se constató una hemiparesia, hemihipoestesia y hemianopsia homónima izquierdas, con un National Institute of Health Stroke Scale (NIHSS) de 9 puntos. Los estudios de laboratorio fueron normales, el electrocardiograma (ECG) mostró ritmo sinusal y trastornos de la repolarización tipo T negativas en las derivaciones V4-V6 (fig. 1). Se solicitó una resonancia magnética (RM) de cerebro con difusión en la que se visualizó una lesión isquémica aguda en la región frontoparietal derecha (fig. 2A y 2B). Se completó la evaluación con una angio-RM de vasos intracraneales que identificó la presencia de un trombo a nivel de M3-M4 de la arteria cerebral media derecha (fig. 2C), hallazgo corroborado por una arteriografía digital de vasos cerebrales. Un ecocardiograma Doppler transtorácico mostró signos de disfunción sistólica severa del VI y dilatación de ambas cámaras izquierdas con imágenes trabeculares en el miocardio ventricular a predominio del ápex y cara lateral con flujo intertrabecular (fig. 3A-C), arribándose así al diagnóstico de MNC.
Ecocardiograma en eje corto paraesternal izquierdo a nivel medioapical en el que se observa un aumento del trabeculado con aspecto espongiforme en segmentos inferolaterales (A). Vista de 4 cámaras con trabéculas en cara lateral medioapical (B) con flujo intertrabecular visible con Doppler color (C). Mismos ejes en RM cardíaca en las que se observan trabeculaciones prominentes con razón miocardio compacto/no compacto >2,3, alcanzando el valor de 4 a nivel lateral medioapical (D y E).
Se realizó una resonancia cardíaca (fig. 3D y E) cuyos resultados apoyaron el diagnóstico. Posteriormente, un Holter de 24h mostró un ritmo sinusal de base y un episodio de taquicardia paroxística supraventricular (TPSV) de 13latidos.
Se interpretó el cuadro como un accidente cerebrovascular isquémico (ACVI) de causa cardioembólica, por lo que se indicó anticoagulación oral (ACO) con acenocumarol. Además, se inició tratamiento para insuficiencia cardíaca (IC) según las guías actuales.
El déficit neurológico evolucionó favorablemente con una puntuación en el NIHSS de 3 a los 3 meses, sin nuevos episodios bajo anticoagulación, con aparición de crisis epilépticas sintomáticas remotas como única complicación, controladas con monoterapia antiepiléptica.
ComentariosLas miocardiopatías constituyen un conjunto heterogéneo de procesos que tienen en común la afectación del músculo cardíaco y causan un amplio espectro de formas de disfunción del mismo. El MNC es una forma muy infrecuente de miocardiopatía congénita que se origina como resultado de la interrupción en el proceso de compactación endomiocárdica durante la embriogénesis. Puede ser una anomalía cardíaca aislada o asociarse a otras.
Tiene una base genética heterogénea, asociándose a mutaciones de genes que codifican proteínas musculares y mitocondriales.
En un estudio publicado en 2003 se observó que el MNC representa alrededor del 9,25% de todas las miocardiopatías primarias, ocupando el tercer lugar luego de la miocardiopatía dilatada y la hipertrófica1.
Las manifestaciones clínicas son muy variables, desde pacientes asintomáticos (aproximadamente un 20%) hasta IC (53% de los casos sintomáticos), arritmias (taquicardia ventricular en el 43%), muerte súbita (35%) y síncope (18%)2. Los fenómenos embólicos están descriptos como complicaciones de la evolución, pero son inusuales como manifestación inicial.
La ecocardiografía es considerada el método estándar para el diagnóstico. Existen 3 grupos de criterios utilizados con similar frecuencia en la práctica habitual. Los propuestos por Jenni et al. se basan en la detección de una capa miocárdica compacta (C) y otra no compacta (NC) visibles en el eje corto del VI al final de la sístole, con hendiduras endomiocárdicas interpuestas y una relación del espesor NC/C>2. Chin et al. proponen una relación C/(NC+C)<0,5, realizando la medición al final de la diástole. Stollberger y Finsterer, por su parte, basan el análisis en las trabeculaciones endomiocárdicas que en caso de estar presentes en número de 4 o más, sobresalir de la pared del VI, situarse apicalmente a los músculos papilares, ser visibles en un plano de 4 cámaras y presentar flujo intertrabecular evidenciado por Doppler color, permiten hacer el diagnóstico de MNC3.
Se realizó una comparación entre los 3 grupos de criterios y se observó que los de Chin et al. son los más sensibles (79 vs. 64% de Jenni et al. y 53% de Stollberger y Finsterer), pero a expensas de una alta tasa de falsos positivos. Fue llamativa la poca correlación entre estos ya que solo un 30% de los pacientes los cumplían a todos3.
La resonancia cardíaca es de utilidad ya que provee un delineamiento más claro de la extensión del trabeculado patológico4. Una relación del espesor NC/C≥2,3 en diástole apoya el diagnóstico de MNC, permitiendo distinguir el trabeculado patológico presente en esta entidad del que puede hallarse en pacientes sanos o con otras condiciones clínicas (como miocardiopatía hipertrófica o hipertrofia del VI) con una sensibilidad, especificidad, valor predictivo positivo y negativo de 86, 99, 75 y 99%, respectivamente4.
El pronóstico de la enfermedad es generalmente malo, depende de la comorbilidad neuromuscular y cardíaca que la acompañe y se justifica por las complicaciones mayores que presenta: IC (53%), taquicardia ventricular (41%) y muerte súbita (17,5%)5.
Según lo observado en un estudio de seguimiento, las principales complicaciones son IC con requerimiento de hospitalización (53%), muerte (35%) y eventos tromboembólicos6. En cuanto a estos últimos su frecuencia varía según las series desde el 24% descripo por Oechsling et al.5 hasta el 5,7% descrito por Espínola-Zavaleta et al.6. Se trata de la complicación más infrecuente y los eventos cerebrovasculares representan la mayoría de los casos (18% de accidentes isquémicos transitorios contra el 3% de ACVI)5. La evidencia sugiere que el principal factor de riesgo para su presentación es la severidad de la disfunción sistólica subyacente, la presencia de fibrilación auricular (FA) y el antecedente de eventos tromboembólicos, más que la presencia de MNC7.
No existe un tratamiento específico para esta entidad, pero el diagnóstico temprano es importante para poder instaurar el tratamiento sintomático de manera precoz. El mismo debe incluir un correcto manejo de la IC, control de las arritmias y ACO como prevención de embolias sistémicas en pacientes con deterioro de la función sistólica del VI.
Los pacientes asintomáticos y con función sistólica del VI normal solo requieren seguimiento y su pronóstico es favorable5,6. Los pacientes asintomáticos pero con evidencia ecocardiográfica de disfunción sistólica y/o diastólica del VI deben recibir el tratamiento estándar para IC y ser controlados periódicamente. Tanto la colocación de un cardiodesfibrilador implantable como la posibilidad de un trasplante cardíaco en pacientes sintomáticos deben ser consideradas tempranamente8.
Existe una controversia en cuanto a la indicación rutinaria de anticoagulación en pacientes con MNC, aunque la evidencia actual apoya su indicación en caso de disfunción del VI (fracción de acortamiento<25% o fracción de eyección<40%), FA, eventos embólicos previos o presencia de trombos en el VI5,6,9.
En un estudio en el que se realizó un seguimiento de 65 pacientes con este diagnóstico por un período de entre 6 y 193 meses (promedio de 46 meses) se vio una baja tasa de eventos tromboembólicos (5%) en comparación con estudios previos que describían un 21-38%10. Lo anterior podría atribuirse a la administración sistemática de ACO a todos aquellos pacientes con disfunción del VI, FA o el antecedente de eventos tromboembólicos.
Teniendo en cuenta que el MNC es un trastorno genético asociado a elevada mortalidad en pacientes sintomáticos, y que un 25% de los familiares asintomáticos tienen evidencia de enfermedad en el ecocardiograma, es necesario realizar un tamizaje a familiares de primer grado para iniciar un tratamiento oportuno6.
El caso clínico descripto en este artículo es una presentación atípica de una enfermedad infrecuente con pocos casos publicados en la literatura hasta el momento11,12, pero que debe ser considerado como causa de ACVI en pacientes jóvenes sin factores de riesgo cardiovasculares.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.