La epilepsia afecta a 50 millones de personas en todo el mundo y cerca del 25% de los pacientes presenta epilepsia farmacorresistente (EFR), definida cuando se ha producido el fallo de tratamiento con 2 fármacos, ya sea en monoterapia o combinados.
ObjetivoDeterminar cuáles son las características clínicas de nuestra población y los factores relacionados en EFR según los criterios de la ILAE (2010).
Material y métodosEstudio retrospectivo descriptivo en el área de epilepsia del Hospital de Clínicas José de San Martín desde junio de 2012 a noviembre de 2016.
ResultadosSe incluyeron 339 pacientes, y el 55% (n=187) se encontraba libre de crisis; el 30% (n=100) cumplía criterios de EFR y el 15% (n=52) era pseudorresistente. Como factor estadísticamente significativo relacionado con la EFR se encontró que las convulsiones febriles durante los primeros años de vida incidían en la farmacorresistencia en el 21% (p=0,001), y sugieren la relación en el desarrollo de esclerosis mesial temporal en el 5% (0,04). La causa estructural más frecuente fue la esclarosis mesial temporal, y además se observó que el 83% de los pacientes farmacorresistentes tenían inicio focal de las crisis, comparado con el 70% de los que estaban libres de crisis.
ConclusionesLa EFR es una entidad de difícil manejo. Reconocer los factores relacionados que conllevan a esta nos permite evaluar el curso de la enfermedad, su pronóstico y definir el tratamiento, ya sea optimizando la terapia farmacológica o considerando otras alternativas como la cirugía curativa o paliativa.
Epilepsy affects 50 million people around the world and about 25% of patients have drug-resistant epilepsy (DRE), defined when there has been a failure of treatment with two drugs, either monotherapy or combined.
ObjectiveTo determine the clinical characteristics of our population and the factors related to DRE epilepsy according to the criteria of the ILAE (2010).
Material and methodsRetrospective descriptive study in the area of Epilepsy of the Hospital of Clinics “José de San Martín” from June 2012 to November 2016.
ResultsWe included 339 patients, 55% (n=187) were free of seizures; 30% (n=100) met the DRE criteria and 15% (52) were pseudo-resistant. As a statistically significant factor related to the DRE, it was found that febrile convulsions during the first years of life affected drug resistance in 21% (P=.001) and suggest the relationship in the development of temporal mesial sclerosis (TMS) in the 5% (.04). The most frequent structural cause was TMS and it was also observed that 83% of the drug-resistant patients had a focal onset of seizures, compared with 70% of those who were crisis-free.
ConclusionsThe DRE is an entity difficult to manage. Recognizing the related factors that lead to it, allows us to evaluate the course of the disease, its prognosis and define treatment either by optimizing pharmacological therapy or considering other alternatives such as curative or palliative surgery.
La epilepsia afecta a 50 millones de personas en todo el mundo y aproximadamente existen entre 7 y 14 por 1.000 personas en países de ingresos bajos, y hasta 50 nuevos casos por cada 100.000 habitantes al año en países de altos ingresos1,2.
En estudios de prevalencia de epilepsia en los Estados de América Latina, analizados en una revisión sistemática se encontró una media de 17,8 (6-43,2) por 1.000 habitantes, y un rango de incidencia de 77,7-190×100.000 personas al año3. Un estudio neuroepidemiológico colombiano publicado en 2003 reportó una prevalencia de 10,3 (IC 95%: 8,5-13,0)4, similar a otros datos reportados de investigaciones en poblaciones como Brasil y México5.
La prevalencia de farmacorresistencia (FR) no está definida de manera consistente y tiende a variar entre los estudios, ya sea debido a problemas con la selección de la población, el tamaño de la muestra, la clasificación o la terminología6. Brodie et al. documentaron que el 49,5% de los pacientes está libre de crisis después del primer régimen de fármacos antiepilépticos (FAE) y solamente el 13,3% y el 3,7% logra estar libre de crisis después del segundo y tercer régimen, respectivamente, y adicionalmente cerca de un 25% de los pacientes con epilepsia llega a ser resistente a los FAE7,8.
A pesar de las múltiples opciones de tratamiento farmacológico solo un 60-70% de las crisis convulsivas que padecen los pacientes son prevenidas, reconociendo que los restantes sufren epilepsia FR, y por lo tanto no se debe retrasar el uso de tratamiento quirúrgico o de dispositivos de estimulación cerebral, que tienen como propósito mejorar la calidad de vida9,10.
Para establecer un correcto y consensuado diagnóstico de farmacorresistencia, la Liga internacional contra la epilepsia (ILAE) propuso en el año 2010 la nueva definición de farmacorresistencia, que define como «aquella en la que se ha producido el fallo de tratamiento con 2 terapias (bien en monoterapia o en combinación) correctamente indicadas y adecuadamente toleradas para alcanzar una remisión mantenida. Así mismo esta entidad puntualiza que un paciente está libre de crisis (epilepsia controlada) cuando no ha tenido crisis, durante al menos 3 veces el periodo de tiempo más largo que ha estado sin crisis en el último año, antes de la nueva intervención o durante al menos12 meses sin crisis»11, cualquiera de los 2 criterios, el que sea más prolongado.
Diferentes factores de riesgo están relacionados con la farmacorresistencia y resulta de múltiples interacciones neurobiológicas entre variables relacionadas con la enfermedad de base, con el medicamento y con los aspectos farmacogenéticos propios de cada paciente7,12. El objetivo del presente estudio ha sido determinar las características clínicas y los factores relacionados con la epilepsia FR en pacientes atendidos en el Hospital de Clínicas José de San Martín, en Buenos Aires.
Materiales y métodosEstudio observacional retrospectivo. Se incluyeron 339 pacientes atendidos en el área de epilepsia del Servicio de Neurología del Hospital Escuela José de San Martín durante el periodo comprendido entre junio de 2012 a noviembre de 2016.
Se incluyeron todas las historias clínicas con diagnóstico de epilepsia según los criterios de la ILAE11 y se clasificaron en libres de crisis: ausencia de eventos ictales por lo menos 3 veces el tiempo más prolongado entre crisis, antes de un cambio terapéutico dado, o sin crisis durante por lo menos 12 meses y farmacorresistentes: los casos de recurrencia de crisis en el tiempo previamente descrito. Además se incluyeron los casos de pseudorresistencia para aquellos exclusivamente debidos a la recurrencia de crisis por falta de adherencia del tratamiento, independientemente de la causa.
Se diseñó un formulario estandarizado con las siguientes variables: edad, sexo y etiología de la epilepsia, según los nuevos conceptos de clasificación y terminología recomendados por la ILAE13. Se describieron los factores de riesgo relacionados en la FR, resultados de los estudios de neuroimágenes (RMN cerebral), edad de comienzo de la epilepsia, tipo de crisis y la descripción del uso de FAE en esta población.
Se estableció la distribución de frecuencias, cálculo de promedio y el número de casos, valor mínimo, valor máximo, media y desviación estándar y prueba de Chi cuadrado de Pearson. El análisis de datos y el procesamiento estadístico se efectuaron con el programa informático SPSS versión 22 (SPSS Inc. Chicago, IL)14.
ResultadosSe revisaron 339 historias clínicas, 170 (50,1%) pacientes eran mujeres y 169 (49,9%) hombres, con edad media de 39±17,3 años (17-87).
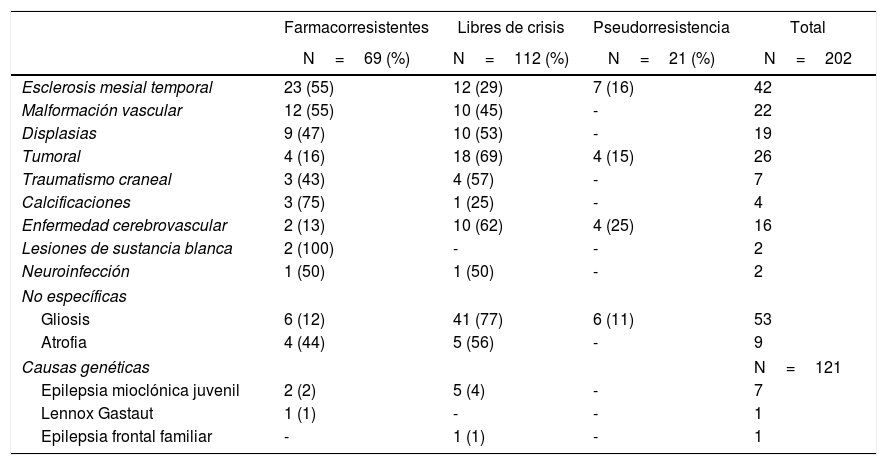
En 163 pacientes (48%) se encontró epilepsia de causa estructural, 55 (16%) presentaban epilepsia de posible causa genética y 121 (36%) tenían epilepsia de causa desconocida. De las causas genéticas encontradas correspondieron a epilepsia mioclónica juvenil 7 casos (6%) Lennox Gastaut (1%) y epilepsia frontal familiar (1%) un caso cada uno (tabla 1).
Epilepsia con lesión estructural en la resonancia magnética nuclear y causas conocidas
| Farmacorresistentes | Libres de crisis | Pseudorresistencia | Total | |
|---|---|---|---|---|
| N=69 (%) | N=112 (%) | N=21 (%) | N=202 | |
| Esclerosis mesial temporal | 23 (55) | 12 (29) | 7 (16) | 42 |
| Malformación vascular | 12 (55) | 10 (45) | - | 22 |
| Displasias | 9 (47) | 10 (53) | - | 19 |
| Tumoral | 4 (16) | 18 (69) | 4 (15) | 26 |
| Traumatismo craneal | 3 (43) | 4 (57) | - | 7 |
| Calcificaciones | 3 (75) | 1 (25) | - | 4 |
| Enfermedad cerebrovascular | 2 (13) | 10 (62) | 4 (25) | 16 |
| Lesiones de sustancia blanca | 2 (100) | - | - | 2 |
| Neuroinfección | 1 (50) | 1 (50) | - | 2 |
| No específicas | ||||
| Gliosis | 6 (12) | 41 (77) | 6 (11) | 53 |
| Atrofia | 4 (44) | 5 (56) | - | 9 |
| Causas genéticas | N=121 | |||
| Epilepsia mioclónica juvenil | 2 (2) | 5 (4) | - | 7 |
| Lennox Gastaut | 1 (1) | - | - | 1 |
| Epilepsia frontal familiar | - | 1 (1) | - | 1 |
Se encontró que en 187 (55%) de los casos los pacientes responden favorablemente al tratamiento farmacológico, estando libres de crisis; 100 (30%) cumplían criterios de FR y 52 (15%) eran pseudorresistentes.
En 202 (59%) pacientes se encontró lesión estructural en la RMN. Las etiologías más frecuentes en los FR fueron la esclerosis mesial temporal (EMT) en 23 casos, malformaciones vasculares (5 arteriovenosas, 4 cavernomas, 2 aneurismas, un angioma venoso), tumoral (un meningioma, 2 oligodendrogliomas, un hamartoma), traumatismo craneal (3 con hematoma subdural), calcificaciones (3 con calcificaciones), secuelas vasculares (uno con microangiopatía y uno por accidente cerebrovascular), lesiones de sustancia blanca (uno con leucodistrofia y uno desmielinizante) y un caso de absceso cerebral. Las causas genéticas, como alteraciones de la migración neuronal y desarrollo embrionario, fueron 3 displasias corticales, 3 heterotopías, 2 polimicrogirias y un caso con agenesia del cuerpo calloso. En 11 casos las lesiones eran secuelas inespecíficas (6 con gliosis y 4 con atrofia) y en el 31% de los pacientes con FR la RMN fue normal (tabla 1).
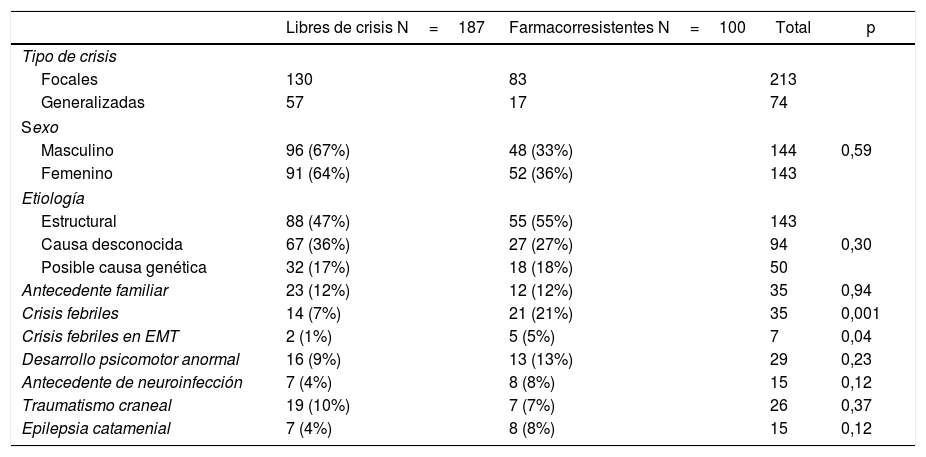
Los factores asociados a la FR fueron historia familiar de epilepsia que no tuvo diferencia entre los grupos con el 12% (n=35), desarrollo psicomotor anormal que fue superior en los farmacorresistentes con un 13%, comparado con el grupo libre de crisis que fue del 9% (n=29). El antecedente de meningitis y la epilepsia catamenial tuvieron significativamente mayor número de casos, con un 8% en los farmacorresistentes, en comparación con el segundo grupo que fue del 4% (n=15). Como factor determinante se observó que las convulsiones febriles durante los primeros años de vida incidían en la FR en el 21% (p=0,001). Se observó que el 5% (p=0,04) de casos tenía antecedente de crisis febriles en la infancia y desarrollo de esclerosis del hipocampo, relacionado con el grupo libre de crisis. La edad media de presentación de la primera crisis en este grupo fue de 16±12,0 años, con un rango de inicio entre recién nacido y 60 años. Como dato importante también se observó que el 14% de los pacientes con FR se sometió a cirugía (tabla 2).
Factores asociados a la farmacorresistencia
| Libres de crisis N=187 | Farmacorresistentes N=100 | Total | p | |
|---|---|---|---|---|
| Tipo de crisis | ||||
| Focales | 130 | 83 | 213 | |
| Generalizadas | 57 | 17 | 74 | |
| Sexo | ||||
| Masculino | 96 (67%) | 48 (33%) | 144 | 0,59 |
| Femenino | 91 (64%) | 52 (36%) | 143 | |
| Etiología | ||||
| Estructural | 88 (47%) | 55 (55%) | 143 | |
| Causa desconocida | 67 (36%) | 27 (27%) | 94 | 0,30 |
| Posible causa genética | 32 (17%) | 18 (18%) | 50 | |
| Antecedente familiar | 23 (12%) | 12 (12%) | 35 | 0,94 |
| Crisis febriles | 14 (7%) | 21 (21%) | 35 | 0,001 |
| Crisis febriles en EMT | 2 (1%) | 5 (5%) | 7 | 0,04 |
| Desarrollo psicomotor anormal | 16 (9%) | 13 (13%) | 29 | 0,23 |
| Antecedente de neuroinfección | 7 (4%) | 8 (8%) | 15 | 0,12 |
| Traumatismo craneal | 19 (10%) | 7 (7%) | 26 | 0,37 |
| Epilepsia catamenial | 7 (4%) | 8 (8%) | 15 | 0,12 |
EMT: esclerosis mesial temporal.
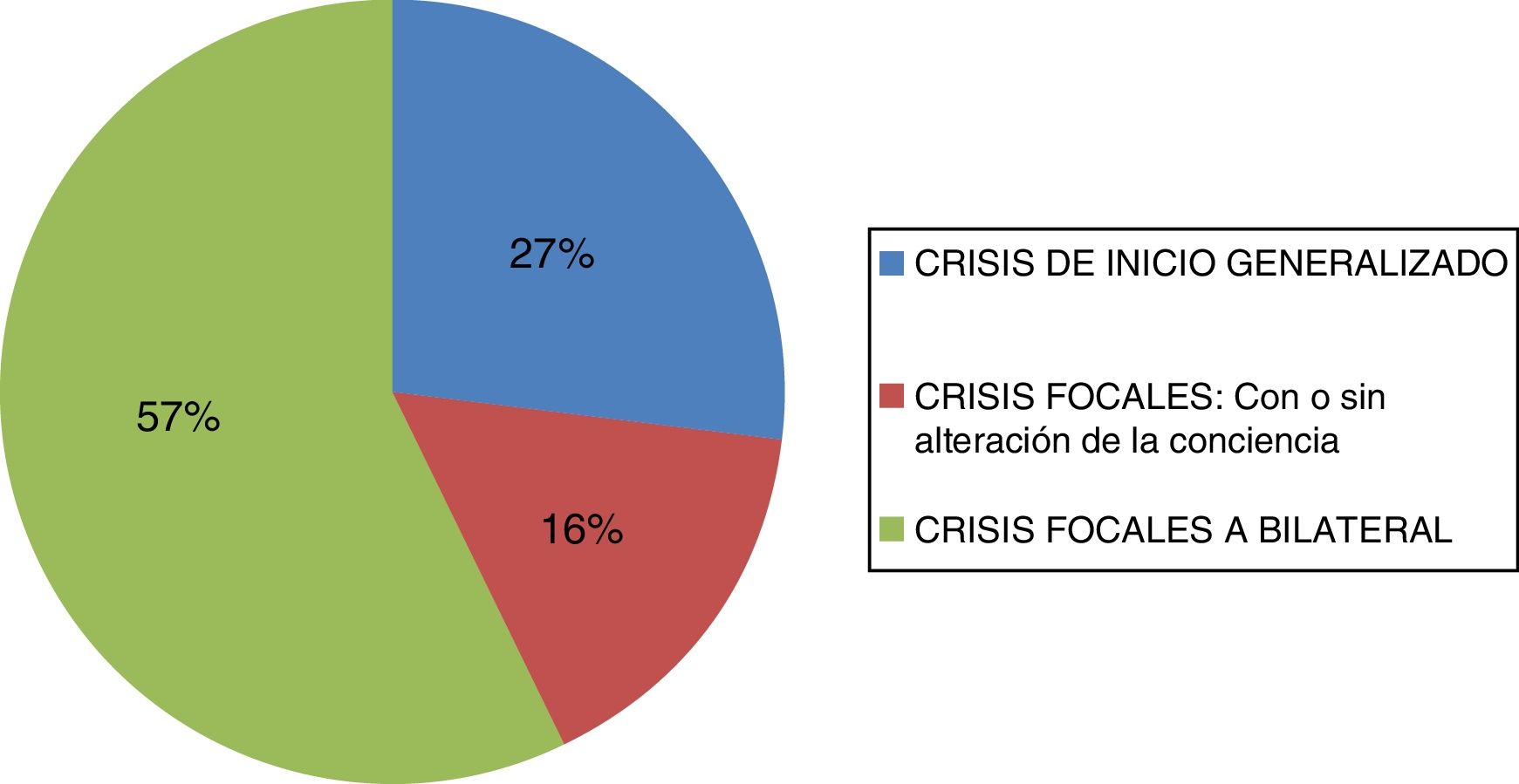
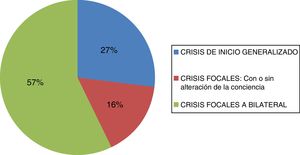
En relación con las crisis el 27% (n=90) de los pacientes mostraron crisis de inicio generalizado, el 16% (n=55) crisis focales con o sin alteración de la conciencia y el 57% (n=194) tuvieron crisis focales a bilateral. En los pacientes farmacorresistentes se observó que el 83% tenía inicio focal de las crisis, comparado con el 70% que estaba libre de crisis (fig. 1).
El análisis de la tendencia de prescripción mostró que 2 pacientes (1%) no recibían FAE, 190 pacientes (56%) recibían monoterapia y 147 pacientes (43%) recibían 2 o más FAE, hasta un número de 4. En cuanto al tipo de FAE el levetiracetam y el valproato son los fármacos más prescritos, tanto en monoterapia como en politerapia, mientras que la carbamazepina y la lamotrigina son los terceros más frecuentes en monoterapia y ocupan también el tercer lugar como fármaco adicional al tratamiento.
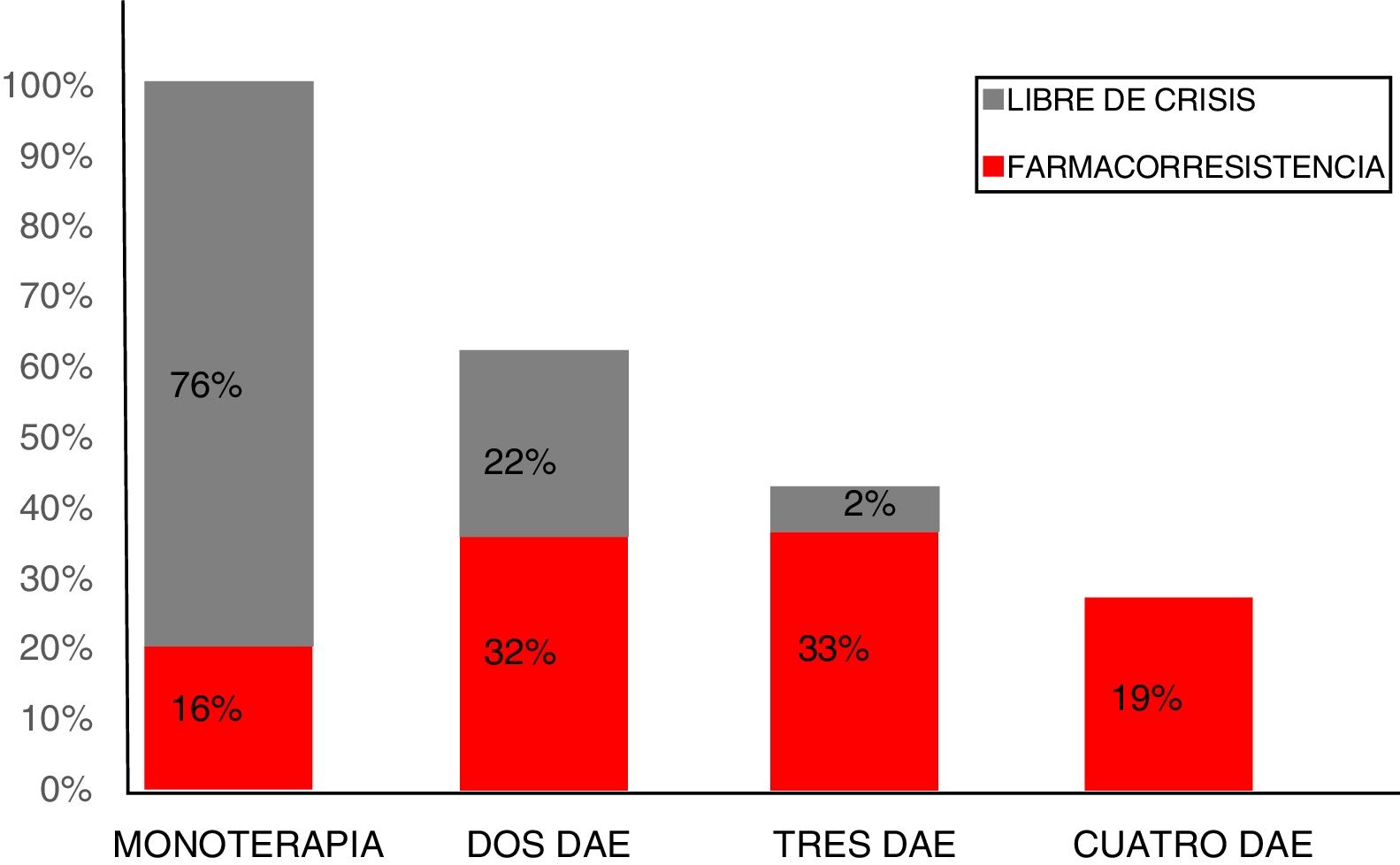
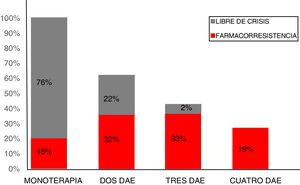
Para los casos con epilepsia FR el 16% utilizaba monoterapia, el 32% usaba 2 FAE, el 33% 3 y el 19% necesitaba 4 fármacos. De los pacientes libres de crisis se observó que el 76% (n=142) utilizaba monoterapia, el 22% (n=42) se encontraba utilizando 2 FAE, mientras que solo el 2% (n=3) de los pacientes que utilizaba 3 FAE se encontraba libre de crisis. Ningún paciente que tomaba 4 FAE se encontraba sin crisis (fig. 2).
DiscusiónAl analizar los resultados se encontró que la frecuencia de la epilepsia farmacorresistente en la población analizada es del 30%, como se compara con otros estudios, donde cerca de un 25% de los pacientes con epilepsia son resistentes a los FAE. Picot et al. demostraron en población francesa que cerca del 22,5% de los pacientes con epilepsia son farmacorresistentes, y documentaron una prevalencia de 1,36 por 1.00015. Incluso puede alcanzar el 50% aproximadamente como se demuestra en una cohorte de más de 10 años de 2 centros de epilepsia de Milán, Italia (2012)16, y en otra cohorte de 206 pacientes de una población mexicana (Martínez Juárez et al., 2012), estimada en el 56%17.
En nuestra población la posibilidad de no obtener un control total de la epilepsia, cuando se inicia el tratamiento, es alrededor de la cuarta parte y aumenta la probabilidad a casi el total cuando se adiciona un nuevo medicamento. Así mismo se muestra que el 35% de nuestros pacientes con FR no se benefician con 3 o más FAE para alcanzar el control de las crisis, por lo tanto se podrían beneficiar de otras alternativas terapéuticas, como es la cirugia6,18.
La Academia Americana de Neurología recomienda remitir a un centro de epilepsia a estos pacientes. La resección cerebral para la epilepsia FR beneficia a los pacientes reduciendo o eliminando su actividad epiléptica. Así la cirugía tiene como objetivo la eliminación o disminución de las descargas cerebrales mediante la resección de la zona epileptógena sin producir déficits al paciente. Alrededor del 5% de los pacientes podría beneficiarse del tratamiento quirúrgico. Entre sus indicaciones están pacientes con epilepsia FR con crisis que interfieran en la vida diaria, con un tiempo de evolución de la epilepsia de al menos 2 años, salvo en el caso de crisis que puedan amenazar la vida y síndromes tratables quirúrgicamente, o cuando la cirugía puede mejorar la epilepsia con secuelas aceptables, considerando la situación basal y la gravedad de las crisis19.
La asociación de FR en los pacientes con crisis de inicio focal es conocido20. Este factor fue significativo al compararlo con las crisis generalizadas en nuestra población; Martínez et al. demostraron que la historia familiar de epilepsia, la hipoxia perinatal, la historia de desarrollo psicomotor anormal, epilepsia catamenial, la comorbilidad psiquiátrica previa y el inicio focal de las crisis eran los principales predictores de farmacorresistencia17.
Un estudio realizado entre 1958 y 1984 en una población de Rochester, Minnesota, evidenció que las crisis generalizadas eran un tercio en relación con las crisis focales en sus diferentes formas de presentación21. Foldvary et al. realizaron un estudio basado en la localización de la crisis registrado por EEG, y evidenciaron que 2/3 de todas las crisis presentaban la lesión epileptogénica en la región temporal, siendo más común que en una región extra temporal22. Así mismo, Bouchet y Cazauvieilh observaron que en pacientes con epilepsia el hipocampo está endurecido y esclerótico por múltiples fenómenos de alteraciones celulares, y esto estaría relacionado con las crisis focales y la farmacorresistencia23.
En un estudio con seguimiento de 321 pacientes con epilepsia refractaria durante 20 años se demostró que el traumatismo craneoencefálico y el consumo de fármacos fueron factores de mayor relevancia estadística (p<0,0001 para cada factor), como también la ocurrencia de crisis febriles (p<0,002)24. En nuestro estudio el antecedente de crisis febriles en los primeros años de vida tuvo una relación significativa con la presencia de epilepsia FR, y además sugiere que puede estar relacionado con el desarrollo de esclerosis del hipocampo.
Las convulsiones febriles sugieren que la epileptogénesis temprana en la vida posnatal provoca cambios en el comportamiento neuronal, y por tanto en la funcionalidad de las mismas25. El mecanismo subyacente se basa en las diferentes alteraciones celulares que intervienen, como son la neurodegeneración, neurogénesis, injuria axonal, remodelado dendrítico, gliosis, proliferación inflamatoria local o cambios en la matriz extracelular y las canalopatías, siendo este último el principal factor por compromiso de los canales HCN y de los receptores de endocannabinoides que podrían promover transformaciones a nivel del hipocampo, y que se pueden activar fácilmente; sin embargo, el papel de los factores genéticos en la generación de estas alteraciones son un área importante de investigación26,27.
Estudios poblacionales demuestran que las causas estructurales, como la EMT, las displasias corticales o la enfermedad dual conllevan un mal pronóstico para el éxito terapéutico, y en el caso de malformaciones arteriovenosas tendrían mejor pronóstico28,29. En nuestra serie las epilepsias de causa estructural presentan mayor frecuencia de FR para la EMT, y en el caso de displasias y malformaciones arteriovenosas no se observa una diferencia significativa.
En cuanto al uso de FAE es importante anotar que entre los medicamentos más utilizados en nuestra población se encuentran el levetiracetam y el ácido valproico. Sin embargo, el estudio del manejo farmacológico llega a ser complejo, dado las múltiples variables que intervienen en una población como son el sexo, la edad, la presencia de comorbilidades, la utilización de otros fármacos (no FAE), el embarazo, la tolerancia, la seguridad, las propiedades farmacodinámicas y farmacocinéticas, los esquemas de dosificación o las interacciones farmacológicas, entre otras, que son factores a tener en cuenta. La elección de un FAE también depende principalmente de la eficacia del compuesto para controlar el tipo de convulsión del paciente o del síndrome específico de epilepsia.
La experiencia con el levetiracetam ha aumentado en los últimos años, a pesar de ser un FAE de segunda generación, y se considera como opción de primera línea, con nivel de evidencia A para la eficacia, tanto para las crisis focales como generalizadas. El ácido valproico, la lamotrigina y la carbamazepina también son alternativas de primera línea, tanto en monoterapia como en combinación11,30,31.
ConclusionesLa epilepsia FR es el resultado de múltiples variables neurobiológicas. Las convulsiones febriles en la infancia podrían promover la excitabilidad neuronal a través de varios mecanismos epileptogénicos, sumados a la predisposición genética del paciente, lo cual podría propiciar el medio que conlleva a la epilepsia FR en la etapa adulta, además del desarrollo de esclerosis del hipocampo. Entre las crisis focales la EMT es causa común de farmacorresistencia en adultos, siendo consecuencia de otro mecanismo biológico. El 30% de la los pacientes cumple con criterios de la ILAE para farmacorresistencia, datos que coinciden con otros estudios de igual índole. La escasa respuesta al tratamiento no se modifica aumentando el número de FAE, y el resultado no es significativo, por lo tanto predecir la relación fármaco-respuesta, en función de los factores predisponentes, permite considerar alternativas terapéuticas.
Conflicto de interesesNinguno para declarar.
Los autores expresan su agradecimiento al doctor Lucas Orellana por su aporte en el reclutamiento de datos y a Luis Alberto López, epidemiólogo, por su aporte en el análisis de datos.