Identificar posibles factores predictores de crisis epilépticas en acúmulos o estado epiléptico (EE) y evaluar si estos pacientes reciben una mayor intervención en urgencias.
MetodologíaAnálisis secundario del Registro ACESUR el cual es un registro observacional de cohortes multipropósito, prospectivo y multicéntrico de pacientes adultos con crisis epilépticas en 18 servicios de urgencias. Se recogen variables clínico-asistenciales. Se identifican factores y modelo de riesgo de presentar crisis en acúmulos o EE y se evalúa el efecto de intervención en servicios de urgencias extrahospitalarios y hospitalarios.
ResultadosDel registro ACESUR se analizan 186 (28%) con crisis en acúmulos (126; 19%) o EE (60; 9%) frente a 478 (72%) pacientes con crisis aislada. El modelo de riesgo de crisis en acúmulo o EE en urgencias incluyó la presencia de alta comorbilidad según índice de Charlson>3 (OR: 1,60; IC95%: 1,05-2,46; p=0,030), >2 fármacos antiepilépticos habituales (OR: 2,29; IC95%: 1,49-3,51; p<0,001) y crisis focal (OR: 1,56; IC95%: 1,05-2,32; p=0,027). El ABC del modelo fue de 0,735 (IC95%: 0,693-0,777; p=0,021). La intervención en pacientes con crisis en acúmulos y EE fue mayor en los servicios de urgencias extrahospitalarios (OR: 2,89; IC95%: 1,91-4,36; p<0,001) y en los servicios de urgencias hospitalarios (OR: 4,41; IC95%: 2,69-7,22; p<0,001).
ConclusionesEl modelo presentado podría ser una herramienta con valor predictivo de utilidad para identificar al paciente adulto con riesgo de presentar crisis en acúmulos o EE en urgencias. Estos pacientes recibieron una mayor intervención frente a pacientes con crisis epiléptica aislada por parte de los servicios de urgencias extrahospitalarios y más aún por los servicios de urgencias hospitalarios en nuestra muestra.
To identify possible predictors of seizure cluster or status epilepticus (SE) and to evaluate whether these patients receive greater interventions in emergency departments.
MethodologyWe conducted a secondary analysis of the ACESUR Registry, a multipurpose, observational, prospective, multicentre registry of adult patients with seizures from 18 emergency departments. Clinical and care-related variables were collected. We identified risk factors and risk models for seizure cluster or SE and assessed the effect of interventions by prehospital emergency services and the hospital emergency department.
ResultsWe identified a total of 186 (28%) patients from the ACESUR registry with seizure cluster (126 [19%]) or SE (60 [9%]); the remaining 478 patients (72%) had isolated seizures. The risk model for seizure cluster or SE in the emergency department included Charlson Comorbidity Index scores≥3 (OR: 1.60; 95% CI, 1.05-2.46; P=.030), ≥2 habitual antiepileptic drugs (OR: 2.29; 95% CI, 1.49-3.51; P<.001), and focal seizures (OR: 1.56; 95% CI, 1.05-2.32; P=.027). The area under the curve of the model was 0.735 (95% CI, 0.693-0.777; P=.021). Patients with seizure cluster and SE received more aggressive interventions both by prehospital emergency services (OR: 2.89; 95% CI, 1.91-4.36; P<.001) and at the emergency department (OR: 4.41; 95% CI, 2.69-7.22; P<.001).
ConclusionsThis risk model may be of prognostic value in identifying adult patients at risk of presenting seizure cluster or SE in the emergency department. In our sample, these patients received more aggressive treatment than adult patients with isolated seizures before arriving at hospital, and even more so in the emergency department.
Las crisis epilépticas representan un problema neurológico frecuente que supone entre el 0,3 y el 1% del total de atenciones en los servicios de urgencias1–4.
El estado epiléptico (EE) es considerado una urgencia que supone hasta el 10% del total de las crisis epilépticas1,5 y lleva asociado una alta morbimortalidad1,6. En las décadas anteriores se han ido acortando los tiempos de inicio del EE (5min en EE convulsivo y 10min en EE focal con alteración de conciencia)7. En esta última definición, Trinka et al. definen un segundo tiempo (30min en EE convulsivo y 60min en EE focal con alteración de conciencia), a partir del cual, si el EE se prolonga, pueden aparecer alteraciones neurológicas.
Las crisis epilépticas repetidas en acúmulos son otra forma de presentación de crisis que suponen hasta el 20% del total de las crisis8. En ausencia de unanimidad, parece que la definición más aceptada es la de repetición de 2 crisis en 24h. Algunos autores consideran que aumentan el riesgo de EE incluyéndolo en escalas predictoras como la ADAN9, por lo que pueden ser consideradas como un «pre-EE».
Recientemente se ha publicado un documento de consenso entre la Sociedad Española de Epilepsia (SEEP), grupo de epilepsia de la Sociedad Española de Neurología (SEN) y grupo neuro-ictus de la Sociedad Española de Urgencias y Emergencias (SEMES) sobre el tratamiento urgente de pacientes con crisis epilépticas10. En dicho manuscrito se ha presentado de manera novedosa el concepto de crisis epiléptica urgente, incluyendo a pacientes con crisis prolongadas como EE, crisis repetidas en acúmulos y crisis de alto riesgo según la presencia de una serie de factores de riesgo.
En el registro ACESUR (adultos con crisis epilépticas en servicios de urgencias), el EE supuso el 9% y las crisis en acúmulos el 19% de total de crisis5. Se ha descrito que estas formas de presentación de crisis se asocian a peor pronóstico6–8, pero no queda claro si existen diferencias en las características de estos pacientes ni en su atención en los servicios de urgencias hospitalarios (SUH).
En este sentido, se presenta este trabajo con los objetivos de identificar posibles factores predictores de crisis epilépticas en acúmulos o EE y evaluar si estos pacientes reciben una mayor intervención tanto en los servicios de urgencias extrahospitalarios (SUEH) como en los SUH.
MetodologíaACESUR es un registro observacional de cohortes multipropósito, prospectivo y multicéntrico con un muestreo sistemático en 2017 de pacientes procedentes de 18 SUH5. El estudio fue aprobado por el Comité Ético de Investigación de cada centro. Se seleccionaron a todos los pacientes con 18 años o más con diagnóstico de crisis epiléptica en el SUH. Los pacientes o representantes legales otorgaron consentimiento informado por escrito.
Se elaboró un cuaderno de recogida de datos electrónico con la información aportada por el paciente o familiares y de la historia clínica electrónica en el que se incluyeron variables clínico-asistenciales de la visita índice.
Entre las características clínicas de cada caso se incluyeron: forma de presentación (crisis acúmulos si al menos 2 crisis epilépticas en las últimas 24h, EE si crisis convulsiva durante más de 5min o crisis no convulsiva durante más de 10min7, crisis epiléptica aislada no repetida en acúmulos ni prolongada como EE), edad (media y mayor de 65 años), sexo, comorbilidad según índice de Charlson, antecedente de epilepsia, dependencia funcional basal según índice de Barthel5, número de fármacos habituales y en concreto número de fármacos anticrisis o antiepilépticos (FAE) habituales, clasificación semiológica (crisis focal o generalizada), clasificación etiopatogénica (crisis sintomáticas agudas o provocadas, crisis remotas no provocadas, crisis de etiología desconocida) y visita al SUH en el semestre anterior.
Respecto a la atención por SUEH, se registraron: atención por SUEH (si domicilio, si otro, no atención), traslado en ambulancia al SUH y tratamiento con fármacos (benzodiacepinas, otros FAE)). Se definió la variable Intervención en SUEH como la presencia de atención por SUEH o traslado en ambulancia y tratamiento farmacológico.
En la atención prestada en los SUH se registraron: nivel de urgencia en triaje o clasificación(emergencia i-ii, urgencia menor iii-v), realización de prueba complementaria específica (TAC craneal, RMN cerebral, EEG, punción lumbar), interconsulta a Neurología de guardia, tratamiento farmacológico urgente (benzodiacepinas, otros FAE), estancia prolongada en el SUH (observación, >24h), destino (alta a domicilio, hospitalización [Neurología, Medicina Intensiva, otros] o exitus en SUH).
La variable de resultado principal fue el diagnóstico de crisis en acúmulos o EE en el SUH. A su vez se definió la variable intervención en SUEH como la presencia de atención por SUEH, traslado en ambulancia y tratamiento farmacológico y en SUH como emergencia en triaje (nivel i-ii), prueba complementaria específica (TAC, RMN, EEG o punción lumbar), tratamiento farmacológico urgente (benzodiacepinas, otros FAE), interconsulta a Neurología de guardia y estancia prolongada u hospitalización.
Análisis estadísticoLas variables cualitativas se presentan con su distribución de frecuencias. Las variables cuantitativas se resumen con la media y desviación estándar (DE) o en su mediana y rango intercuartílico en el caso que no se distribuyan de manera normal.
Se llevó a cabo un análisis univariado de las posibles variables asociadas a crisis en acúmulos o EE. Las comparaciones de medias se realizaron mediante el test de la t de Student. Para las variables cuantitativas que no se ajustaron a una distribución normal se empleó el test no paramétrico de U de Mann-Whitney. Se evaluó la asociación entre variables cualitativas con el test de chi-cuadrado, o con la prueba exacta de Fisher en el caso de que más de un 25% de los esperados fueran menores de 5.
Para analizar factores predictores de crisis en acúmulos o EE se utilizaron modelos mixtos de regresión logística con el objetivo de controlar la influencia del centro hospitalario. La variable de resultado fue crisis en acúmulos o EE en el SUH. La variable del efecto aleatorio del modelo fue el centro hospitalario y las variables de efecto fijo fueron las relativas a los predictores de interés, introduciendo en el modelo todos los factores asociados con el evento adverso (con un valor de p<0,10 y/o clínicamente relevantes) en el análisis univariado. La selección del conjunto final de variables para el modelo se realizó mediante el algoritmo de selección por pasos hacia atrás (backward-selection; p<0,10 para permanecer en el modelo).
La capacidad de discriminación del modelo predictivo se analizó calculando el área bajo la curva Receiver Operating Characteristics junto a su intervalo de confianza al 95% (IC95%). Se evaluó la calibración del modelo mediante la prueba de bondad de ajuste de Hosmer-Lemeshow.
Por último se evaluó el efecto de la variable intervención en SUEH y en SUH. Se calcularon las odds ratio (OR) con su IC95%. En todos los contrastes de hipótesis se rechazó la hipótesis nula con un error de tipo i o error α<0,05. Como herramientas para realizar el análisis estadístico se utilizó el paquete estadístico STATA 12.0.
ResultadosEl registro ACESUR recogió a 664 pacientes con las siguientes procedencias: 86 (13%) H.U. Clínico de San Carlos (Madrid); 51 (7,7%) H.U. Clínico de Valladolid, 126 (19%) C.H.U. Granada, 13 (2%) H. Virgen de la Luz (Cuenca), 33 (5%) H.U. Puerta de Hierro (Madrid), 11 (1,7%) H.U. Guadalajara, 10 (1,5%) H. Son Llatzer (Palma de Mallorca), 26 (3,9%) H.U. de Canarias (Tenerife), 22 (3,3%) H.U. Cabueñes (Gijón), 32 (4,8%) H.U. Clínico de Salamanca, 12 (1,8%) H.U. La Princesa (Madrid), 21 (3,2%) H.U. Getafe, 4 (0,6%) H.G.U. Reina Sofía, 71 (10,7%) H.U. 12 de Octubre (Madrid), 41 (6,2%) H.U. La Paz (Madrid); 86 (13%) H.U. Miguel Servet (Zaragoza), 11 (1,7%) H.G. de Villarrobledo, 8 (1,2%) H.U. Príncipe de Asturias (Alcalá de Henares)5.
Ciento veintiséis (19%) casos se presentaron como crisis epilépticas en acúmulos, 60 (9%) como EE (41 casos como EE convulsivo y 19 como EE no convulsivo) y 478 (72%) como crisis epiléptica aislada. Se analizan 186 (28%) casos con crisis en acúmulos o EE frente a 478 (72%) con crisis aislada.
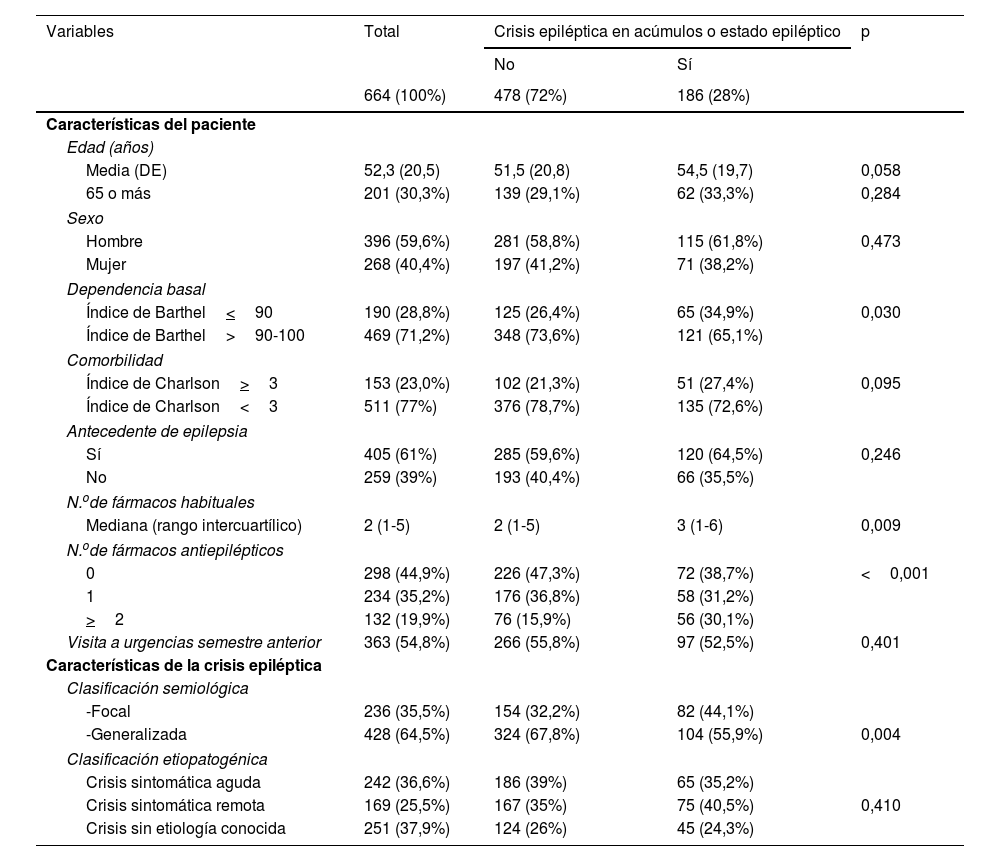
Las características de los pacientes con crisis en acúmulos o EE frente a crisis aislada se muestran en la tabla 1. Una mayor edad, mayor dependencia según índice de Barthel<90, mayor comorbilidad según índice de Charlson>3, mayor número de fármacos habituales y de FAE así como clasificación semiológica focal se asoció a mayor probabilidad de presentar una crisis en acúmulos o EE. El antecedente de epilepsia fue más frecuente en pacientes con crisis en acúmulos o EE pero no hubo diferencias significativas. De igual manera sucedió como visitas a urgencias en semestre anterior y con clasificación etiopatogénica, destacando mayor frecuencia de crisis sintomáticas agudas en crisis aisladas y sintomáticas remotas en crisis en acúmulos y EE.
Análisis univariado de presentación clínica de pacientes con crisis epilépticas en acúmulos o estado epiléptico frente a crisis aislada en urgencias
| Variables | Total | Crisis epiléptica en acúmulos o estado epiléptico | p | |
|---|---|---|---|---|
| No | Sí | |||
| 664 (100%) | 478 (72%) | 186 (28%) | ||
| Características del paciente | ||||
| Edad (años) | ||||
| Media (DE) | 52,3 (20,5) | 51,5 (20,8) | 54,5 (19,7) | 0,058 |
| 65 o más | 201 (30,3%) | 139 (29,1%) | 62 (33,3%) | 0,284 |
| Sexo | ||||
| Hombre | 396 (59,6%) | 281 (58,8%) | 115 (61,8%) | 0,473 |
| Mujer | 268 (40,4%) | 197 (41,2%) | 71 (38,2%) | |
| Dependencia basal | ||||
| Índice de Barthel<90 | 190 (28,8%) | 125 (26,4%) | 65 (34,9%) | 0,030 |
| Índice de Barthel>90-100 | 469 (71,2%) | 348 (73,6%) | 121 (65,1%) | |
| Comorbilidad | ||||
| Índice de Charlson>3 | 153 (23,0%) | 102 (21,3%) | 51 (27,4%) | 0,095 |
| Índice de Charlson<3 | 511 (77%) | 376 (78,7%) | 135 (72,6%) | |
| Antecedente de epilepsia | ||||
| Sí | 405 (61%) | 285 (59,6%) | 120 (64,5%) | 0,246 |
| No | 259 (39%) | 193 (40,4%) | 66 (35,5%) | |
| N.ode fármacos habituales | ||||
| Mediana (rango intercuartílico) | 2 (1-5) | 2 (1-5) | 3 (1-6) | 0,009 |
| N.ode fármacos antiepilépticos | ||||
| 0 | 298 (44,9%) | 226 (47,3%) | 72 (38,7%) | <0,001 |
| 1 | 234 (35,2%) | 176 (36,8%) | 58 (31,2%) | |
| >2 | 132 (19,9%) | 76 (15,9%) | 56 (30,1%) | |
| Visita a urgencias semestre anterior | 363 (54,8%) | 266 (55,8%) | 97 (52,5%) | 0,401 |
| Características de la crisis epiléptica | ||||
| Clasificación semiológica | ||||
| -Focal | 236 (35,5%) | 154 (32,2%) | 82 (44,1%) | |
| -Generalizada | 428 (64,5%) | 324 (67,8%) | 104 (55,9%) | 0,004 |
| Clasificación etiopatogénica | ||||
| Crisis sintomática aguda | 242 (36,6%) | 186 (39%) | 65 (35,2%) | |
| Crisis sintomática remota | 169 (25,5%) | 167 (35%) | 75 (40,5%) | 0,410 |
| Crisis sin etiología conocida | 251 (37,9%) | 124 (26%) | 45 (24,3%) | |
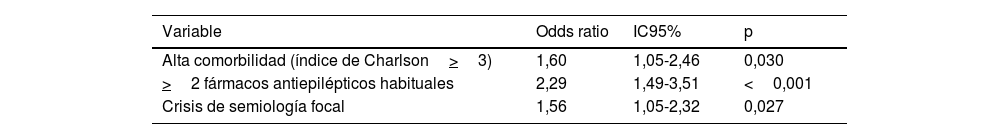
El modelo de riesgo de crisis en acúmulos o EE en urgencias incluyó en el primer paso las siguientes variables: edad, dependencia según índice Barthel<90, alta comorbilidad según índice de Charlson>3, >2 fármacos habituales, >2FAE habituales y crisis focal. Las variables que se mantienen en el último paso son alta comorbilidad según índice de Charlson>3 (OR: 1,60; IC95%: 1,05-2,46; p=0,030), >2FAE habituales (OR: 2,29; IC95%: 1,49-3,51; p<0,001) y crisis focal (OR: 1,56; IC95%: 1,05-2,32; p=0,027) (tabla 2). El ABC del modelo fue de 0,735 (IC95%: 0,693-0,777; p=0,021). El test de bondad de ajuste de Hosmer-Lemeshow presentó un valor de p=0,936.
Predictores independientes de crisis en acúmulos o estado epiléptico identificados en el análisis multivariable
| Variable | Odds ratio | IC95% | p |
|---|---|---|---|
| Alta comorbilidad (índice de Charlson>3) | 1,60 | 1,05-2,46 | 0,030 |
| >2 fármacos antiepilépticos habituales | 2,29 | 1,49-3,51 | <0,001 |
| Crisis de semiología focal | 1,56 | 1,05-2,32 | 0,027 |
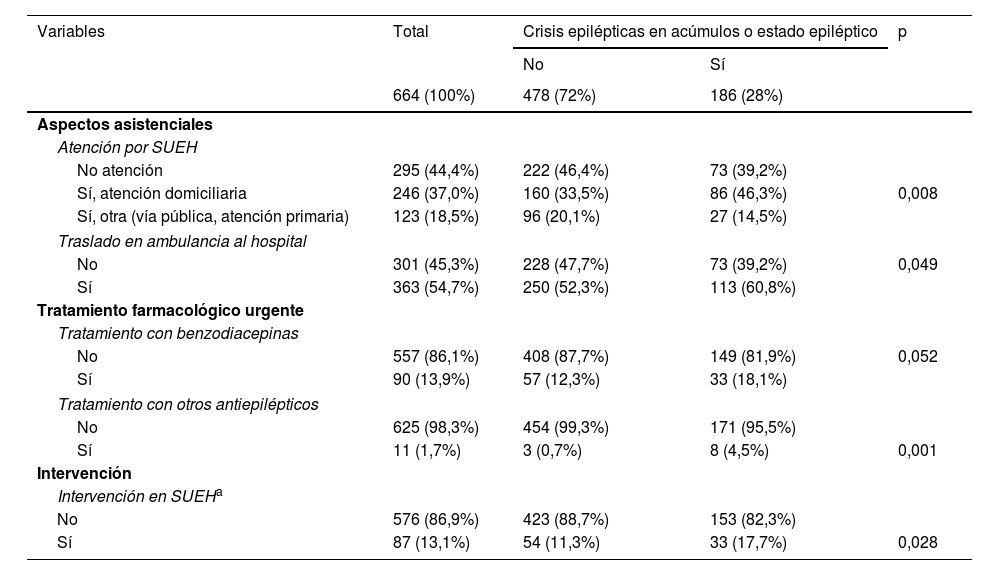
Los resultados del análisis univariado de la atención prestada a pacientes con crisis epilépticas en acúmulos o EE frente a crisis aislada por parte de los SUEH se muestran en la tabla 3. En los pacientes con crisis en acúmulos o EE se identificó una mayor atención por parte de los SUEH, sobre todo en el domicilio, y mayor porcentaje de traslados en ambulancia al SUH. A su vez, estos pacientes recibieron con mayor probabilidad tratamiento farmacológico de primera y de segunda línea.
Análisis univariado de la atención prestada a pacientes con crisis epilépticas en acúmulos o estado epiléptico frente a crisis aislada en servicios de urgencias extrahospitalarios (SUEH)
| Variables | Total | Crisis epilépticas en acúmulos o estado epiléptico | p | |
|---|---|---|---|---|
| No | Sí | |||
| 664 (100%) | 478 (72%) | 186 (28%) | ||
| Aspectos asistenciales | ||||
| Atención por SUEH | ||||
| No atención | 295 (44,4%) | 222 (46,4%) | 73 (39,2%) | |
| Sí, atención domiciliaria | 246 (37,0%) | 160 (33,5%) | 86 (46,3%) | 0,008 |
| Sí, otra (vía pública, atención primaria) | 123 (18,5%) | 96 (20,1%) | 27 (14,5%) | |
| Traslado en ambulancia al hospital | ||||
| No | 301 (45,3%) | 228 (47,7%) | 73 (39,2%) | 0,049 |
| Sí | 363 (54,7%) | 250 (52,3%) | 113 (60,8%) | |
| Tratamiento farmacológico urgente | ||||
| Tratamiento con benzodiacepinas | ||||
| No | 557 (86,1%) | 408 (87,7%) | 149 (81,9%) | 0,052 |
| Sí | 90 (13,9%) | 57 (12,3%) | 33 (18,1%) | |
| Tratamiento con otros antiepilépticos | ||||
| No | 625 (98,3%) | 454 (99,3%) | 171 (95,5%) | |
| Sí | 11 (1,7%) | 3 (0,7%) | 8 (4,5%) | 0,001 |
| Intervención | ||||
| Intervención en SUEHa | ||||
| No | 576 (86,9%) | 423 (88,7%) | 153 (82,3%) | |
| Sí | 87 (13,1%) | 54 (11,3%) | 33 (17,7%) | 0,028 |
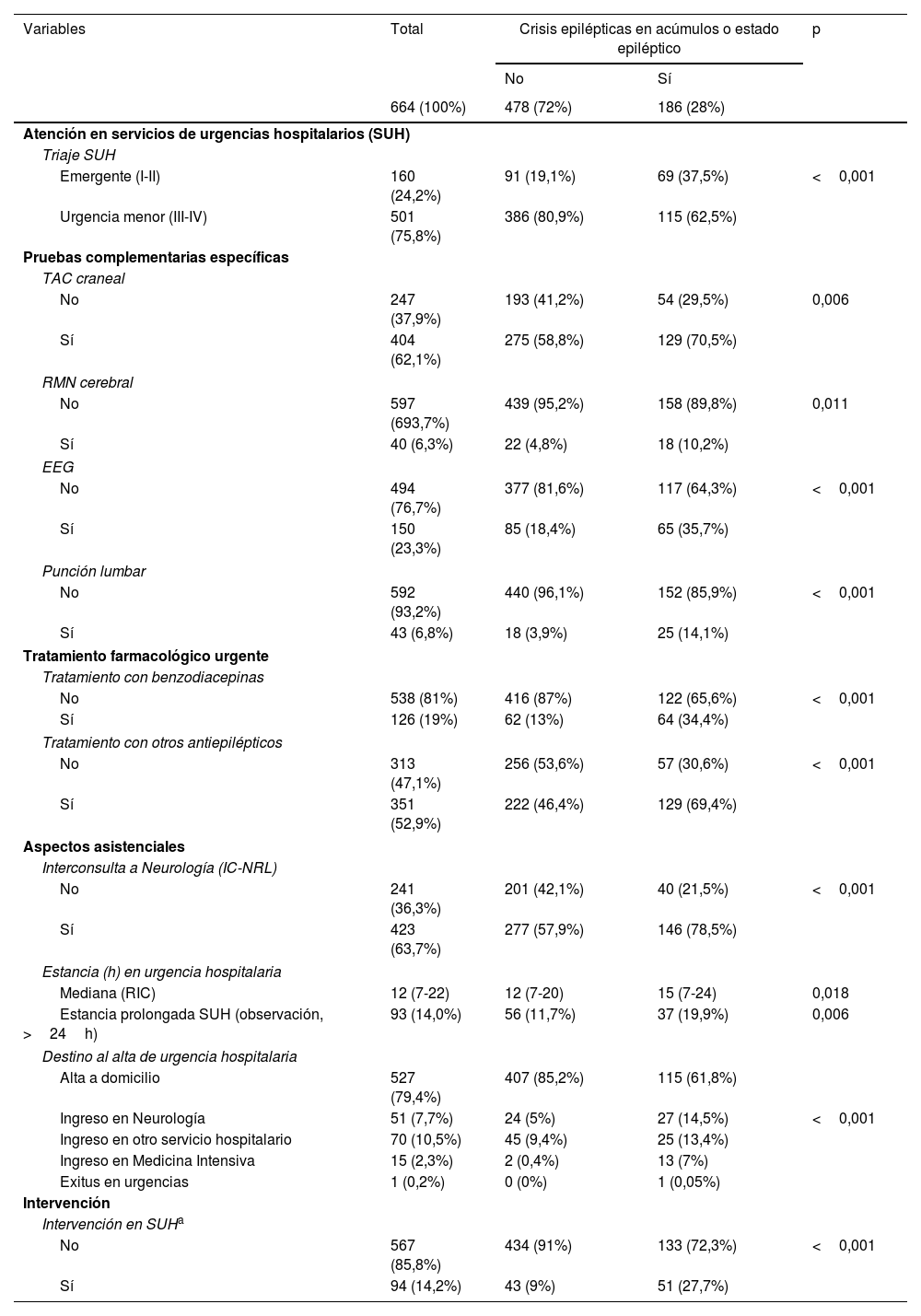
Los resultados del análisis univariado de la atención prestada a pacientes con crisis epilépticas en acúmulos o EE frente a crisis aislada por parte de los SUH se muestra en la tabla 4. En los pacientes con crisis en acúmulos o EE se identificó un nivel de triaje más prioritario (urgencia), se solicitaron con mayor probabilidad pruebas complementarias específicas (TAC, RMN, EEG y punción lumbar) así como una mayor prescripción de fármacos antiepilépticos. Se solicitaron más interconsultas a neurología, la estancia en el SUH fue más prolongada y se detectó mayor porcentaje de hospitalización.
Análisis univariado de la atención prestada a pacientes con crisis epilépticas en acúmulos o estado epiléptico frente a crisis aislada en servicios de urgencias hospitalarios (SUH)
| Variables | Total | Crisis epilépticas en acúmulos o estado epiléptico | p | |
|---|---|---|---|---|
| No | Sí | |||
| 664 (100%) | 478 (72%) | 186 (28%) | ||
| Atención en servicios de urgencias hospitalarios (SUH) | ||||
| Triaje SUH | ||||
| Emergente (I-II) | 160 (24,2%) | 91 (19,1%) | 69 (37,5%) | <0,001 |
| Urgencia menor (III-IV) | 501 (75,8%) | 386 (80,9%) | 115 (62,5%) | |
| Pruebas complementarias específicas | ||||
| TAC craneal | ||||
| No | 247 (37,9%) | 193 (41,2%) | 54 (29,5%) | 0,006 |
| Sí | 404 (62,1%) | 275 (58,8%) | 129 (70,5%) | |
| RMN cerebral | ||||
| No | 597 (693,7%) | 439 (95,2%) | 158 (89,8%) | 0,011 |
| Sí | 40 (6,3%) | 22 (4,8%) | 18 (10,2%) | |
| EEG | ||||
| No | 494 (76,7%) | 377 (81,6%) | 117 (64,3%) | <0,001 |
| Sí | 150 (23,3%) | 85 (18,4%) | 65 (35,7%) | |
| Punción lumbar | ||||
| No | 592 (93,2%) | 440 (96,1%) | 152 (85,9%) | <0,001 |
| Sí | 43 (6,8%) | 18 (3,9%) | 25 (14,1%) | |
| Tratamiento farmacológico urgente | ||||
| Tratamiento con benzodiacepinas | ||||
| No | 538 (81%) | 416 (87%) | 122 (65,6%) | <0,001 |
| Sí | 126 (19%) | 62 (13%) | 64 (34,4%) | |
| Tratamiento con otros antiepilépticos | ||||
| No | 313 (47,1%) | 256 (53,6%) | 57 (30,6%) | <0,001 |
| Sí | 351 (52,9%) | 222 (46,4%) | 129 (69,4%) | |
| Aspectos asistenciales | ||||
| Interconsulta a Neurología (IC-NRL) | ||||
| No | 241 (36,3%) | 201 (42,1%) | 40 (21,5%) | <0,001 |
| Sí | 423 (63,7%) | 277 (57,9%) | 146 (78,5%) | |
| Estancia (h) en urgencia hospitalaria | ||||
| Mediana (RIC) | 12 (7-22) | 12 (7-20) | 15 (7-24) | 0,018 |
| Estancia prolongada SUH (observación, >24h) | 93 (14,0%) | 56 (11,7%) | 37 (19,9%) | 0,006 |
| Destino al alta de urgencia hospitalaria | ||||
| Alta a domicilio | 527 (79,4%) | 407 (85,2%) | 115 (61,8%) | |
| Ingreso en Neurología | 51 (7,7%) | 24 (5%) | 27 (14,5%) | <0,001 |
| Ingreso en otro servicio hospitalario | 70 (10,5%) | 45 (9,4%) | 25 (13,4%) | |
| Ingreso en Medicina Intensiva | 15 (2,3%) | 2 (0,4%) | 13 (7%) | |
| Exitus en urgencias | 1 (0,2%) | 0 (0%) | 1 (0,05%) | |
| Intervención | ||||
| Intervención en SUHa | ||||
| No | 567 (85,8%) | 434 (91%) | 133 (72,3%) | <0,001 |
| Sí | 94 (14,2%) | 43 (9%) | 51 (27,7%) | |
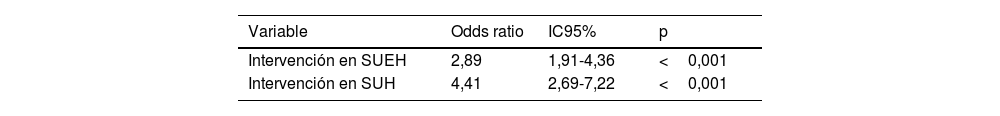
Por todo ello, la intervención fue mayor en los SUEH (OR: 2,89; IC95%: 1,91-4,36; p<0,001) y más aún en los SUH (OR: 4,41; IC95%: 2,69-7,22; p<0,001) en pacientes con crisis en acúmulos y EE. El efecto de dicha intervención en cada ámbito de urgencias se muestra en la tabla 5.
Efecto de la intervención en servicios de urgencias extrahospitalarios (SUEH) y hospitalarios (SUH) en pacientes con crisis en acúmulos o estado epiléptico en el análisis univariado
| Variable | Odds ratio | IC95% | p |
|---|---|---|---|
| Intervención en SUEH | 2,89 | 1,91-4,36 | <0,001 |
| Intervención en SUH | 4,41 | 2,69-7,22 | <0,001 |
En el presente trabajo se presenta un modelo de predicción que podría ser de utilidad para identificar al paciente adulto con riesgo de presentar crisis en acúmulos o EE en el SUH.
En primer lugar, se destaca que al menos uno de cada 4 pacientes se presenta como crisis en acúmulos o EE. La frecuencia es elevada y similar a la de trabajos anteriores1,8.
El modelo presentado resulta novedoso por incluir en su predicción no solo el EE, sino también las crisis en acúmulos. Podría ser de utilidad tanto en SUEH como SUH pues incluye variables clínicas sencillas como son una alta comorbilidad, consumo habitual de 2 o más FAE y crisis de semiología focal.
En el reciente documento de consenso del tratamiento de crisis epiléptica en urgencias se considera que una crisis epiléptica es urgente si se presenta como crisis en acúmulos o EE o crisis aisladas con determinados factores que las hacen potencialmente peligrosas como primera crisis, crisis en gestante o paciente pediátrico, mala adherencia al tratamiento (más de 24h sin tomar tratamiento), fiebre, comorbilidad psiquiátrica grave, y la presencia de complicaciones asociadas a la crisis10. Según los resultados del presente trabajo, podría incluirse entre estos factores de riesgo de crisis de alto riesgo la presencia de alta comorbilidad y>2FAE habituales como reflejo de posible epilepsia farmacorresistente11, la cual se puede definir como la persistencia de crisis epilépticas, diagnosticadas con certeza, con una recurrencia tal que interfiera las actividades de la vida diaria, tras haber recibido tratamiento con 2 FAE de elección y una asociación, con dosis máximas tolerables, durante 2 años, recortable en crisis muy graves.
La escala ADAN es novedosa y de gran interés para predecir al paciente con alto riesgo de EE, especialmente en los SUEH9. Incluye las siguientes variables: alteración del habla/lenguaje, desviación ocular con duración mayor de 5min, presencia de automatismos y número de crisis motoras en las últimas 12h. Estas variables reflejan la posibilidad de crisis de inicio focal e incluye la posibilidad de acúmulo de crisis como riesgo de EE. En el presente trabajo no se recogen de manera específica estas variables clínicas y tampoco se refleja si el paciente con EE presentó previamente crisis en acúmulos.
Recientemente se ha relacionado el diagnóstico de EE en el SUH con mayor puntuación en la escala ADAN, dando mayor validez a esta escala y además con antecedente de epilepsia farmacorresistente12 refrendando el valor pronóstico de>2FAE habituales asociado a mal control de crisis y repercusión en las actividades de la vida diaria del paciente.
La escala STESS es otra escala de interés para predecir EE con riesgo de muerte al ingreso13. En su versión modificada (mSTESS)14 se incluyen las variables nivel de conciencia, tipo de crisis, edad>70 años, historia de crisis previas y discapacidad según escala de Rankin modificado. En el presente trabajo no se evalúa el riesgo de muerte al ingreso, de hecho, solo hubo un caso de exitus en el SUH. La edad y dependencia se asocia a mayor riesgo de crisis en acúmulos o EE, pero no de manera significativa e independiente. En un trabajo reciente, la edad>75 años no se asocia a mayor intervención en el SUH ni a peores resultados al alta15.
Por último, se destaca el modelo RACESUR. Se trata de un modelo procedente de un subanálisis del registro ACESUR, que se presenta como herramienta pronóstica de utilidad para identificar al paciente adulto con crisis epiléptica dado de alta del SUH y alto riesgo de presentar evento adverso a los 30 días del alta. Incluye las variables crisis no GTC, >3 fármacos habituales y visita al SUH el semestre anterior16. En este trabajo no se ha evaluado de manera específica su utilidad para predecir crisis en acúmulos o EE, pero se intuye que no sería una buena herramienta para ello, pues la visita al SUH en el semestre anterior no se asoció a mayor riesgo y fue el número de FAE más que el número de fármacos totales el que predice crisis en acúmulos o EE.
Por otro lado, respecto a la intervención por parte de los SUEH, cabe destacar en primer lugar que atienden a más de la mitad de los casos registrados con crisis epilépticas en SUH. Asimismo, parece que los pacientes atendidos por SUEH en el domicilio presentaron mayor probabilidad de crisis en acúmulos o EE. Respecto al tratamiento farmacológico, se aprecia una mayor prescripción en pacientes con crisis en acúmulos o EE, aunque sigue siendo limitada, probablemente inferior a la recomendable. El riesgo de compromiso respiratorio a la llegada del SUH en ambulancia es mayor en pacientes que no reciben tratamiento farmacológico17.
En los SUH, los pacientes con crisis en acúmulos o EE fueron identificados con mayor frecuencia como crisis emergentes y se utilizaron más recursos diagnósticos y asistenciales. La interconsulta a Neurología se realiza de manera habitual cuando están disponibles12 y en los pacientes más complejos4.
Respecto al tratamiento, la intervención fue mayor que en los SUEH. En este sentido, conviene recordar que el retraso en el tratamiento y a dosis inadecuadas se asocia a peores resultados. Cada minuto de retraso en el tratamiento supone un 5% de riesgo acumulado alcanzar un EE refractario18 y secuelas neurológicas a los 4 años19. Sin embargo, solo recibieron benzodiacepinas el 13% de los pacientes atendidos por familiares20 y solo el 20% por personal de urgencias21, resultado similar al del presente trabajo.
Se ha propuesto y expresado en el reciente documento de consenso10 una biterapia precoz10 que implica una actitud más proactiva no solo en el EE sino también en las crisis en acúmulos8, tanto por parte de los servicios de urgencias como por parte de familiares y cuidadores. A su vez, en otro trabajo reciente, se aprecia cómo un tratamiento preventivo adecuado1 en los propios SUH se asocia a mejores resultados a corto plazo22.
Antes de finalizar, se reconocen las limitaciones del presente estudio las cuales son acordes a la de cualquier estudio observacional de cohortes prospectivo multicéntrico. Reconocemos el posible sesgo de selección de pacientes con seudocrisis y de centros al realizarse por oportunidad. A su vez, hay que destacar que la capacidad del modelo es moderada, aunque similar a otros modelos recientemente publicados16. Es posible que no se hayan tenido en cuenta otras variables que pudieran resultar de interés que pudieran incluirse en futuros estudios y mejorar la capacidad de predicción del modelo presentado. Tampoco se realizó validación externa de los resultados.
En conclusión, este modelo de riesgo (crisis focal, alta comorbilidad, >2FAE habituales) podría ser de utilidad para la estratificación de pronóstico de los pacientes adultos con crisis epilépticas atendidos en urgencias (tanto SUEH como SUH), pues predice al paciente de riesgo de presentar crisis en acúmulos o EE. A su vez, se constata que estos pacientes recibieron una mayor intervención frente a pacientes adultos con crisis aislada por parte de los SUEH y más aún por los SUH en nuestra muestra.
En un futuro se podrían plantear estudios con intención de validación externa del modelo presentado con intención de identificar bien al paciente en riesgo de crisis epiléptica urgente que más se beneficiaría de estrategias de intervención con intención de mejorar los resultados. Para ello el trabajo en equipo entre médicos de urgencias y neurólogos entre otros especialistas resulta fundamental10.
FinanciaciónNinguna.
Conflicto de interesesNinguno.
Otros investigadores principales de centro: Díaz Najera, Esther (Hospital Universitario Puerta de Hierro-Majadahonda, Madrid; Miembro Grupo Neuro-ICTUS de SEMES); García Loaiza, Juan Esteban (Hospital Universitario Guadalajara, Guadalajara); Zuabi García, Laila Belén (Hospital Son Llatzer, Palma de Mallorca); Castro Arias, Lorena (Hospital Universitario 12 de Octubre, Madrid); Benito Lozano, Miguel (Hospital Universitario de Canarias, Tenerife); Rodríguez Maroto, Otilia (Hospital Universitario Cabueñes, Gijón); Rodríguez Borrego, Ramón (Hospital Universitario Clínico de Salamanca, Salamanca); Martínez Álvarez, Susana (Hospital Universitario La Paz, Madrid); Jiménez Díaz, Gregorio (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); Aguilar Mulet, J. Mariano (Hospital Universitario La Princesa, Madrid); Romero Pareja, Rodolfo (Hospital Universitario de Getafe, Madrid); Piñera Salmerón, Pascual (Hospital General Universiatrio Reina Sofía, Murcia); Lindo Noriego, Ariel Rubén (Hospital General de Villarobledo, Albacete), Behzadi Koochani, Navid (Servicio de Urgencias Médicas de Madrid, SUMMA)
Investigadores colaboradores de centro: Sánchez Pérez, María (Hospital Universitario Clínico de San Carlos, Madrid); Gonzalvo Navarro, Marta (Hospital Universitario Clínico de San Carlos, Madrid); Llano Hernández, Keila (Hospital Universitario Clínico de San Carlos, Madrid); Molina Medina, Araceli (Hospital Virgen de la Luz, Cuenca); Prieto Gañan, Luis Miguel (Hospital Virgen de la Luz, Cuenca); del Pozo Vega, Carlos (Hospital Universitario Clínico de Valladolid, Valladolid); del Amo Diego, Sonia (Hospital Universitario Clínico de Valladolid, Valladolid); de Francisco Andrés, Susana (Hospital Universitario Clínico de Valladolid, Valladolid); Pineda Martínez, Andrés (Hospital Neurotraumatológico Virgen de las Nieves, Granada; Miembro Grupo Neuro-ICTUS de SEMES); Herrer Castejón, Ana (Hospital Universitario Miguel Servet, Zaragoza); del Río Ibáñez, Roberto (Hospital Universitario Puerta de Hierro-Majadahonda, Madrid); Alonso Blas, Carlos (Hospital Universitario Puerta de Hierro-Majadahonda, Madrid); Dávila Martiarena, Aitor (Hospital Universitario Puerta de Hierro-Majadahonda, Madrid); Domingo Serrano, Félix (Hospital Universitario Guadalajara, Guadalajara); Fernández Escribano, M. Mercedes (Hospital Universitario Guadalajara, Guadalajara); Lozano García, Pilar (Hospital Universitario Guadalajara, Guadalajara); Ribas Estarellas, Joana (Hospital Son Llatzer, Palma de Mallorca); García Herrera, Nuria (Hospital Son Llatzer, Palma de Mallorca); Juan Juan, Margarita (Hospital Son Llatzer, Palma de Mallorca); García Marín, Alicia Paloma (Hospital Universitario 12 de Octubre, Madrid); Muro Fernández de Pinedo, Eva (Hospital Universitario 12 de Octubre, Madrid); Jurado Sánchez, M. Agustina (Hospital Universitario de Canarias, Tenerife); Viera Rodríguez, Natalia (Hospital Universitario de Canarias, Tenerife); Menendez García-Talavera, M. Mercedes (Hospital Universitario de Canarias, Tenerife); Casanueva Gutiérrez, Mercedes (Hospital Universitario Cabueñes, Gijón); Corominas Sánchez, Macarena (Hospital Universitario Cabueñes, Gijón); Gonzalez García, Blanca (Hospital Universitario Cabueñes, Gijón); Corbacho Cambero, Isabel (Hospital Universitario Clínico de Salamanca, Salamanca); Gómez Prieto, Agustín (Hospital Universitario Clínico de Salamanca, Salamanca); Naranjo Armenteros, Javier (Hospital Universitario Clínico de Salamanca, Salamanca); Cobo Mora, Julio (Hospital Universitario La Paz, Madrid); Muriel Patino, Eva (Hospital Universitario La Paz, Madrid); Martínez Villena, Beatriz (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); Vaamonde Paniagua, Catuxa (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); Carrasco Rodriguez, M. Isabel (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); Santiago Poveda, Cristina (Hospital Universitario La Princesa, Madrid); Contreras Murillo, Elvira (Hospital Universitario La Princesa, Madrid); Val de Santos, Francisco Javier (Hospital Universitario La Princesa, Madrid); Álvarez Rodríguez, Virginia (Hospital Universitario de Getafe, Madrid); Merlo Loranca, Marta (Hospital Universitario de Getafe, Madrid); Olalla Martín, Victoria (Hospital Universitario de Getafe, Madrid); Villa Zamora, Blanca (Hospital General Universiatrio Reina Sofía, Murcia); Tomás Jiménez, Esther (Hospital General Universiatrio Reina Sofía, Murcia; Miembro Grupo Neuro-ICTUS de SEMES); Ramirez, Laura; Fuentes, Gonzalo (Hospital General de Villarobledo, Albacete); Sánchez Rocamora, Juan Luis (Hospital General de Villarobledo, Albacete); Muñoz Isabel, Belén (Servicio de Urgencias Médicas de Madrid, SUMMA); González León, Manuel José (Servicio de Urgencias Médicas de Madrid, SUMMA); Sánchez Ortega, Antonio (Servicio de Urgencias Médicas de Madrid, SUMMA).