Los síndromes de alarma vascular constituyen una situación de urgencia neurológica, debido a su alto riesgo de ictus establecido. Actualmente no existe evidencia firme sobre cuál debe ser el tratamiento de elección en estos casos. El objetivo de este trabajo es describir el papel de la trombólisis con rTPA intravenosa en el tratamiento de los síndromes de alarma vascular.
Material y métodosSe revisaron los casos propios y los existentes en la literatura en los que se hubiese tratado con rTPA intravenoso a los pacientes con clínica neurológica fluctuante.
ResultadosSe obtuvieron 3 casos propios y 19 recogidos de la literatura (15 varones y 7 mujeres). La edad media fue de 68,7±9 años (rango: 52-84 años). La frecuencia media de episodios antes del tratamiento fue de 4 (rango: 2-15 episodios). La puntuación en la escala NIH (NIHSS) máxima estuvo en un rango entre 6-22 según cada caso. Se dispuso de la NIHSS a las 24h del tratamiento en 8 de los casos: en 6 (75%) fue de 0, y en 2 (25%) de 12. La escala de Rankin modificada (ERm) a los 3 meses del tratamiento fue de 0-1 en 18 (81,8%) de los pacientes: 8/10 (80%) en los síndromes de alarma lacunar, 6/7 (85,7%) en los síndromes de alarma basilar y 4/5 (80%) en pacientes con fluctuaciones que no entraban dentro de estos 2 grupos.
ConclusionesEl tratamiento con rTPA intravenoso podría suponer una alternativa terapéutica eficaz y segura en los pacientes con clínica neurovascular fluctuante, aunque se necesitan estudios bien diseñados que establezcan de forma clara cuál es el papel real de la trombólisis intravenosa con rTPA en los síndromes de alarma vascular.
Vascular warning syndromes constitute a neurological emergency due to their associated high risk of established stroke. At present, there is no strong evidence indicating the best treatment for these patients. The aim of this paper is to describe the function of intravenous rt-PA thrombolysis in the treatment of vascular warning syndromes.
Material and methodsWe reviewed our hospital records and the literature to find patients with neurologically fluctuating profiles and who underwent intravenous rt-PA thrombolysis.
ResultsWe retrieved 3 cases from our hospital records and 19 from the literature (15 males and 7 females). Mean age was 68.7±9 years (range: 52-84 years). The mean number of episodes before treatment was 4 (range: 2-15 episodes). The maximum NIHSS scores ranged from 6 to 22 in different patients. We obtained 24-hour post-treatment NIHSS scores in 8 cases; of these cases, 6 (75%) had a score of 0, and the other 2 (25%) had a score of 12. The Modified Rankin Score calculated at 3 months of treatment was 0 or 1 in 18 patients (81.8%); these 18 comprised 8 of the 10 patients with lacunar warning syndromes (80%), 6 of the 7 with basilar warning syndromes (85.7%), and 4 of the 5 with fluctuating non-lacunar, non-basilar warning syndromes (80%).
ConclusionsIntravenous rt-PA treatment may constitute an effective and safe therapeutic alternative for patients with neurovascular fluctuations. However, well-designed studies are needed to determine the role of intravenous rt-PA thrombolysis in cases of vascular warning syndrome.
La existencia de fluctuaciones repetidas en la fase aguda del ictus se ha relacionado tradicionalmente con un alto riesgo de recurrencia y de ictus establecido. En 1993 Donnan describió el síndrome de alarma capsular (SAC), consistente en la aparición repetida de episodios de déficit motor autolimitados o, con menor frecuencia, de episodios sensitivos que suelen presentarse como un accidente isquémico transitorio con semiología de ictus lacunar1,2. El síndrome lacunar más habitual es la hemiparesia motora pura, correspondiendo en estos casos las topografías lesionales más habituales a lesiones en la capsula interna y la protuberancia. Posteriormente, se han descrito casos que fluctuaban como un SAC pero en los que el infarto establecido se localizaba en la protuberancia, acuñándose en estos casos el término de síndrome de alarma pontina2–4. El síndrome de alarma capsular es una entidad poco frecuente, que se corresponde aproximadamente con el 1,5% de las presentaciones de los accidentes isquémicos transitorios5. Recientemente, se ha propuesto el término de síndrome de alarma basilar para aquellos casos en los que se produce una clínica fluctuante que indica una afectación vascular de la arteria basilar y que apunta a la posibilidad de una oclusión inminente6. En general, todos estos términos hacen referencia a que estos «síndromes de alarma» deben considerarse una urgencia neurológica, debido al alto riesgo de infarto establecido que conllevan y, por lo tanto, al compromiso vital que pueden generar. Así, en un trabajo reciente, Paul et al. han descrito que el riesgo de ictus establecido, dentro de los primeros 7 días de un síndrome de alarma capsular es de un 60%5.
El objetivo de este trabajo es describir la experiencia de la trombólisis intravenosa con activador tisular del plasminógeno recombinante (rTPA) en los pacientes con fluctuaciones neurológicas repetidas. Para ello hemos agrupado las descripciones de los «síndromes de alarma» independientemente de la localización del infarto final o del territorio vascular afectado, denominándolas, precisamente, por la característica que comparten, que es su naturaleza vascular, por lo que hemos preferido el término «síndrome de alarma vascular».
Material y métodosInicialmente definimos el «síndrome de alarma vascular» como la clínica consistente en fluctuaciones nerológicas agudas con mejorías hasta la resolución total (o casi total) de los síntomas y empeoramiento de más de 4 puntos en la escala NIH (NIHSS) posteriormente, siempre que existiesen 2 o más fluctuaciones en un periodo de tiempo menor a 6h.
Se recogieron de forma prospectiva todos los casos de trombólisis intravenosa con rTPA intravenoso realizados en nuestro hospital, seleccionando aquellos en los que el tratamiento se había instaurado en pacientes con un síndrome de alarma vascular.
Además se realizó una revisión de la literatura científica publicada mediante de la base de datos PubMed. Las palabras clave utilizadas fueron «intravenous thrombolysis» AND «capsular warning syndrome», «intravenous thrombolysis» AND «pontine warning syndrome», «intravenous thrombolysis» AND «lacunar warning syndrome», «intravenous thrombolysis» AND «basilar warning syndrome», «acute treatment» AND «capsular warning syndrome», «acute treatment» AND «pontine warning syndrome», «acute treatment» AND «basilar warning syndrome», «acute treatment» AND «lacunar warning syndrome», «acute stroke» y «fluctuating stroke». En todos los casos se revisaron, además, los artículos relacionados.
En todos los casos propios se recogieron el género, la edad, el número de fluctuaciones, la puntuación máxima en la escala de la NIH, el tiempo hasta el inicio del tratamiento, la NIHSS a las 24h del inicio del tratamiento, la escala de Rankin modificada (ERm) a los 3 meses del tratamiento, la existencia de infarto establecido en la tomografía computarizada (TC) de control a las 24h del tratamiento y la existencia de complicaciones hemorrágicas. Estas mismas variables se recogieron de los casos descritos en la literatura si estaban presentes.
Tanto los casos propios como los recogidos de la literatura se clasificaron en 3 grupos según los síntomas que hubiesen presentado: 1) síndromes de alarma lacunar, si la clínica consistió en la aparición repetida de episodios de déficit motor o sensitivos autolimitados; 2) síndromes de alarma basilar, en aquellos casos en los que se produjo una clínica fluctuante que indicara una afectación vascular de la arteria basilar o sus ramas, y que apuntara a la posibilidad de una oclusión inminente, y 3) síndromes de alarma no clasificables en los grupos anteriores.
ResultadosSe obtuvieron 3 casos propios y 19 recogidos de la literatura (15 varones y 7 mujeres). La edad media fue de 68,7±9 años (rango: 52-84 años). La frecuencia media de fluctuaciones antes del tratamiento fue de 4 (rango: 2-15 episodios). La NIHSS máxima estuvo en un rango entre 6-22 según cada caso.
Se dispuso de los datos relativos al tiempo entre el inicio de los síntomas y el inicio del tratamiento en 5 de los casos, siendo en estos el tiempo medio de 171,25min (rango: 150-225min). En los casos 9-21 no se disponía de los datos relativos al tiempo en cada uno de los pacientes, aunque en la publicación original que los describía se recogía un tiempo medio en esos 13 casos de 171min (rango: 80-300min)7.
Los 3 casos propios fueron ingresados en la unidad de ictus de nuestro centro. En estos 3 casos, la presión arterial en las primeras 24h se movió en unos rangos de 150-185mmHg de sistólica y 85-100mmHg de diastólica.
De los 22 casos, 10 (45,5%) entraban dentro de los síndromes de alarma lacunar, 7 (31,8%) de los síndromes de alarma basilar y 5 (22,7%) en el grupo de síndromes de alarma no clasificables en los grupos anteriores.
Se dispuso de la NIHSS a las 24h del tratamiento en 8 de los casos: en 6 (75%) fue de 0, y en 2 (25%) de 12. En uno de los casos se dispuso de la NIHSS a los 8 días del tratamiento: 8.
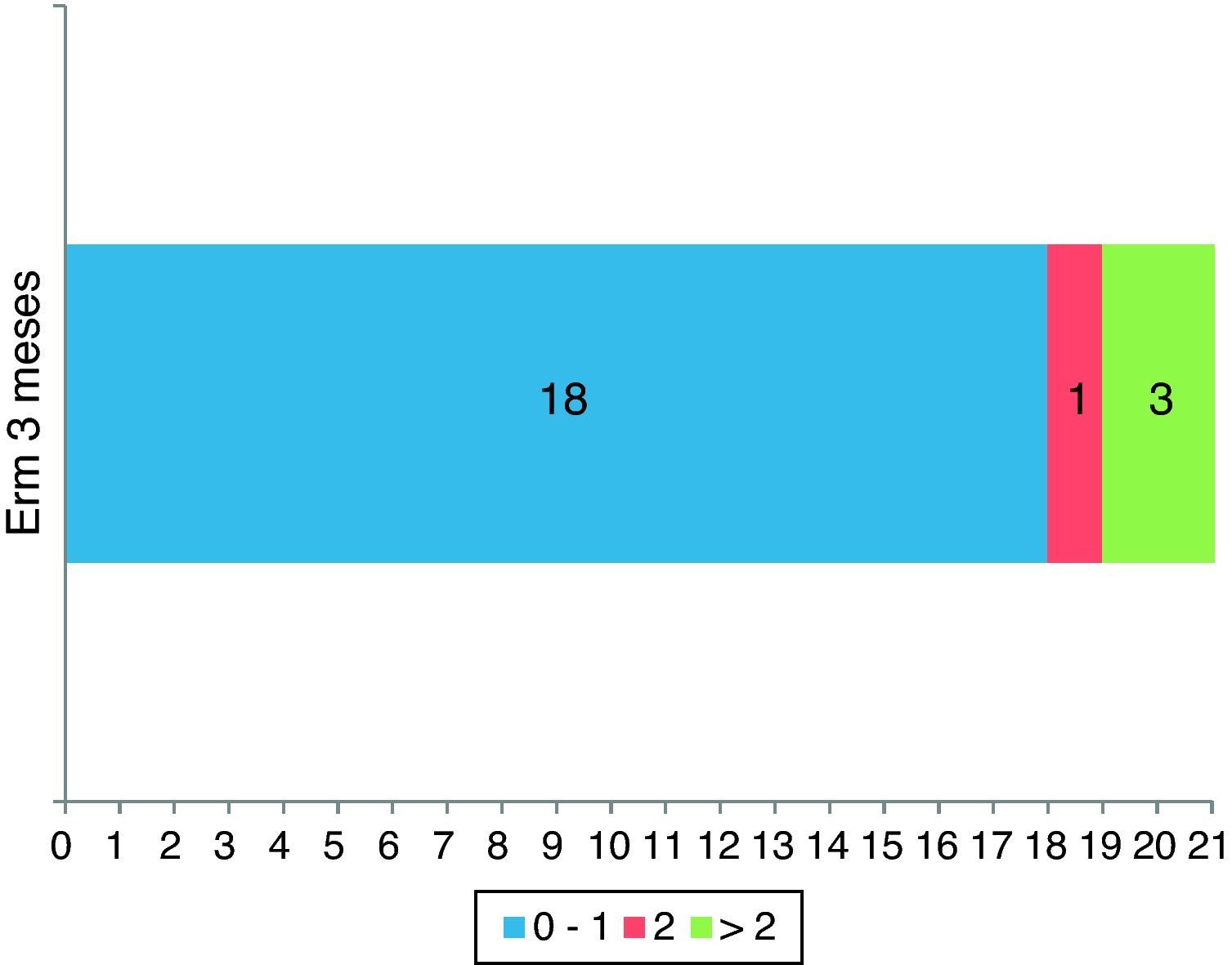
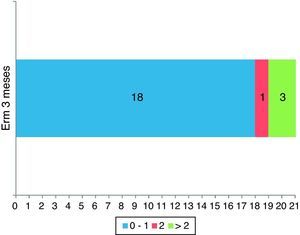
La ERm a los 3 meses del tratamiento fue de 0-1 en 18 (81,8%) de los pacientes: 8/10 (80%) en los síndromes de alarma lacunar, 6/7 (85,7%) en los síndromes de alarma basilar y 4/5 (80%) en pacientes con fluctuaciones que no entraban dentro de estos 2 grupos; de 2 en un paciente (4,5%); en 3 casos no se disponía de la valoración de la ERm a los 3 meses, aunque en esos 3 pacientes la NIHSS a las 24h fue de 12 en 2 de ellos, y la NIHSS a los 8 días fue de 8 (ERm de 3) en el otro, lo que implica un peor pronóstico funcional a los 3 meses, por lo que, a efectos de análisis, se ha considerado a estos 3 pacientes como dependientes a los 3 meses del tratamiento (fig. 1).
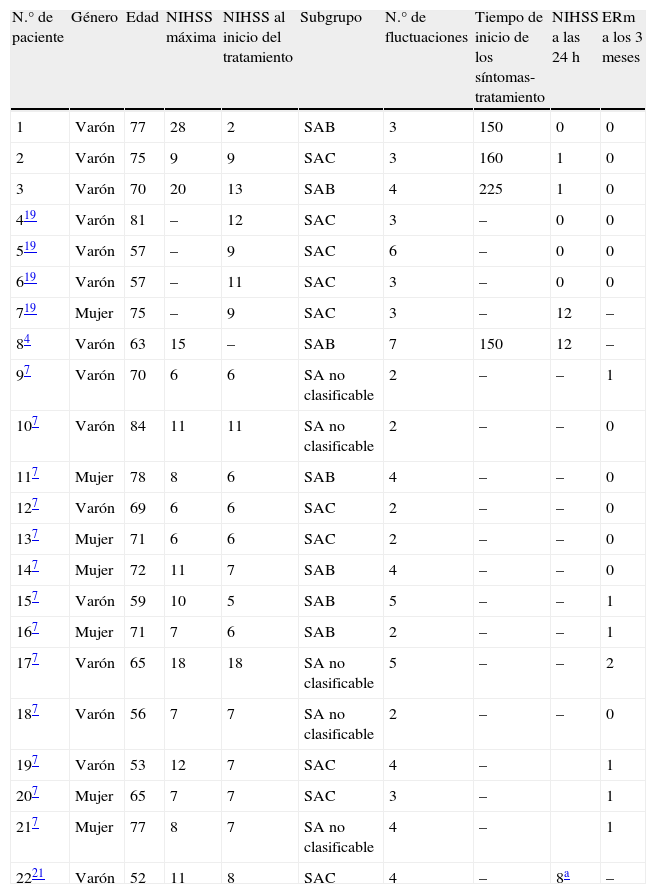
En la tabla 1 se detallan la presentación clínica y el pronóstico de los 21 casos.
Características de los pacientes incluidos en el estudio
| N.° de paciente | Género | Edad | NIHSS máxima | NIHSS al inicio del tratamiento | Subgrupo | N.° de fluctuaciones | Tiempo de inicio de los síntomas-tratamiento | NIHSS a las 24 h | ERm a los 3 meses |
| 1 | Varón | 77 | 28 | 2 | SAB | 3 | 150 | 0 | 0 |
| 2 | Varón | 75 | 9 | 9 | SAC | 3 | 160 | 1 | 0 |
| 3 | Varón | 70 | 20 | 13 | SAB | 4 | 225 | 1 | 0 |
| 419 | Varón | 81 | – | 12 | SAC | 3 | – | 0 | 0 |
| 519 | Varón | 57 | – | 9 | SAC | 6 | – | 0 | 0 |
| 619 | Varón | 57 | – | 11 | SAC | 3 | – | 0 | 0 |
| 719 | Mujer | 75 | – | 9 | SAC | 3 | – | 12 | – |
| 84 | Varón | 63 | 15 | – | SAB | 7 | 150 | 12 | – |
| 97 | Varón | 70 | 6 | 6 | SA no clasificable | 2 | – | – | 1 |
| 107 | Varón | 84 | 11 | 11 | SA no clasificable | 2 | – | – | 0 |
| 117 | Mujer | 78 | 8 | 6 | SAB | 4 | – | – | 0 |
| 127 | Varón | 69 | 6 | 6 | SAC | 2 | – | – | 0 |
| 137 | Mujer | 71 | 6 | 6 | SAC | 2 | – | – | 0 |
| 147 | Mujer | 72 | 11 | 7 | SAB | 4 | – | – | 0 |
| 157 | Varón | 59 | 10 | 5 | SAB | 5 | – | – | 1 |
| 167 | Mujer | 71 | 7 | 6 | SAB | 2 | – | – | 1 |
| 177 | Varón | 65 | 18 | 18 | SA no clasificable | 5 | – | – | 2 |
| 187 | Varón | 56 | 7 | 7 | SA no clasificable | 2 | – | – | 0 |
| 197 | Varón | 53 | 12 | 7 | SAC | 4 | – | 1 | |
| 207 | Mujer | 65 | 7 | 7 | SAC | 3 | – | 1 | |
| 217 | Mujer | 77 | 8 | 7 | SA no clasificable | 4 | – | 1 | |
| 2221 | Varón | 52 | 11 | 8 | SAC | 4 | – | 8a | – |
No apareció ninguna complicación hemorrágica en ninguno de los casos propios y tampoco se describieron complicaciones hemorrágicas en los casos tomados de la literatura.
DiscusiónEl manejo de la fase aguda de los «síndromes de alarma vascular» resulta controvertido. En estos casos, el control de la presión arterial es fundamental, para evitar la hipoperfusión de las ramas distales de las arterias perforantes8. En los 3 casos propios, los pacientes fueron ingresados en la unidad de ictus, realizándose un control estricto de la presión arterial, que se movió en unos rangos aceptados en el tratamiento en fase aguda del ictus isquémico. Una de las medidas más utilizadas en la práctica diaria es la anticoagulación con heparina sódica con el fin de reducir el riesgo de déficit motor establecido, sin que se hayan conseguido datos lo suficientemente sólidos para establecer la utilidad de la anticoagulación en la fase aguda del SAC1,2,9,10. Otras alternativas, como la carga oral de clopidogrel han sido descritas de forma anecdótica11,12, con aparentes buenos resultados, aunque se necesitan más datos que permitan establecer su papel real en estos casos.
Actualmente, la trombólisis intravenosa con rTPA es el único tratamiento trombolítico aprobado para el ictus de menos de 4,5h de evolución, en aquellos pacientes que cumplan los criterios de inclusión establecidos y sin contraindicaciones para el mismo. Además, se ha demostrado la eficacia de la trombólisis con rTPA en todos los subtipos etiológicos del ictus isquémico13. El uso del rTPA intravenoso en los pacientes que experimentan mejoría clínica sigue siendo controvertido. Hasta 1/3 de los pacientes con una mejoría inicial rápida pueden sufrir un deterioro neurológico posterior14,15. Además, se ha comprobado que el tratamiento con rTPA intravenoso es seguro en aquellos pacientes que mejoran rápidamente antes del tratamiento, estando relacionado con un buen pronóstico al alta16.
Aunque ha sido tradicionalmente un aspecto discutido, la trombólisis IV con rTPA se ha asociado con buenos resultados en los diferentes subtipos etiológicos del ictus, incluido los infartos lacunares17,18. A pesar de que los infartos lacunares se relacionan con lipohialinosis, se han teorizado diversos mecanismos por los que la fibrinólisis con rTPA IV puede ser eficaz en este tipo de ictus. Por una parte, hasta un 20% de los síndromes lacunares puede deberse a infartos de otras etiologías, lo que puede favorecer la eficacia de la trombólisis con rTPA IV. Además, el infarto lacunar puede deberse a estenosis intracraneales distales; en ese contexto, la trombólisis con rTPA IV puede evitar los fenómenos trombóticos inestables sobre las placas intracraneales. En tercer lugar, la trombólisis IV con rTPA puede mejorar el flujo sanguíneo distal a pesar del mecanismo de lipohialinosis. Diversos trabajos recientes han descrito la experiencia con el tratamiento trombolítico con rTPA intravenoso en los pacientes con fluctuaciones en la fase aguda del ictus isquémico6 y en pacientes con síndromes de alarma capsular y basilar5,19–21. En nuestra serie, prácticamente la mitad de los casos correspondían con un síndrome de alarma lacunar. Al analizar los datos propios y los recogidos de estos trabajos, resulta muy interesante comprobar cómo la trombólisis intravenosa con rTPA en casos que podrían considerarse «síndromes de alarma vascular» presenta un perfil de eficacia favorable, con prácticamente un 82% de pacientes independientes a los 3 meses, asociado, al menos inicialmente, con escasas complicaciones hemorrágicas, lo que podría explicarse por la ausencia de infarto establecido y, por lo tanto, por la ausencia de tejido necrótico. Estos perfiles de eficacia y seguridad se mantienen si se analizan por separado los «síndromes de alarma capsular» (80%) y los «síndromes de alarma basilar» (85,7%), así como los síndromes de alarma no clasificables en los grupos anteriores (80%).
Es evidente que no todos los casos de pacientes con fluctuaciones neurológicas marcadas en la fase aguda del ictus isquémico presentan el mismo riesgo de infarto establecido, aunque sí creemos que la existencia de varias fluctuaciones en un corto periodo de tiempo deben mantenernos en alerta, puesto que podría estar traduciendo la existencia de un flujo inestable que, en cualquier momento, puede cesar. En estos casos la trombólisis intravenosa puede llevar a la recanalización de una arteria parcialmente obstruida y, por lo tanto, restablecer el flujo sanguíneo óptimo.
Reconocemos las limitaciones de un trabajo de estas características, que puede estar sujeto a sesgos de selección y de publicación positiva, entre otros. Sin embargo, sí nos parece que los datos obtenidos deben tenerse en cuenta, puesto que podrían abrir una vía de tratamiento seguro y eficaz en los pacientes en los que, hasta ahora, no se ha establecido cuál es el tratamiento más adecuado. Por lo tanto, creemos que resulta necesario diseñar estudios adecuados que permitan conocer de forma fiable cuál es el papel real de la trombólisis en los síndromes de alarma vascular, puesto que los diversos trabajos publicados constatan que se trata de una enfermedad potencialmente grave, que puede determinar un mal pronóstico funcional a medio y largo plazo, por lo que resultaría muy beneficioso definir de forma clara cuál es el tratamiento óptimo para estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses