Lance et al.1 se basaron en la máscara de Arlequín, personaje de la Comedia del Arte, para describir en 1988 el síndrome homónimo, que consiste en el enrojecimiento facial e hiperhidrosis unilaterales desencadenados por el ejercicio o el calor. El síndrome de Arlequín (SA) es, en general, una afección benigna, causada por una disfunción de la vía simpática torácica superior, que en caso de afectar al segmento T1 se asocia a un síndrome de Horner ipsolateral por compromiso de las fibras oculosimpáticas. Se trata de una enfermedad infrecuente de la inervación autonómica que, a pesar de su carácter benigno en la mayoría de los casos, resulta sumamente molesta para el paciente y un reto diagnóstico para el clínico.
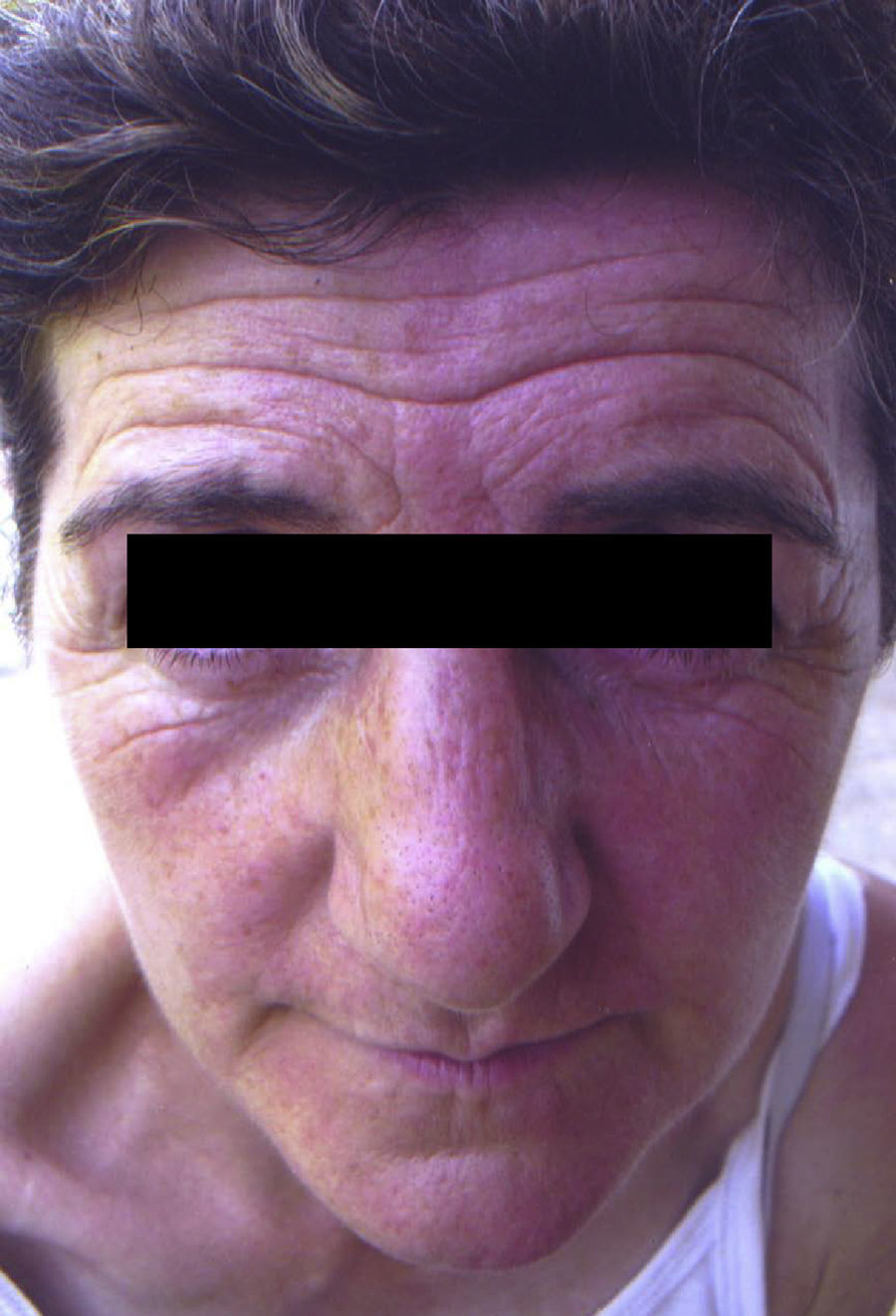
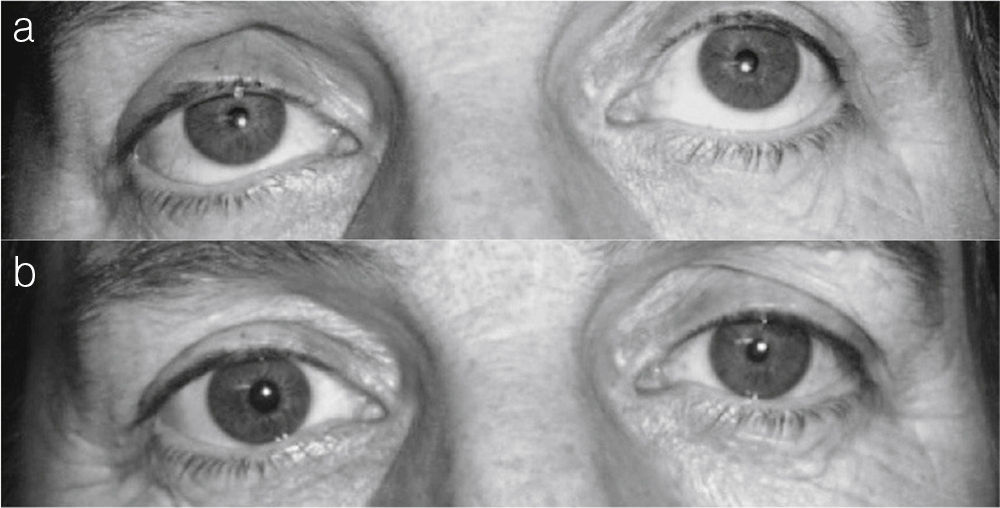
Nos proponemos en este artículo presentar el caso de una paciente de 54 años que consultó por ptosis palpebral derecha de larga evolución. No tenía antecedentes familiares ni personales relevantes. Alrededor de 4 años antes notó disminución de la hendidura palpebral derecha, que en ocasiones se acentuaba sin desencadenante aparente. En ningún momento se asociaron diplopía, disfagia, fatigabilidad excesiva de las extremidades ni otros signos o síntomas indicativos de enfermedad neuromuscular. En la anamnesis se recogió que desde 15 años antes tenía episodios de sudoración profusa y enrojecimiento facial izquierdo, mientras que la hemicara derecha se mantenía blanca y sin sudoración (fig. 1). Estos episodios se desencadenaban al realizar ejercicio físico y eran muy patentes si la temperatura ambiental era elevada. La paciente describía un límite neto entre las 2 hemicaras y la llamativa congestión facial izquierda le resultaba socialmente embarazosa. La exploración física reveló una leve ptosis palpebral derecha con mínima anisocoria a expensas de miosis derecha; los iris eran isocrómicos y las respuestas pupilomotoras, normales. El resto de la exploración neurológica y general fue normal. Con estos datos, se sospechó la existencia de una lesión en la vía simpática con afectación de las fibras vasomotoras y sudomotoras de la hemicara derecha, compatible con un SA, y probable síndrome de Horner asociado. Los análisis, incluyendo hemograma, velocidad de sedimentación globular, glucosa, ionograma, función renal y función tiroidea, resultaron normales. Los estudios de neuroimagen (resonancia magnética craneal y cervical), dúplex de troncos supraaórticos y tomografía computarizada torácica no mostraron alteraciones reseñables. El estudio oftalmológico descartó la existencia de un síndrome de Horner mediante la falta de respuesta al test de la apraclonidina; sin embargo, la instilación de colirio de fenilefrina al 10% revirtió la ptosis, quedando establecido el diagnóstico de ptosis aponeurótica (fig. 2). Una vez comprobada la ausencia de afección estructural, se hizo el diagnóstico de SA idiopático y se informó a la paciente de su carácter benigno, no subsidiario de tratamiento alguno; respecto a la ptosis aponeurótica, se le ofreció tratamiento quirúrgico que ella desestimó por la mínima repercusión funcional.
El SA es un trastorno autonómico excepcional, cuyo síntoma cardinal consiste en la aparición de accesos de rubefacción y diaforesis hemifaciales, generalmente desencadenados por el calor o el esfuerzo físico. La ausencia de enrojecimiento y sudoración facial unilateral se debe a una disfunción ipsolateral de la vía simpática vasodilatadora y sudomotora2; se postula que la hiperactividad neuronal compensatoria en el lado sano acentúa los signos cutáneos que caracterizan a este trastorno. La afectación puede localizarse en cualquiera de los 3 niveles que conforman la cadena simpática cervical. La primera neurona se localiza en el hipotálamo y, tras descender por el tronco del encéfalo, penetra en la médula espinal, donde hace sinapsis con la segunda neurona (preganglionar) en la columna intermediolateral, a nivel de los segmentos C8-T2. La neurona preganglionar emerge de la médula y, tras incorporarse al ganglio estrellado, asciende hasta el ganglio cervical superior a través de la cadena simpática paravertebral; esta última se encuentra en contacto con el ápex pulmonar. En el ganglio cervical superior se establece la sinapsis entre la segunda neurona (preganglionar) y la tercera neurona (posganglionar). De dicho ganglio parten 2 vías: una discurre junto a la arteria carótida interna y conduce las fibras vasomotoras y sudomotoras de la nariz y la región frontal medial, junto a las fibras simpáticas dilatadoras del iris; la otra vía acompaña a la arteria carótida externa y la integran las fibras posganglionares vasomotoras y sudomotoras del resto de la cara.
Generalmente, el SA es de carácter benigno y se ha descrito su aparición, con carácter transitorio, en hasta el 10% de neonatos sanos en relación con una disregulación temporal del tono de los vasos cutáneos por inmadurez hipotalámica3. No obstante, se han descrito etiologías muy diversas de SA, entre las que se encuentran entidades tan dispares como la disección carotídea4, el bocio tóxico5, los tumores6–8, la siringomielia9, la esclerosis múltiple10 y la iatrogenia por procedimientos invasivos11–14. Recientemente, se ha intentado encontrar un vínculo patogénico entre la migraña y el SA, basándose en la disfunción autonómica invocada en la migraña, sin que haya podido confirmarse dicha relación15.
El término SA conviene reservarlo para los cuadros de accesos de rubefacción y sudoración no asociados a otros síntomas neurológicos, denominando signo de Arlequín a dicha sintomatología cuando se acompaña de otros síndromes autonómicos16.
El proceso diagnóstico al enfrentarse a un paciente con SA debe ir orientado a la búsqueda de una eventual afección orgánica. En caso de tratarse de un cuadro idiopático, es esencial reforzar en el paciente la idea de la naturaleza benigna del problema, sin necesidad de controles evolutivos.
Aunque los casos idiopáticos no requieren tratamiento alguno, en caso de grave impacto psicológico sobre el paciente se podría plantear la realización de una simpatectomía contralateral, con el riesgo de desarrollar un cuadro de hipersudoración y rubefacción compensatorias en otras topografías16.