El osteoclastoma o tumor óseo de células gigantes es una neoplasia osteolítica que constituye solo el 5% de los tumores óseos. Suele desarrollarse normalmente en la epífisis de los huesos largos, siendo muy infrecuente su aparición en la columna vertebral por encima del sacro, habiéndose dado cifras en torno al 2,5% en series de casos extensas1. Anecdóticamente se han descrito casos de osteoclastomas que se originan en las costillas2. Este tumor presenta un ligero predominio en mujeres y la edad de aparición más frecuente está entre los 20 y los 40 años. Pese al carácter benigno, localmente pueden ser muy agresivos y pueden recurrir si la extirpación no es completa, habiéndose descrito casos con metástasis3.
Histológicamente, este tumor se caracteriza por la existencia de células gigantes multinucleadas sobre un fondo de células mononucleares y células en forma de huso.
La presentación clínica del osteoclastoma a nivel de la columna vertebral suele ser el dolor4, pudiendo desarrollar clínica radicular y de forma más rara diferentes grados de paraplejía debido a compresión medular3-5.
Varón de 16 años sin antecedentes personales ni familiares de interés. Presenta un cuadro progresivo de 2 meses de evolución de debilidad en piernas con dolor sordo, leve a nivel medio de la columna vertebral. En las últimas 2 semanas la debilidad empeora lo que da lugar a varias caídas y se asocia sensación de acorchamiento en piernas hasta parte inferior del tórax, así como urgencia miccional. En la exploración neurológica, las funciones corticales y pares craneales eran normales. Motor: espasticidad leve en miembros inferiores, fuerza 4/5 de forma global y simétrica en musculatura de miembros inferiores con hiperreflexia, clonus aquíleo y Babinsky bilateral. Nivel de hipoestesia en D8. Marcha con leve paraparesia con componente atáxico por déficit sensitivo de cordones posteriores.
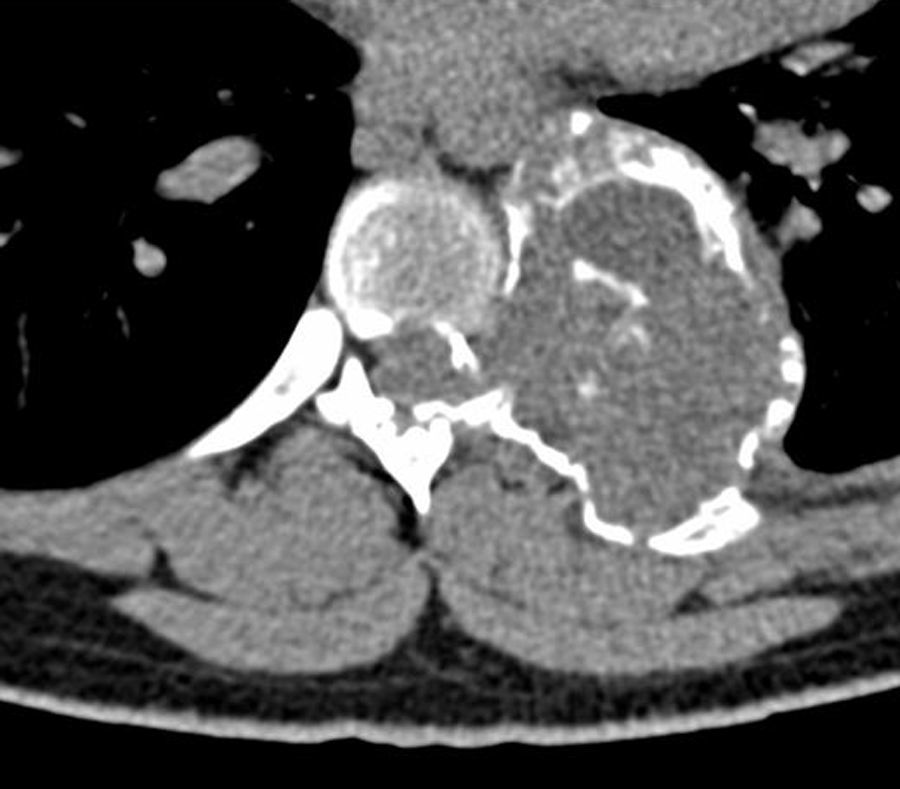
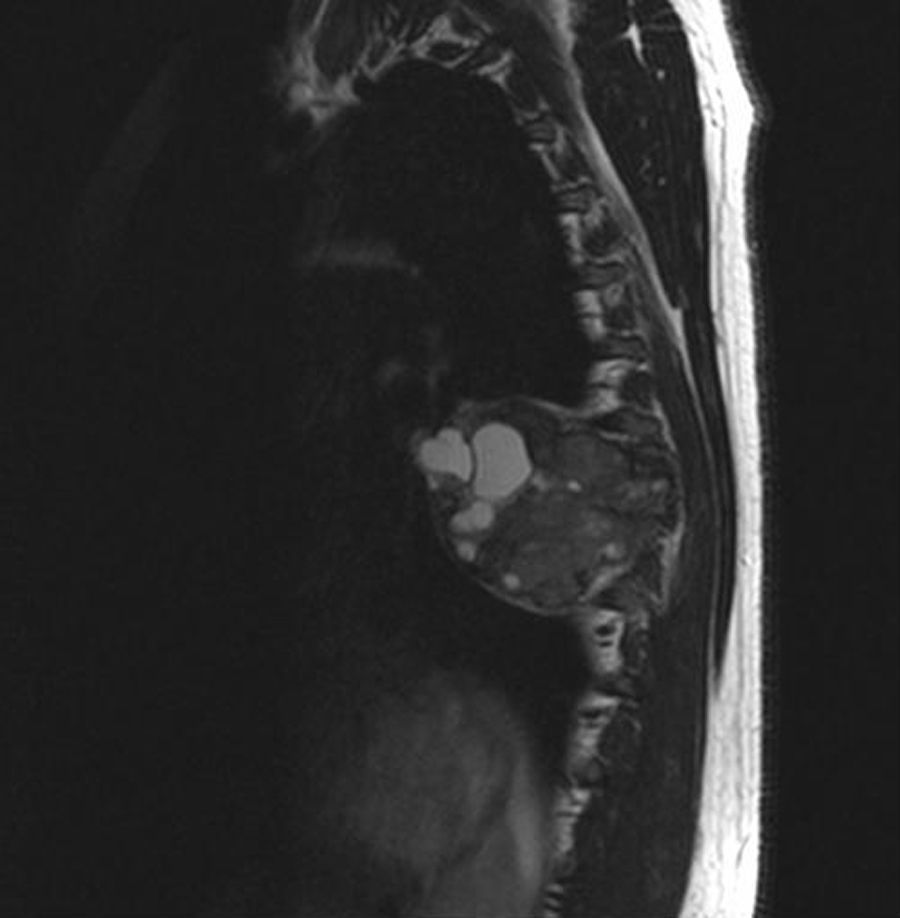
En la TAC de columna (fig. 1) se evidencia una lesión neoformativa de carácter osteolítico que asienta sobre el arco posterior de la 7.a costilla izquierda y que destruye el pedicuro y parte posterior del cuerpo vertebral de D7. RMN medular (fig. 2): lesión heterogénea multiquística que no capta contraste y que se extiende desde el arco posterior de la 7.a costilla izquierda el hacia tórax y el canal medular provocando compresión medular a ese nivel.
El paciente fue intervenido bajo anestesia general y con la colaboración de cirugía vascular con resección de las costillas 6.a, 7.a y 8.a izquierdas y resección parcial del cuerpo vertebral D7, incluyendo la lámina y el pedículo, extrayéndose completamente la masa tumoral intra y extrarraquídea. Se completó con artrodesis intersomática con sustituto de cuerpo vertebral, sujeto mediante placa con tornillos D6-D8. El estudio anatomopatológico de la lesión puso de manifiesto un tejido de morfología nodular adherido a fragmento costal que mide 6cm de diámetro máximo y que en los cortes seriados aparece multiquístico. La tumoración exhibe un patrón bifásico con células gigantes multinucleadas y células estromales fusiformes sin atipias indicativo de osteoclastoma.
La evolución clínica ha sido favorable con desaparición de la sintomatología neurológica y sin recidivas en los 4 años de seguimiento.
La apariencia radiológica de los osteoclastomas es relativamente inespecífica y el diagnóstico diferencial se debe realizar con quistes óseos aneurismáticos, osteosarcoma, tumor marrón del hiperparatiroidismo y metástasis de carcinomas4. Desde el punto de vista histológico, pueden remedar la apariencia de un hueso con la enfermedad de Paget6.
El tratamiento quirúrgico agresivo en los pacientes con osteoclastoma es lo habitual, ya que los tumores son localmente invasivos y tienen un curso impredecible. El riesgo de recurrencia global para este tipo de tumores en la columna vertebral está entre el 25 y 45%1,7. Se consideran factores de riesgo para la recurrencia del tumor: la resección parcial, la localización cervical, el sexo masculino, la edad inferior a 25 años y la radiación local3. El uso de radioterapia adyuvante en los osteoclastomas es controvertido debido al riesgo de transformación maligna en sarcoma1,6,8.
La resección de la lesión tumoral se asocia generalmente a mejoría evidente de la sintomatología neurológica de compresión medular, ya que el tumor comprime pero no infiltra9. En ocasiones, en que la resección no es total, puede dar lugar a secuelas importantes10.
El presente caso, además de ser un hallazgo excepcional, pone de manifiesto el diagnóstico diferencial que hay que realizar ante una lesión ósea osteolítica y cómo lesiones benignas, como el osteoclastoma, pueden dar lugar a cuadros neurológicos importantes que pueden llegar a producir secuelas importantes si no se realiza un diagnóstico adecuado y un tratamiento agresivo.