Aunque infrecuentes, las complicaciones infecciosas de la analgesia y la anestesia espinal (AE) pueden ser mortales. El objetivo del estudio es describir las meningitis bacterianas asociadas a AE diagnosticadas a adultos en un hospital durante un período de 25 años.
MétodosSe revisaron las historias clínicas de los pacientes con edad ≥14 años que habían sido diagnosticados de meningitis bacteriana asociada a AE entre 1982 y 2006.
ResultadosSe incluyen 8 casos (3,3% de las diagnosticadas durante el periodo de estudio), con una mediana de edad de 62 años (35-80). El procedimiento de AE efectuado fue: bomba de infusión de morfina con catéter epidural (3 casos) o intratecal (3), electroestimulación epidural (1) y anestesia epidural (1). La localización en columna fue: cervical (2 casos), dorsal (3) y lumbar (3). El tiempo transcurrido del inicio de la AE al diagnóstico fue de 7-101 días (mediana de 26). Tuvieron fiebre 8 casos (100%) y cefalea 7 (87,5%), cursando con rigidez de nuca 4 (50%). En líquido cefalorraquídeo se observó pleocitosis en 8 casos (100%), proteínas elevadas en 8 (100%) e hipoglucorraquia en 5 (62,5%). La etiología fue: Staphylococcus epidermidis (2 casos), Staphylococcus aureus (2), Enterococcus faecalis (1), Streptococcus milleri (1), flora mixta (S. epidermidis y Pseudomonas fluorescens) (1), cultivos negativos (1). El tratamiento incluyó antibioterapia y retirada del dispositivo de analgesia, falleciendo un paciente (12,5%).
ConclusionesLa AE es infrecuente como factor de riego de meningitis bacteriana, pero la gravedad de la infección obliga a considerarla en el diagnóstico diferencial de la cefalea y del síndrome febril en estos pacientes.
Although rare, infectious complications from spinal analgesia and anaesthesia (SA) can have serious morbidity and mortality. This study describes the clinical features and outcome of SA-associated bacterial meningitis in adults seen in a hospital over a 25 yearperiod.
MethodsWe reviewed the charts of all patients (aged ≥14 years) diagnosed with SA-associated bacterial meningitis between 1982 and 2006.
ResultsEight cases of SA-associated bacterial meningitis were diagnosed (3.3% bacterial meningitis), with a median age of 62 years (range, 35-80). SA procedures were: morphine infusion pumps with epidural (3 cases) or intrathecal (3) catheters, spinal cord stimulation with epidural neuroelectrode (1), and epidural anesthesia (1). Site of spinal insertion was: cervical (2 cases), thoracic (3), and lumbar (3). The median time to onset of meningitis was 26 days (range, 7-101) after AE. The most common clinical findings were fever (8 cases, 100%), headache (7 cases, 87.5%), and neck stiffness (4 cases, 50%). CSF abnormalities were pleocytosis (8 cases, 100%), elevated protein level (8 cases, 100%), and hypoglycorrhachia (5 cases, 62.5%). The causative organisms were Staphylococcus epidermidis (2 cases), Staphylococcus aureus (2), Enterococcus faecalis (1), Streptococcus milleri (1), and S. epidermidis and Pseudomonas fluorescens (1); one patient had a negative CSF culture. Treatment included antibiotics and to remove the analgesia device in all patients. There was one death (12.5%).
ConclusionsSA is a rare predisposing condition to bacterial meningitis but, due to the seriousness of the infection, it should be considered in the differential diagnosis for any patient who develops fever or headache in this setting.
Tanto la anestesia como la analgesia por vía espinal (AE) (epidural, intratecal o subaracnoidea, y combinada) han alcanzado en los últimos años un amplio campo de aplicación en la medicina moderna, fundamentalmente en intervenciones obstétricas, ginecológicas y sobre extremidades inferiores, así como en el tratamiento del dolor agudo posoperatorio y del dolor crónico (neoplásico o de otro origen)1,2. Sin embargo, dichas técnicas no están exentas de complicaciones, incluyendo la cefalea pospunción, las lesiones traumáticas de médula espinal y raíces nerviosas, los hematomas epidurales, las infecciones superficiales y las infecciones profundas: absceso epidural y paraespinal, y meningitis aguda bacteriana (MAB)3-10. El objetivo de este trabajo es describir los casos de adultos con MAB asociada a AE diagnosticados en un hospital durante un período de 25 años.
Pacientes y métodosEl estudio se realizó en un hospital universitario de tercer nivel dotado con 485 camas, que atiende actualmente a una población de 600.000 habitantes, y cuenta con servicio de Neurocirugía y con una Unidad del Dolor. Se revisaron las historias clínicas de todos los pacientes de edad ≥14 años que habían sido diagnosticados de meningitis durante un periodo de 25 años (1982-2006), identificados por medio de una búsqueda informática en la base de datos de diagnósticos al alta codificados efectuada por el Servicio de Documentación Clínica y Archivo. Se consideraron casos de MAB aquellos que cumplieron unos criterios diagnósticos previamente establecidos11:
- 1)
MAB de etiología conocida ante un cuadro clínico compatible y cultivo de líquido cefalorraquídeo (LCR) positivo, o cultivo de LCR negativo (con hipoglucorraquia y/o pleocitosis neutrofílica) y hemocultivo positivo (excepto Staphylococcus coagulasa negativo) o presencia de diplococos gramnegativos en la tinción de Gram de LCR.
- 2)
MAB de etiología desconocida ante un cuadro clínico compatible, todos los cultivos negativos, pleocitosis de más de 100 neutrófilos/mm3 y tinción de Gram de LCR positiva (excepto diplococos gramnegativos), negativa o no realizada.
Se incluyen en el presente trabajo los casos de MAB diagnosticados: a) a pacientes portadores de algún tipo de dispositivo para analgesia por vía espinal, o b) que habían recibido anestesia epidural durante un procedimiento quirúrgico. De la historia clínica se obtuvieron los datos demográficos, epidemiológicos, clínicos y de laboratorio, así como el tratamiento utilizado y la evolución. Se consideraron meningitis nosocomiales (intrahospitalarias) cuando la enfermedad se desarrolló tras 48 horas del ingreso hospitalario o durante la semana siguiente al alta y, en caso contrario, adquiridas en la comunidad.
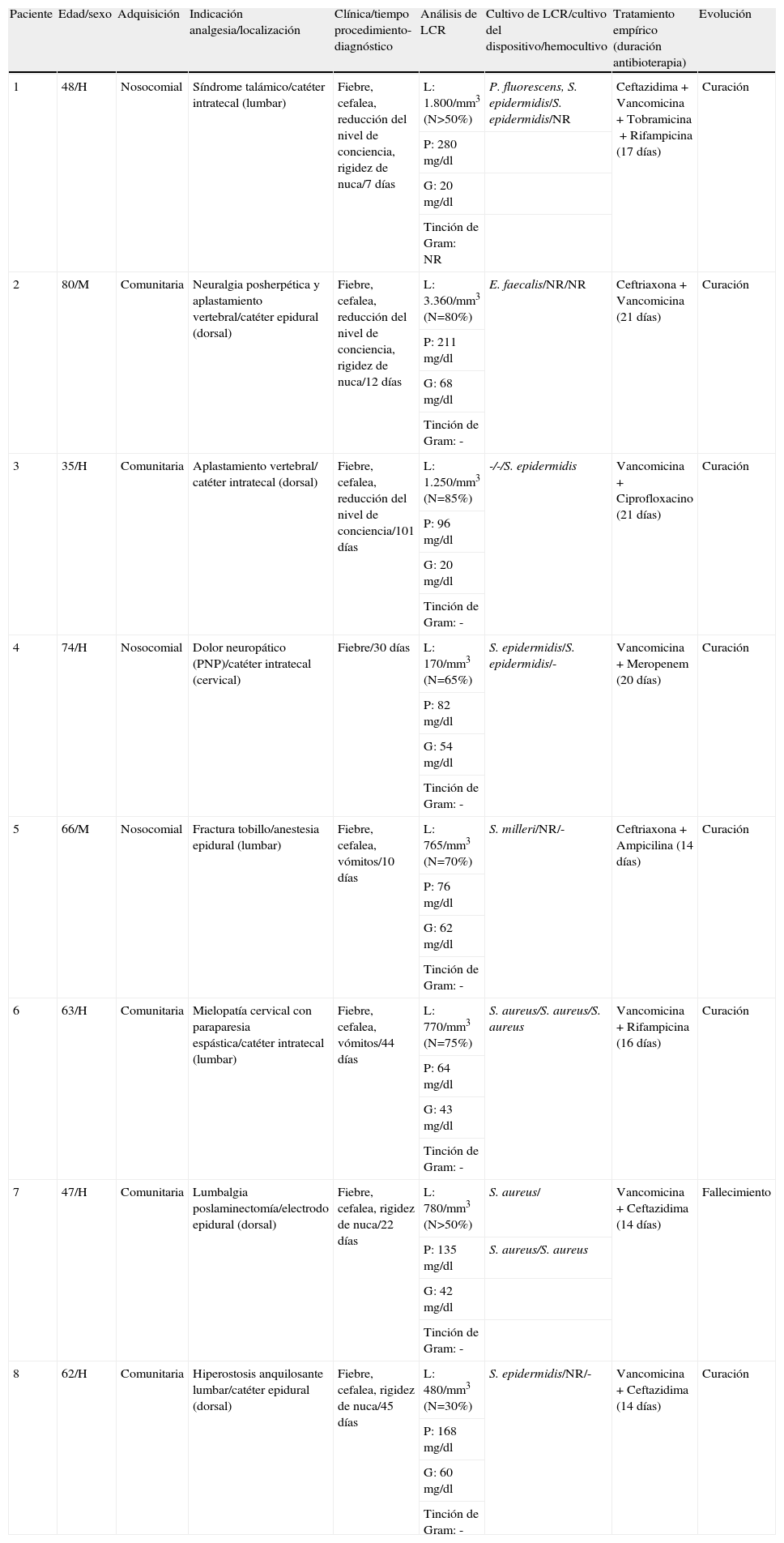
ResultadosDurante el periodo de estudio se diagnosticaron 239 casos de MAB en adultos con los criterios diagnósticos establecidos. De ellos, sólo 8 enfermos eran portadores de dispositivos para analgesia espinal o habían recibido anestesia epidural, lo que supone un 3,3% del total de MAB; en la tabla 1 se muestran sus datos demográficos, clínicos, de análisis de LCR, microbiológicos y evolución. La mediana de la edad de estos pacientes fue de 62 años (35-80), siendo 6 (75%) hombres. Cinco meningitis (62,5%) fueron de adquisición comunitaria y 3 (37,5%) nosocomiales. Los dispositivos implantados para tratamiento del dolor (no neoplásico en todos los enfermos) fueron: bomba de infusión de morfina con catéter epidural (3 casos) y con catéter intratecal (3), electrodo epidural para estimulación (1); un enfermo fue intervenido de una fractura de tobillo bajo anestesia epidural. La localización en columna vertebral fue: cervical (2 casos), dorsal (3) y lumbar (3). El tiempo transcurrido desde el inicio de la AE hasta el diagnóstico de la meningitis osciló entre 7 y 101 días (mediana de 26 días).
Características clínicas, datos de laboratorio, tratamiento y evolución de los pacientes con meningitis bacteriana secundaria a analgesia o anestesia espinal
| Paciente | Edad/sexo | Adquisición | Indicación analgesia/localización | Clínica/tiempo procedimiento-diagnóstico | Análisis de LCR | Cultivo de LCR/cultivo del dispositivo/hemocultivo | Tratamiento empírico (duración antibioterapia) | Evolución |
| 1 | 48/H | Nosocomial | Síndrome talámico/catéter intratecal (lumbar) | Fiebre, cefalea, reducción del nivel de conciencia, rigidez de nuca/7 días | L: 1.800/mm3 (N>50%) | P. fluorescens, S. epidermidis/S. epidermidis/NR | Ceftazidima+Vancomicina+Tobramicina+Rifampicina (17 días) | Curación |
| P: 280mg/dl | ||||||||
| G: 20mg/dl | ||||||||
| Tinción de Gram: NR | ||||||||
| 2 | 80/M | Comunitaria | Neuralgia posherpética y aplastamiento vertebral/catéter epidural (dorsal) | Fiebre, cefalea, reducción del nivel de conciencia, rigidez de nuca/12 días | L: 3.360/mm3 (N=80%) | E. faecalis/NR/NR | Ceftriaxona+Vancomicina (21 días) | Curación |
| P: 211 mg/dl | ||||||||
| G: 68 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 3 | 35/H | Comunitaria | Aplastamiento vertebral/ catéter intratecal (dorsal) | Fiebre, cefalea, reducción del nivel de conciencia/101 días | L: 1.250/mm3 (N=85%) | -/-/S. epidermidis | Vancomicina+Ciprofloxacino (21 días) | Curación |
| P: 96 mg/dl | ||||||||
| G: 20 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 4 | 74/H | Nosocomial | Dolor neuropático (PNP)/catéter intratecal (cervical) | Fiebre/30 días | L: 170/mm3 (N=65%) | S. epidermidis/S. epidermidis/- | Vancomicina+Meropenem (20 días) | Curación |
| P: 82 mg/dl | ||||||||
| G: 54 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 5 | 66/M | Nosocomial | Fractura tobillo/anestesia epidural (lumbar) | Fiebre, cefalea, vómitos/10 días | L: 765/mm3 (N=70%) | S. milleri/NR/- | Ceftriaxona+Ampicilina (14 días) | Curación |
| P: 76 mg/dl | ||||||||
| G: 62 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 6 | 63/H | Comunitaria | Mielopatía cervical con paraparesia espástica/catéter intratecal (lumbar) | Fiebre, cefalea, vómitos/44 días | L: 770/mm3 (N=75%) | S. aureus/S. aureus/S. aureus | Vancomicina+Rifampicina (16 días) | Curación |
| P: 64 mg/dl | ||||||||
| G: 43 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 7 | 47/H | Comunitaria | Lumbalgia poslaminectomía/electrodo epidural (dorsal) | Fiebre, cefalea, rigidez de nuca/22 días | L: 780/mm3 (N>50%) | S. aureus/ | Vancomicina+Ceftazidima (14 días) | Fallecimiento |
| P: 135 mg/dl | S. aureus/S. aureus | |||||||
| G: 42 mg/dl | ||||||||
| Tinción de Gram: - | ||||||||
| 8 | 62/H | Comunitaria | Hiperostosis anquilosante lumbar/catéter epidural (dorsal) | Fiebre, cefalea, rigidez de nuca/45 días | L: 480/mm3 (N=30%) | S. epidermidis/NR/- | Vancomicina+Ceftazidima (14 días) | Curación |
| P: 168 mg/dl | ||||||||
| G: 60 mg/dl | ||||||||
| Tinción de Gram: - |
-: negativo; G: glucosa; H: hombre; L: leucocitos; LCR: líquido cefalorraquídeo;M: mujer; N: neutrófilos; NR: no realizado; P: proteínas; PNP: polineuropatía.
Clínicamente cursaron con fiebre 8 casos (100%), cefalea 7 casos (87,5%), alteración de conciencia 3 casos (37,5%), vómitos 2 casos (25%) y rigidez de nuca 4 casos (50%). Sólo un enfermo mostró signos locales de infección cutánea (paciente n° 6). Ninguno desarrolló absceso epidural o paraespinal (se descartó por TC o RM en 4 casos). En el LCR se observó pleocitosis (8 casos, 100%) con predominio de neutrófilos (7 casos, 87,5%), proteínas elevadas (8 casos, 100%) e hipoglucorraquia (5 casos, 62,5%), resultando negativa la tinción de Gram en los 7 casos en los que se efectuó. La etiología de la meningitis fue: Staphylococcus epidermidis (2 casos), Staphylococcus aureus (2), Enterococcus faecalis (1), Streptococcus milleri (1) y flora mixta (S. epidermidis y Pseudomonas fluorescens) (1); los cultivos resultaron negativos sólo en un paciente (n° 3), al que no se pudo hacer la punción lumbar hasta dos días después de iniciar el tratamiento antibiótico por estar anticoagulado a su ingreso. Además de la administración de antibióticos, empíricos al diagnóstico y posteriormente según antibiograma (vancomicina y ciprofloxacino en el paciente con etiología no identificada) durante 14-21 días, se retiró el dispositivo para analgesia a todos los pacientes como parte del tratamiento. El cultivo del catéter retirado resultó positivo en 4 de los 5 casos en los que se realizó (80%). Curaron sin secuelas 7 pacientes, falleciendo uno (12,5%) con infección por S. aureus.
DiscusiónLa frecuencia con la que se han observado complicaciones infecciosas asociadas a la AE ha sido muy variable en los diferentes estudios publicados, oscilando entre un 4,3-43% para las infecciones superficiales y entre 0-16% para las infecciones profundas3-10. El principal factor determinante de tales variaciones no es otro que el tipo de procedimiento. Así, Cook et al, en un estudio en el que se evalúan las complicaciones de la anestesia espinal durante un año en el Reino Unido, encuentran sólo 6 casos de meningitis sobre un total de 707.455 procedimientos anestésicos3. Por el contrario, el 16% de los pacientes con dolor crónico oncológico en tratamiento con analgesia epidural analizados por Schoeffler et al desarrollaron meningitis9. También en nuestra serie fue más frecuente la MAB como complicación de la analgesia crónica (7 casos) que de la anestesia (un solo caso), siendo esta última una práctica médica más común3, si bien no disponemos del numero de anestesias espinales realizadas, ni tampoco del de dispositivos implantados para analgesia espinal, en nuestro centro en los 25 años estudiados para poder calcular su incidencia. Otros factores de riesgo para la infección propuestos incluyen factores del paciente (edad, comorbilidad como diabetes mellitus o inmunodepresión), la indicación del procedimiento (mayor en pacientes quirúrgicos frente a obstétricos, y en la analgesia del parto frente a la anestesia del parto por cesárea), la posición del catéter (mayor con el intratecal frente al epidural, y con la localización torácica frente al resto de la columna), no emplear medidas estrictas de asepsia durante el procedimiento, las dificultades técnicas durante la inserción del catéter y el tiempo de permanencia del mismo3-10.
El espectro etiológico de las meningitis asociadas a la AE es amplio4-10: Streptococcus del grupo viridans, otras especies de Streptococcus, Staphylococcus spp., Pseudomonas spp., E. faecalis, Corynebacterium, Acinetobacter, e incluso Aspergillus12. Los casos que se han comunicado secundarios a alguno de los agentes causales habituales de la MAB adquirida en la comunidad, como Neisseria meningitidis13, y a virus14, más probablemente serían coincidentes con el procedimiento y no guardarían relación con la AE. Los mecanismos propuestos como origen de la infección meníngea son múltiples4-10. Primero, la introducción del microorganismo durante la inserción del catéter; explicaría la mayoría de los casos secundarios a anestesia espinal, producidos fundamentalmente por Staphylococcus spp. y por Streptococcus spp. (estos últimos causan más del 50%), en ocasiones procedentes de la nasofaringe del médico15, y que ocurrirían cuando la asepsia durante el procedimiento no es la adecuada (debe incluir el uso de mascarilla). Segundo, la contaminación del catéter con bacterias residentes en la piel (con o sin infección superficial simultánea), y su posterior migración por la superficie del mismo hasta el espacio subaracnoideo16; explicaría la mayoría de las infecciones secundarias a analgesia espinal crónica, siendo Staphylococcus spp. su etiología más común. Tercero, la diseminación hematógena desde un foco infeccioso a distancia, ocurriendo la contaminación del espacio subaracnoideo con el paso de sangre al mismo durante la punción17. Finalmente, la infusión de material contaminado ha sido el origen de un reducido número de casos, algunos mortales12. La etiología microbiológica de las meningitis que se presentan es concordante con lo publicado anteriormente: el caso secundario a anestesia fue producido por S. milleri, mientras que de los 7 secundarios a analgesia crónica en 5 se aislaron Staphylococcus spp. (uno con infección mixta) y en uno E. faecalis, no identificándose la etiología en un paciente, lo que ocurre hasta en el 36% de los casos publicados6.
El tiempo que transcurre desde la AE hasta el comienzo de la meningitis es variable4,5. Los casos secundarios a anestesia subaracnoidea (mediana de 17 horas, rango de una hora a 10 días) y a anestesia combinada (mediana de 18 horas, rango de 8 horas a 3 días) se desarrollan más rápidamente, mientras que los producidos por anestesia epidural, y especialmente los que ocurren en pacientes con dispositivos para analgesia crónica, pueden desarrollarse semanas o incluso meses después la AE. Dicha variación temporal se explicaría porque los mecanismos de adquisición de la infección serían diferentes: inoculación directa durante el procedimiento frente a contaminación del catéter y posterior migración bacteriana a través del mismo, respectivamente. El cuadro clínico y el perfil bioquímico de LCR de la MAB secundaria a AE no se diferencian de los de otras meningitis bacterianas. Es obligado el diagnóstico diferencial con la cefalea pospunción lumbar y con la meningitis química, especialmente cuando los síntomas aparecen transcurrido poco tiempo desde el procedimiento. Si se asocia absceso epidural a la meningitis el paciente puede presentar también dolor local y sintomatología neurológica dependientes de su localización6,18. Ninguno de los pacientes que se presentan tuvo clínica de absceso epidural (se descartó con técnicas de imagen sólo en 4 casos).
El tratamiento empírico de la MAB asociada a AE debe incluir, dado su espectro etiológico y una adquisición de la infección frecuentemente intrahospitalaria a través de una punción dural, vancomicina y una cefalosporina con actividad frente a Pseudomonas4,6,19. Esta combinación cubriría también Streptococcus viridans con resistencia a betalactámicos, aislados con creciente frecuencia en los últimos años20. Aunque la dexametasona como tratamiento adyuvante antiinflamatorio sólo ha demostrado una reducción de la morbimortalidad en MAB adquiridas en la comunidad (principalmente en las de etiología neumocócica)21, se recomendaría su uso en meningitis relacionadas con la anestesia espinal6 (mayoritariamente producidas por Streptococcus spp.), pero no en las asociadas a analgesia espinal crónica (producidas por Staphylococcus spp.), ya que dificulta el paso de la vancomicina al espacio subaracnoideo. Además del tratamiento antibiótico, la retirada del catéter, o del dispositivo completo de analgesia, es necesaria para asegurar la curación y evitar recidivas19,22. En caso de absceso asociado, se debe valorar la necesidad de drenaje y descompresión neuroquirúrgica6,18. El pronóstico de la MAB secundaria a AE es más favorable que el de la meningitis adquirida en la comunidad, posiblemente porque está producida mayoritariamente por bacterias menos virulentas, como Streptococcus spp. (no neumococo) y Staphylococcus coagulasa negativo4,6,11. Los casos que se presentan recibieron antibioterapia empírica que se confirmó adecuada frente a las bacterias aisladas, y a todos se les retiró el dispositivo analgésico, falleciendo sólo un paciente con infección bacteriémica por S. aureus.
En conclusión, aunque la AE constituye el factor predisponente para la infección en un reducido número de MAB, la gravedad de la enfermedad obliga a considerarla en el diagnóstico diferencial de la cefalea y del síndrome febril que afectan a pacientes que han recibido anestesia espinal o son portadores de dispositivos para analgesia espinal crónica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses