El síndrome de Guillain-Barré es poco frecuente, sin embargo, durante la oleada de zika en América se vio un marcado incremento en la incidencia del síndrome, sin poder denotarse una relación causal directa en todos los casos.
MétodosSe revisaron los casos de enfermedad febril exantemática y parálisis flácida aguda durante el periodo del 1 de agosto a 15 de diciembre del 2016, realizando caracterización clínica y bioquímica de cada caso para ser incluidos como síndrome de Guillain-Barré asociado a zika.
ResultadosDurante el periodo comentado, se encontró una cohorte de 8 pacientes, 6 hombres y 2 mujeres, grupo etario más afectado: 50-59 años. La mayor incidencia fue en el mes de septiembre, con 7 casos. Los síntomas más frecuentes fueron exantema y conjuntivitis, seguidos de fiebre. La presentación más común fue parálisis simétrica ascendente con 7 casos. La afectación de pares craneales más frecuente fue la del vii par craneal. Solo 2 pacientes presentaron disociación albumino-citológica. Todos presentaron PCR-RT negativa a zika. Todos recibieron inmunoglobulina por vía intravenosa y todos tuvieron buen pronóstico. Ninguno ameritó ventilación mecánica. No se registraron defunciones. La tasa de incidencia acumulada es del 3,9%, la incidencia de casos/mes fue de 0,04 casos/mes a 2 casos/mes.
ConclusionesExiste un incremento en los casos de Guillain-Barré durante la oleada de zika, con un incremento en la incidencia y el número de casos/mes; sin embargo, no se pudo demostrar relación causal directa entre estas 2 entidades.
Although Guillain-Barré syndrome is rare, a marked increase in incidence was observed during the 2016 Zika outbreak in the Americas, with no direct causal relationship being apparent in all cases.
MethodsCases of febrile exanthematous disease and acute flaccid paralysis were reviewed during the period from 1 August to 15 December, 2016; clinical and biochemical assessment was performed for each case to identify Zika-related Guillain-Barré syndrome.
ResultsDuring the study period, we identified 8 patients (6 men and 2 women) with Zika-related Guillain-Barré syndrome, with the most affected age group being 50-59 years. The highest incidence was in the month of September, with 7 cases. The most frequent symptoms were rash and conjunctivitis, followed by fever. The most common presentation was symmetrical ascending paralysis, present in 7 cases. Cranial nerve VII was the most frequently involved nerve. Only 2 patients presented albuminocytologic dissociation. RT-PCR returned negative results for Zika virus in all patients. All patients received intravenous immunoglobulin and all had a good prognosis. None warranted mechanical ventilation. No deaths were recorded. The cumulative incidence rate was 3.9%, monthly incidence was between 0.04 and 2 cases/month.
ConclusionsCases of Guillain-Barré syndrome increased during the Zika outbreak, with an increase in incidence and number of cases per month; however, a direct causal relationship between the 2 conditions could not be demonstrated.
El síndrome de Landry-Guillain-Barré-Strohl es una polirradiculopatía aguda autoinmune que afecta a nervios periféricos y raíces nerviosas de la médula espinal mediante mimetismo molecular entre antígenos microbianos y antígenos de los nervios; los factores genéticos y ambientales que afectan a la susceptibilidad a desarrollar la enfermedad son aún desconocidos. El trastorno suele aparecer unos días o semanas después de que la persona presentó síntomas de infección viral respiratoria o intestinal; en algunas ocasiones, el embarazo, las cirugías o las vacunas pueden desencadenar el síndrome. Respecto del diagnóstico y el tratamiento, especialmente los casos asociados a zika, existen guías propuestas por la OMS/OPS con lineamientos explícitos para tal finalidad1,2.
En pacientes con síndrome de Guillain-Barré (SGB), en quienes se identificó el antecedente de un proceso infeccioso, se asociaron los siguientes microorganismos: Campylobacter jejuni 20-50%, citomegalovirus 5-22%, Haemophylus influenzae 2-13%, Epstein-Barr 10% y Mycoplasma pneumoniae 5%. En menor proporción, se han reportado otras infecciones como: borreliosis de Lyme, hepatitis tipo A, B, C, D y E, fiebre tifoidea, dengue, influenza a, virus del Zika (ZIKV) y VIH; además de otras condiciones asociadas: cirugías, vacunas y traumatismos3.
Antes del advenimiento de los nuevos arbovirus, chikunguña y zika, en forma esporádica el dengue condicionaba cuadros neurológicos agudos de Guillain-Barré4,5; sin embargo, durante las oleadas del 2014 y el 2015 se observó un incremento en la incidencia de afección neurológica asociada principalmente a infección por ZIKV. Actualmente se considera que es un virus neurotrópico, ya que ha condicionado casos de síndrome congénito por zika (predominantemente microcefalia) y SGB6,7.
Entre el 1 de abril del 2015 y el 31 de marzo del 2016 se reportaron 164.237 casos confirmados y sospechosos de enfermedad de ZIKV y 1.474 casos de SGB en Bahía, Brasil; Colombia, República Dominicana, El Salvador, Honduras, Surinam y Venezuela. El análisis de los autores indica que los cambios en la incidencia reportada de la enfermedad ZIKV durante el 2015 y principios del 2016 estuvieron estrechamente asociados a cambios en la incidencia del SGB. Durante las semanas de transmisión de ZIKV hubo incrementos significativos en la incidencia del SGB en comparación con la incidencia previa; en el estado de Bahía (incrementó 172%), Colombia (211%), República Dominicana (150%), El Salvador (100%), Honduras (144%), Surinam (400%) y Venezuela (877%). La incidencia reportada del SGB fue del 28%4,8,9.
A pesar de la incidencia incrementada de SGB durante la temporada de ZIKV, no siempre ha sido probable corroborar serológicamente la infección. El único estudio que reportó comprobación serológica se realizó entre 2013 y 2014 en la Polinesia Francesa, en este estudio, 41/42 pacientes con SGB tuvieron serología positiva para Zika (98%)4. En un estudio colombiano, los autores identificaron a 68 pacientes con SGB, 42 de ellos fueron sometidos a escrutinio serológico; 17 pacientes (40%) tuvieron PCR-RT positiva para zika9. En Brasil, en el estado de Bahía, se reportaron 76 pacientes, de los cuales 42 presentaron SGB y de estos solo 10 fueron positivos para zika. En Río de Janeiro, Brasil, se reportó un incremento en la incidencia de casos de 0,67 casos/mes a 5,4 casos/mes5,10.
ObjetivoIdentificar la incidencia de casos de Guillain-Barré durante la oleada de zika del 2016. Caracterizar la cohorte de pacientes de acuerdo con el análisis clínico y bioquímico, y de gabinete. Identificar potenciales agentes causales de cada caso y ver la relación directa con el ZIKV.
DiseñoEstudio retrospectivo, observacional y descriptivo.
MétodosEn el Hospital General de Zona 71 del Instituto Mexicano del Seguro Social, la incidencia del SGB es relativamente baja, con un caso por cada 24 meses en promedio. Sin embargo, durante la oleada de zika del 2016 se advirtió un incremento en el número de casos de SGB, por lo que revisamos los reportes de casos probables para enfermedad febril exantemática y de los casos de parálisis flácida aguda, que fueron atendidos entre el 1 de agosto y el 15 de diciembre del 2016 en el Hospital General de Zona 71, del Instituto Mexicano del Seguro Social. Se identifican los casos con diagnóstico de SGB y probable infección concomitante por zika, cumpliendo los criterios de la OMS para caso probable de enfermedad por el ZIKV (paciente con exantema maculopapular y pruriginoso, y al menos 2 de los siguientes: conjuntivitis, fiebre, cefalea, artralgias, mialgias, edema periarticular, prurito o dolor retroocular). Se emplearon los criterios de Brighton para una mejor precisión en el diagnóstico del SGB; asimismo se empleó la escala de Hugues para medir la mejoría clínica y funcional tras el tratamiento con inmunoglobulina por vía intravenosa (IgIV) y fisioterapia.
ResultadosEn la delegación Veracruz Norte del IMSS se reportaron 1.881 casos probables de zika, de los cuales 243 fueron confirmados por PCR-RT. En nuestro hospital (HGZ 71) evaluamos 201 casos probables de Zika (168 mujeres y 33 hombres), 29 de estos casos fueron confirmados mediante PCR-RT (28 mujeres y un hombre). De manera adicional, 98 mujeres cursaban con embarazo y en 26 de ellas se obtuvo confirmación por PCR-RT para Zika; no se reportó ningún caso de síndrome congénito asociado a zika.
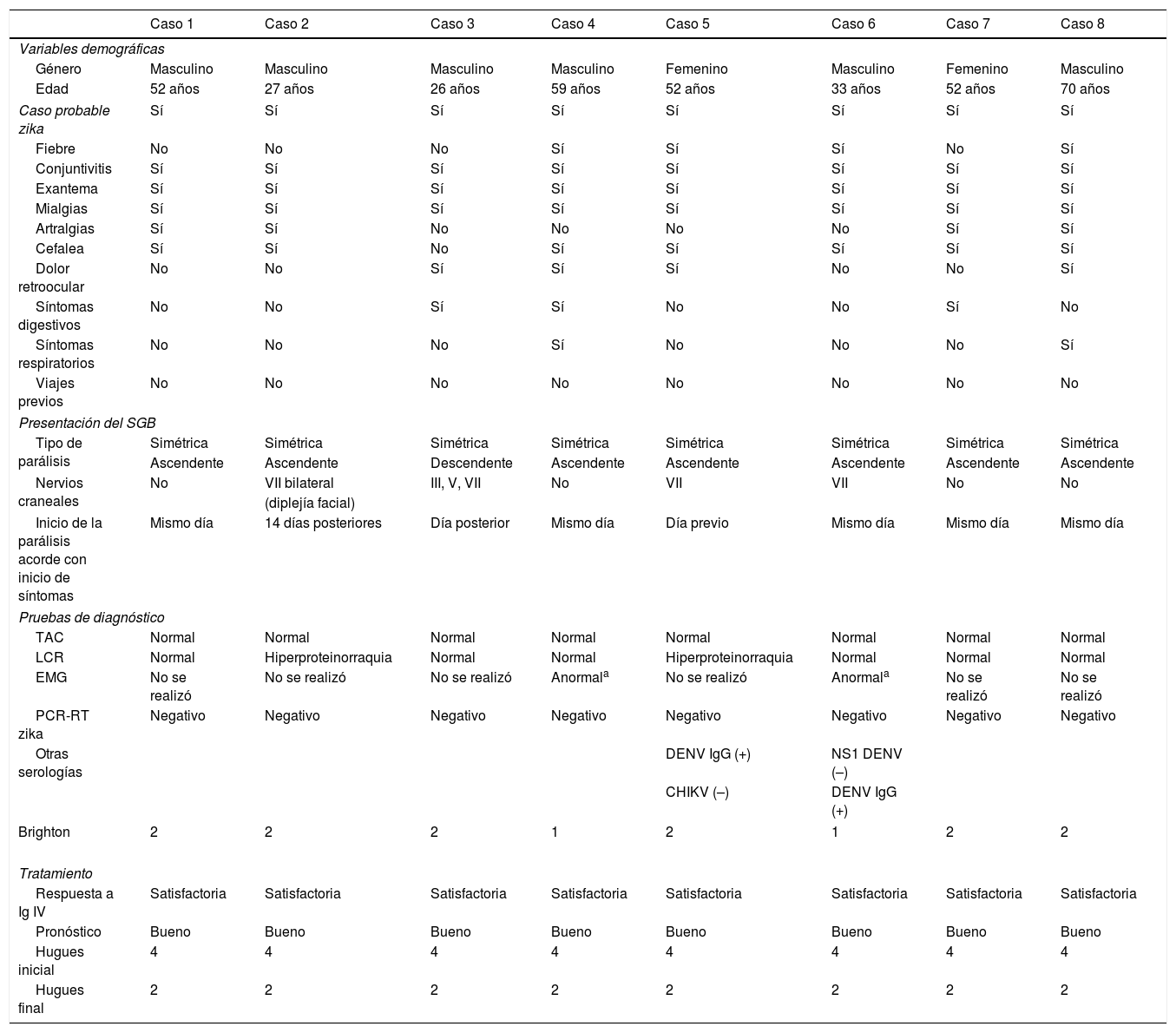
En relación con la incidencia de SGB, observamos que, entre los meses de agosto y noviembre del 2016, ingresaron 8 casos (6 hombres y 2 mujeres); el grupo de edad más afectado fue entre los 50 y los 59 años, con 4 casos; la mayor incidencia se observó en septiembre, con 7 casos. Las características clínicas asociadas a la probable infección por ZIKV en pacientes con SGB, en orden decreciente de frecuencia, fueron el exantema y la conjuntivitis, seguidos por la fiebre y los síntomas como artralgias y dolor retroocular, cumpliendo criterios para casos probables de enfermedad por ZIKV (tabla 1); en el 62,5% de los casos la parálisis inició el mismo día que el exantema, la conjuntivitis o la fiebre. En cuanto a la presentación del SGB, 7 pacientes (87,5%) tuvieron parálisis simétrica ascendente y otro paciente (12,5%) tuvo síndrome de Miller-Fisher (parálisis descendente); entre nuestros pacientes no encontramos parálisis respiratoria. La mitad de los pacientes tuvieron afección de nervios craneales; la lesión del vii nervio craneano fue la más frecuente y se observó en 4 pacientes, e incluso uno de ellos tuvo afección bilateral de este nervio (tabla 1).
Características clínicas y resultado de los métodos de diagnóstico de los pacientes con SGB
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 | Caso 6 | Caso 7 | Caso 8 | |
|---|---|---|---|---|---|---|---|---|
| Variables demográficas | ||||||||
| Género | Masculino | Masculino | Masculino | Masculino | Femenino | Masculino | Femenino | Masculino |
| Edad | 52 años | 27 años | 26 años | 59 años | 52 años | 33 años | 52 años | 70 años |
| Caso probable zika | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Fiebre | No | No | No | Sí | Sí | Sí | No | Sí |
| Conjuntivitis | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Exantema | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Mialgias | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Artralgias | Sí | Sí | No | No | No | No | Sí | Sí |
| Cefalea | Sí | Sí | No | Sí | Sí | Sí | Sí | Sí |
| Dolor retroocular | No | No | Sí | Sí | Sí | No | No | Sí |
| Síntomas digestivos | No | No | Sí | Sí | No | No | Sí | No |
| Síntomas respiratorios | No | No | No | Sí | No | No | No | Sí |
| Viajes previos | No | No | No | No | No | No | No | No |
| Presentación del SGB | ||||||||
| Tipo de parálisis | Simétrica | Simétrica | Simétrica | Simétrica | Simétrica | Simétrica | Simétrica | Simétrica |
| Ascendente | Ascendente | Descendente | Ascendente | Ascendente | Ascendente | Ascendente | Ascendente | |
| Nervios craneales | No | VII bilateral | III, V, VII | No | VII | VII | No | No |
| (diplejía facial) | ||||||||
| Inicio de la parálisis acorde con inicio de síntomas | Mismo día | 14 días posteriores | Día posterior | Mismo día | Día previo | Mismo día | Mismo día | Mismo día |
| Pruebas de diagnóstico | ||||||||
| TAC | Normal | Normal | Normal | Normal | Normal | Normal | Normal | Normal |
| LCR | Normal | Hiperproteinorraquia | Normal | Normal | Hiperproteinorraquia | Normal | Normal | Normal |
| EMG | No se realizó | No se realizó | No se realizó | Anormala | No se realizó | Anormala | No se realizó | No se realizó |
| PCR-RT zika | Negativo | Negativo | Negativo | Negativo | Negativo | Negativo | Negativo | Negativo |
| Otras serologías | DENV IgG (+) | NS1 DENV (–) | ||||||
| CHIKV (–) | DENV IgG (+) | |||||||
| Brighton | 2 | 2 | 2 | 1 | 2 | 1 | 2 | 2 |
| Tratamiento | ||||||||
| Respuesta a Ig IV | Satisfactoria | Satisfactoria | Satisfactoria | Satisfactoria | Satisfactoria | Satisfactoria | Satisfactoria | Satisfactoria |
| Pronóstico | Bueno | Bueno | Bueno | Bueno | Bueno | Bueno | Bueno | Bueno |
| Hugues inicial | 4 | 4 | 4 | 4 | 4 | 4 | 4 | 4 |
| Hugues final | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 |
Pruebas de diagnóstico: en 2 casos (25%) se reportó la disociación albúmino-citológica en el análisis del líquido cefalorraquídeo. Solo en 2 casos fue factible realizar electromiografía, en ambos pacientes se reportaron datos de polirradiculopatía y desmielinización aguda. En todos los pacientes se realizó determinación de PCR-RT para zika, tanto en suero como en orina, dentro de los primeros 7 días del diagnóstico, resultando en todos negativo; 2 casos tuvieron serología IgG positiva para dengue. Solo 2 casos cumplieron los criterios de Brighton 1 (a los que se les realizó estudio neurofisiológico), 6 casos fueron Brighton 2.
Tratamiento: todos los pacientes recibieron IgIV (0,4g/kg/día) durante 5 días y esta se inició tan pronto como fue posible.
Todos tuvieron buen pronóstico, y pese a tener una clase 4 de Hughes al inicio del cuadro, se alcanzó la clase 2 de Hughes al término del tratamiento, durante la estancia hospitalaria, y a su egreso todos los pacientes continuaron terapia física y rehabilitación.
La incidencia acumulada o riesgo es del 3,9%, la tasa de incidencia 0,039 individuos/año. La incidencia de casos/mes fue de 0,041 casos/mes a 2 casos/mes, durante la oleada de zika.
DiscusiónLa presente casuística demuestra el aumento en la incidencia de casos de Guillain-Barré durante la oleada de zika del 2016, presentada en Veracruz (específicamente, la delegación Veracruz Norte), cumpliéndose la definición operacional para caso probable de zika y otros arbovirus (dengue, chikunguña); sin embargo; en ninguno se pudo identificar hasta el momento la relación causal directa entre zika y Guillain-Barré, siendo resultados equiparables a los previamente publicados en las grandes series de Brasil y Colombia, entre otros países centro y suramericanos en donde hay incidencias tan altas como del 877 y el 400%, para Venezuela y Surinam, respectivamente, siendo la única cohorte de SGB asociado a Zika con positividad en un 98% de los casos (41 de 42 casos) la reportada en la Polinesia Francesa en 2013-2014, en la era prezika americana8,9.
Ya en la era Zika, esto no se ha vuelto a repetir y las incidencias de casos positivos a Zika varía de un lugar a otro; en México, durante la oleada del 2015-2016, se reportaron 802 casos de SGB asociado a zika, pero únicamente 15 de estos casos han resultado positivos a PCR-RT. En nuestra casuística, hubo un aumento en la incidencia de casos del síndrome; sin embargo, ninguno resultó positivo a zika, siguiendo la conducta americana internacional y nacional expuestas. Dado lo anteriormente comentado, consideramos que se debe plantear una estrategia diagnóstica amplia que tome en cuenta bacterias y virus, principalmente neurotrópicos potenciales, con objeto de identificar en forma precisa el agente causal, recomendándose solicitar serologías para dengue, chikunguña, zika, VIH, influenza, TORCH, Epstein-Barr, virus del oeste del Nilo, hepatitis B y C, Campylobacter jejuni, Haemophylus influenzae y Mycoplasma pneumoniae.
Además de la recomendación respecto del diagnóstico causal preciso, recomendamos que desde la sala de urgencias, al identificar un caso probable de Guillain-Barré clínicamente, se realice un protocolo diagnóstico tomando en cuenta la tomografía craneal y/o la resonancia magnética (para descartar otras alteraciones como neoplasias, abscesos y, principalmente, para apoyar la realización de punción lumbar), seguida de punción lumbar, aunque esta la recomiendan después del 5.° día de iniciado el cuadro sintomático, ya que en fases tempranas puede ser normal. Una vez con la clínica y la bioquímica de apoyo, se recomienda el inicio de la IgIV a dosis de 0,4g/kg/día por 5 días y/o plasmaféresis, con objeto de limitar la desmielinización y obtener un mejor pronóstico funcional, incluso con recuperación completa. De igual forma, recomendamos, en casos de duda, la evaluación por neurología clínica o remisión a tercer nivel de atención.
Destaca que en 2 casos se reportó serología IgG para denguevirus, lo cual habla de memoria inmunológica para dicha arbovirosis, pero desafortunadamente no se hizo un escrutinio viral y bacteriano más profundo, tratando de descartar todos los agentes potenciales neurotrópicos. Hasta el momento, no hay reportados estudios en los cuales se intente demostrar fehacientemente un agente etiológico preciso de cada caso de Guillain-Barré, por lo que los protocolos de investigación están abordando esta línea de investigación; de igual forma, sería importante demostrar si en otras secreciones de los pacientes afectados por el síndrome el virus está presente; además de las tomas de suero y orina, se comienzan a estudiar posibilidades como en líquido cefalorraquídeo, saliva o líquido seminal, con objeto de rastrear cualquier material viral, tanto por PCR-RT como ELISA. De igual forma, se ha teorizado que el ZIKV podría actuar como comensal y favorecer coinfecciones o simbiosis (virales y bacterianas), resultando estas últimas como las causas del SGB.
ConclusiónExiste un incremento en el número de casos de Guillain-Barré durante la temporada de zika; sin embargo, no se pudo establecer relación causal directa de estos. Se recomienda apegarse a un protocolo específico para la identificación de agentes causales (tanto bacterianos como virales), así como realizar un diagnóstico y tratamiento oportunos. Con objeto de limitar las secuelas propias de esta enfermedad, implementando protocolos aplicables desde la sala de urgencias, en donde se puede realizar la tomografía craneal, punción lumbar e iniciar inmunoglobulina o remitir a tercer nivel de atención.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.