Identificar los factores que influyen en el tiempo puerta-aguja (tiempo P-A) en la administración de trombólisis intravenosa (TIV) en un hospital terciario para diseñar futuras estrategias que acorten los tiempos.
MétodosEstudio retrospectivo de pacientes tratados con TIV entre 2009 y 2012. Analizamos la relación entre el tiempo P-A y los siguientes factores: edad, sexo, antecedentes personales, tiempo inicio-puerta, activación de código ictus extrahospitalario (CIE), glucemia y presión arterial basal, NIHSS basal, realización de angio-TC o estudio neurosonológico previo, hora de llegada al hospital, día de la semana y año del ictus.
ResultadosHubo un total de 239 pacientes tratados. Tiempos de actuación en min (mediana [rango intercuartílico]): tiempo inicio-puerta 84 (60-120); tiempo puerta-TC 17 (13-24,75) tiempo TC-aguja 34 (26-47); tiempo puerta-aguja 52 (43-70); tiempo inicio-aguja 145 (120-180). El tiempo P-A fue significativamente menor con la activación del CIE: 51 vs. 72 (p=0,008), y mayor con la realización de angio-TC: 59 vs. 48,5 (p=0,004) y con tiempo inicio-puerta < 90 min: 58 vs. 48 (p=0,003). En el análisis de regresión lineal múltiple 2 factores redujeron significativamente el tiempo P-A: la activación de CIE (reducción=26,3%; p<0,001) y el tiempo inicio-puerta (por cada 30 min de tiempo inicio-puerta, el tiempo P-A se acortó 4,7 min; p=0,02). Por el contrario realizar una angio-TC aumentó un 13,4% el tiempo P-A (p=0,03). Los demás factores no influyeron significativamente en el tiempo P-A.
ConclusionesLa realización de angio-TC y el «efecto de las 3 h» son 2 factores que retrasan el inicio de la TIV en nuestro hospital. Por el contrario el CIE reduce claramente los tiempos P-A. Los resultados de este estudio nos han permitido identificar qué factores retrasan nuestra actuación y servirán en un futuro para intentar disminuir los tiempos P-A en nuestro hospital.
This study aims to determine which factors are associated with delays in door-to needle (DTN) time in our hospital. This will help us design future strategies to shorten time to treatment with intravenous thrombolysis (IVT).
MethodsRetrospective analysis of a prospective cohort of patients with ischaemic stroke treated with IVT in our hospital between 2009 and 2012. We analysed the relationship between DTN time and the following variables: age, sex, personal medical history, onset-to-door time, pre-hospital stroke code activation, blood pressure and blood glucose level, National Institutes of Health Stroke Scale (NIHSS), computed tomography angiography (CTA) and/or doppler/duplex ultrasound (DUS) performed before IVT, time to hospital arrival, and day of the week and year of stroke.
ResultsOur hospital treated 239 patients. Median time to treatment in minutes (IQR): onset-to-door, 84 (60-120); door-to-CT, 17 (13-24.75); CT-to needle, 34 (26-47); door-to-needle, 52 (43-70); onset-to-needle, 145 (120-180). Door-to-needle time was significantly shorter when code stroke was activated, at 51 vs. 72min (P=0.008), and longer when CTA was performed, at 59 vs. 48.5min (P=0.004); it was also longer with an onset-to-door time<90min, at 58 vs. 48min (P=0.003). The multivariate linear regression analysis detected 2 factors affecting DTN: code stroke activation (26.3% reduction; P<0.001) and onset-to-door time (every 30min of onset-to-door delay corresponded to a 4.7min increase in DTN time [P=0.02]). On the other hand, CTA resulted in a 13.4% increase in DTN (P=0.03). No other factors had a significant influence on door-to-needle time.
ConclusionsThis study enabled us to identify CTA and the «3-hour effect» as the 2 factors that delay IVT in our hospital. In contrast, activating code stroke clearly reduces DTN. This information will be useful in our future attempts to reduce door-to-needle times.
La trombólisis intravenosa (TIV) con activador tisular del plasminógeno (rt-PA) administrada de forma precoz en el ictus isquémico agudo ha demostrado mejorar el pronóstico de los pacientes en los ensayos clínicos realizados comparado frente a placebo1,2.
La ventana terapéutica establecida para la administración de este fármaco es de 4,5 h2, sin embargo, la eficacia del tratamiento es tiempo dependiente y disminuye a medida que aumenta el tiempo desde el inicio de los síntomas hasta su administración (tiempo inicio-aguja [tiempo I-A]). Con relación a lo anterior, se ha demostrado que el número necesario a tratar para la obtención de un excelente pronóstico funcional (puntuación en la escala de Rankin modificada de 0 o 1) se incrementa en uno por cada 20 min que transcurren desde el inicio de los síntomas hasta el tratamiento3. Por tanto, es necesario administrar el tratamiento trombolítico lo antes posible, evitando demoras innecesarias, ya que cada minuto puede ser decisivo para el pronóstico funcional del paciente, tal y como se refleja en la afirmación «tiempo es cerebro»4.
El tiempo que transcurre desde que el paciente llega al hospital hasta que se realiza la TIV (tiempo puerta-aguja [tiempo P-A]) depende directamente de los protocolos de cada centro y de sus especialistas. Según las últimas recomendaciones de la American Heart Association (AHA), el tiempo P-A no debe superar los 60 min5. En los últimos años están surgiendo estudios6,7 cuyo objetivo es analizar cuáles son los motivos de demora intrahospitalaria en la administración de TIV y se han comunicado los resultados de protocolos que han permitido reducir de forma significativa y segura dichos tiempos muy por debajo de los 60 min recomendados5. Actualmente el tiempo P-A está siendo considerado por la administración sanitaria como un parámetro de control de la calidad de la atención intrahospitalaria8. Su reducción o mejora no solo depende de un equipo multidisciplinar entrenado y coordinado en la atención al ictus, sino también, en muchas ocasiones, de mejoras técnicas y administrativas intrahospitalarias.
Nuestro objetivo es analizar qué factores influyeron en el retraso intrahospitalario en la aplicación de TIV en nuestro centro. Esto podría servir en un futuro para diseñar un protocolo que nos ayude a reducir el tiempo P-A.
Pacientes y métodosSe realizó un análisis retrospectivo de un registro prospectivo de pacientes tratados con TIV entre enero de 2009 y diciembre de 2012 en la Unidad de Ictus de un hospital terciario de la Comunidad de Madrid cuya área de atención abarca alrededor de un millón de habitantes. Se excluyeron los ictus intrahospitalarios.
Protocolo intrahospitalario de actuación en el ictus agudo para pacientes candidatos a trombólisis intravenosa en el centroEl plan de atención al ictus de la Comunidad de Madrid se puso en marcha en el año 2006. Incluye la aplicación de un protocolo de actuación prehospitalaria cuyo objetivo es identificar a los pacientes con esta sospecha diagnóstica y trasladarlos al hospital lo más rápido posible9.
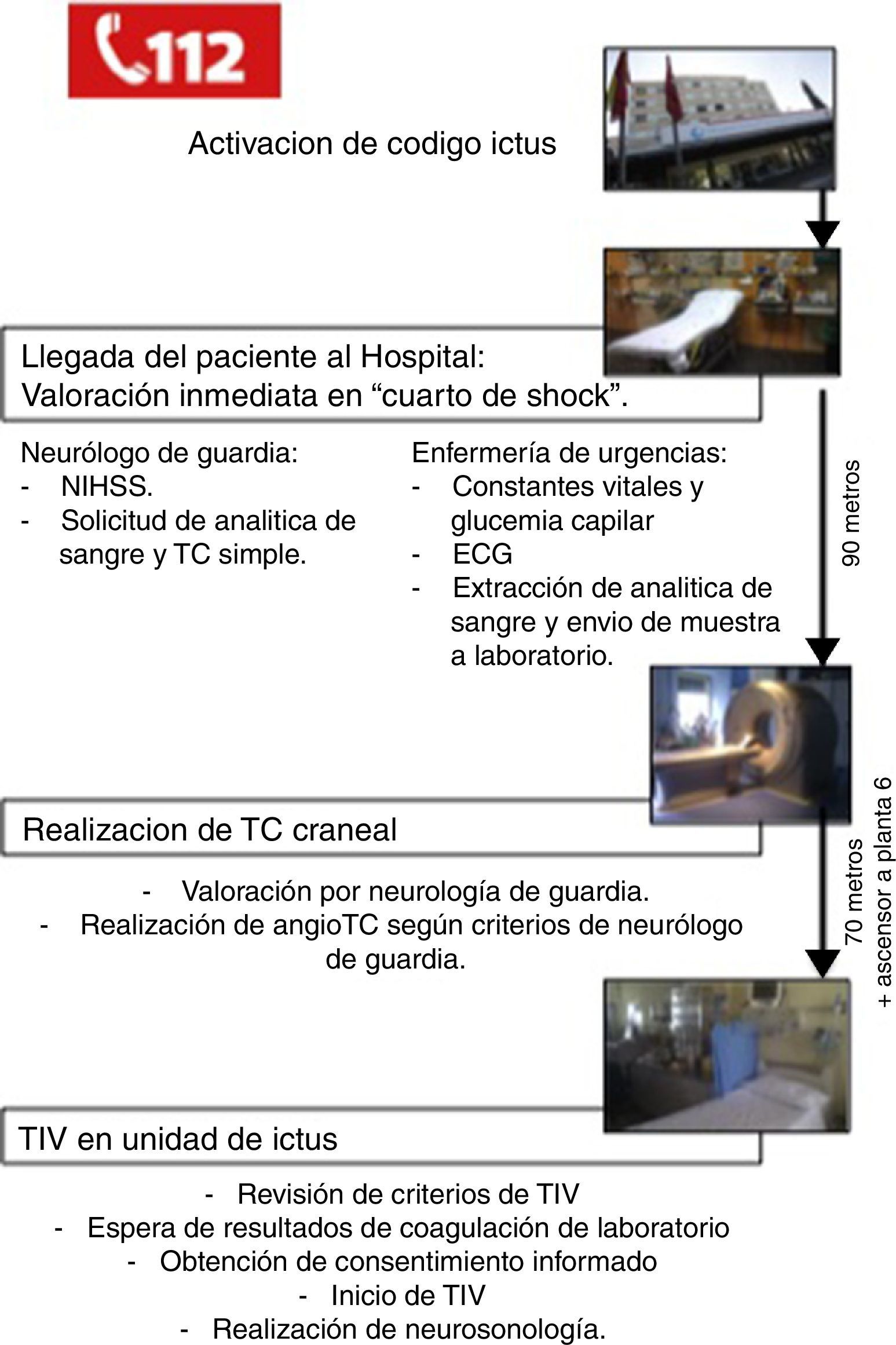
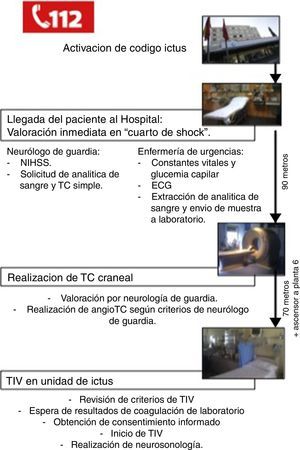
En nuestro hospital, el neurólogo de guardia recibe la llamada de los servicios de emergencias e informa a la Unidad de Ictus, al equipo de Neurología Vascular en horario laboral, y al equipo de enfermería/triaje de urgencias para coordinar la atención al paciente antes de su llegada.
Una vez en el hospital, el paciente es valorado inmediatamente en una sala con soporte vital avanzado que se encuentra junto a la entrada principal de urgencias, denominada «cuarto de shock». El equipo de enfermería de urgencias obtiene constantes vitales, glucemia capilar, realiza un electrocardiograma y obtiene una muestra de sangre para análisis. El neurólogo de guardia evalúa la estabilidad del paciente, confirma que se trata efectivamente de un ictus, establece la gravedad y obtiene la puntuación de la National Institutes of Health Stroke Scale (NIHSS). A continuación, mediante el sistema informático del hospital, se solicitan las pruebas complementarias pertinentes que consisten en analítica de sangre completa y tomografía computarizada (TC) craneal simple.
El paciente es trasladado monitorizado al Servicio de Radiología de Urgencias (situado en la misma planta, a 90 m del lugar de valoración inicial) para la realización de una TC craneal simple.
La historia clínica del paciente se realiza empleando un formulario estructurado10. Una vez realizada la TC craneal, el neurólogo de guardia interpreta la imagen y, si no existen dudas, no espera al informe del radiólogo. La realización o no de angio-tomografía computarizada (angio-TC) depende del criterio del neurólogo de guardia.
Una vez completado el estudio, el paciente es trasladado a la Unidad de Ictus que se encuentra en la 6.ª planta. En la Unidad de Ictus se espera el resultado del análisis de coagulación y se revisa que el paciente cumpla todos los criterios de TIV de acuerdo con las actuales guías de tratamiento del ictus isquémico agudo11. En todos los casos se espera el resultado del análisis de coagulación y se obtiene el consentimiento informado del paciente antes de iniciar el tratamiento. Si el paciente no se encuentra capacitado (por presentar afasia, bajo nivel de conciencia, etc.), los familiares pueden hacerlo en su lugar. Si la familia del paciente no se encuentra en el hospital, el médico responsable puede actuar en favor del paciente.
Una vez iniciada la TIV (dosis de rt-PA 0,9mg/kg)12 se realiza estudio neurosonológico y monitorización con dúplex transcraneal. La realización de la prueba depende del criterio del neurólogo de guardia y del entrenamiento del que disponga.
Las actuaciones llevadas a cabo desde que el paciente llega al hospital hasta la aplicación de TIV según nuestro actual protocolo intrahospitalario se resumen en la figura 1.
Variables analizadasEl tiempo transcurrido desde el inicio de los síntomas hasta la administración del bolo de rt-PA, tiempo I-A, fue desglosado en los siguientes intervalos: tiempo desde el inicio de los síntomas hasta la llegada del paciente a urgencias (tiempo I-P); tiempo desde la llegada del paciente a urgencias hasta la realización de TC simple, tiempo puerta-TC (tiempo P-T); tiempo desde la realización de la prueba de imagen hasta la administración del bolo de rt-PA, tiempo TC-aguja (tiempo T-A); tiempo desde la llegada del paciente a Urgencias hasta la administración del bolo de rt-PA, tiempo P-A.
Se analizó la influencia de los siguientes factores sobre el tiempo P-A: edad; sexo; antecedentes personales como la presencia de hipertensión arterial, diabetes mellitus, dislipidemia, fibrilación auricular, tabaquismo e ictus previo; tiempo I-P; activación del código ictus extrahospitalario (CIE); glucemia y presión arterial basal; NIHSS basal; realización de angio-TC o estudio neurosonológico; topografía del ictus; hora de llegada al hospital; día de la semana y año del ictus.
Análisis estadísticoSe utilizó la versión 15.0 del programa estadístico SPSS. Las variables cuantitativas se presentaron como medianas y rangos intercuartílicos (RIQ) y medias y desviaciones estándar (DE). Para comparar medianas entre 2 grupos se utilizó la prueba estadística de U de Mann-Whitney. Para comparar medianas entre más de 2 grupos se utilizó la prueba estadística de Kruskal-Wallis. El coeficiente de Pearson se utilizó para identificar la relación lineal entre 2 variables cuantitativas. Se realizó un análisis de regresión lineal simple para identificar las variables que afectaron al tiempo P-A. Los factores que mostraron resultados significativos en el análisis univariante fueron incluidos en un modelo de análisis de regresión lineal múltiple. Se consideraron valores de p ≤ 0,05 como estadísticamente significativos.
ResultadosSe incluyó a 239 pacientes tratados con TIV en el hospital entre enero de 2009 y diciembre de 2012. Un total de 38 pacientes fueron tratados en 2009 (15,9%), 73 en 2010 (30,5%), 65 en 2011 (27,2%) y 63 en 2012 (26,4%). La media de edad fue de 69,24 años (DE: 12,88) y la mayoría fueron varones (135; 56,5%). El 6,7% de los ictus fueron de territorio posterior. La mediana en la escala NIHSS fue de 14 puntos (RIQ 9-18). Los tiempos de actuación en minutos fueron los siguientes (mediana; RIQ): tiempo I-P (84; 60-120); tiempo P-T (17: 13-24,75); tiempo T-A (34; 26-47); tiempo I-A (145; 120-180); tiempo P-A (52; 43-70). En el 64,5% de los pacientes el tiempo P-A fue<60 min. Un total de 180 pacientes (75,3%) recibieron el tratamiento trombolítico en menos de 180 min desde el inicio de los síntomas, 57 pacientes (23,8%) fueron tratados entre 180-270 min y 2 (0,8%) más allá de los 270 min. En el 88,3% se activó CIE. Se realizó angio-TC en el 34,5% de los casos y neurosonología en el 27,2%. El 49,8% de los pacientes fueron atendidos en horario laboral (8-15 h), el 28,3% entre las 16 y 22 h y el 21,8% restante entre las 23 y 7 h. El 20,9% de los pacientes fueron atendidos en domingos o días festivos.
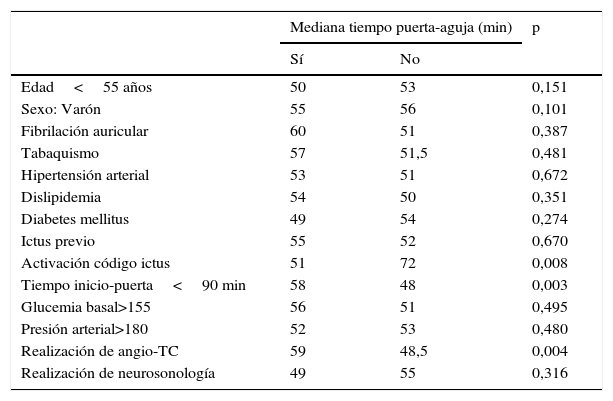
La mediana del tiempo P-A en minutos con activación de CIE fue de 51 y sin activación de código ictus fue de 72 (p=0,008). En el grupo de pacientes a los que se realizó angio-TC el tiempo P-A fue de 59 min mientras que en aquellos a los que no se les realizó dicha prueba el tiempo P-A fue menor (48,5 min; p=0,004). La mediana del tiempo T-A en el grupo de pacientes con angio-TC fue de 37 min frente a 31 min en el grupo sin angio-TC (p=0,001). La realización del angio-TC no afectó, por el contrario, a los tiempos P-T (17,5 vs. 17 min; p=0,97). Los pacientes estudiados con angio-TC previa a la TIV fueron más jóvenes (mediana de edad 68,5 vs. 75 años; p=0,002). Los pacientes con un tiempo I-P menor de 90 min presentaron tiempos de actuación intrahospitalaria significativamente mayores (58 min) comparados con los pacientes con un tiempo de evolución a su llegada al hospital mayor de 90 min (48 min) (p=0,003). La severidad del ictus medida por la escala NIHSS (p=0,752) no modificó el tiempo P-A. La hora de llegada (p=0,652) o el hecho de ser atendido en domingo o día festivo (p=0,668) no influyeron en el tiempo P-A. No existió una correlación lineal entra la edad y el tiempo P-A (Pearson: 0,004; p=0,948). La mediana de tiempo P-A para los varones fue de 50 min frente a 55 en las mujeres (p=0,101). Los demás factores recogidos en la tabla 1 tampoco influyeron significativamente en el tiempo P-A.
Se relacionan los siguientes factores con la mediana del tiempo puerta-aguja
| Mediana tiempo puerta-aguja (min) | p | ||
|---|---|---|---|
| Sí | No | ||
| Edad<55 años | 50 | 53 | 0,151 |
| Sexo: Varón | 55 | 56 | 0,101 |
| Fibrilación auricular | 60 | 51 | 0,387 |
| Tabaquismo | 57 | 51,5 | 0,481 |
| Hipertensión arterial | 53 | 51 | 0,672 |
| Dislipidemia | 54 | 50 | 0,351 |
| Diabetes mellitus | 49 | 54 | 0,274 |
| Ictus previo | 55 | 52 | 0,670 |
| Activación código ictus | 51 | 72 | 0,008 |
| Tiempo inicio-puerta<90 min | 58 | 48 | 0,003 |
| Glucemia basal>155 | 56 | 51 | 0,495 |
| Presión arterial>180 | 52 | 53 | 0,480 |
| Realización de angio-TC | 59 | 48,5 | 0,004 |
| Realización de neurosonología | 49 | 55 | 0,316 |
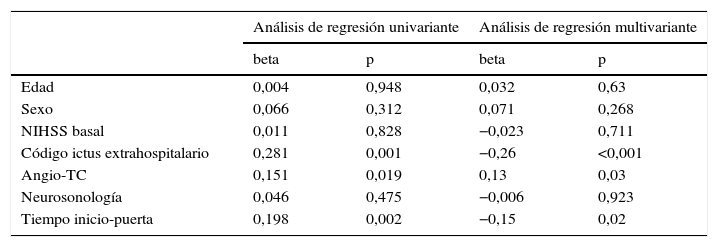
En el análisis de regresión lineal univariante 3 factores afectaron de forma significativa al tiempo P-A: la realización de angio-TC (p=0,02), la activación de CIE (p<0,001) y el tiempo I-P (p=0,002).
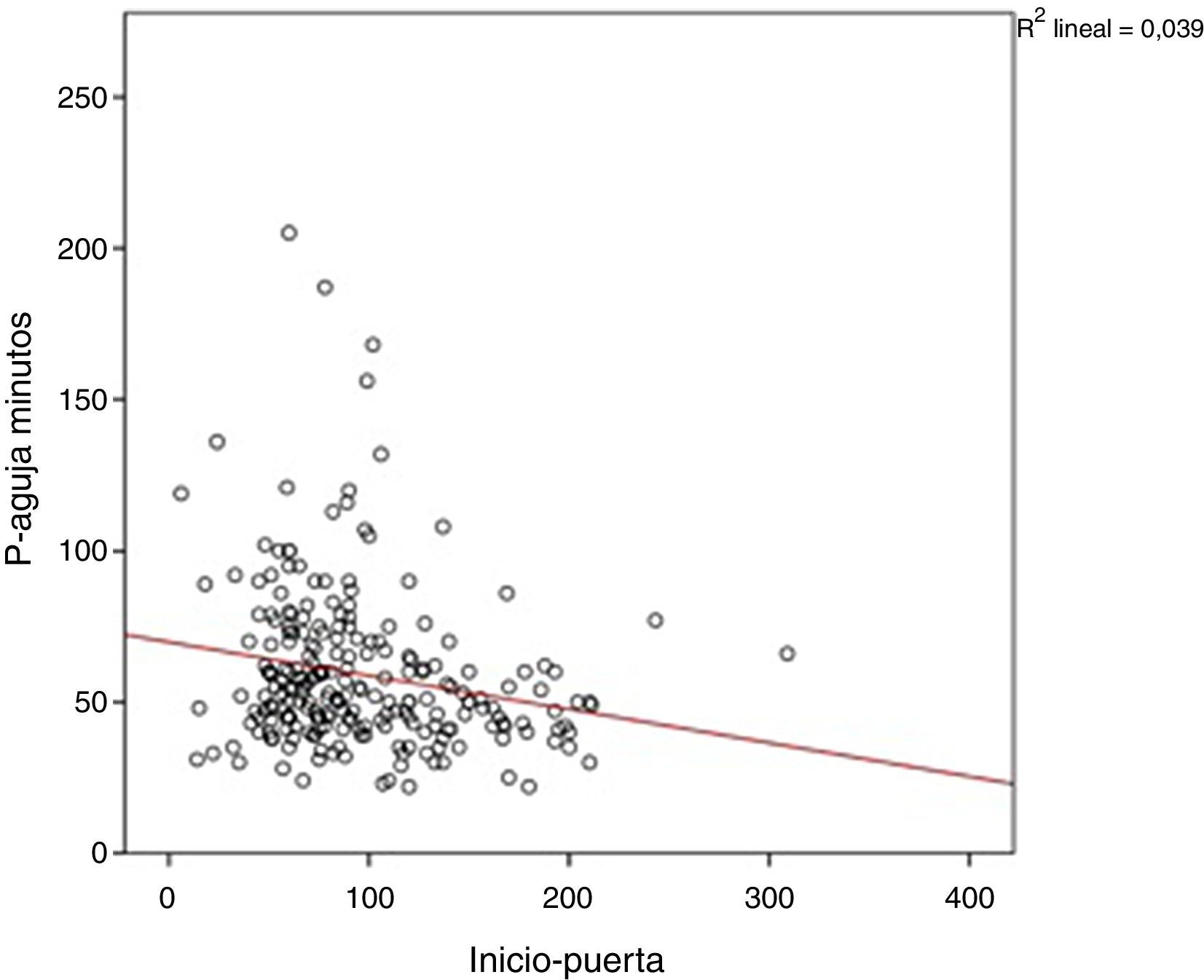
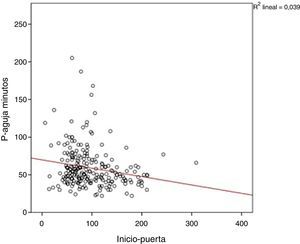
En el análisis de regresión lineal múltiple 2 factores redujeron significativamente el tiempo P-A: la activación de CIE (reducción de un 26,3% del tiempo P-A; p<0,001) y el tiempo I-P (por cada 30 min de tiempo I-P, el tiempo P-A se acorta 4,7 min; p=0,02) (fig. 2). El tiempo I-P influyó en el intervalo T-A (p=0,008) pero no afectó al tiempo P-T (p=0, 537). Por el contrario la realización de angio-TC previa a la TIV aumentó el tiempo P-A en un 13,4% (p=0,03) (tabla 2).
La relación inversa entre el tiempo I-P y el tiempo P-A se conoce como «efecto de las 3 h». Se ha puesto en relación con la percepción de la urgencia por parte del clínico, de tal forma que los pacientes con menor tiempo de evolución de los síntomas y, por tanto, que disponen de mayor tiempo para realización de TIV, son atendidos más lentamente.
Resultado de análisis univariante y multivariante. En el análisis de regresión multivariante, la activación de código ictus redujo un 26% el tiempo P-A (p<0,001). Realizar una angio-TC aumentó un 13,4% el tiempo P-A (p=0,03). Por cada 30 min de tiempo I-P, el tiempo P-A se acortó 4,5 min (p=0,02)
| Análisis de regresión univariante | Análisis de regresión multivariante | |||
|---|---|---|---|---|
| beta | p | beta | p | |
| Edad | 0,004 | 0,948 | 0,032 | 0,63 |
| Sexo | 0,066 | 0,312 | 0,071 | 0,268 |
| NIHSS basal | 0,011 | 0,828 | −0,023 | 0,711 |
| Código ictus extrahospitalario | 0,281 | 0,001 | −0,26 | <0,001 |
| Angio-TC | 0,151 | 0,019 | 0,13 | 0,03 |
| Neurosonología | 0,046 | 0,475 | −0,006 | 0,923 |
| Tiempo inicio-puerta | 0,198 | 0,002 | −0,15 | 0,02 |
La administración temprana de rt-PA después de un ictus isquémico ha demostrado mejorar el pronóstico de los pacientes3. Para aumentar el beneficio de la TIV al máximo, es necesario emplear todos los esfuerzos en reducir o eliminar los retrasos que se producen en su uso. Las medidas de educación poblacional junto con una rápida actuación de los servicios de urgencias han conseguido mejorar los tiempos de actuación prehospitalarios13, sin embargo no es infrecuente que se pierda un tiempo muy valioso debido a problemas de organización dentro del hospital14.
En este estudio la activación del CIE redujo de forma significativa el tiempo P-A. Resultados similares se han obtenido en estudios previos9,15–17. La activación de CIE permite al neurólogo preparar y organizar la llegada del paciente y por tanto es un factor clave para la reducción de los tiempos intrahospitalarios: «haz todo lo que puedas antes de que el paciente llegue al hospital para que tengas que hacer lo mínimo en el mínimo tiempo posible cuando el paciente haya llegado»7.
Otro factor que influyó en el tiempo P-A fue el tiempo I-P. Cuanto mayor fue el tiempo de evolución de los síntomas, menor fue el tiempo P-A. Esta relación inversa entre el tiempo I-P y el tiempo P-A se conoce como «efecto de las 3 h» y ya ha sido previamente descrita18,19. Se ha puesto en relación con la percepción de la urgencia por parte del clínico, de tal forma que los pacientes con menor tiempo de evolución de los síntomas y, por tanto, que disponen de mayor tiempo para realización de TIV, son atendidos más lentamente. En nuestra serie el efecto de las 3 h interfirió de forma significativa en el tiempo T-A, pero no lo hizo en el P-T. Este hecho no parece haber sido descrito en estudios previos. Para la eliminación del «efecto de las 3 h» se han propuesto diferentes medidas como la revisión constante de los tiempos P-A por parte del equipo de atención al ictus, el «feedback» con los médicos encargados de la atención intrahospitalaria de los pacientes con ictus agudo y el aumento de la adherencia a las guías terapéuticas19.
La realización de angio-TC previa a la TIV incrementó el tiempo P-A de manera significativa en nuestro estudio. Se han obtenido resultados similares en estudios previos6,7,20. La realización de pruebas de imagen avanzada como la angio-TC y la TC de perfusión pueden ser útiles en la selección de pacientes candidatos a otras terapias recanalizadoras distintas de la TIV, como la extracción mecánica del trombo o la trombólisis intraarterial. Estas pruebas permiten además extender la ventana terapéutica de la TIV más allá de las 4,5h y aumentar el número de pacientes tratados con rt-PA21. Las guías de la AHA consideran sin embargo que las pruebas de imagen avanzada no son imprescindibles para la realización de la TIV en pacientes con ictus de menos de 4,5 h de evolución, y que la TC simple proporciona la información diagnóstica suficiente para este grupo de pacientes12.
Los protocolos de los hospitales que cuentan actualmente con tiempos de actuación «ultracortos» reservan el uso de pruebas de imagen avanzada previo a la TIV a los casos de diagnóstico incierto. En el hospital de Helsinki, que actualmente cuenta con una mediana de tiempo P-A de 20 min, demostraron en un análisis de 1.860 pacientes tratados con TIV que la realización de pruebas de imagen avanzada dobla los tiempos de actuación intrahospitalarios. Esta práctica no parece aumentar los errores diagnósticos ya que solo se comunicaron 1,4% de «stroke mimics»6. En nuestra serie, debido a que la realización de angio-TC dependía del criterio del neurólogo de guardia, resulta difícil establecer con exactitud los motivos por los que se realizó la prueba en cada caso. Es probable que se decidiera realizar angio-TC en pacientes que planteaban dudas diagnósticas o casos más complejos, pero también es posible que se realizase en casos cuya indicación no fuese estrictamente necesaria y solo para disponer de más información previa a la TIV.
La mayor parte del tiempo P-A correspondió al intervalo T-A. El efecto de las 3 h y la realización de la angio-TC influyeron significativamente en el tiempo T-A y no en el intervalo P-T. Es probable que otros factores hayan influido en la demora T-A, como por ejemplo la espera del resultado de la analítica de coagulación en todos los pacientes. En el hospital de Helsinki esto supuso alrededor de 30 min6, que es superponible a la demora estimada en nuestro hospital. Asimismo, la inyección del bolo en la Unidad de Ictus, situada en la 6.ª planta, también puede haber contribuido al retraso T-A. La obtención del consentimiento informado previo al tratamiento puede suponer también una demora si el paciente no está capacitado para realizarlo y se espera a los familiares cuando no están presentes para obtenerlo. Lamentablemente, debido al diseño del estudio no es posible analizar el efecto de estos factores sobre el tiempo T-A. La obtención de un «Point of Care INR» que permita la determinación inmediata del valor de INR, la administración del bolo de rt-PA en la sala de radiología inmediatamente después de la realización de la TC craneal, definir criterios para la indicación de angio-TC en casos seleccionados y evitar demoras en la obtención del consentimiento informado podrían ser medidas eficaces para reducir este intervalo.
Analizamos también si existió retraso en la administración de la TIV durante los días festivos, fines de semana y horas de la noche ya que estos factores han sido relacionados con aumentos de los tiempos P-A en algunas series22,23. Ninguno de ellos influyó en el tiempo P-A de forma significativa en nuestro estudio24.
Factores demográficos como la edad y el sexo y la puntuación en la escala NIHSS también pueden influir en los tiempos de actuación intrahospitalarios. En un reciente análisis multicéntrico en el que colaboraron 9 países de Europa del Este (SIST-EAST), un tiempo P-A menor de 60 min se relacionó con ser joven o tener una puntuación en la escala NIHSS moderada-severa (7-24), entre otros19. Esto se ha explicado porque los clínicos tienden a percibir la TIV en el subgrupo de pacientes de mayor edad como menos beneficiosa. Una puntuación baja en la NIHSS también es percibida como «menos urgente»19,25. Según el estudio ECASS III, la edad o la puntuación en la escala NIHSS no modifican la eficacia en el tratamiento de la TIV26. Sorprendentemente las mujeres y los pacientes de raza negra también han sido relacionados con demoras en el inicio de TIV25. En nuestro estudio existe una tendencia a que los pacientes jóvenes y varones tengan tiempos de actuación intrahospitalaria más cortos, sin embargo esta diferencia no alcanzó significación estadística. La puntuación NIHSS basal tampoco afectó a los tiempos P-A de forma significativa en nuestra serie.
La presencia de factores de riesgo cardiovascular (hipertensión arterial, diabetes mellitus, dislipidemia), fibrilación auricular o ictus previo, proporcionan «pistas» al neurólogo, facilitando en ocasiones el diagnóstico clínico del paciente. En algunos estudios esto se ha relacionado con tiempos de actuación intrahospitalarios más cortos19,25. En nuestro caso, no modificaron significativamente los tiempos de actuación. La llegada del paciente con cifras de PA o glucemias elevadas que requieren manejo farmacológico al inicio tampoco se relacionaron en nuestra serie con un retraso significativo en el tiempo P-A. No hemos encontrado estudios que aporten información al respecto.
Nuestro estudio presenta varias limitaciones. En primer lugar se trata de un estudio retrospectivo en el que se incluyó únicamente a pacientes tratados con TIV, por lo que se puede haber producido un sesgo de selección al no incluir pacientes que no recibieron tratamiento debido a retrasos pre- o intrahospitalarios. En segundo lugar el escaso tamaño de la muestra puede limitar la validez de algunos resultados. Por ejemplo el número escaso de pacientes en los que no se activó el CIE (28 pacientes: solo el 11,7% de la muestra). En tercer lugar, la realización de la angio-TC dependió del criterio del neurólogo de guardia, y por ello es difícil establecer si el retraso producido por la realización de esta prueba se debe a que se indicó en pacientes más complejos o que planteaban dudas diagnósticas, o por el contrario el retraso fue debido a la propia realización e interpretación de la angio-TC.
Concluimos que la realización de la angio-TC y el «efecto de las 3 h» son 2 factores que retrasan el inicio de la TIV en nuestro hospital. Por el contrario la activación de CIE reduce claramente los tiempos P-A. Los resultados de este estudio nos han permitido identificar qué factores retrasan nuestra actuación y podrían servir en un futuro para intentar disminuir los tiempos P-A en el hospital.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.