La cefalea es uno de los motivos de consulta más comunes en neurología, siendo más frecuente durante la edad reproductiva. Por ello, es habitual encontrar en nuestras consultas pacientes embarazadas o en periodo de lactancia con dicha queja. Es importante conocer las opciones farmacológicas más seguras, cuáles no se deben emplear, así como cuándo sospechar cefaleas secundarias. Por este motivo, el Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología ha elaborado una guía con las recomendaciones consensuadas acerca de los algoritmos diagnósticos y terapéuticos que se deben emplear durante el embarazo y la lactancia.
DesarrolloEsta guía ha sido redactada por un grupo de jóvenes neurólogos con especial interés y experiencia en cefaleas en colaboración con la Junta Directiva del Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología. Las recomendaciones se centran en los fármacos aconsejados en las cefaleas primarias más frecuentes, tanto en su fase aguda como preventiva. En una segunda parte se aborda cuándo sospechar y qué pruebas realizar ante una posible cefalea secundaria durante el embarazo y la lactancia.
ConclusionesEsperamos que esta guía resulte de utilidad y permita su aplicación práctica en la consulta diaria. Asimismo, que sirva para actualizar y mejorar el conocimiento del manejo de las cefaleas durante estas etapas, para actuar con mayor confianza ante estas pacientes.
Headache is one of the most common neurological complaints, and is most frequent during reproductive age. As a result, we are routinely faced with pregnant or breastfeeding women with this symptom in clinical practice. It is important to know which pharmacological choices are the safest, which should not be used, and when we should suspect secondary headache. To this end, the Spanish Society of Neurology's Headache Study Grouphas prepared a series of consensus recommendations on the diagnostic and therapeutic algorithms that should be followed during pregnancy and breastfeeding.
DevelopmentThis guide was prepared by a group of young neurologists with special interest and experience in headache, in collaboration with the Group's Executive Committee. Recommendations focus on which drugs should be used for the most frequent primary headaches, both during the acute phase and for prevention. The second part addresses when secondary headache should be suspected and which diagnostic tests should be performed in the event of possible secondary headache during pregnancy and breastfeeding.
ConclusionsWe hope this guide will be practical and useful in daily clinical practice and that it will help update and improve understanding of headache management during pregnancy and breastfeeding, enabling physicians to more confidently treat these patients.
La cefalea es uno de los motivos más frecuentes de consulta en neurología1. Es relevante dedicarle atención a la que aparece durante el embarazo, pues es en la edad fértil de la mujer cuando esta es más prevalente. Debemos conocer bien cómo se comportan las cefaleas primarias durante el embarazo además de poder descartar la presencia de una cefalea secundaria, cuya frecuencia se incrementa en este grupo de población.
El Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología (GECSEN) ha elaborado un documento de consenso con el objetivo de facilitar el manejo diagnóstico-terapéutico de la cefalea en la mujer durante el embarazo y lactancia dado el riesgo que conlleva esta situación y la responsabilidad que genera.
Dicho documento ha sido elaborado por un grupo de neurólogos con especial dedicación a las cefaleas que, mediante una revisión exhaustiva de la literatura, así como el conocimiento derivado de la práctica clínica, ha redactado unas recomendaciones que pretenden orientar el manejo de la cefalea durante el embarazo y la lactancia.
Características clínicas y manejo terapéutico de las principales cefaleas primarias durante la gestaciónMigrañaLa migraña es una enfermedad cuya historia natural está condicionada por los cambios hormonales. De hecho, la prevalencia es similar en niños y niñas antes de la menarquía y posteriormente aumenta en la mujer2. Por lo tanto, el embarazo y la lactancia se cree que ejercen un efecto modulador, que podría mejorar la frecuencia de migraña o incluso desaparecer. Estos cambios se relacionan con las modificaciones que ocurren durante el embarazo en los niveles de estrógenos y progesterona, que se incrementan, pero permanecen estables a diferencia de las fluctuaciones tan marcadas que suceden fuera del embarazo. En general la mayoría de las mujeres mejorarán durante la gestación, aunque dicha premisa no se cumple tanto en las formas crónicas o con aura3. La mejoría es más marcada en los dos últimos trimestres y el porcentaje de recurrencia tras el parto es hasta del 90%4. La migraña de debut en el embrazo es poco frecuente, si esto ocurre suele ser durante el primer trimestre5. Cabe resaltar que la gestación puede resultar una época de mayor estrés, clásico desencadenante de crisis de migraña, y hay que manejar también este aspecto.
A la lactancia materna se le atribuye también un papel protector por mantener estables los niveles estrogénicos, así como niveles de prolactina y oxitocina que podrían actuar como moléculas antinociceptivas6.
Disponemos de pocos datos de seguridad de los fármacos en estas etapas, por las limitaciones éticas de realizar ensayos en estos periodos; aunque en general el manejo en estas pacientes no dista tanto de aquel fuera de la gestación, salvo algunas excepciones. También debemos considerar qué fármacos emplear en las pacientes en edad fértil, ante un posible embarazo no deseado. Las recomendaciones de esta guía se extraen de los últimos estudios de seguridad, consensos de expertos y registros más actuales del empleo de algunos fármacos durante el embarazo y la lactancia.
Tratamiento sintomático de las crisis de migrañaEl tratamiento sintomático se estratificará según la gravedad de las crisis (tabla 1). En casos de crisis leves y moderadas se emplearán analgésicos simples, a ser posible paracetamol, por ser la molécula más segura tanto durante el embarazo como en la lactancia7,8. La segunda línea de tratamiento serían los antiinflamatorios no esteroideos (AINE), cuyo uso está permitido únicamente durante el segundo trimestre, por tener riesgo de teratogenia en el primero y riesgo de cierre precoz del ductus arterioso a partir de la semana 30. Son fármacos seguros durante la lactancia7.
Fármacos recomendados para el tratamiento de la migraña durante el embarazo
| 1. Tratamiento de crisis leves-moderadas en el embarazo |
| Paracetamol vo/AINE vo en el 2.° trimestre (ibuprofeno, naproxeno, diclofenaco) |
| +/- |
| Antieméticos: |
| Metoclopramida |
| Piridoxina+doxilamina |
| 2. Tratamiento de crisis moderadas-graves en el embarazo |
| Sumatriptán vo, in, sc (otros triptanes) |
| +/- |
| Antieméticos: |
| Metoclopramida |
| (Ondansetrón 2.ª opción) |
| 3. Opciones de tratamiento estado migrañoso en el embarazo |
| a) Bloqueo anestésico (lidocaína 1.ª opción) |
| b) AINE iv (diclofenaco 75mg iv) |
| c) Sumatriptán 6mg sc |
| d) Clorpromazina 12,5-25mg iv |
| e) Metoclopramida 10-20mg iv |
| f) Metilprednisolona 60-120mg iv/dexametasona 20-40mg iv |
| 4. Preventivos de primera elección |
| a) Medidas no farmacológicas (horarios regulares, adecuado descanso, evitar el ayuno, relajación…) |
| b) Propranolol o metoprolol: 1.ª elección |
| c) Bloqueos anestésicos: 1.° elección |
| d) Lamotrigina: 1.ª elección en auras muy frecuentes |
| e) Amitriptilina: 2.ª elección |
AINE: antiinflamatorios no esteroideos; iv: vía intravenosa; vo: vía oral.
En caso de crisis moderadas-graves, se recomiendan los triptanes. Disponemos de un metaanálisis que analiza la exposición a los mismos en más de 4000 mujeres, donde no se encontraron diferencias entre las mujeres gestantes que los habían empleado y las que no en las tasas de teratogenia, aborto espontáneo y prematuridad9. Estos datos se han corroborado en un reciente estudio observacional10. Siempre, si es posible, se debe elegir el sumatriptán por ser el que más años de experiencia y datos de seguridad tiene. Tampoco existen problemas de su uso durante la lactancia9,11–13.
Con relación a los coadyuvantes antieméticos, la metoclopramida es de primera elección durante el embarazo y lactancia. La domperidona se debe evitar, por riesgo de prolongación del QT. Otras opciones seguras serían la clorpromazina o combinaciones de doxilamina y piridoxina, para el tratamiento del síndrome emético gestacional, que podrían emplearse también14.
Ver tablas 2 y 3 donde se resumen las indicaciones y posibles riesgos de los principales fármacos utilizados en el tratamiento agudo de las cefaleas primarias durante la gestación y la lactancia.
Niveles de riesgo y seguridad de los principales fármacos utilizados en el tratamiento agudo de las cefaleas primarias durante la gestación
| Fármaco | Clase FDA (tabla 4) | Riesgos y datos a destacar |
| Paracetamol | - B (vo)- C (iv) | - Posible incremento de riego de asma o TDAH |
| Metoclopramida | - B | - Prolongación del intervalo QT, síntomas extrapiramidales |
| AINE | - C (1Ty 2T)- D (A partir de la semana 30) | - En el primer trimestre riesgo de aborto espontáneo, malformaciones cardiacas y gastrointestinales- A partir de la semana 30: cierre precoz del ductus arterioso, hemorragia periventricular |
| AAS | - D | - Cierre precoz del ductus arterioso, hipertensión pulmonar, retraso del crecimiento, hemorragia intracraneal en prematuros |
| Triptanes | - C | - Parto prematuro, atonía uterina, hemorragia posparto |
| Opiáceos (codeína, tramadol) | - C | - Síndrome de abstinencia en el parto, depresión respiratoria |
| Ergóticos | - X | - Contracciones prematuras y aborto, isquemia uterina |
| Cafeína | - C (depende de la dosis) | - La ingesta moderada parece segura |
| Clorpomazina (y otros antagonistas dopaminérgicos) | - C | - En el 3.T riesgo de síntomas extrapiramidales o de síndrome de abstinencia en el recién nacido |
| Domperidona | - X | - Prolongación QT |
| Ondansetrón | - B | - Malformaciones cardiacas y prolongación del QT, paladar hendido |
| Lidocaína | - B | - No se han descrito efectos adversos en su uso periférico (contraindicado su uso intravenoso por riesgo de depresión del SNC)- También se puede administrar por vía intranasal |
| Otros anestésicos locales | - C | - Bupivacaína se ha asociado con alteraciones de la conducción en la madre |
| Prednisona, metilprednisolona y dexametasona | - C- (Dexametasona: D) | - Posible maduración pulmonar temprana, retraso del crecimiento intrauterino |
| Sulfato de magnesio | - D | - Problemas de descalcificación óseaSe puede emplear de forma puntual |
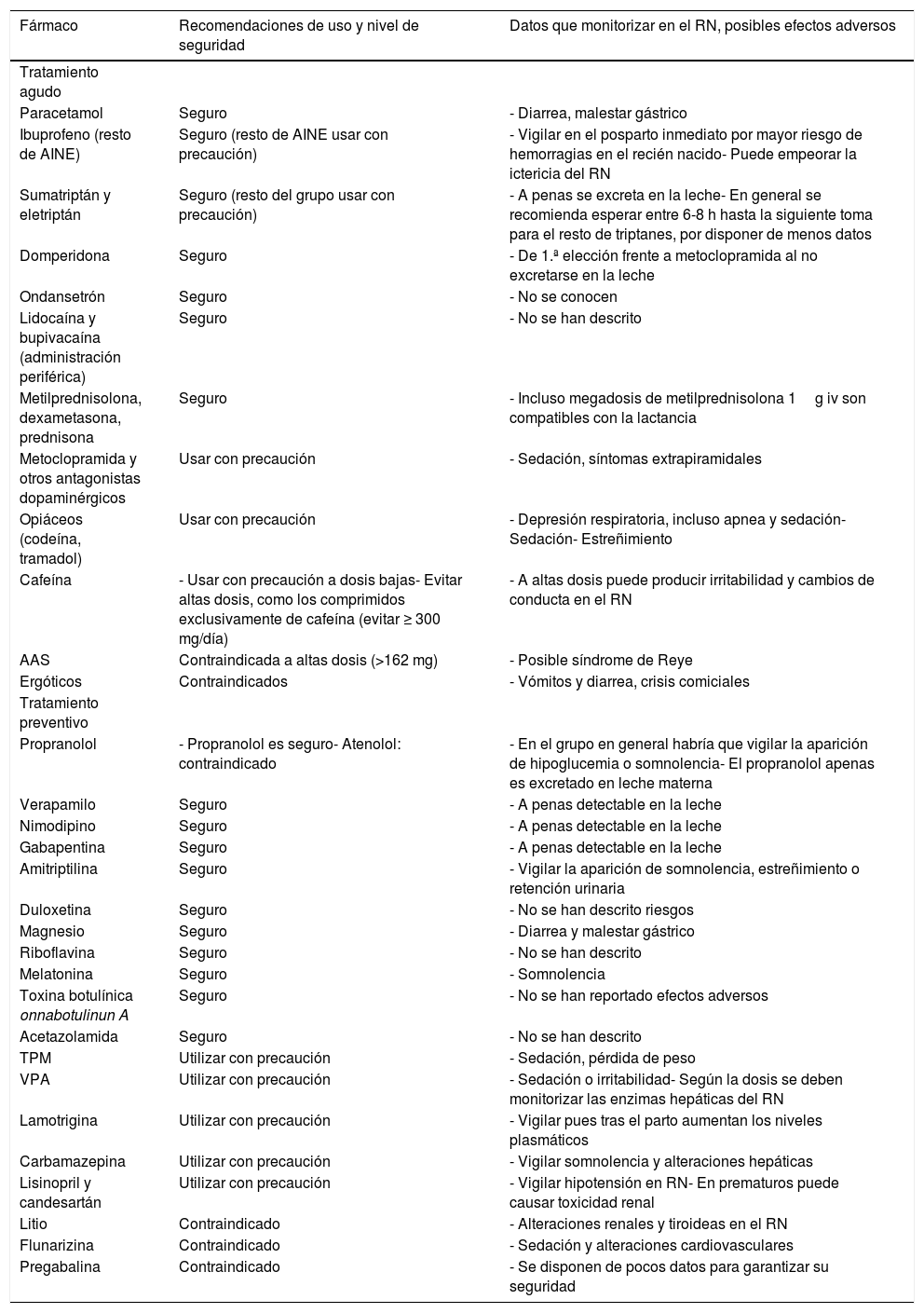
Niveles de seguridad de los principales fármacos utilizados para el tratamiento de la cefalea primaria durante la lactancia
| Fármaco | Recomendaciones de uso y nivel de seguridad | Datos que monitorizar en el RN, posibles efectos adversos |
|---|---|---|
| Tratamiento agudo | ||
| Paracetamol | Seguro | - Diarrea, malestar gástrico |
| Ibuprofeno (resto de AINE) | Seguro (resto de AINE usar con precaución) | - Vigilar en el posparto inmediato por mayor riesgo de hemorragias en el recién nacido- Puede empeorar la ictericia del RN |
| Sumatriptán y eletriptán | Seguro (resto del grupo usar con precaución) | - A penas se excreta en la leche- En general se recomienda esperar entre 6-8 h hasta la siguiente toma para el resto de triptanes, por disponer de menos datos |
| Domperidona | Seguro | - De 1.ª elección frente a metoclopramida al no excretarse en la leche |
| Ondansetrón | Seguro | - No se conocen |
| Lidocaína y bupivacaína (administración periférica) | Seguro | - No se han descrito |
| Metilprednisolona, dexametasona, prednisona | Seguro | - Incluso megadosis de metilprednisolona 1g iv son compatibles con la lactancia |
| Metoclopramida y otros antagonistas dopaminérgicos | Usar con precaución | - Sedación, síntomas extrapiramidales |
| Opiáceos (codeína, tramadol) | Usar con precaución | - Depresión respiratoria, incluso apnea y sedación- Sedación- Estreñimiento |
| Cafeína | - Usar con precaución a dosis bajas- Evitar altas dosis, como los comprimidos exclusivamente de cafeína (evitar ≥ 300 mg/día) | - A altas dosis puede producir irritabilidad y cambios de conducta en el RN |
| AAS | Contraindicada a altas dosis (>162 mg) | - Posible síndrome de Reye |
| Ergóticos | Contraindicados | - Vómitos y diarrea, crisis comiciales |
| Tratamiento preventivo | ||
| Propranolol | - Propranolol es seguro- Atenolol: contraindicado | - En el grupo en general habría que vigilar la aparición de hipoglucemia o somnolencia- El propranolol apenas es excretado en leche materna |
| Verapamilo | Seguro | - A penas detectable en la leche |
| Nimodipino | Seguro | - A penas detectable en la leche |
| Gabapentina | Seguro | - A penas detectable en la leche |
| Amitriptilina | Seguro | - Vigilar la aparición de somnolencia, estreñimiento o retención urinaria |
| Duloxetina | Seguro | - No se han descrito riesgos |
| Magnesio | Seguro | - Diarrea y malestar gástrico |
| Riboflavina | Seguro | - No se han descrito |
| Melatonina | Seguro | - Somnolencia |
| Toxina botulínica onnabotulinun A | Seguro | - No se han reportado efectos adversos |
| Acetazolamida | Seguro | - No se han descrito |
| TPM | Utilizar con precaución | - Sedación, pérdida de peso |
| VPA | Utilizar con precaución | - Sedación o irritabilidad- Según la dosis se deben monitorizar las enzimas hepáticas del RN |
| Lamotrigina | Utilizar con precaución | - Vigilar pues tras el parto aumentan los niveles plasmáticos |
| Carbamazepina | Utilizar con precaución | - Vigilar somnolencia y alteraciones hepáticas |
| Lisinopril y candesartán | Utilizar con precaución | - Vigilar hipotensión en RN- En prematuros puede causar toxicidad renal |
| Litio | Contraindicado | - Alteraciones renales y tiroideas en el RN |
| Flunarizina | Contraindicado | - Sedación y alteraciones cardiovasculares |
| Pregabalina | Contraindicado | - Se disponen de pocos datos para garantizar su seguridad |
AAS: ácido acetilsalicílico; AINE: antiinflamatorios no esteroideos; RN: recién nacido.
En estas pacientes los bloqueos anestésicos son seguros y eficaces, permitiendo evitar la vía oral o parenteral (tabla 1). De entre todos los anestésicos locales se prefiere la lidocaína (clase B) aunque bupivacaína o mepivacaína también se pueden emplear por ser de uso periférico y a muy baja dosis15,16.
También se puede administrar de forma puntual diclofenaco parenteral o sumatriptán subcutáneo. La clorpromazina y metoclopramida intravenosa son opciones seguras en el embarazo y la lactancia.
Los corticoides por vía parenteral, preferiblemente metilprednisolona, se utilizarán de forma puntual y si es posible siempre evitando el primer trimestre. También es compatible con la lactancia, aunque se debe esperar, entre 2 y 8 h a la siguiente toma o realizar una extracción previa17.
Tratamiento preventivoDada la baja prevalencia de migraña durante el segundo y tercer trimestres del embarazo el empleo de fármacos preventivos es muy reducido y solo lo requerirán pacientes que mantengan una elevada frecuencia de crisis. En estas pacientes se hará especial hincapié en las medidas no farmacológicas, evitando los posibles desencadenantes.
Los betabloqueantes son los fármacos de primera elección en embarazo y lactancia, concretamente el propranolol y metoprolol (tabla 1). En estos casos se recomienda ecografía cada 2 semanas, y si es posible retirar al llegar la fecha probable de parto, unas semanas o días antes, al asociarse con bradicardia, hipoglucemia y depresión respiratoria en el recién nacido18. La amitriptilina se considera una segunda alternativa de tratamiento farmacológico, si es posible, evitando el primer trimestre y a la menor dosis posible. También requiere una monitorización ecográfica más estricta. Resulta una opción segura durante la lactancia, aunque vigilando la posible somnolencia o efectos anticolinérgicos en el recién nacido19. La lamotrigina se considera una molécula segura durante el embarazo y la lactancia, por lo que es también la opción en caso de necesitar un fármaco preventivo específico para control de las auras.
Los bloqueos anestésicos resultan una muy buena opción y cada vez se emplea con más frecuencia en mujeres gestantes. Como se comentaba, se debe elegir siempre lidocaína frente a otros anestésicos por tener mejor perfil de seguridad20.
La toxina botulínica tipo A presentaba una categoría C en la antigua clasificación de la Food and Drug Administration (FDA). En general no se recomienda su uso durante el embarazo, aunque no existen estudios que hayan demostrado teratogenia, tampoco efectos sobre el feto en los casos de botulismo sistémico en embarazadas que se han reportado. Los datos reportados por parte de los registros de laboratorio farmacéutico recogen más de 300 mujeres expuestas durante al menos el primer trimestre (en solo 22 de ellas se utilizaba como preventivo de migraña) y no se registraron mayores tasas de aborto o teratogenia4,21. Por lo tanto, en pacientes refractarias, que ya seguían dicho tratamiento con buena respuesta se puede emplear, siempre asegurando un adecuado consenso médico-paciente22,23.
Ver tabla 3 y tabla 4 donde se resumen las indicaciones y posibles riesgos de los principales fármacos utilizados en el tratamiento preventivo de las cefaleas primarias durante la gestación y la lactancia (tabla 5 niveles de seguridad FDA).
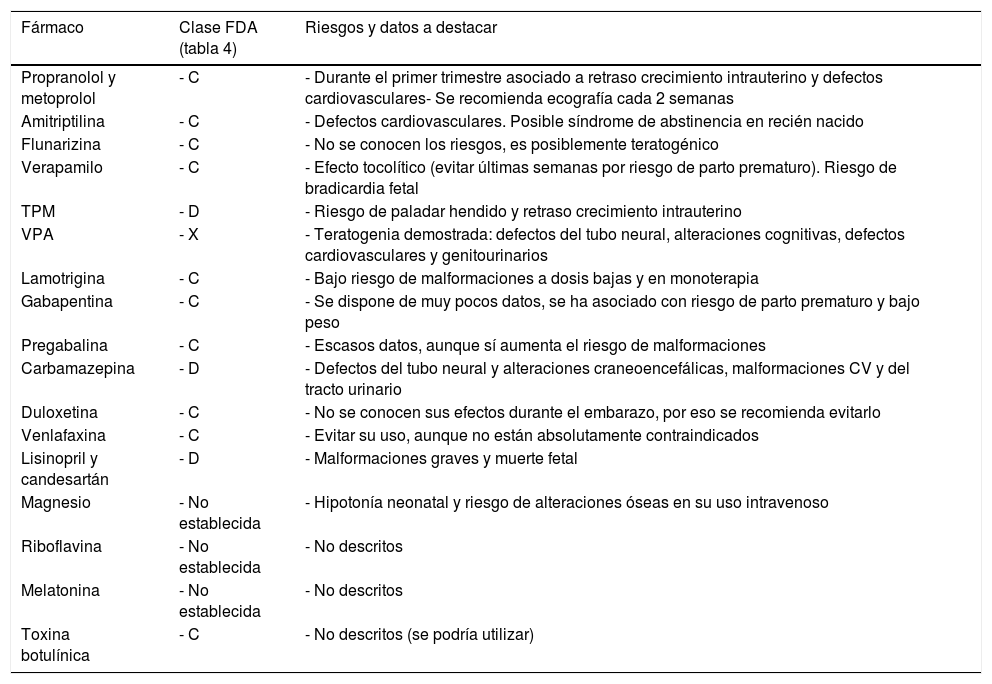
Niveles de riesgo y seguridad de los principales fármacos utilizados en el tratamiento preventivo de las cefaleas primarias durante la gestación
| Fármaco | Clase FDA (tabla 4) | Riesgos y datos a destacar |
|---|---|---|
| Propranolol y metoprolol | - C | - Durante el primer trimestre asociado a retraso crecimiento intrauterino y defectos cardiovasculares- Se recomienda ecografía cada 2 semanas |
| Amitriptilina | - C | - Defectos cardiovasculares. Posible síndrome de abstinencia en recién nacido |
| Flunarizina | - C | - No se conocen los riesgos, es posiblemente teratogénico |
| Verapamilo | - C | - Efecto tocolítico (evitar últimas semanas por riesgo de parto prematuro). Riesgo de bradicardia fetal |
| TPM | - D | - Riesgo de paladar hendido y retraso crecimiento intrauterino |
| VPA | - X | - Teratogenia demostrada: defectos del tubo neural, alteraciones cognitivas, defectos cardiovasculares y genitourinarios |
| Lamotrigina | - C | - Bajo riesgo de malformaciones a dosis bajas y en monoterapia |
| Gabapentina | - C | - Se dispone de muy pocos datos, se ha asociado con riesgo de parto prematuro y bajo peso |
| Pregabalina | - C | - Escasos datos, aunque sí aumenta el riesgo de malformaciones |
| Carbamazepina | - D | - Defectos del tubo neural y alteraciones craneoencefálicas, malformaciones CV y del tracto urinario |
| Duloxetina | - C | - No se conocen sus efectos durante el embarazo, por eso se recomienda evitarlo |
| Venlafaxina | - C | - Evitar su uso, aunque no están absolutamente contraindicados |
| Lisinopril y candesartán | - D | - Malformaciones graves y muerte fetal |
| Magnesio | - No establecida | - Hipotonía neonatal y riesgo de alteraciones óseas en su uso intravenoso |
| Riboflavina | - No establecida | - No descritos |
| Melatonina | - No establecida | - No descritos |
| Toxina botulínica | - C | - No descritos (se podría utilizar) |
AAS: ácido acetilsalicílico; AINE: antiinflamatorios no esteroideos; CV: cardiovascular; FDA: Food Drug Administration; iv: vía intravenosa; RN: recién nacido; SNC: sistema nervioso central; T: trimestre; TDAH: trastorno por déficit de atención e hiperactividad; vo: vía oral.
Categorías farmacológicas de la FDA para su uso durante el embarazo. En la actualidad esta clasificación se ha modificado por una nueva más descriptiva, aunque la antigua se sigue empleando para establecer una jerarquía de seguridad en los fármacos
| Categoría | |
|---|---|
| A | Seguro. Estudios adecuados y bien controlados no han demostrado riesgo para el feto durante el primer trimestre de embarazo (sin evidencia de riesgo en los trimestres posteriores) |
| B | Los estudios de reproducción en animales no han demostrado riesgo para el feto, pero no se dispone de estudios adecuados y bien controlados hechos en mujeres embarazadas |
| C | Los estudios de reproducción en animales han demostrado riesgo para el feto, pero no se dispone de estudios adecuados y bien controlados hechos en mujeres embarazadas. Los potenciales beneficios justifican su uso frente a los posibles riesgos |
| D | Existe evidencia clara de riesgo para el feto según datos de investigación y de estudios de comercialización. Los potenciales beneficios de su uso durante el embarazo podrían ser asumibles pese a los riesgos |
| X | Contraindicado. Los estudios en animales o en humanos han demostrado anomalías en el feto y/o existen evidencias de riesgo para el feto humano según los estudios poscomercializacion. Los riesgos superan los beneficios para su utilización |
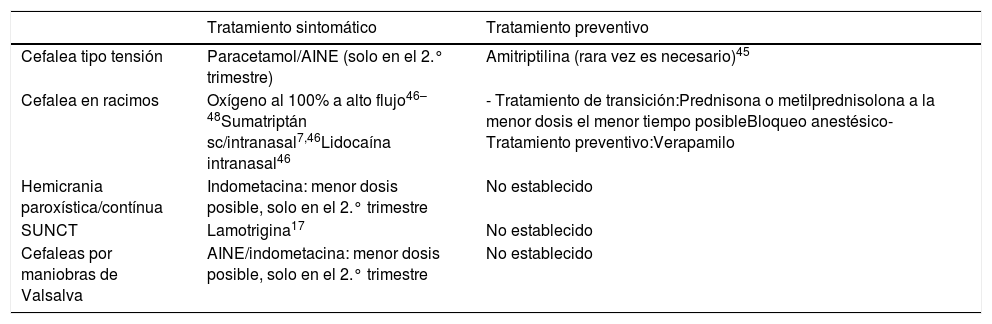
En la tabla 6 se resumen los principales fármacos recomendados para el tratamiento de otras cefaleas primarias durante el embarazo y la lactancia.
Fármacos recomendados para el tratamiento de otras cefaleas primarias durante el embarazo y la lactancia
| Tratamiento sintomático | Tratamiento preventivo | |
|---|---|---|
| Cefalea tipo tensión | Paracetamol/AINE (solo en el 2.° trimestre) | Amitriptilina (rara vez es necesario)45 |
| Cefalea en racimos | Oxígeno al 100% a alto flujo46–48Sumatriptán sc/intranasal7,46Lidocaína intranasal46 | - Tratamiento de transición:Prednisona o metilprednisolona a la menor dosis el menor tiempo posibleBloqueo anestésico- Tratamiento preventivo:Verapamilo |
| Hemicrania paroxística/contínua | Indometacina: menor dosis posible, solo en el 2.° trimestre | No establecido |
| SUNCT | Lamotrigina17 | No establecido |
| Cefaleas por maniobras de Valsalva | AINE/indometacina: menor dosis posible, solo en el 2.° trimestre | No establecido |
AINE: antiinflamatorios no esteroideos; sc: vía subcutánea.
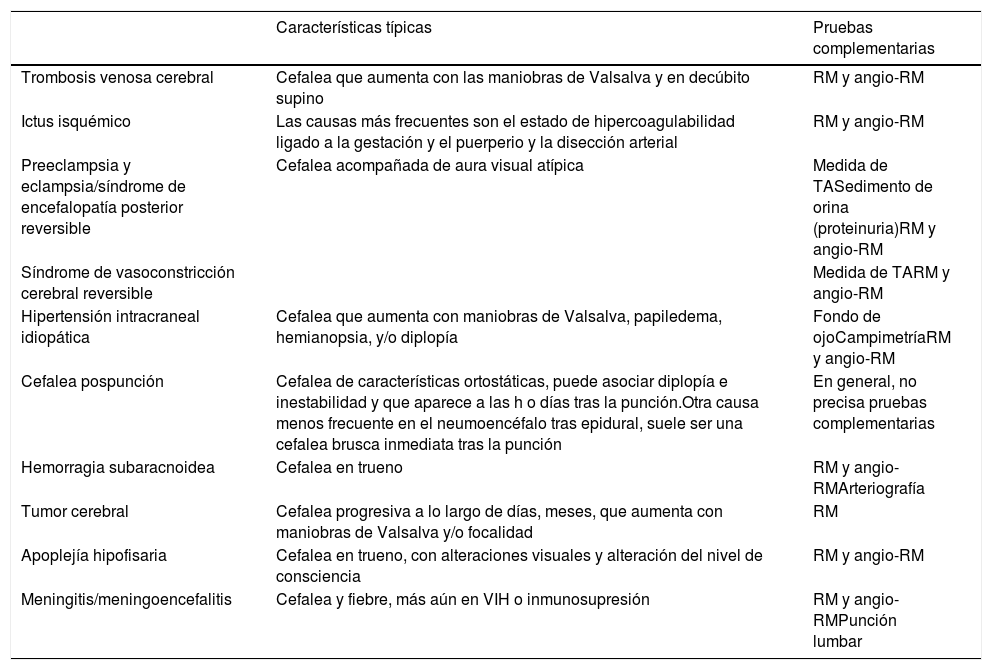
Es de gran importancia el conocer las cefaleas secundarias más importantes en el embarazo y el puerperio, ya que su frecuencia se incrementa en este grupo de población, representando hasta un tercio en alguna serie24. Los datos más relevantes son la aparición de una cefalea de inicio en estos periodos y más aún si se asocia con cifras elevadas de presión arterial. En la tabla 7 se describen las más frecuentes con sus características clínicas claves.
Principales causas de cefaleas secundarias en el embarazo y puerperio
| Características típicas | Pruebas complementarias | |
|---|---|---|
| Trombosis venosa cerebral | Cefalea que aumenta con las maniobras de Valsalva y en decúbito supino | RM y angio-RM |
| Ictus isquémico | Las causas más frecuentes son el estado de hipercoagulabilidad ligado a la gestación y el puerperio y la disección arterial | RM y angio-RM |
| Preeclampsia y eclampsia/síndrome de encefalopatía posterior reversible | Cefalea acompañada de aura visual atípica | Medida de TASedimento de orina (proteinuria)RM y angio-RM |
| Síndrome de vasoconstricción cerebral reversible | Medida de TARM y angio-RM | |
| Hipertensión intracraneal idiopática | Cefalea que aumenta con maniobras de Valsalva, papiledema, hemianopsia, y/o diplopía | Fondo de ojoCampimetríaRM y angio-RM |
| Cefalea pospunción | Cefalea de características ortostáticas, puede asociar diplopía e inestabilidad y que aparece a las h o días tras la punción.Otra causa menos frecuente en el neumoencéfalo tras epidural, suele ser una cefalea brusca inmediata tras la punción | En general, no precisa pruebas complementarias |
| Hemorragia subaracnoidea | Cefalea en trueno | RM y angio-RMArteriografía |
| Tumor cerebral | Cefalea progresiva a lo largo de días, meses, que aumenta con maniobras de Valsalva y/o focalidad | RM |
| Apoplejía hipofisaria | Cefalea en trueno, con alteraciones visuales y alteración del nivel de consciencia | RM y angio-RM |
| Meningitis/meningoencefalitis | Cefalea y fiebre, más aún en VIH o inmunosupresión | RM y angio-RMPunción lumbar |
RM: resonancia magnética; TA: tensión arterial.
La neuralgia clásica del trigémino raramente afecta a gente joven. No hay casuísticas publicadas respecto a su evolución o presentación durante el embarazo. Su manejo será más complejo por las limitaciones terapéuticas propias del embarazo25. Para el tratamiento, se deben evitar o utilizar las mínimas dosis de neuromoduladores explicando los riesgos a las pacientes, llegando a un consenso. La lamotrigina es, de este grupo, la que mejor perfil de seguridad presenta, lo que permitiría evitar el uso de otros con mayor riesgo, aunque de mayor eficacia. La medicación analgésica convencional en este tipo de dolor va a ser, en general, poco efectiva, pero algunas pacientes podrían beneficiarse al rebajar la intensidad del dolor. De forma puntual se podrían utilizar opiáceos débiles a dosis mínimas. La lactancia será un período más seguro para el uso de la mayoría de los fármacos16,26.
Las neuropatías dolorosas del trigémino secundarias también son infrecuentes durante el embarazo, aunque podrían presentarse y ante la sospecha se estudiarán con RM craneal. La neuralgia posherpética obligaría a descartar estados de inmunosupresión que lo pudieran predisponer. Habitualmente la fase aguda del herpes se trata con aciclovir, opción segura durante la gestación27. Si se desarrolla una neuralgia secundaria, se deberá valorar el riesgo-beneficio del tratamiento neuromodulador.
Para el resto de las neuralgias pericraneales se recomiendan los bloqueos anestésicos, intentando evitar en lo posible el uso de fármacos orales15,16.
Características y manejo de las principales cefaleas secundarias durante el embarazo y la lactanciaHipertensión intracraneal idiopáticaLa hipertensión intracraneal idiopática puede comenzar en la gestación, típicamente en la primera mitad, mientras que las recurrencias suelen ser alrededor de la semana 20, debido al aumento de peso28. Cursa con una cefalea que suele ser diaria, holocraneal, progresiva, que se agrava con las maniobras de Valsalva y asocia papiledema, alteraciones visuales, acúfenos o paresia del VI nervio craneal17. Se debe realizar una RM cerebral sin contraste con angiografía (angio-RM) para descartar trombosis venosa cerebral (TVC), una punción lumbar y estudio campimétrico. La campimetría servirá de herramienta para el seguimiento29. En estas pacientes se debe controlar el incremento ponderal y en algunos casos se requieren punciones lumbares evacuadoras. Se recomienda evitar la acetazolamida y otros diuréticos30.
Preeclampsia y eclampsiaSuele ocurrir tras la semana 20 y puede ocurrir en el posparto. Cursa con cefalea progresiva, bilateral, pulsátil, en una gestante o puérpera, agravada por la actividad física, con ausencia de respuesta a correcto tratamiento sintomático y que frecuentemente asocia alteraciones visuales similares al aura típica, crisis comiciales (70%) y confusión. Ante la sospecha se solicitará una RM, medidas de presión arterial y proteinuria. El tratamiento incluye el control estrecho de presión arterial con betabloqueantes (labetalol es el más seguro) y calcioantagonistas como nicardipino28 así como finalizar la gestación31.
Trombosis venosa cerebralEs más frecuente en gestantes debido al estado protrombótico del embarazo y puerperio, fundamentalmente en el último trimestre y el posparto32. El 90% cursa con cefalea holocraneal, constante y progresiva, aunque un 10% comienza con una cefalea en trueno28. Cabe destacar que la cefalea explosiva que empeora con el supino en el puerperio en ausencia de preeclampsia es sugestiva de TVC28.
Se debe realizar angio-RM venosa cerebral y se llevará a cabo un estudio de trombofilia con control 6 semanas después del parto por el efecto del embarazo sobre la proteína S y un mes tras el cese de los anticoagulantes, así como estudio de vasculitis33.
El tratamiento se basa en heparina de bajo peso molecular y en el posparto continuarán con ello o se cambiaría a antagonistas de la vitamina K. No hay evidencia de uso de inhibidores del factor Xa. En los siguientes embarazos deberá recomendarse profilaxis con heparina de bajo peso molecular33. En cuanto al pronóstico a largo plazo es más favorable que la TVC en no gestantes.
Hemorragia subaracnoideaEl periodo de mayor riesgo es en los tres días periparto (definido como los 2 días antes y uno posterior) así como en el puerperio34. Cursa con cefalea explosiva de esfuerzo y clínica típica. Valorando el riesgo/beneficio se realizará una TC craneal, si resulta normal se debe realizar punción lumbar y angio-RM cerebral. El tratamiento es similar a las pacientes no gestantes.
Ictus isquémicoOcurre esencialmente durante el puerperio, principalmente en los primeros 8 días35. La etiología es muy variada: coagulopatías, cardiopatías embolígenas, disección arterial, estado protrombótico asociado al embarazo, etc. De las fuentes cardioembólicas destacar la cardiomiopatía periparto y el foramen oval permeable36. Se realizará preferiblemente una angio-RM cerebral, además del estudio etiológico habitual con hipercoagulabilidad.
En cuanto al tratamiento, la trombólisis en el embarazo y puerperio se considerará si el beneficio supera el riesgo potencial de hemorragia uterina37. La trombectomía se individualizará, pero algunos casos apoyan su uso38.
Síndrome de vasoconstricción cerebral reversibleEl embarazo es un factor predisponente, asociándose en la mayoría de los casos al puerperio (angiopatía posparto)39. Típicamente aparece en la primera semana posparto, en forma de cefalea en trueno recurrente, exacerbada por la actividad física, las maniobras de Valsalva o los estímulos emocionales; se acompaña de signos angiográficos de vasoconstricción17,26. Suele resolverse espontáneamente en los primeros 3 meses. En el diagnóstico diferencial se debe descartar la vasculitis del SNC17. El tratamiento está orientado al manejo del dolor y si es necesario, se puede valorar el uso de nimodipino40.
Síndrome de encefalopatía posterior reversibleEl síndrome de encefalopatía posterior reversible se relaciona frecuentemente con cifras tensionales elevadas, por lo que los casos que suceden durante el embarazo suelen ser secundarios a eclampsia/preeclampsia39,41. La cefalea es el síntoma más frecuente, de predominio occipital. Pude asociar síntomas visuales, crisis comiciales y alteración del nivel de conciencia. En ocasiones puede presentarse asociado a un SVC39,42. Para su estudio se solicitará una TC o RM cerebral17,42.
Tumores del sistema nervioso centralLos tumores intracraneales no presentan una mayor incidencia durante el embarazo, sin embargo, sí pueden modificar su crecimiento o expresión clínica43,44. Los meningiomas pueden aumentar de tamaño debido a la hipervolemia y la mayor estimulación de receptores hormonales en el tumor44. En mujeres con macroadenomas hipofisiarios, el estado de hipercoagulabididad y el agrandamiento fisiológico de la glándula, pueden conllevar una apoplejía hipofisiaria28. Esta suele presentarse como cefalea en trueno, déficits visuales, afectación de nervios craneales del seno cavernoso y deterioro del nivel de consciencia. Por ello, ante un antecedente de adenoma hipofisario se debe hacer seguimiento estrecho, con exploraciones oftalmológicas seriadas. Existen tumores exclusivos del periodo gestacional como el coriocarcinoma, con tendencia a provocar metástasis hemorrágicas a nivel del sistema nervioso central17,44.
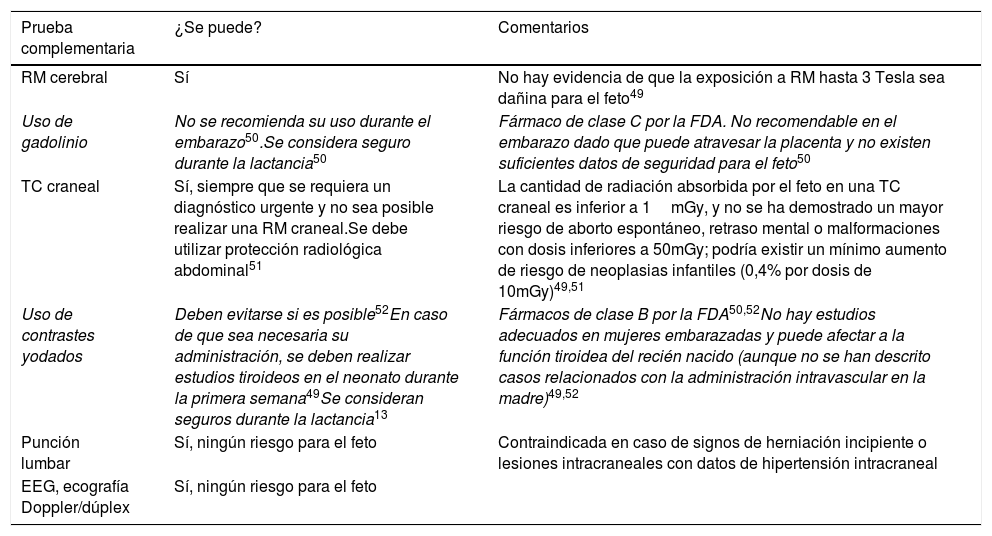
Pruebas diagnósticas en cefaleas durante la gestación y la lactanciaAnte la presencia de una cefalea con signos de alarma durante el embarazo, se deben llevar a cabo los estudios complementarios pertinentes para descartar causas secundarias. La RM cerebral es preferible a la TC craneal ya que no emplea radiaciones ionizantes, si bien actualmente se considera que el riesgo para el feto con las dosis empleadas es muy bajo28. Las principales características de las pruebas diagnósticas en el periodo gestacional y la lactancia se resumen en la tabla 8.
Recomendaciones para la realización de exploraciones complementarias en cefalea durante la gestación y la lactancia
| Prueba complementaria | ¿Se puede? | Comentarios |
|---|---|---|
| RM cerebral | Sí | No hay evidencia de que la exposición a RM hasta 3 Tesla sea dañina para el feto49 |
| Uso de gadolinio | No se recomienda su uso durante el embarazo50.Se considera seguro durante la lactancia50 | Fármaco de clase C por la FDA. No recomendable en el embarazo dado que puede atravesar la placenta y no existen suficientes datos de seguridad para el feto50 |
| TC craneal | Sí, siempre que se requiera un diagnóstico urgente y no sea posible realizar una RM craneal.Se debe utilizar protección radiológica abdominal51 | La cantidad de radiación absorbida por el feto en una TC craneal es inferior a 1mGy, y no se ha demostrado un mayor riesgo de aborto espontáneo, retraso mental o malformaciones con dosis inferiores a 50mGy; podría existir un mínimo aumento de riesgo de neoplasias infantiles (0,4% por dosis de 10mGy)49,51 |
| Uso de contrastes yodados | Deben evitarse si es posible52En caso de que sea necesaria su administración, se deben realizar estudios tiroideos en el neonato durante la primera semana49Se consideran seguros durante la lactancia13 | Fármacos de clase B por la FDA50,52No hay estudios adecuados en mujeres embarazadas y puede afectar a la función tiroidea del recién nacido (aunque no se han descrito casos relacionados con la administración intravascular en la madre)49,52 |
| Punción lumbar | Sí, ningún riesgo para el feto | Contraindicada en caso de signos de herniación incipiente o lesiones intracraneales con datos de hipertensión intracraneal |
| EEG, ecografía Doppler/dúplex | Sí, ningún riesgo para el feto |
Durante la gestación, siguen siendo las cefaleas primarias las más frecuentes y prevalentes, concretamente la migraña. Esta, en general, experimenta una mejoría relacionada con factores hormonales, aunque este hecho no es tan evidente en las formas con aura. Del resto de cefaleas primarias, apenas existen estudios acerca de sus características o evolución en pacientes gestantes por su baja prevalencia.
Resulta especialmente relevante en este grupo descartar formas de cefalea secundarias, que pueden ser algo más frecuentes como las trombosis de los senos venosos, debido al estado de hipercoagulabilidad o la preeclampsia. En cuanto a las pruebas complementarias, hoy en día, no existen grandes restricciones, aunque es preferible la RM frente a otras que empleen radiaciones ionizantes.
En general, el tratamiento debe tender a la mínima dosis posible, tomas y duración, así como acompañarse de explicaciones de los riesgos y beneficios de este. La lactancia permite una mayor flexibilidad en el uso de fármacos, aunque es recomendable realizar la administración con una distancia de varias h de las tomas.
Esperamos que esta guía sirva para ayudar a que los médicos se enfrenten a casos de pacientes embarazadas con cefalea con mayor seguridad, conociendo las opciones terapéuticas más seguras y los datos clave en el diagnóstico diferencial de una posible cefalea secundaria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.