La apatía es un síndrome comportamental por disfunción del proceso que origina los actos inducidos por estímulos externos o los propios. Es muy frecuente en la enfermedad de Parkinson, con una prevalencia que oscila en el 16-48%. Actualmente se aceptan tres subtipos diferentes de apatía con un correlato anatómico-funcional distinto en cado uno de los casos: cognitiva, emocional y por déficit en la autoactivación. Cada uno de estos subtipos está implicado en un grado variable en la apatía de la enfermedad de Parkinson. El diagnóstico es fundamentalmente clínico apoyado en escalas neuropsicológicas. La evaluación de la apatía debe hacerse simultáneamente con la de la depresión y el deterioro cognitivo.
ConclusionesLa apatía es un síntoma muy importante y de reciente consideración a tener muy en cuenta en los pacientes con enfermedad de Parkinson por la repercusión en la calidad de vida del paciente. Es importante el diagnóstico diferencial con la depresión y el deterioro cognitivo, pues el abordaje terapéutico es diferente. Para ello es necesario incluir en los protocolos de exploración escalas específicas para valorar este síntoma.
Apathy is a behavioural syndrome due to dysfunction of the process that gives rise to actions induced by external or personal stimuli. Apathy is very common in Parkinson’s disease, with a prevalence that ranges between 16-48%. Three subtypes of apathy are currently accepted, which are anatomically and functionally different: cognitive, emotional and due to a deficit in auto-activation. Each of these subtypes is involved to a variable degree in the apathy of Parkinson’s disease. The diagnosis is supported by clinical, diagnostic and neuropsychological tests. The evaluation of the apathy must be done simultaneously along with with depression cognitive deficit.
ConclusionsApathy has become a very important symptom to bear in mind in Parkinson’s disease patients as it has significant repercussions on the quality of life of the patient. It is very important to do a differential diagnosis with the depression and the cognitive deficit since the therapeutic approach is different. Specific scales to measure this symptom should be included in the evaluation protocols of cognitive function in Parkinson’s disease.
La apatía es un concepto moderno dentro de las alteraciones cognitivas conductuales de las enfermedades neurodegenerativas. Hoy día se acepta que la apatía es una de las alteraciones conductuales más frecuentemente asociadas a disfunciones y lesiones del córtex prefrontal y los ganglios basales y que la causa de la apatía es la interrupción de los circuitos frontosubcorticales (ganglios basales)1. Además, es una característica muy común en enfermedades de los ganglios basales, como la parálisis supranuclear progresiva, la enfermedad de Huntington y la enfermedad de Parkinson (EP); además, aparece casi de forma constante en lesiones focales del caudado, pálido interno y tálamo mediodorsal2.
Debido a que es un síndrome muy frecuente y discapacitante en los pacientes con EP, con una prevalencia estimada del 16-48%, es necesario tenerlo en cuenta a la hora de diagnosticar y tratar los síntomas no motores. El principal problema al que nos enfrentamos en la apatía asociada a la EP es el diagnóstico diferencial con la depresión y el deterioro cognitivo. Además, la diversidad en la fisiopatología subyacente a este síndrome hace que el desarrollo de estrategias terapéuticas esté en fases iniciales.
A continuación se realizará una revisión de la apatía con el objetivo de aportar una visión actualizada de ésta y posicionarla en la evaluación del paciente con EP.
DesarrolloEl diccionario de la Real Academia Española3 define apatía como “impasibilidad del ánimo” y “dejadez, indolencia, falta de vigor o energía”. Su origen es del latín apathīa y del griego ánáθειa. Etimológicamente esta palabra designa la ausencia de pasiones (páthos: pasión).
Hace más de dos mil años los filósofos griegos de la escuela estoica definieron la aphathês como un estado del espíritu consistente en la indiferencia emocional ante los avatares de nuestra existencia. Los filósofos estoicos consideraron que la felicidad sólo podía alcanzarse cuando se consigue una disposición de ánimo gracias a la cual el sujeto es indiferente emocionalmente ante los sucesos o acontecimientos que le tocan vivir.
Marco Aurelio expresa gráficamente este punto de vista en sus “Meditaciones”: “Has de ser como una roca en la que se estrellan todas las olas. Ella está firme y el oleaje se amansa en su derredor”; “El primer precepto: no te dejes impresionar por nada”. Cuando los distintos avatares de nuestra vida no despiertan en nosotros pasión o emoción alguna, alcanzamos la tranquilidad espiritual y conseguimos la máxima felicidad que nos cabe esperar. Un eco de esta frialdad de carácter e indiferencia ante las circunstancias adversas lo encontramos en frases del tipo “soportar con estoicismo el sufrimiento”, “tomarse las cosas con filosofía”. Es evidente que sobre aquéllos influyeron concepciones religioso-filosóficas orientales, en particular la doctrina del budismo y del jainismo sobre el nirvana como reposo absoluto y estado superior del alma humana4.
En los principios del cristianismo, los cristianos adoptaron el término “apatía” para referirse al desprecio de todas las preocupaciones mundanas, un estado de mortificación, como describe el evangelio. Así, la palabra se ha usado desde entonces entre los escritores más devotos. En particular, Clemente de Alejandría dio al término una excesiva popularidad, creyendo que así arrastraría a los filósofos al cristianismo, al aspirar a tan sublime extremo de virtud. Durante el Renacimiento el término apatía fue utilizado en su significado antiguo “libre de pasiones” por todos los grandes humanistas, desde Erasmo a Vives.
El concepto de apatía cobró más popularidad durante la Primera Guerra Mundial, en la que las atroces condiciones del frente occidental llevaban a la apatía. Aquí ya observamos un nuevo concepto de apatía desarrollado durante el siglo xix en el que el término se usa para referirse a un estado de arreactividad, tanto psicológica como física. Este estado ha recibido otros nombres, como estupor adinámico, apatía afectiva o apatía intelectual5.
Los conceptos y definiciones actuales de apatía no pueden ser más distintos de los considerados por los estoicos. Actualmente se considera la apatía un estado patológico del sujeto y está siendo objeto de muchos estudios de investigación.
La apatía convencionalmente se define como ausencia o pérdida de sentimientos, emociones, interés o inquietud. Tradicionalmente y en los glosarios terminológicos actuales, como DSM IV y CIE-10, se considera la apatía como un cambio anormal de la personalidad secundario a una enfermedad médica. Por lo tanto, ésta se considera como un aspecto más de la depresión y no como un síndrome con identidad propia.
Robert Marin6 propuso a principios de los años noventa, con fines clínico-prácticos, una definición de apatía y fue el primero en darle entidad propia e independiente de la depresión. Marin definió la apatía como “pérdida de motivación no atribuible a disminución del nivel de conciencia, deterioro cognitivo o estrés emocional”. Esta última definición tiene varios problemas: el primero es que considera la pérdida de motivación el principal síntoma de la apatía y definir apatía como una pérdida de motivación es una interpretación psicológica de un estado conductual; segundo, la apatía definida de este modo puede ser la expresión clínica de diferentes mecanismos fisiopatológicos subyacentes5.
La definición propuesta por Marin7 de motivación es: sentido, intensidad y persistencia de los comportamientos dirigidos por objetivos. Basado en esto, la definición de apatía realizada por Marin7 está estructurada alrededor de los siguientes conceptos: a) reducción de las conductas dirigidas por objetivos; b) reducción de los pensamientos dirigidos por objetivos, y c) reducción de los condicionantes emocionales de las conductas dirigidas por objetivos. Esta definición fue adaptada y ligeramente modificada para crear unos criterios diagnósticos por Starkstein et al8 (tabla 1).
Criterios diagnósticos de la apatía
| Pérdida de motivación relativa al funcionamiento previo del paciente o según el estándar que marca su edad o su cultura referidos por el propio sujeto o por la observación de otras personas |
Presencia durante las últimas 4 semanas y durante la mayor parte del día de, al menos, 1 síntoma perteneciente a cada uno de los 3 dominios siguientes:
|
| Disminución de los pensamientos dirigidos por objetivos |
| Pérdida del interés en aprender nuevas cosas o tener nuevas experiencias |
| Ausencia de preocupación ante los problemas personales |
| Disminución de los condicionantes emocionales de las conductas dirigidas por objetivos |
| Aplanamiento afectivo |
| Pérdida de las respuesta emocional ante estímulos positivos o negativos |
| Los síntomas causan una disfunción clínica significativa e interfieren en el área social, ocupacional y otras del funcionamiento del paciente |
| Los síntomas no son debidos a una disminución del nivel de conciencia o a los efectos de fármacos u otras sustancias |
Tomado de Starkstein, 2000; adaptados de Marin, 1991.
Una definición alternativa de apatía propuesta por Levy et al9 es considerar la apatía como una reducción cuantitativa de los actos comparados con comportamientos previos, a pesar de que el ambiente del paciente y su situación física permanezcan sin cambios. En otras palabras proponen como definición de apatía la reducción cuantitativa de los comportamientos voluntarios y decididos por el propio sujeto. Éste es un concepto objetivo y cuantificable. Así se sustituye el concepto de apatía entendido por una alteración de la motivación por un síndrome comportamental cuantificable y observable.
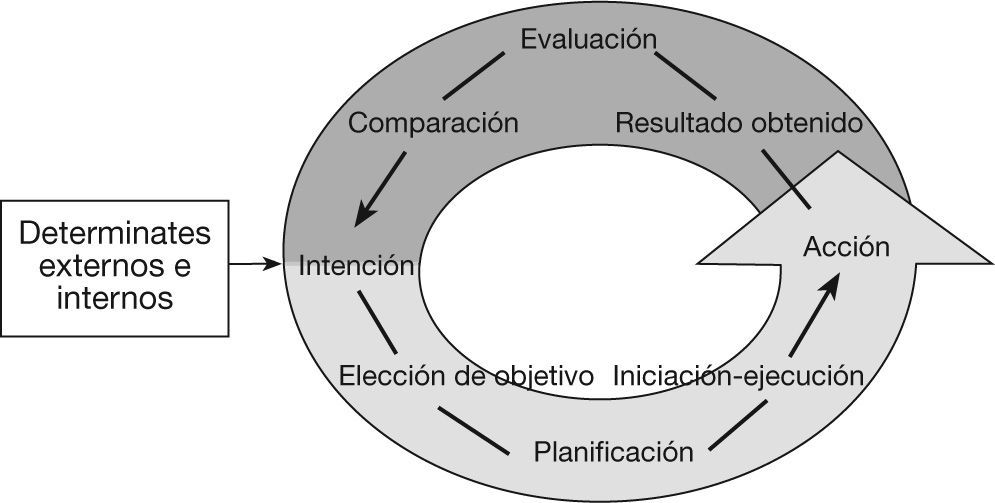
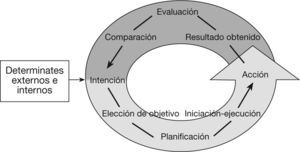
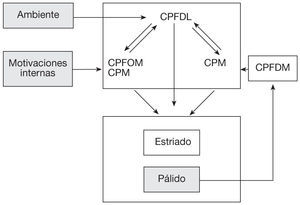
De acuerdo con esta última definición, la apatía es una alteración de los actos voluntarios o comportamientos dirigidos a la consecución de nuestros objetivos10. Los comportamientos dirigidos por objetivos comprenden una serie de pasos que van desde el procesamiento de determinantes externos e internos que influyen en la intención de actuar, elaboración de un plan de acción, iniciación del plan, ejecución del plan, hasta la regulación de la acción mediante feedback (fig. 1). Por lo tanto, se puede observar la apatía en una disfunción en cualquier punto de la elaboración, la ejecución y el control de actos dirigidos por objetivos. Debido a que la alteración puede ocurrir en cualquier parte de este proceso, Stuss et al11 propusieron dividir la apatía en tres subtipos en función de la fase alterada: emocional, cognitivo y conductual o autoactivación (modificada por Levy). Esta última modificación realizada por Levy et al12 está orientada a hacer hincapié en que la apatía no sólo es un déficit emocional y cognitivo y que puede revertir por estímulos externos (heteroactivación), sino que puede ser un déficit en las conductas propias o conductas inducidas por el propio sujeto (autoactivación).
Modelo de la organización funcional de las conductas dirigidas por objetivo. Modificado de Brown et al48.
En conclusión, la apatía, inicialmente considerada un problema de expresión de sentimientos y emociones, pasó a ser, a principios de los noventa, según Marin, una alteración de la motivación. Finalmente, este último concepto está en debate y se considera que la apatía es un síndrome comportamental o una disfunción del proceso que origina los actos inducidos por estímulos externos o los propios.
Actualmente, según los nuevos modelos fisiopatológicos y teóricos, podemos clasificar la apatía en tres subtipos: apatía emocional, apatía cognitiva y apatía por déficit de la autoactivación.
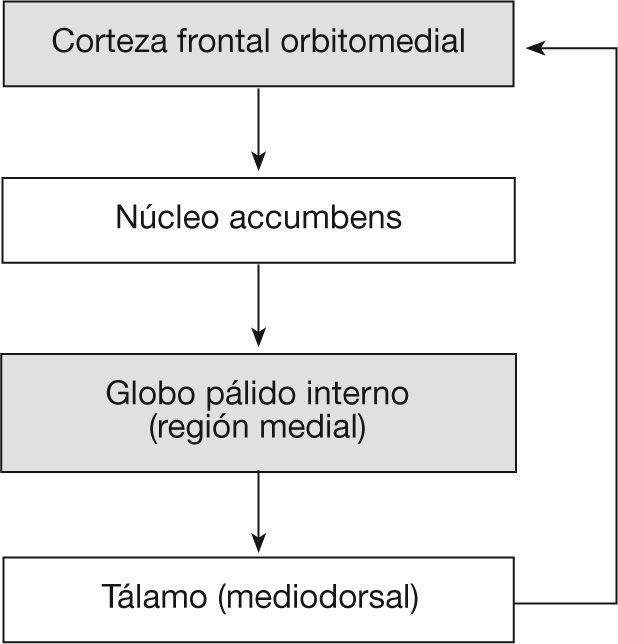
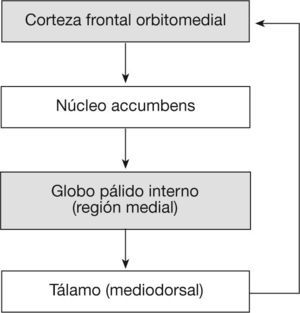
Apatía emocionalLa apatía emocional se refiere a una reducción de los comportamientos o actos dirigidos por objetivos propios, debido a la incapacidad de asociar señales afectivas y emocionales con los actos más próximos en curso. Cualquier alteración entre afecto-emoción y comportamientos-actos puede producir apatía, bien por reducción de la buena voluntad a llevarlos a cabo, por la incapacidad de acabar las tareas o bien por la incapacidad de evaluar las consecuencias de los futuros actos13. La zona implicada es la zona orbitomedial de la corteza prefrontal14 y la zona límbica de los ganglios basales (estriado ventral y pálido ventral), es decir, el circuito límbico córtico-tálamo-estriatal (fig. 2).
Esquema del correlato anatomo-funcional de la apatía emocional. Modificado de Tekin et al2.
Lesiones en la región orbitomedial frontal causan apatía, tal como se ha observado en demencias frontotemporales o lesiones focales de esta zona. La apatía aparece en más del 70% de los pacientes en fases iniciales de demencia frontotemporal15. En pacientes con lesiones focales en la región frontal orbitomedial, se ha observado un descenso de la reacción a las emociones y de la sensibilidad personal a la recompensa, lo que conlleva un descenso de la capacidad de toma de decisiones y una incapacidad para evaluar con precisión las consecuencias de nuestras propias elecciones y nuestros actos en una base emocional-afectiva16. Estas consecuencias inducen un descenso cuantitativo de los actos motivados por nuestros propios objetivos.
La región orbitomedial frontal tiene conexiones con el sistema límbico (amígdala, subiculum, área tegmental ventral) y con áreas visceromotoras (hipotalámo, sustancia gris periacueductal). Las áreas más laterales de esta región tienen conexiones con las áreas sensoriales (área olfatoria, gustatoria, somatosensorial, visual y auditiva primarias y secundarias). Las aferencias desde las áreas sensoriales y límbicas proporcionan a la región orbitomedial los imputs emocionales necesarios para el desarrollo de los actos voluntarios y en curso17.
Estudios en monos y recientes hallazgos en humanos han demostrado que la zona orbitomedial es parte esencial en el mecanismo de la recompensa, especialmente cuando el valor de la recompensa condiciona el desarrollo de un comportamiento18. Lesiones en esta área producen insensibilidad a la recompensa, lo que puede producir una reducción de los actos voluntarios, secundarios tanto a estímulos endógenos como exógenos. La dopamina, neurotransmisor implicado en las conexiones mesolímbicas y mesocorticales de estos circuitos, participa no sólo en las recompensas naturales, sino también en las adicciones, mediante un mecanismo de sensibilización dopaminérgica y plasticidad neuronal19.
Parte de las eferencias de la región orbitomedial se proyecta sobre las partes medial y ventral del núcleo caudado, el cual se proyecta sobre el pálido interno y la sustancia negra pars reticulata. Proyecciones palidales terminan en la parte mediodorsal del tálamo y de ahí retornan a la zona orbitomedial frontal. Este loop córtico-subcortical-cortical tiene conexiones con la amígdala y se conoce como “loop límbico”. A raíz de esta observación fisiológica se ha aceptado la participación del la parte medial del estriado como una estructura clave implicada en la relación entre el estado emocional y los actos voluntarios. Sin embargo, estudios en humanos que padecen lesiones aisladas de la parte ventral del estriado muestras que éstas no producen apatía, en cambio lesiones extensas de todos los ganglios de la base sí la producen20.
Por lo tanto podemos considerar que la apatía emocional, secundaria a una disfunción del procesamiento afectivoemocional de los actos, puede ser secundaria a una lesión de la región orbitomedial frontal y no tanto a una lesión de la región medial del estriado, principal implicado en los sistemas de recompensa.
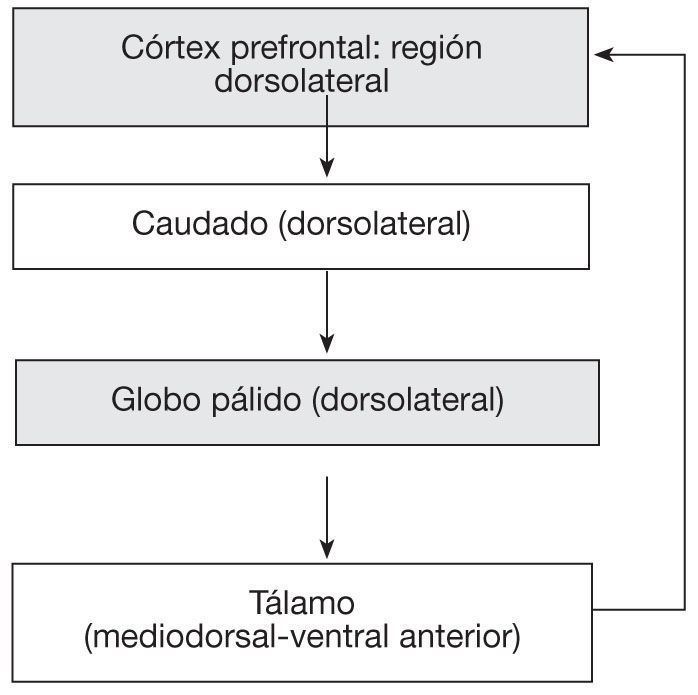
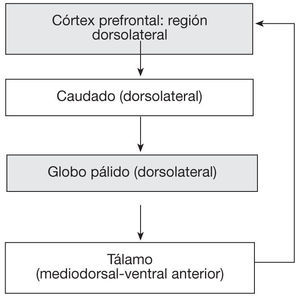
Apatía cognitivaLa apatía cognitiva se refiere a una disminución de los comportamientos o actos dirigidos por objetivos propios por la alteración de las funciones cognitivas necesarias para elaborar los planes de acción para llevarlos a cabo. Esas funciones están agrupadas con el nombre de funciones ejecutivas. Los pacientes pueden estar apáticos por la alteración de la memoria de trabajo (aquella encargada de mantener el recuerdo de los actos en curso) o por la dificultad en generar nuevas normas y estrategias o por la dificultad de cambiar desde un acto o un proceso mental a otro21. La zona implicada es la parte lateral del córtex prefrontal y el territorio cognitivo de los ganglios basales (caudado y pálido dorsal)22 (fig. 3).
Esquema del correlato anatomo-funcional de la apatía cognitiva. Modificado de Tekin et al2.
Una reducción de los actos dirigidos por objetivos puede producirse por lesiones de la región lateral del córtex frontal, que produce disfunción ejecutiva. La parte lateral del córtex prefrontal, que está formada por las partes dorsolateral, ventrolateral y frontopolar, es el área neuronal que produce las funciones ejecutivas. La alteración en la planificación de los actos y en la memoria de trabajo produce secundariamente una dificultad en la secuenciación de ideas y la representación mental de la secuencia motora, así como en su elaboración y consecución completa24. Esta disfunción produce una reducción cuantitativa y una disfunción cualitativa de los actos dirigidos por objetivos.
La parte lateral del córtex prefrontal tiene conexiones con el núcleo caudado, principalmente sobre la parte dorsal de este núcleo. Las lesiones de la parte lateral del núcleo caudado producen disfunción ejecutiva, similar a las lesiones prefrontales, es decir, una disfunción ejecutiva. Hay datos de que tanto lesiones unilaterales como bilaterales de la porción dorsal del núcleo caudado producen apatía grave y disfunción ejecutiva. Todos estos estudios indican que la porción dorsal del núcleo caudado y la parte lateral de la región frontal son las regiones que más contribuyen a las funciones ejecutivas.
La apatía cognitiva aparece por lesiones de la región frontal lateral y de la porción dorsal del núcleo caudado y está directamente relacionada con la presencia de un síndrome disejecutivo.
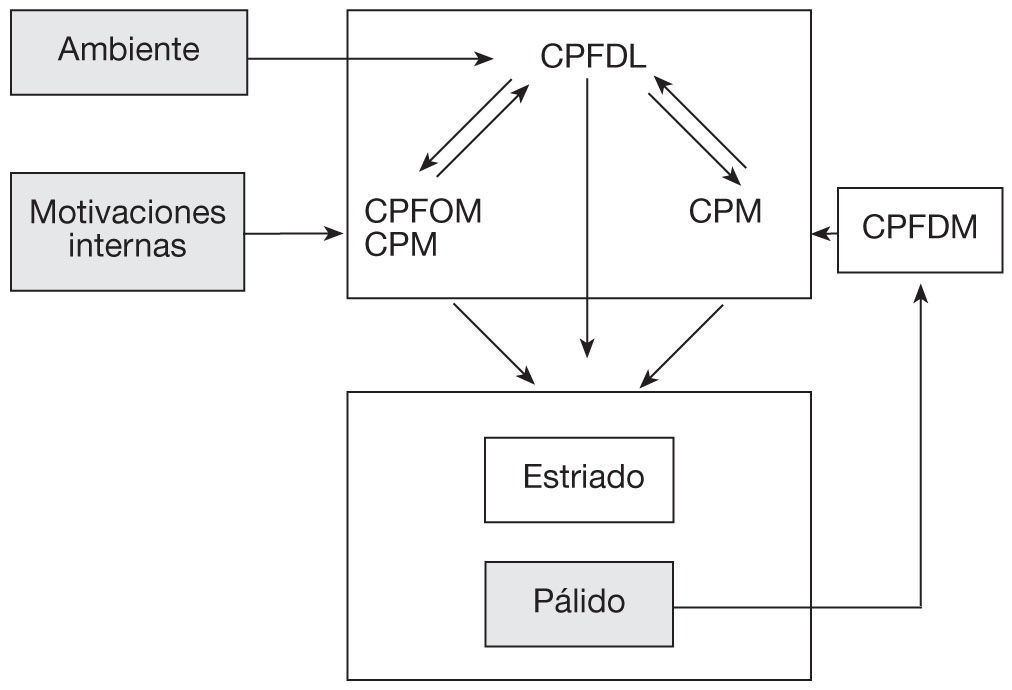
Apatía por déficit de la autoactivaciónLa apatía por disfunción en la autoactivación es el subtipo de apatía más severa. Está caracterizada por una dificultad en iniciar las acciones y los pensamientos automotivados, pero mantiene la capacidad de iniciar los actos motivados por estímulos externos25. Ocurre por una incapacidad para alcanzar el umbral de activación necesario por los pensamientos y actos cuando el sujeto actúa por un impulso interno voluntario y no basado en respuestas automáticas a la percepción externa. La zona implicada principalmente es la parte cognitiva y límbica de los ganglios basales y, en menor medida, la zona dorsomedial del córtex prefrontal12 (fig. 4).
Esquema del correlato anatomo-funcional de la apatía por déficit en autoactiviación y del mecanismo de la autoactivación. Las lesiones palidales producen una alteración del todo el circuito. Modificado de Levy et al25.
Las actividades motoras se pueden clasificar en dos grupos. Por un lado, están las acciones intencionadas y controladas por sus consecuencias (acciones dirigidas por objetivos) y, por otro lado, los hábitos, que están relacionados con estímulos específicos. Cuando un resultado es dependiente de una respuesta determinada (apretar un interruptor realizando un movimiento), se dice que la conducta es instrumental. Estas acciones son distintas de los reflejos, no existe dependencia entre la conducta y la consecuencia. Los ganglios basales controlan las conductas instrumentales. Su lesión produce una disminución de los actos dirigidos por objetivos.
La apatía por déficit de autoactivación refleja la disfunción conjunta del procesamiento emocional y cognitivo. La autoactivación representa la función central de los ganglios de la base. En esta función se puede distinguir: un dominio motor que sería el reflejado, en caso de lesión, por síntomas como acinesia, freezing o disminución del número de movimientos espontáneos, y un dominio no motor representado por la parte cognitiva y límbica de estos territorios y que tiene, como principal consecuencia de una lesión, un déficit de autoactivación de las acciones voluntarias, pero que es parcialmente reversible por estímulos externos25. Es decir, un disminución de las acciones intencionadas instrumentales.
Los pacientes más graves de los que sufren este tipo de apatía son aquellos que están todo el día en el mismo sitio y en la misma situación, sin hablar y sin ninguna iniciativa. Cuando se les pregunta por su estado, dicen que tienen la mente vacía. Esto produce una reducción drástica en las actividades de la vida diaria. En contraposición, estos pacientes pueden presentar en este estado conductas seudoobsesivas y estereotipias.
La apatía por autoactivación ocurre en lesiones frontales mediales que afectan a la sustancia blanca subcortical, la región medial del área promotora y la parte dorsal del córtex cingulado anterior, así como en lesiones de los ganglios basales, principalmente aquella que afecta bilateralmente a los pálidos internos27.
El déficit de autoactivación indica que lesiones de los ganglios de la base producen un déficit de aferencias activadoras sobre el lóbulo frontal, principalmente aquellas que provienen de decisiones internas. En pacientes con parálisis supranuclear progresiva (PSP), en los que hay disfunción global de los ganglios de la base, se observa un hipometabolismo frontal28. Se ha propuesto un modelo en que se otorga a los ganglios de la base en la autoactivación el papel de seleccionar las acciones que se llevarán a cabo. En un estado de normalidad el córtex frontal recibe estímulos externos e internos necesarios para llevar a cabo posibles acciones, los ganglios de la base procesan esta información y validan la acción más relevante. Esto lo realizan extrayendo la señal más importante del ruido recibido constantemente y esta decisión la comunican al órgano efector que es el córtex frontal29.
En resumen, la apatía por déficit de autoactivación es aquella en la que los actos voluntarios no alcanzan el umbral de activación necesario debido a un descenso del cociente señal/ruido a nivel del córtex prefrontal. En el caso de una lesión de los ganglios basales, se reduce la capacidad de seleccionar y amplificar la señal relevante30.
La apatía por autoactivación es consecuencia de lesiones en el territorio límbico y cognitivo de los ganglios basales (principalmente pálido interno) y de lesiones en la región dorsomedial del córtex prefrontal. La apatía por autoactivación es aquella en que las respuestas automotivadas son drásticamente disminuidas en contraposición a las respuestas inducidas por estímulos externos.
La apatía como síndrome independiente de la depresión y el deterioro cognitivoLa discusión actual es si la apatía es un síndrome de la depresión o la demencia o si es un síndrome con entidad propia.
Según el DSM-IV se puede diagnosticar depresión sin la presencia de un ánimo deprimido si hay síntomas de pérdida de interés y anhedonia, y según el CIE-10, los pacientes sin humor deprimido, pero con pérdida de interés o disminución de la vitalidad, pueden ser diagnosticados de depresión leve o moderada.
Los criterios diagnósticos, así como las principales escalas de medición de la depresión, como la de Hamilton y la MADRS, tratan a la apatía como un aspecto más de la depresión. En la depresión la apatía es consecuencia de la anhedonia o de una gran sensibilidad a sentimientos negativos que interfieren con la atención o las funciones ejecutivas31. Aunque se acepta que la apatía puede constituir un síntoma más de la depresión, hay muchas situaciones clínicas en las que la apatía puede ser totalmente independiente de la depresión32.
La primera caracterización de la apatía como entidad con características clínicas y fisiopatogénicas propias e independientes de la depresión fue realizada por Marin. Ese autor fue el primero que diseñó un estudio33 para discriminar entre los dos síntomas. Estudió a pacientes con Alzheimer, ictus y depresión mayor utilizando la escala de Marin de apatía y la escala de depresión de Hamilton. Observó que la relación entre apatía y depresión en los distintos grupos variaba considerablemente. En los pacientes con Alzheimer se observaba elevada frecuencia de apatía y poca de depresión. Los pacientes con lesiones izquierdas presentaban elevadas frecuencias de apatía y bajas de depresión, y en los pacientes con lesiones derechas ambos síntomas estaban en igual frecuencia.
Levy estudió a una serie de 154 pacientes con cinco enfermedades neurodegenerativas (Alzheimer, demencia frontotemporal, Parkinson, PSP, Huntington) para analizar las características diferenciales entre apatía y depresión. Se encontró mayor frecuencia de apatía que depresión en Alzheimer, demencia frontotemporal y PSP, así como una correlación positiva entre apatía y deterioro cognitivo en pacientes con Alzheimer y Parkinson, pero no en PSP y Huntington. De todas estas enfermedades es la PSP la que mayor frecuencia y severidad de apatía produce. Ese estudio concluye que la apatía es un síntoma neuropsiquiátrico común y que se puede diferenciar claramente de la depresión34. La confusión con depresión en muchos estudios puede deberse a que muchas de las escalas de medida de depresión incluyen ítems que miden la apatía, pero también porque apatía y depresión, según las investigaciones más recientes, comparten circuitos fisiopatológicos similares y que simplemente sea el desequilibrio entre neurotransmisores lo que produzca síntomas distintos. En la fisiopatología de la apatía está implicado un déficit dopaminérgico y colinérgico, en cambio los agentes serotoninérgicos que mejoran claramente la depresión empeoran la apatía.
Tampoco hay dudas de que la apatía es un síntoma que con frecuencia aparece en la EP y con independencia de la depresión. Para confirmar estos datos Kirsch-Darrow et al35 diseñaron un estudio para valorar apatía y depresión en enfermedad de Parkinson, que tenía como objetivo principal valorar si la apatía es una característica o un síntoma central de la enfermedad. Este estudio comparaba a pacientes con EP (n = 80) con otros que también presentaban disfunción subcortical, como son los pacientes distónicos (n = 20). El resultado observado en el estudio es que, utilizando la escala de Marin, la frecuencia de apatía en EP es del 51% en comparación con el 20% en los distónicos. En el 28,8% de los pacientes con EP y apatía ésta no estaba asociada a depresión, característica que no se evidenció en ningún paciente con distonía. La conclusión del estudio es que la apatía es un síntoma característico y muy importante de la EP y que ocurre de forma independiente de la depresión. La apatía, por lo tanto, no es un síntoma que aparece en cualquier disfunción subcortical, sino que está asociada a una disfunción de los circuitos no motores entre el córtex prefrontal y los ganglios basales.
Estos hechos hacen que el diagnóstico de depresión en pacientes con EP sea difícil por el solapamiento de síntomas con la apatía. Tanto apatía como depresión pueden producir en el paciente enlentecimiento psicomotor, cambio de la expresión facial, descenso del volumen de la voz, alteraciones del sueño y cognitivas. Esto es lo que se conoce como anhedonia, que es la incapacidad del sujeto de experimentar placer. La relación nosológica entre apatía y anhedonia depende de la definición de apatía que consideremos. Si se considera la apatía como una pérdida de los sentimientos o una reacción emocional, la anhedonia es un síntoma de ésta. En cambio, si se considera la apatía como un descenso de la motivación, la anhedonia no forma parte de este concepto. Starkstein et al36 realizaron un estudio en pacientes con demencia en el que observaron que los pacientes con apatía sin depresión raramente tenían anhedonia, lo que apunta a que la anhedonia es un síntoma de la depresión más que de la apatía. En este caso surge un problema: la depresión puede quedar infradiagnosticada en la EP al considerar la apatía un síntoma más de la EP, más teniendo en cuenta que muchos parkinsonianos tienen formas leves de depresión. Diferenciar estos cuadros es muy importante para evitar errores diagnósticos y, por lo tanto, de tratamiento5. El tratamiento de la apatía se haría con metilfenidato, levodopa o fármacos dopaminérgicos37, en el caso del Parkinson, e inhibidores de la colinesterasa en las demencias tipo Alzheimer o por cuerpos de Lewy. En cambio, si tratamos por error una depresión, los inhibidores de la recaptación de serotonina empeoran la apatía.
La definición de apatía hecha por Marin en 1991 hace referencia a que la apatía debe diagnosticarse en ausencia de alteración del nivel de conciencia, déficit cognitivos moderados o graves y estrés emocional importante. Esta definición nos permite diagnosticar el síndrome de apatía puro. Muchos estudios muestran que la apatía es más frecuente en pacientes con deterioro cognitivo o demencia38. Conceptualmente, cuando un hecho es considerado como un síndrome, éste hace referencia a una constelación de síntomas que caracterizan una situación determinada, pero no a su etiología. Por lo tanto, cuando actualmente hacemos referencia a la apatía como un síndrome, la etiología puede ser muy diversa. Pero en determinadas afecciones como la demencia quedan dudas si ésta es un síndrome independiente o un síntoma de la enfermedad. Pero tal como ocurre con otros síndromes psicopatológicos, como la depresión, que aparecen con frecuencia en muchas enfermedades neurodegenerativas, la apatía también puede ocupar un lugar paralelo8. Aunque en muchos estudios la disfunción ejecutiva está asociada a formas más graves de apatía39, el deterioro cognitivo en sí mismo no es suficiente para causar apatía, basado en que muchos otros estudios muestran que pacientes con deterioro cognitivo no padecen apatía40. El síndrome de apatía asociado a demencia podría tener un origen distinto del síndrome de apatía presente en otras enfermedades neurológicas (Parkinson, lesiones frontales…) o en enfermedades psiquiátricas, éste queda por esclarecer mediante el estudio de su fisiopatología en cada una de las enfermedades en las que aparece.
Apatía en la enfermedad de Parkinson¿Cuál es el mecanismo fisiopatológico de la apatía en la enfermedad de Parkinson? Hay muchos sistemas neuroquímicos considerados potenciales candidatos de causar la apatía. Se considera como potencial causa de apatía la disfunción de las siguientes vías: dopaminérgicas ascendentes, incluidas las nigroestriatales y mesocorticolímbicas; colinérgicas; ascendentes serotoninérgicas, y noradrenérgicas25.
Debido a la importancia de la fisiopatología subyacente a este síndrome en la EP para encontrar futuros tratamientos se han realizado muchos estudios, con el objetivo de identificar no sólo qué vía es la más implicada en la apatía de la EP, sino qué factores influyen en ésta.
Se han estudiado las vías adrenérgicas en la EP mediante un marcador adrenérgico in vivo (serotonina, noradrenalina) en PET41. Se observa en los pacientes con EP y apáticos que hay una hipocaptación de receptores adrenérgicos en el estriado ventral que es proporcional al grado de apatía. Un estudio llevado a cabo por el grupo de Levy42 demostró en 28 pacientes una diferencia de la severidad de la apatía entre estadios on-off, lo que indica que la apatía en la EP es, al menos parcialmente, un síndrome dependiente de dopamina.
La estimulación dopaminérgica media los procesos de recompensa y se cree que es la principal implicada en la fisiopatología de la apatía en la enfermedad de Parkinson43. La dopamina participa en el proceso de aprendizaje dependiente de recompensas y en las decisiones que se toman a pesar de asumir el riesgo de no obtener una recompensa esperada44. Dado que estos procesos dependen de la vía mesocórtico-límbica, una disfunción de esta vía en la EP podría causar la apatía, en concreto la apatía emocional45. Pero hay datos que descartan que la apatía emocional sea el único mecanismo de la apatía en la EP: a) la existencia de apatía en fases iniciales de la enfermedad donde todavía está indemne el sistema dopaminérgico mesocórtico-límbico46, y b) normalidad de pruebas que evalúan los mecanismos de recompensa en los pacientes con EP incluso en estados off medication42.
Hay datos que apoyan la presencia del subtipo apatía cognitiva en la EP, es decir aquella que ocurre por disfunción de la vía prefrontal dorsolateral y parte dorsal del núcleo caudado. La disfunción cognitiva en los pacientes con EP es igual a la que ocurre en pacientes con lesiones en la región prefrontal dorsolateral47. La apatía en pacientes con EP es más frecuente en aquellos con disfunción ejecutiva y deterioro cognitivo48.
Por último, una hipótesis alternativa a las previas que explican la apatía en la EP sería aquella que tiene en cuenta la función del estriado como seleccionador de señales relevantes del entorno frente al ruido recibido constantemente49. Lo mismo que con los síntomas motores de la EP, tras la depleción estriatal de dopamina, se produciría un fallo en el estriado en la selección y la amplificación de señales relevantes, lo que contribuiría a producir apatía debido a que las aferencias estriatales no podrían seleccionar las señales relevantes. La dopamina actúa como un modulador inespecífico del umbral de disparo de las neuronas estriatales, su depleción produce un descenso de la actividad y la frecuencia de disparo de éstas50. De esta forma la depleción dopaminérgica puede causar problemas en las decisiones del paciente, incluso suprimirlas o enlentecerlas. Hay estudios51 de neuroimagen funcional en pacientes con EP no dementes y en estadio off en los que se observa un hipometabolismo frontal respecto a los controles. Este hipometabolismo revierte con apomorfina y agonistas dopaminérgicos. A este hipometabolismo contribuiría la hiperactividad gabaérgica del pálido interno que produciría una hipofunción tálamo-cortical. Esta teoría está más implicada con la función del estriado en la participación de los actos dirigidos por objetivos o en la autoactivación.
Teniendo en cuenta que la pérdida de dopamina no es homogénea en todo el estriado, una explicación podría ser que, en función del circuito más afectado (motor, cognitivo, asociativo), las manifestaciones clínicas y la forma de apatía dominante en un paciente con EP sean distintas. Esto es apoyado por la ausencia de asociación entre apatía y severidad de síntomas motores.
Recientemente, se ha descrito que el principal sistema implicado en la disfunción cognitiva en la EP es el déficit colinérgico52. La implicación de este sistema como causa de la apatía es apoyada por la relación existente entre apatía y disfunción ejecutiva y la presencia de apatía en pacientes con enfermedad de Alzheimer sin déficit dopaminérgico53. Recientes estudios54 han observado que los inhibidores de la colinesterasa mejoran los síntomas neuropsiquiátricos de la EP, en especial la apatía.
El hecho de que sustancias con múltiples mecanismos de acción (anfetaminas, dopamina, inhibidores de la colinesterasa) mejoren la apatía y la variedad de sistemas de neurotransmisión implicados implica que más estudios clínicos y de investigación sean necesarios para descubrir la fisiopatología de este síndrome y, por lo tanto, poder aplicar nuevos tratamientos.
Por lo tanto, se deduce de todos los estudios que la apatía en la EP en este momento no se puede considerar consecuencia de un solo mecanismo causal, sino que probablemente, y dependiendo del tipo de paciente, la participación de la apatía cognitiva, emocional o por déficit de autoactivación es en porcentaje variable. Será interesante en futuros estudios intentar precisar más estas teorías e identificar fenotipos de pacientes que se correlacionen más con un tipo de apatía u otro para poder aplicar tratamientos individualizados.
Epidemiología de la apatía en la enfermedad de ParkinsonLa apatía es uno de los síntomas negativos característicos de la disfunción frontosubcortical. Este síntoma produce grandes impacto y peso en el grado de incapacidad de los pacientes y tiene como consecuencia una reducción muy importante en las actividades de la vida diaria adecuadas para su edad, independientemente de otros aspectos de la enfermedad.
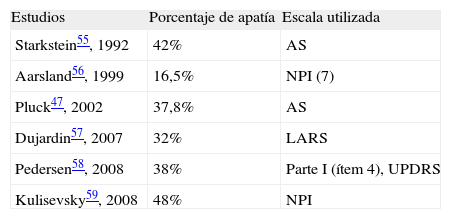
La apatía en la EP comenzó a estudiarse a principios de los años noventa y desde entonces se han realizado varios estudios al respecto (tabla 2). Starkstein et al55 fueron los primeros en estudiar la frecuencia de apatía en la EP, en un estudio sobre 50 pacientes, en los que se midió la frecuencia de síntomas neuropsiquiátricos como apatía, depresión y ansiedad. Se utilizó la escala de apatía de Marin y la frecuencia de apatía encontrada en la serie fue del 12% de forma aislada y en el 30% se asociaba apatía y depresión. La apatía en los pacientes con o sin depresión estaba asociada a déficit cognitivos específicos, como fluencia verbal y tiempo de respuesta. En ese momento se concluyó que la apatía era frecuente en la EP y se asociaba a disfunción cognitiva. Además, se propone que el mecanismo causal es independiente y diferente del de la depresión.
Aarsland et al56 estudiaron los síntomas neuropsiquiátricos de una serie de 139 pacientes mediante la escala NPI. Los resultados obtenidos fueron que el 61% de la muestra padecía un síntoma neuropsiquiátrico y el 45%, dos o más síntomas. La depresión fue el síntoma más frecuente, seguido de alucinaciones y ansiedad. Las puntuaciones más altas fueron para los ítems apatía, ansiedad y depresión. Todos los síntomas estaban representados en frecuencias más altas que en la población general. La frecuencia exacta de apatía encontrada fue del 16,5%. La apatía se correlacionaba con una mayor disfunción ejecutiva. En todos los síntomas encontrados la severidad de éstos estaba relacionada con la duración de la enfermedad y el deterioro cognitivo, pero no con la edad, la duración de la enfermedad, la dosis de levodopa, las discinesias y los fenómenos on-off.
El mismo grupo39 ha realizado un nuevo estudio en una serie de gran tamaño, 537 pacientes, inicialmente seleccionados para evaluar la eficacia de rivastigmina en pacientes con EP. La frecuencia de síntomas neuropsiquiátricos encontrada con la escala NPI ha sido de al menos un síntoma en el 89% de los pacientes y de dos o más en el 77%. La severidad de todos los síntomas era moderada en el 64% de los pacientes. La depresión es el síntoma más común (58%), seguido de apatía (54%), ansiedad (49%) y alucinaciones (44%). Los pacientes con EP más avanzada y mayor deterioro cognitivo tienen más frecuencia de síntomas neuropsiquiátricos.
Un estudio realizado por un grupo italiano45 en 30 pacientes con EP y 25 controles, diseñado para estudiar la apatía mediante la escala de Marin, observó una frecuencia de apatía del 43,3%. Se observó una asociación entre la apatía y el deterioro de funciones ejecutivas.
Pluck et al48 han estudiado también la apatía en la EP en una serie de 45 pacientes con la escala de apatía de Marin. La frecuencia de apatía obtenida ha sido del 37,8%. No han encontrado relación con la duración de la enfermedad. No hay diferencias en la frecuencia de depresión y ansiedad y entre la distinta gravedad de pacientes apáticos. Los pacientes apáticos tienen mayor disfunción ejecutiva y es mayor en los más apáticos.
El grupo francés y creador de la escala LARS57 ha estudiado una serie de 159 pacientes con EP. La prevalencia de apatía encontrada en este estudio ha sido del 32%. Los pacientes apáticos, respectos a los no apáticos, no presentaban diferencias significativas en los principales parámetros clínicos y demográficos, excepto que los primeros presentaban una mayor disfunción disejecutiva y síntomas depresivos más severos. La contribución a la puntuación total de las cuatro dimensiones estudiadas de la apatía es distinta (emoción, curiosidad intelectual, autoconsciencia e inicio de la acción); participan de forma más importante las variables más relacionados con la disfunción ejecutiva.
Uno de los estudios más recientes publicados al respecto es el de un grupo noruego que ha calculado la prevalencia de apatía en una muestra poblacional58. Para el diagnóstico de apatía se utiliza el ítem motivación/iniciativa (4) de la parte I de la UPDRS. En ese trabajo se estudia a 232 pacientes. La tasa de apatía obtenida es del 38%, de ésta, en un 11% coexisten depresión y demencia, un 6,5% de los pacientes apáticos y dementes no tienen depresión y un 10% de apáticos tienen depresión sin demencia y un 9% están apáticos y sin depresión o demencia. En ese estudio la apatía se relaciona con mayor discapacidad cognitiva y motora. Excluyendo los casos con demencia y depresión el 5% de la serie tiene apatía de forma aislada.
Un grupo español59 también ha publicado, en este último año, un trabajo al respecto, con un diseño dirigido a estudiar el perfil neuropsiquiátrico de los pacientes con EP. Estudian a 1.351 pacientes con EP sin demencia. Utilizan las siguientes escalas: NPI, HADS, estudio de fluencias y Epworth. El síntoma más frecuente es la depresión (70%), le siguen la ansiedad (69%), la apatía (48%) y la irritabilidad (47%). Concluyen que la apatía emerge como un síndrome independiente en pacientes con EP sin demencia, lo que indica la necesidad de buscar tratamientos específicos para este síndrome.
¿Cómo se establece el diagnóstico de la apatía?Marin sugirió en sus primeras publicaciones que la apatía sólo es posible diagnosticarla después de una evaluación neuropsicológica que incluya la valoración del ambiente social y condiciones físicas del sujeto. Posteriormente, se ha hecho hincapié en la importancia de la gran variabilidad individual de los objetivos, intereses, actividades realizadas y expresividad emocional que están fuertemente influidas por factores culturales, como experiencia individual, educación, clase social y edad. Todas estas circunstancias deben tenerse en cuenta a la hora de establecer un diagnóstico clínico de apatía. El problema surge a la hora de intentar establecer un diagnóstico formal de apatía en ausencia de criterios diagnósticos y la escasez de instrumentos diagnósticos disponibles.
En primer lugar para hacer un diagnóstico se requieren unos criterios válidos y fiables. Hasta el momento sólo están disponibles los de Marin6 adaptados por Starkstein8, que ya hemos detallado en la tabla 1. La adaptación de Starkstein reestructura los originales y se abandona el deterioro cognitivo como criterio de exclusión. En una última revisión realizada por el mismo autor5, también se incluye un criterio temporal.
El primer método para evaluar la apatía es la anamnesis que el neurólogo o el neuropsicólogo realizan al paciente y los cuidadores. Además, realizarán una serie de baterías neuropsicológicas para evaluar otros síndromes concomitantes, como la depresión y el deterioro cognitivo.
Con los años y el estudio más profundo sobre este síntoma, se ha elaborado una serie de cuestionarios para valorar la apatía. Estos cuestionarios han sido analizados recientemente por la Movement Disorders Society60.
La Apathy Evaluation Scale (AES)6 es la escala más utilizada para evaluar la apatía en los estudios clínicos. La AES contiene 18 ítems y ha sido diseñada específicamente para evaluar el deterioro de los elementos conductuales, afectivos y cognitivos de la motivación. La AES ha sido validada y utilizada eficazmente en pacientes con apatía y con demencia secundaria a accidentes cerebrovasculares61 y EP55, así como en enfermedad de Alzheimer y otras demencias. Hay varias versiones de esta escala: la autoaplicada por el paciente, la que rellena el cuidador o la que realiza el evaluador del paciente. Los datos disponibles en la EP son de fiabilidad, pero no hay datos de validez. La Children’s Motivation Scale es una variante de la AES para evaluar apatía en niños y adolescentes. Existe también la Apathy Scale (AS), que es la versión abreviada de 14 ítems y ha sido validada correctamente en pacientes con EP55. Esta última se considera una escala recomendada para evaluar la apatía en la EP debido a que hay datos de validez y fiabilidad muy aceptables en pacientes con EP58.
El Neuropsychiatric Inventory (NPI)62 es una escala neuropsiquiátrica que evalúa 10 dominios psicopatológicos en pacientes dementes y que se administra a cuidadores. Es la escala más utilizada en investigación y ensayos clínicos. El NPI incluye 10 subescalas: delirio, alucinaciones, agitación, depresión, ansiedad, euforia, apatía, desinhibición, irritabilidad y conducta motora aberrante (movimientos continuos de los pies —pacing—, compulsiones, etc.). Además, se han añadido otras dos subescalas referentes al apetito y los trastornos del sueño. La subescala utilizada para investigar la apatía (subescala 7) incluye preguntas relacionadas con pérdida de interés, ausencia de motivación, disminución de la espontaneidad, disminución de la afectividad, disminución del entusiasmo, pérdida de las emociones y desinterés para realizar nuevas actividades63. Esta escala se ha usado en numerosos estudios para evaluar la frecuencia y la severidad de los síntomas neuropsiquiátricos en los pacientes con EP. En una reciente revisión, se ha considerado que esta escala podría estar indicada para medir apatía en la EP, pero no es recomendable, pues no hay datos métricos de ésta en la EP60.
La Apathy Inventory (AI) es una escala que tiene 3 ítems64. Excepto los datos de su descripción original en la que se evaluó a 12 pacientes, no se dispone de otros datos en pacientes con EP. Por lo que no se puede recomendar para evaluar la apatía en estos pacientes60.
También se recomienda el ítem 4 de la UPDRS para evaluar la apatía en la EP65. Hay datos de validación en varias series de pacientes con EP. Pero al tratarse de un solo ítem no nos proporciona mucha información por lo que sólo puede considerarse una herramienta de cribado.
Por último, también está disponible la escala realizada por Strauss et al66, la Dementia Apathy Interview and Rating, que evalúa los cambios en la motivación, la respuesta emocional y el compromiso en pacientes dementes. Es una entrevista que se realiza al cuidador y evalúa los cambios en las últimas 4 semanas respecto a la situación previa. Es una escala útil que se podría aplicar a pacientes con demencia, pero no hay datos disponibles en pacientes con EP. Finalmente, la escala LARS fue creada en 2006 como la primera escala desarrollada para el diagnóstico de apatía en la enfermedad de Parkinson según los nuevos conceptos de apatía. Según los autores, la escala LARS constituye un instrumento práctico y fiable para evaluar las múltiples áreas del síndrome de apatía. La escala consta de 33 ítems, divididos en nueve dominios. Las respuestas están basadas en emociones, pensamientos y actividades que el paciente experimenta en las 4 semanas previas. Cada uno de los nueve dominios constituye una subescala con igual peso en la puntuación global de la escala. El intervalo de puntuación varía entre —36 y +36, la mayor puntuación corresponde a mayor grado de apatía. Nuestro grupo ha realizado una validación al castellano de esta escala, cuyos resultados están pendientes de publicar.
ConclusionesLa apatía es un síndrome comportamental o disfunción del proceso que origina los actos inducidos por estímulos externos o propios. Tiene una gran prevalencia en todas las enfermedades que afectan a los ganglios basales, en concreto, la enfermedad de Parkinson. En ésta se relaciona con el grado de disfunción ejecutiva y es independiente de los síntomas motores. Para su diagnóstico es imprescindible realizar una entrevista clínica utilizando los criterios diagnósticos disponibles, además de una evaluación neuropsicológica con escalas que abarque también la depresión y el deterioro cognitivo. Esta valoración global del paciente nos permitirá hacer un diagnóstico diferencial de los síntomas cognitivos-conductuales y tomar las medidas terapéuticas más apropiadas. Para ello es necesario disponer de herramientas de medida adecuadas, creadas específicamente para ello o al menos validadas en estos pacientes. En el momento actual no disponemos de ningún fármaco que haya probado, en un ensayo clínico, beneficio en este síndrome. Para mejorar el manejo de este síndrome en los pacientes con EP es necesario realizar estudios de neuroimagen funcional y descriptivos, para poder establecer con más precisión los subtipos de apatía y su implicación en la EP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.