El uso de tratamientos no farmacológicos en pacientes con cefalea, como la punción seca (PS), está asociado a una baja morbimortalidad y a un bajo coste sanitario. Algunos han demostrado utilidad en la práctica clínica. El objetivo de esta revisión fue analizar el grado de evidencia de la efectividad de la PS en la cefalea.
MétodosRevisión sistemática de ensayos clínicos aleatorizados sobre cefalea y PS en las bases de datos biomédicas PubMed, Web of Science, Scopus y PEDro. Se evaluó la calidad de los estudios incluidos mediante la escala PEDro por 2 evaluadores de forma independiente.
ResultadosDe un total de 136 estudios, se seleccionaron 8 ensayos clínicos publicados entre 1994 y 2019, incluyendo en total 577 pacientes. Dos estudios evaluaron pacientes con cefalea cervicogénica, otros 2, pacientes con cefalea tensional, y otro, pacientes con migraña. Los otros 3 estudios evaluaron pacientes con cefalea de características mixtas (tensional/migraña). La calidad de los estudios incluidos osciló entre «baja» (3/10) y «alta» (8/10). La eficacia de la PS sobre los episodios de cefalea fue similar a la de los tratamientos con los que se comparó. No obstante, obtuvo mejoras significativas respecto a variables funcionales y de sensibilidad.
ConclusionesLa punción seca es una técnica a considerar para el tratamiento de las cefaleas en la consulta, pudiendo utilizarse de forma rutinaria, bien de forma aislada, bien en combinación con terapias farmacológicas.
Non-pharmacological treatment of patients with headache, such as dry needling (DN), is associated with less morbidity and mortality and lower costs than pharmacological treatment. Some of these techniques are useful in clinical practice. The aim of this study was to review the level of evidence for DN in patients with headache.
MethodsWe performed a systematic review of randomised clinical trials on headache and DN on the PubMed, Web of Science, Scopus, and PEDro databases. Methodological quality was evaluated with the Spanish version of the PEDro scale by 2 independent reviewers.
ResultsOf a total of 136 studies, we selected 8 randomised clinical trials published between 1994 and 2019, including a total of 577 patients. Two studies evaluated patients with cervicogenic headache, 2 evaluated patients with tension-type headache, one study assessed patients with migraine, and the remaining 3 evaluated patients with mixed-type headache (tension-type headache/migraine). Quality ratings ranged from low (3/10) to high (7/10). The effectiveness of DN was similar to that of the other interventions. DN was associated with significant improvements in functional and sensory outcomes.
ConclusionsDry needling should be considered for the treatment of headache, and may be applied either alone or in combination with pharmacological treatments.
La cefalea supone uno de los problemas sanitarios de mayor magnitud a nivel mundial, dada la alta tasa de discapacidad que produce, y es la dolencia más prevalente dentro del conjunto de enfermedades neurológicas1. En España, supone el primer motivo de atención en la consulta del neurólogo2–4.
Dentro del abordaje de las distintas formas de cefalea se incluyen terapias farmacológicas y no farmacológicas. Existen diferentes terapias no farmacológicas, entre las que se encuentran las técnicas de punción, como la acupuntura o la punción seca (PS). La acupuntura ha mostrado una evidencia moderada como tratamiento tanto para la prevención de crisis de migraña5,6 como para el manejo de la cefalea tensional7. Es por ello que ha sido incluida como una terapia útil en algunas guías de práctica clínica, como la perteneciente a la British Association for the Study of Headache8. Por su parte, la aplicación de PS tiene una baja morbimortalidad9 y en algunos estudios ha demostrado una buena relación coste-efectividad10, por lo que su inclusión en la práctica clínica habitual, en caso de que exista la evidencia suficiente, resultaría de interés. La PS se define como una técnica para el manejo del dolor de origen neuromusculoesquelético en la que se penetra la piel mediante el uso de una aguja sólida, filiforme y no biselada, sin la infiltración de ninguna sustancia. Existen 2 modalidades de punción seca: la PS superficial, cuyo objetivo es estimular el tejido conectivo, y la PS profunda, que llega hasta los puntos gatillo miofasciales (PGM). Los PGM se definen como unos nódulos dolorosos localizados en una banda tensa de un músculo, cuya estimulación produce dolor local y referido11. La primera modalidad estimula los aferentes sensitivos, mientras que la segunda tiene como objetivo romper las placas motoras disfuncionales12,13. La principal diferencia con respecto a la acupuntura es que la PS no utiliza como referencia puntos estandarizados, sino que se basa en las zonas de dolor y de localización de PGM14.
La PS ha experimentado un incremento progresivo de su uso en la clínica, sobre todo por parte de fisioterapeutas especializados en el tratamiento del dolor15,16, y ha demostrado efectividad en el manejo del dolor miofascial de regiones como el tronco o las extremidades superiores17 e inferiores18. Sin embargo, hay menos estudios que evalúen su efectividad en el dolor de la región craneofacial17, por lo que no está clara su efectividad en este contexto. En una revisión sistemática de 201419 se reconocía la posible utilidad de la PS en el tratamiento de las cefaleas, pero con un grado de evidencia insuficiente como para realizar una recomendación fuerte de su uso.
El objetivo de este estudio fue realizar una revisión sistemática del grado de evidencia disponible en cuanto a la efectividad de la técnica de PS en la cefalea.
Material y métodosDiseño del estudioEsta revisión sistemática se ha realizado de acuerdo con la guía de publicación de la investigación diseñada para mejorar la integridad del informe de revisiones sistemáticas y metaanálisis PRISMA20. El número de registro del presente protocolo de revisión en la base de datos PROSPERO es el CRD42019123841.
Criterios de elegibilidadTipo de estudiosSe incluyeron únicamente ensayos clínicos aleatorizados relativos a casos con humanos y publicados en revistas revisadas por pares en lengua inglesa o española. No se contempló ningún límite respecto a la fecha de publicación ni se acotó la elegibilidad de los ensayos a un determinado tamaño muestral.
Características de los pacientesSe incluyeron artículos con cualquier tipo de pacientes adultos, mayores de 18 años, independientemente de su sexo o zona demográfica. No se tuvieron en cuenta comorbilidades.
Características de la cefaleaSe incluyeron estudios con pacientes con cualquier tipo de cefalea (migraña, cefalea tensional, cefalea cervicogénica, cefalea mixta, etc.), independientemente de las características en cuanto a etiología, duración y frecuencia de este. Se excluyeron aquellos artículos en los que la zona de dolor no incluía la región craneofacial; por ejemplo, el dolor cervical.
Características de las variables resultadoSe recogió cualquier tipo de variable resultado, independientemente de que esta se refiriera a la intensidad, la frecuencia, la duración del dolor o a otros efectos beneficiosos, tales como la reducción en el uso de terapia farmacológica adyuvante, la mejoría en la sensibilidad al dolor, o la mejoría en la calidad de vida o en el bienestar psicológico.
Características de la intervenciónSe incluyeron aquellos estudios en los que el objetivo fuera evaluar la técnica de PS. Si no se especifica lo contrario en el presente artículo, el término PS hace referencia únicamente a la modalidad profunda. Se excluyeron artículos que trataran sobre otros abordajes para el tratamiento del dolor de cabeza (acupuntura, farmacología administrada por vía oral), excepto si estaban en un contexto de comparación con la técnica de PS o acompañando a la misma. No se tuvo en cuenta la región de tratamiento (músculos intervenidos), siempre y cuando la región de dolor referida por el paciente fuera la craneofacial.
Fuentes de datos y búsquedasLa búsqueda inicial de artículos se realizó por triplicado, desde diferentes dispositivos y por parte de 2 autores (PBL y VDG), a fecha de 7 de marzo de 2019, en 4 bases de datos: PubMed, Web of Science, Scopus y PEDro. Como términos de búsqueda se definieron 2 categorías: una referente a la intervención de PS (dry needling y dry needle) y otra en relación con la afección de cefalea (headache, migraine y neuralgia). La elección de estos términos de búsqueda se estableció después de una búsqueda bibliográfica preliminar e identificación de palabras clave.
La estrategia de búsqueda en las bases de datos de PubMed, Web of Science y Scopus fue la siguiente: [(«dry needling» OR «dry needle») AND (headache OR migraine OR neuralgia)]; mientras que la búsqueda en PEDro se realizó mediante 6 búsquedas independientes, combinando por parejas los términos de ambas categorías.
Con el fin de identificar registros adicionales, el proceso de búsqueda finalizó con la revisión detallada de las referencias bibliográficas incluidas en los artículos revisados a texto completo.
Selección de los estudiosLa selección de los estudios fue realizada de forma independiente por 2 investigadores (DVJ y RYR) y en caso de producirse desacuerdo, se buscó el consenso involucrando a un tercer investigador (PBL). Después de un primer cribado de los artículos con base en la lectura de los títulos de los estudios y/o los resúmenes, se recopilaron los identificados como potencialmente relevantes para el examen del texto completo. Finalmente, a partir de los criterios de elegibilidad previamente nombrados, se procedió a la decisión final de su inclusión o exclusión dentro de la revisión.
Proceso de extracción de datosLa extracción de datos de los estudios seleccionados fue realizada por 2 autores de forma independiente (DVJ y PBL) mediante una hoja de registro estandarizada. En cuanto a las características del estudio, se incluyeron datos referentes al número de participantes, las características de la cefalea, los músculos en los que se aplica la intervención, el grupo de comparación (placebo, acupuntura, inyección de fármacos). Respecto a los datos de las variables resultado, se registraron variables resultado utilizadas para medición de la cefalea tales como la escala visual analógica, el índice de discapacidad por cefalea21 o el índice de cefalea, definido ambiguamente como el producto de la frecuencia promedio de episodios de cefalea durante una semana multiplicada bien por la intensidad y/o la duración promedio de los episodios22. Se registraron asimismo aquellas variables que tuvieran por objetivo medir otros efectos beneficiosos de la intervención más allá del dolor (rango cervical, umbrales de dolor a la presión, calidad de vida, etc.).
Calidad de la evidenciaDos investigadores (DVJ y RYR) evaluaron de forma independiente la calidad metodológica de los ensayos clínicos seleccionados mediante la escala PEDro23, y en caso de desacuerdo, se recurrió a un tercer investigador (PBL) para alcanzar el consenso. La escala PEDro valora 11 ítems, otorgando una puntuación de 1 cuando el artículo cumple con el criterio y 0 en el caso contrario. El ítem 1 valora la validez externa, los ítems 2-9 valoran la validez interna y los ítems 10 y 11 valoran la interpretabilidad de los resultados. La puntuación máxima es de 10 puntos, ya que el primer ítem no se considera en la puntuación final. Los artículos que obtienen una puntuación de al menos 6 criterios positivos sobre 10 se consideraron de «calidad alta», los estudios entre 4 y 5 criterios positivos sobre 10 se consideraron de «calidad moderada» y los artículos con menos de 4 puntos sobre 10 se consideraron de «calidad baja».
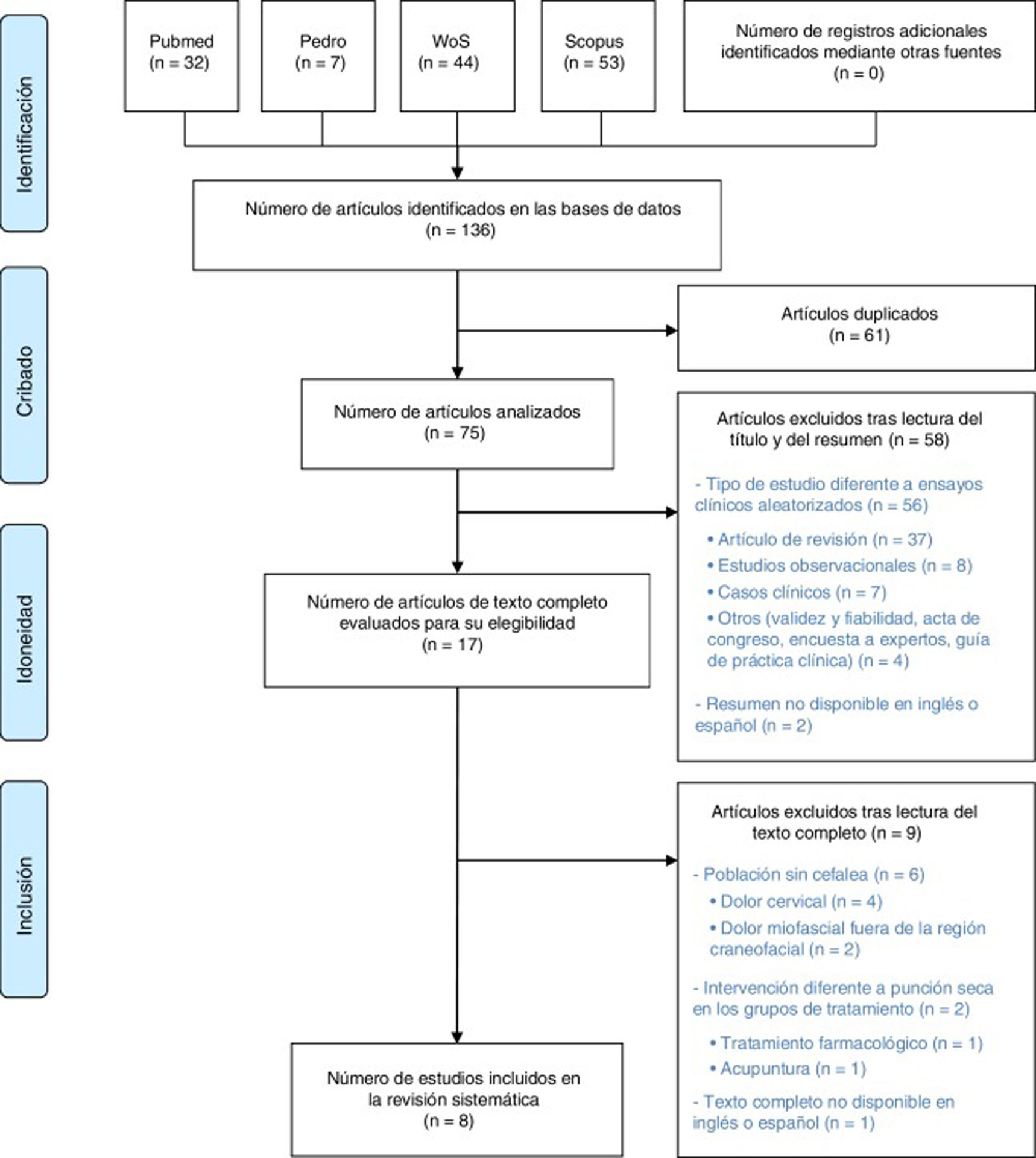
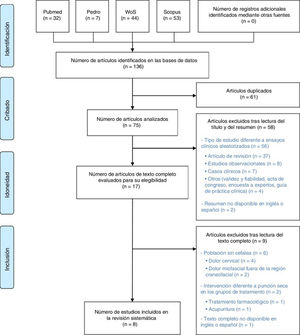
ResultadosSelección de estudiosComo resultado de la búsqueda bibliográfica inicial con los términos indicados anteriormente, se obtuvieron un total de 136 estudios. Finalmente, tras eliminar los artículos duplicados y filtrar por título, resumen y texto completo con los mencionados criterios de exclusión, se seleccionaron un total de 8 estudios. No se encontraron registros adicionales dentro de las referencias bibliográficas de los artículos revisados a texto completo. El proceso de búsqueda y selección de los estudios relevantes se muestra en la figura 1.
Características de los ensayos clínicosLas principales características de los artículos incluidos en esta revisión sistemática se encuentran en la tabla 1. Los estudios se publicaron en un periodo comprendido entre 199424 y 201925 e incluyeron un total de 577 pacientes. Los estudios con menor número de pacientes seleccionados fueron 2 ensayos con 30 casos cada uno24,26, mientras que el estudio con mayor número de muestra incluía un total de 160 pacientes25. Dos estudios incluyeron pacientes con diagnóstico de «cefalea tensional», seleccionando un total de 200 pacientes con este diagnóstico25,27. Tres estudios lo hicieron con pacientes con cefalea con características mixtas de cefalea tensional y migraña28–30, incluyendo 120 pacientes. Otros 2 estudios analizaron un total de 180 pacientes con cefalea cervicogénica26,31. Solamente un estudio evaluó a 77 pacientes con diagnóstico exclusivo de migraña, con o sin aura24. Todos los estudios introdujeron las definiciones de acuerdo con la clasificación propuesta por la International Headache Society32 vigente en el momento de cada estudio, salvo en un caso26 en el que se introdujo otro tipo de clasificación33.
Relación de los artículos incluidos
| Autor y año | Tipo de cefalea | Sujetos, N [rango de edad] | Tipo de intervención | Músculos intervenidos | Duración de la intervención y medidas | Variables resultado | Resultados |
|---|---|---|---|---|---|---|---|
| Gildir et al.25, 2019 | Cefalea tensional | 160 [20-50] | G1 (n=80): PSG2 (n=80): PS superficial | No especificado (según la evaluación física) | 3 sesiones por semana durante 2 semanasMedidas a las 2 y 4 semanas tras tratamiento | EVA, índice de cefalea (F×I×D) y calidad de vida (SF-36, versión turca) | Disminución de la frecuencia, duración e intensidad en ambos grupos. Reducción superior del índice de cefalea en el grupo PS (G1) a las 2 y 4 semanas |
| Hesse et al.24, 1994 | Migraña con/sin aura | 77 [21-70] | G1 (n=38): PS+placeboG2 (n=39): metoprolol 100mg/día+placebo | Trapecio, romboides y semiespinoso cervical | 6-8 sesiones separadas por 1-3 semanas durante 17 semanas | Frecuencia, duración e intensidad (registradas en un diario) | Disminución de la frecuencia y duración en ambos grupos, sin diferencias entre ambos. No hay diferencias en la intensidad de dolor |
| Kamali et al.27, 2019 | Cefalea tensional | 40 | G1 (n=20): PSG2 (n= 20): fricción manual | Trapecio y suboccipitales | 3 sesiones durante una semanaMedidas tras 48h | EVA, umbral de dolor a la presión, frecuencia de dolor | Aumento del umbral de dolor a la presión en el grupo de PS (G1) respecto al masaje de fricción manual |
| Karakurum et al.28, 2001 | Cefalea de características mixtas (tensional y migraña) | 30 | G1 (n=15): PSG2 (n=15): falsa acupuntura | Trapecio y esplenio | Sesiones semanales, 4 semanas. Medidas tras la cuarta sesión | ÿndice de cefalea (F×I), sensibilidad PGM y rango movilidad cervical | Disminución del índice de cefalea en ambos grupos, sin diferencias entre ambos. Mejora superior de sensibilidad y rango movilidad en el grupo PS (G1) |
| Patra et al.31, 2018 | Cefalea cervicogénica | 150 [20-50] | G1 (n=50): PSG2 (n=50): terapia manualG3 (n=50): PS+terapia manual | Trapecio, suboccipital y paraespinales | Dosis no especificada durante 6 semanasMedidas a las 6 semanas tras tratamiento | ÿndice de discapacidad por cefalea y umbral de dolor a la presión | Mejoría de ambas variables en los 3 grupos. Estas mejorías fueron superiores en el grupo de terapia combinada (G3) |
| Sedighi et al.26, 2017 | Cefalea cervicogénica | 30 [18-60] | G1 (n=15): PSG2 (n=15): PS superficial | Músculos trapecio superior y suboccipitales | Una sesión de tratamiento. Medidas tras tratamiento y una semana tras tratamiento | ÿndice de cefalea (F×I), sensibilidad PGM, rango movilidad cervical e índice funcional | Mejoría del índice de cefalea y la sensibilidad del PGM en ambos grupos. Incremento superior del índice funcional y el rango de movilidad cervical en el grupo PS (G1) |
| Venancio et al.30, 2008 | Cefalea de características mixtas | 45 [18-65] | G1 (n=15): PSG2 (n=15): lidocaínaG3 (n=15): lidocaína+corticoide | No especificado (según la evaluación física) | Una sesión de tratamiento. Medidas inmediatamente después y tras una semana, 4 semanas y 12 semanas tras tratamiento | mSSI, sensibilidad local pospunción y uso de medicación de rescate | Mejora en los 3 grupos de la mSSI a las 4 semanas y reducción de la medición de rescate durante la primera semana. La disminución de la sensibilidad local pospunción fue mayor en el G3 |
| Venancio et al.29, 2009 | Cefalea de características mixtas | 45 [18-45] | G1 (n=15): PSG2 (n=15): lidocaínaG3 (n=15): toxina botulínica | No especificado (según la evaluación física) | Una sesión de tratamiento. Medidas inmediatamente después y tras una, 4 y 12 semanas de tratamiento | mSSI, sensibilidad local pospunción y uso de medicación de rescate | Mejora en los 3 grupos de la mSSI a las 4 semanas. El grupo de lidocaína (G2) mejoró más en sensibilidad local pospunción. El grupo de toxina botulínica (G3) mostró una reducción de la medición de rescate durante las 12 semanas |
D: duración; EVA: escala visual analógica; F: frecuencia; I: intensidad; mSSI: modified Symptom Severity Index; PGM: punto gatillo miofascial; PS: punción seca; SF-36: cuestionario Short-form36-items.
Las herramientas de medida mediante las que se evaluó la eficacia de la intervención fueron variables. El índice de cefalea fue utilizado en 3 estudios25,26,28, el índice de discapacidad por cefalea en uno31, la escala visual analógica se utilizó en 225,27 y el modified Symptom Severity Index en otros 229,30. En un caso, la metodología de medición de la intensidad no fue especificada con claridad24. Además, como indicadores secundarios de la efectividad de la técnica se utilizó la sensibilidad local a la presión de PGM como variable resultado en 3 estudios26,29,30, el umbral de dolor a la presión en 227,31, la movilidad cervical en 226,28 y la calidad de vida mediante la versión turca del cuestionario SF-36 en otro25.
Todos los estudios analizados reportaron una mejoría del dolor en los pacientes con cefalea, independientemente de las características de esta. Sin embargo, en varios estudios no se encontraron diferencias con respecto al otro grupo. Hesse et al.24 encontraron que la PS es igualmente efectiva en disminuir la frecuencia y la duración de los episodios de migraña que el tratamiento farmacológico con metoprolol. Karakurum et al.28, comparando la PS frente a la falsa acupuntura, y Sedighi et al.26, comparando la PS profunda frente a la PS superficial, encontraron en ambas ramas de tratamiento mejorías similares en el índice de cefalea. En este último estudio26, la mejoría sí que fue mayor en el grupo de PS en cuanto a movilidad cervical e índice de funcionalidad. En un estudio similar, Venancio et al.29 realizaron una comparación de 3 grupos de tratamiento: grupo 1 (PS), grupo 2 (inyección de lidocaína) y grupo 3 (inyección de toxina botulínica). Los 3 grupos mejoraron de forma significativa el dolor, y únicamente el grupo de lidocaína presentó una mejoría mayor en el ítem de sensibilidad local. El mismo autor había desarrollado previamente otro ensayo30 en el que se compararon 3 grupos con los mismos criterios de selección y las mismas variables resultado, con la única diferencia de que en el tercer grupo el tratamiento consistió en una administración de lidocaína al 0,25% más corticoide, en lugar de toxina botulínica. De nuevo, todos los grupos obtuvieron mejoría en las variables resultado, siendo superior para el tercer grupo en cuanto a la sensibilidad local y a la necesidad de medicación concomitante. El estudio de Gildir et al.25 observó una mejoría en la frecuencia, la duración y la intensidad en los pacientes con PS y también en el grupo de falsa PS. Sin embargo, existió una mayor mejoría en el índice de cefalea en el grupo de PS.
Respecto a la duración de la intervención, únicamente fue especificada en 2 estudios. En el de Gildir et al.25 la aguja permaneció insertada durante 20min en el PGM en el grupo de PS, mientras que en el de Karakurum et al.28 lo estuvo durante 30min. Asimismo, el protocolo de músculos intervenidos fue variable, habiendo 3 estudios25,29,30 en los que no se definieron qué músculos fueron tratados, ya que se intervinieron con base en hallazgos exploratorios. En los otros 5 ensayos24,26–28,31 sí hubo un protocolo específico de músculos a tratar. El trapecio fue el único músculo en común a todos estos estudios, siendo el resto variable. Los músculos suboccipitales se intervinieron en 3 estudios26,27,31.
Los planes de tratamiento y seguimiento también fueron altamente variables entre estudios: 3 realizaron una única sesión de PS26,29,30, con evaluación de los resultados en un tiempo variable, hasta 12 semanas en 229,30 y 4 semanas en otro26. Por el contrario, existen 2 estudios25,27 que realizaron hasta 3 sesiones semanales. En el caso de Hesse et al.24, los tratamientos se prolongaron hasta las 17 semanas, siendo el estudio que más sesiones de tratamiento realizó.
Ningún estudio documentó la aparición de efectos adversos graves, aunque se reportaron algunos efectos adversos leves, tales como náuseas24, dolor o miedo25.
Evaluación de la calidad metodológicaLa calidad metodológica de los ensayos incluidos se encuentra resumida en la tabla 2, indicando si «sí» o «no» se cumplen cada uno de los ítems de la escala PEDro.
Calidad de la evidencia
| Autor y año | 1a | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | Total | Calidad |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Gildir et al.25, 2019 | Sí | Sí | Sí | Sí | Sí | No | Sí | Sí | No | Sí | Sí | 8 | Alta |
| Hesse et al.24, 1994 | Sí | Sí | No | No | Sí | No | Sí | Sí | Sí | Sí | Sí | 7 | Alta |
| Kamali et al.27, 2019 | Sí | Sí | No | No | Sí | No | No | Sí | Sí | Sí | No | 5 | Moderada |
| Karakurum et al.28, 2001 | Sí | Sí | No | Sí | Sí | No | Sí | No | No | Sí | No | 5 | Moderada |
| Patra et al.31, 2018 | Sí | Sí | No | No | No | No | No | No | No | Sí | Sí | 3 | Baja |
| Sedighi et al.26, 2017 | Sí | Sí | No | Sí | No | No | No | Sí | Sí | Sí | Sí | 6 | Alta |
| Venancio et al.30, 2008 | Sí | Sí | No | Sí | No | No | No | Sí | Sí | Sí | No | 5 | Moderada |
| Venancio et al.29, 2009 | Sí | Sí | No | Sí | No | No | No | Sí | Sí | Sí | No | 5 | Moderada |
No: no presenta el criterio estudiado; Sí: presenta el criterio estudiado; 1: especificación de los criterios de elegibilidad; 2: asignación aleatoria; 3: asignación oculta; 4: comparabilidad entre grupos al inicio; 5: cegamiento de los sujetos; 6: cegamiento de los terapeutas; 7: cegamiento de los evaluadores; 8: seguimiento de los participantes (al menos un 85%); 9: análisis por intención de tratar; 10: comparación estadística entre grupos; 11: medidas puntuales y de variabilidad en cada grupo.
Tres estudios obtuvieron una puntuación global considerada de calidad alta24–26, siendo el estudio de Gildir et al.25 el que obtuvo un 8 como la mayor puntuación. Solamente el estudio de Patra et al.31 obtuvo una puntuación global considerada de calidad baja, mientras que el resto de los estudios evaluados27–30 obtuvieron una puntuación de 5, considerada como un nivel de calidad moderado. La puntuación media de los estudios evaluados fue de 5,5 puntos. Todos los artículos informaron de comparaciones estadísticas entre grupos (ítem 10) y todos coinciden en la ausencia del cegamiento del clínico encargado de proporcionar el tratamiento (ítem 6). Únicamente en el estudio de Gildir et al.25 se informó de cómo el proceso de asignación a una de las ramas de tratamiento fue oculto (ítem 3). En los estudios de Kamali et al.27, Karakurum et al.28, Hesse et al.24 y Gildir et al.25 se informó de un cegamiento de los sujetos (ítem 5), aunque exclusivamente en estos 3 últimos estudios24,28 se informó de un cegamiento del evaluador (ítem 7). Respecto a la similitud entre grupos de tratamiento a nivel basal (ítem 4), 5 estudios informaron de su presencia25,26,28–30. El ítem 11, por el cual los estudios deben reflejar las diferencias entre grupos como medida de efecto del tratamiento, fue cumplido por 4 estudios24–26,31.
DiscusiónLos estudios revisados ponen de manifiesto que los participantes que recibieron PS reportaron mejoría. La calidad metodológica de los estudios osciló entre alta y baja, siendo la mayoría de los estudios (4/8) de calidad metodológica moderada. La ausencia de cumplimiento del ítem 6 («todos los terapeutas que administraron la terapia fueron cegados») por parte de la totalidad de los estudios incluidos pone de manifiesto las dificultades a la hora de realizar un enmascaramiento del clínico con una técnica manual como la PS, lo que afecta a la calidad de los estudios que tratan de evaluar la efectividad técnica.
De los estudios analizados, 4 investigaron la efectividad de la PS respecto a otras alternativas no farmacológicas. Uno de ellos31 comparó la PS de forma aislada con un grupo de terapia manual y con la combinación de ambos procedimientos, demostrando que tanto el tratamiento con PS como con terapia manual fueron efectivos para la mejora del índice de cefalea y que la combinación de ambos tratamientos conseguía mejores resultados. Otro estudio27 comparó la PS con la fricción manual sobre el PGM, mostrando que se produce una disminución de la sensibilidad al dolor en el grupo de PS. Otros 3 estudios compararon la PS profunda con la denominada «falsa acupuntura»28, que consistió en la introducción de la aguja a nivel subcutáneo, o con la PS superficial25,26. En todos estos estudios podemos afirmar que las diferentes modalidades de inserción de la aguja a nivel subcutáneo consiguen el denominado «efecto aguja», al que se le atribuye capacidad de modular el dolor34. El grupo de PS profunda demostró un beneficio mayor en el índice de cefalea en uno de los estudios25 y una mayor mejora en el índice funcional en otro estudio26, mientras que en un tercero28 consiguió mayores mejoras en el grado de sensibilidad al dolor, así como en la limitación del rango de movilidad del cuello. Debido a esto, podría deducirse que la PS tiene efectos adicionales sobre otras técnicas de punción que no llegan a estimular el PGM.
Hubo 2 estudios que compararon la efectividad de la PS con terapias de infiltración de fármacos29,30, los cuales mostraban que todos los pacientes obtuvieron una mejoría significativa de los índices de dolor, sin diferencias entre grupos cuando se comparó la PS con cualquiera de las alternativas. Solo en el caso de la infiltración de lidocaína se observó que el dolor pospunción era menor, aunque es algo razonable teniendo en cuenta que se inyecta un anestésico local. Los autores interpretaron que los PGM deben ser estimulados y eliminados para conseguir una reducción del dolor efectiva.
Solo un ensayo comparó la PS con tratamiento farmacológico oral24 preventivo de migraña. Este estudio resulta de interés, ya que no encuentran diferencias estadísticamente significativas en frecuencia, duración e intensidad de los ataques entre ambas modalidades.
En relación con el mecanismo de acción de la PS, se relaciona con cambios locales sobre el músculo esquelético35, así como con efectos inhibitorios del dolor a nivel central a través de la sustancia gris periacueductal35–42. Por ello, al igual que en la toxina botulínica43, es posible que en sus mecanismos de analgesia participen mecanismos a nivel periférico y central.
En nuestra estrategia inicial de búsqueda decidimos incluir cefaleas de diversa fisiopatología, ya que algunos estudios han demostrado eficacia en dolores tales como neuralgias44. Sin embargo, estos estudios son solo series de casos y no encontramos ningún ensayo clínico que evaluara la eficacia de la PS en pacientes con neuralgia, por lo que no pudimos incluir este tipo de pacientes en nuestra revisión. Por esta razón, creemos que la eficacia de la PS en neuralgias de diversa etiología debería ser investigada en el futuro. Se sabe que la inyección de la aguja per se puede tener efectos analgésicos, y, en el caso de las cefaleas, queda abierta la pregunta de si es imperativa la desaparición del PGM para la efectividad de la técnica. Si bien es cierto que algunos estudios no muestran mayor efecto de la PS sobre la PS superficial o «falsa acupuntura» en algunas variables, creemos que es recomendable el uso de PS frente a otras alternativas al conseguir mejoras en la sensibilidad del dolor a la presión o la movilidad cervical, lo cual es un criterio diagnóstico de la cefalea cervicogénica45. En cualquier caso, la investigación comparativa entre ambas técnicas de punción, destinada a comprender sus efectos clínicos y los mecanismos subyacentes a ambas, es todavía escasa26.
A pesar de la mejoría reportada por los participantes en muchos de los estudios incluidos, debemos tener en cuenta que la relevancia clínica de estos resultados continúa siendo limitada, ya que una mejoría en parámetros tales como el índice de cefalea puede no repercutir en una gran mejoría en la vida diaria de los pacientes. Por ello, resulta necesario ser prudentes a la hora de valorar el potencial beneficio que podemos esperar de esta terapia.
Los efectos adversos leves son frecuentes con las técnicas de punción9; sin embargo, son muy raros los efectos adversos graves tales como el taponamiento cardíaco46, el neumotórax o el hematoma espinal epidural47. No obstante, dada la gravedad de estos, los clínicos entrenados en el uso de agujas deben estar prevenidos de la posibilidad de estos efectos y se deben adoptar las medidas adecuadas para prevenirlos. En nuestro estudio, ningún artículo incluido documentó estos efectos adversos graves. Sin embargo, teniendo en cuenta los bajos niveles de morbimortalidad de la PS comparados con la discapacidad que pueden producir los cuadros de cefalea y teniendo en cuenta que los ensayos disponibles muestran la efectividad de la técnica, un bajo riesgo y un bajo coste, creemos que podría resultar de utilidad en el manejo de los pacientes con cefalea.
Entre las principales limitaciones de nuestro estudio está la imposibilidad de realizar un metaanálisis debido a la heterogeneidad de las metodologías y los variables resultados entre estudios, lo cual pone de manifiesto la necesidad de desarrollo de protocolos específicos para aumentar el grado de reproducibilidad y comparabilidad de los estudios con PS. Debe destacarse que el índice de cefalea, además de tener una definición ambigua, no aparece entre las recomendaciones de medición de resultado en las guías de la International Headache Society para la realización de ensayos clínicos48. Entre los estudios incluidos, solamente la escala visual analógica25,27, la intensidad registrada en un diario24 y la necesidad de medicación de rescate29,30 son métodos contemplados en dicha guía. Además, futuros ensayos clínicos deberían especificar con mayor detalle los criterios de clasificación de los pacientes y evitar el estudiar muestras con características mixtas de cefalea. El hecho de limitar la búsqueda a estudios en inglés o español puede haber pasado por alto estudios publicados en otros idiomas. Finalmente, pese a la inviabilidad de realizar un metaanálisis, cabe destacar que todos los estudios analizados encontraron resultados que podrían considerarse positivos, por lo que en futuras revisiones debería analizarse la existencia de un sesgo de publicación.
ConclusionesA pesar de que la evidencia científica para el uso de la PS en cefaleas es moderada, esta es una técnica a considerar para el tratamiento de las cefaleas en la consulta, pudiendo utilizarse de forma rutinaria, bien de forma aislada, bien en combinación con terapias farmacológicas, al haber demostrado su utilidad para el tratamiento del dolor, con un buen perfil de seguridad.
FinanciaciónPBL cuenta con la beca predoctoral FPI (CPB09/18) del Gobierno de Aragón cofinanciada por el Programa Operativo del Fondo Social Europeo Aragón 2014-2020. La presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.