El Streptococcus agalactiae (S. agalactiae) es un germen frecuentemente colonizador asintomático y causante de sepsis neonatal y puerperal. Las infecciones en adultos, fuera del embarazo, son poco frecuentes. No se conoce la frecuencia de complicaciones neurológicas en adultos con infección invasiva por este microorganismo. Hemos estudiado la frecuencia y las características de la afectación del sistema nervioso central (SNC) en pacientes adultos con infección invasiva por S. agalactiae.
Pacientes y métodosSe revisó a todos los pacientes adultos con infección invasiva por S. agalactiae en un hospital terciario entre 2003 y 2011.
ResultadosEn 75 pacientes se aisló S. agalactiae en sangre, líquido cefalorraquídeo o líquido articular. De ellos, 7 (9,3%) tuvieron afectación neurológica: 5 hombres y 2 mujeres no embarazadas, con edades entre 20 y 62 años. Los diagnósticos fueron: absceso epidural secundario a espondilodiscitis con compresión medular, meningitis bacteriana aguda, ictus isquémico como presentación de endocarditis bacteriana (2 pacientes cada uno) y meningoventriculitis tras neurocirugía y derivación ventricular. Un paciente con endocarditis por S. agalactiae y S. aureus falleció en la fase aguda y otra a los 3 meses por neoplasia metastásica. El resto se recuperó sin secuelas. En todos los casos, hubo factores predisponentes sistémicos para la infección y 5 (71,4%) tenían rotura de barrera mucocutánea como posible origen de la infección.
ConclusionesLa afectación del SNC es relativamente frecuente en pacientes adultos con infección invasiva por S. agalactiae. El aislamiento de S. agalactiae debe hacer investigar causas predisponentes sistémicas y causas de rotura de barrera mucocutánea, sobre todo en meningitis.
Streptococcus agalactiae is frequently an asymptomatic coloniser and a cause of neonatal and puerperal sepsis. Infections in nonpregnant adults are uncommon. The frequency of neurological complications caused by invasive infection with this microorganism in adults remains unknown. Here, we study the frequency and characteristics of central nervous system (CNS) involvement in adults with invasive S. agalactiae infection.
Patients and methodsReview of all adults with invasive S. agalactiae infection between 2003 and 2011 in a tertiary hospital.
ResultsS. agalactiae was isolated from blood, CSF or synovial fluid in 75 patients. Among them, 7 (9,3%) displayed neurological involvement: 5 men and 2 nonpregnant women, aged between 20 and 62 years. Diagnoses were spinal epidural abscess due to spondylodiscitis with spinal cord compression; acute bacterial meningitis; ischemic stroke as presentation of bacterial endocarditis (2 patients each); and meningoventriculitis after neurosurgery and ventricular shunting. One patient with endocarditis caused by S. agalactiae and S. aureus died in the acute phase, and another died 3 months later from metastatic cancer. The other patients recovered without sequelae. All patients had systemic predisposing factors for infection and 5 (71,4%) had experienced disruption of the mucocutaneous barrier as a possible origin of the infection.
ConclusionsCNS involvement is not uncommon in adult patients with invasive infection caused by S. agalactiae. Isolating S. agalactiae, especially in cases of meningitis, should lead doctors to search for predisposing systemic disease and causes of mucocutaneous barrier disruption.
El Streptococcus agalactiae (S. agalactiae), o estreptococo beta-hemolítico del grupo B, es colonizador del tracto gastrointestinal, las vías urinarias, el aparato genital femenino y la piel. Es una causa frecuente de infección posparto y de sepsis, y meningitis neonatales1. En adultos, fuera del embarazo, la infección invasiva por S. agalactiae no es infrecuente, con una incidencia de 4,4 casos por 100.0002. Sin embargo, la infección del sistema nervioso central (SNC) por S. agalactiae en adultos es muy rara1-12. No se conoce la frecuencia con la que la infección invasiva por este microorganismo produce complicaciones neurológicas en adultos. En el presente estudio se analizan los casos de infección invasiva por S. agalactiae en adultos atendidos en un hospital terciario en un periodo de 7 años, con el fin de estudiar la frecuencia y las características de la afectación del SNC en estos pacientes.
Pacientes y métodosSe revisaron retrospectivamente las historias clínicas de todos los pacientes mayores de 18 años diagnosticados de infección sistémica o invasiva por S. agalactiae en nuestro hospital desde enero del 2003 hasta mayo del 2011. Para ello se revisó la base de datos del Servicio de Microbiología y se identificaron todos los aislamientos de S. agalactiae en el periodo de estudio. Se seleccionaron los aislamientos en localizaciones normalmente estériles, como hemocultivos, líquido cefalorraquídeo (LCR) y líquido articular (infección invasiva), descartándose los aislamientos en orina o piel. Entre los pacientes con infección invasiva por S. agalactiae, se recogieron todos los casos con afectación neurológica. Se obtuvieron datos epidemiológicos y clínicos, resultados de pruebas complementarias, tratamiento y evolución de estos casos con afectación neurológica.
ResultadosEn 75 pacientes se aisló S. agalactiae en hemocultivos (72), LCR (3) o líquido articular (2). De ellos, 7 (9,3%) tuvieron afectación neurológica: 5 hombres y 2 mujeres no embarazadas con edad media de 48 años (rango 20-62). Las características clínicas de los pacientes se presentan en la tabla 1.
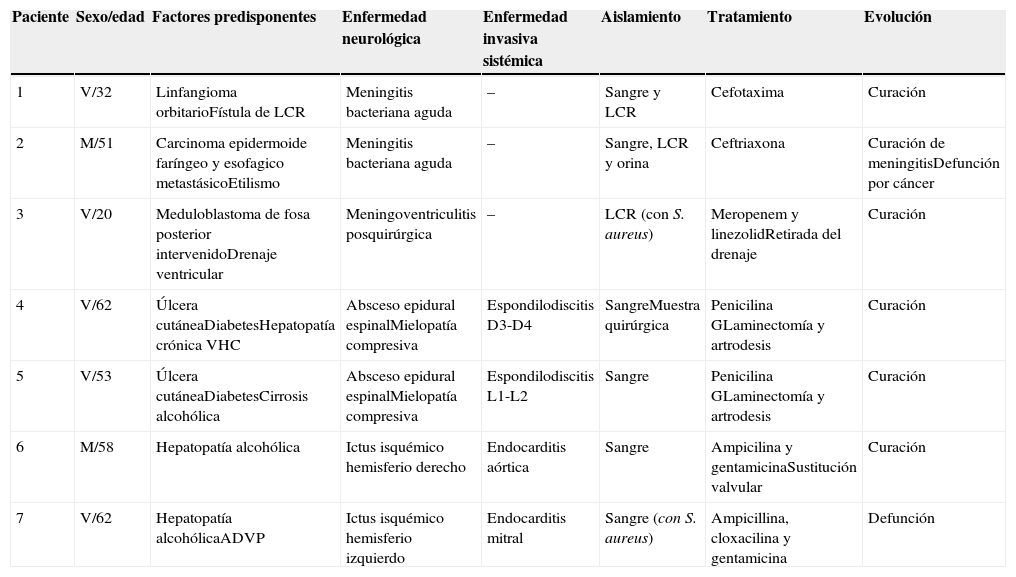
Características clínicas y evolución de los pacientes con afectación neurológica asociada a infección invasiva por S. agalactiae
| Paciente | Sexo/edad | Factores predisponentes | Enfermedad neurológica | Enfermedad invasiva sistémica | Aislamiento | Tratamiento | Evolución |
|---|---|---|---|---|---|---|---|
| 1 | V/32 | Linfangioma orbitarioFístula de LCR | Meningitis bacteriana aguda | – | Sangre y LCR | Cefotaxima | Curación |
| 2 | M/51 | Carcinoma epidermoide faríngeo y esofagico metastásicoEtilismo | Meningitis bacteriana aguda | – | Sangre, LCR y orina | Ceftriaxona | Curación de meningitisDefunción por cáncer |
| 3 | V/20 | Meduloblastoma de fosa posterior intervenidoDrenaje ventricular | Meningoventriculitis posquirúrgica | – | LCR (con S. aureus) | Meropenem y linezolidRetirada del drenaje | Curación |
| 4 | V/62 | Úlcera cutáneaDiabetesHepatopatía crónica VHC | Absceso epidural espinalMielopatía compresiva | Espondilodiscitis D3-D4 | SangreMuestra quirúrgica | Penicilina GLaminectomía y artrodesis | Curación |
| 5 | V/53 | Úlcera cutáneaDiabetesCirrosis alcohólica | Absceso epidural espinalMielopatía compresiva | Espondilodiscitis L1-L2 | Sangre | Penicilina GLaminectomía y artrodesis | Curación |
| 6 | M/58 | Hepatopatía alcohólica | Ictus isquémico hemisferio derecho | Endocarditis aórtica | Sangre | Ampicilina y gentamicinaSustitución valvular | Curación |
| 7 | V/62 | Hepatopatía alcohólicaADVP | Ictus isquémico hemisferio izquierdo | Endocarditis mitral | Sangre (con S. aureus) | Ampicillina, cloxacilina y gentamicina | Defunción |
Dos pacientes (pacientes 1 y 2) presentaron un cuadro de meningitis bacteriana aguda con fiebre, cefalea y rigidez de nuca de 7 y 2 días de evolución, respectivamente. La paciente 2 presentaba alteración del nivel de consciencia. El LCR contenía en ambos casos pleocitosis polimorfonuclear (4.640 y 3.800/mm3) con hiperproteinorraquia (2 y 1,5g/dl) e hipoglucorraquia (40 y 35mg/dl). Tras la curación de la meningitis, fueron diagnosticados de fístula de LCR (paciente 1) y carcinomas epidermoides de faringe y de esófago con metástasis ganglionares (paciente 2).
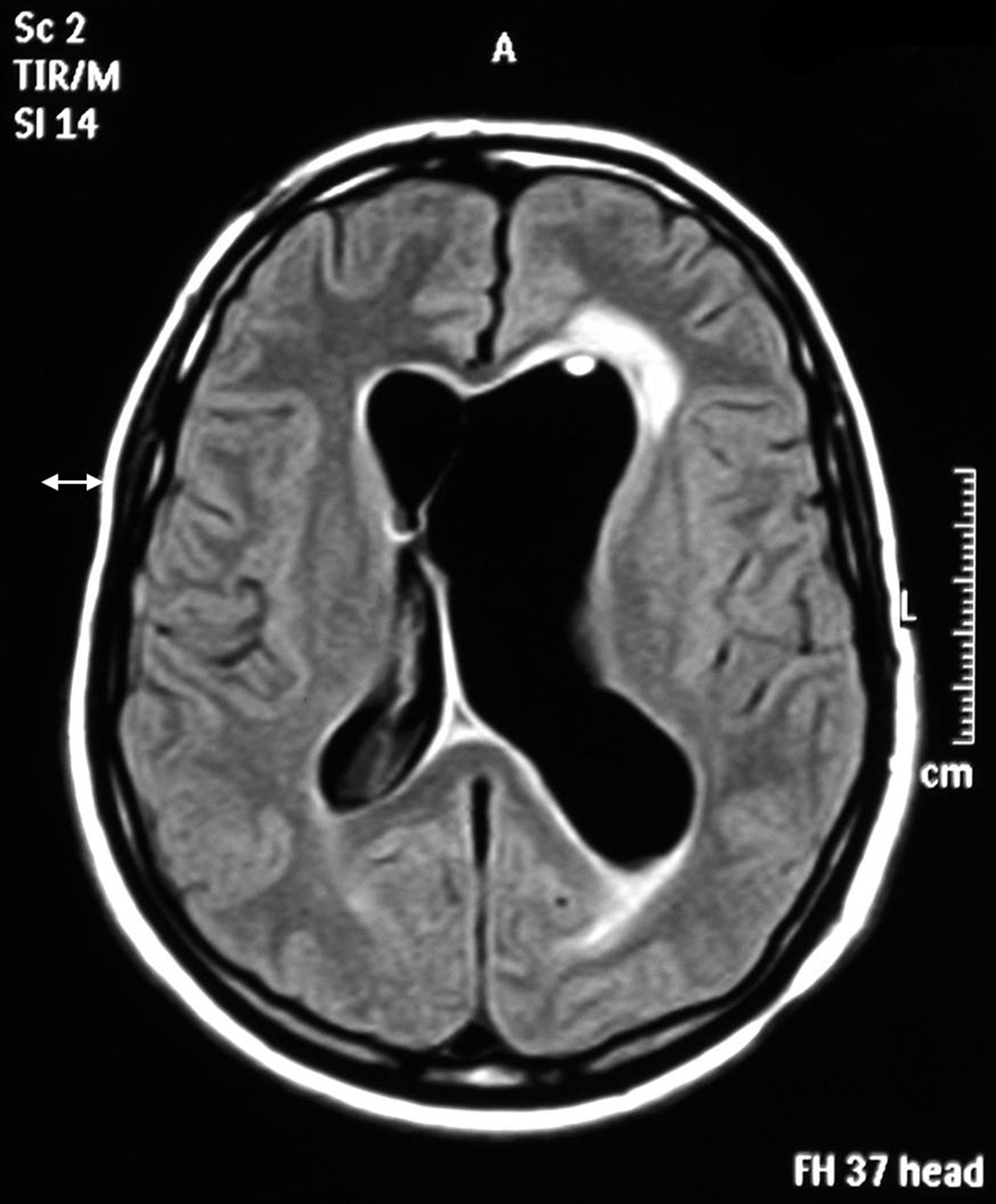
El paciente 3 presentó un cuadro de meningitis y ventriculitis, caracterizado por fiebre y disminución del nivel de consciencia, menos de 24 h después de drenaje ventricular, que se practicó por hidrocefalia después de una intervención de meduloblastoma de fosa posterior. El LCR contenía 2.000/mm3 leucocitos de predominio polimorfonuclear, 0,75g/dl de proteínas y 75mg/dl de glucosa. En la resonancia magnética (RM) craneal destacaba la captación de contraste meníngeo y ventricular (fig. 1).
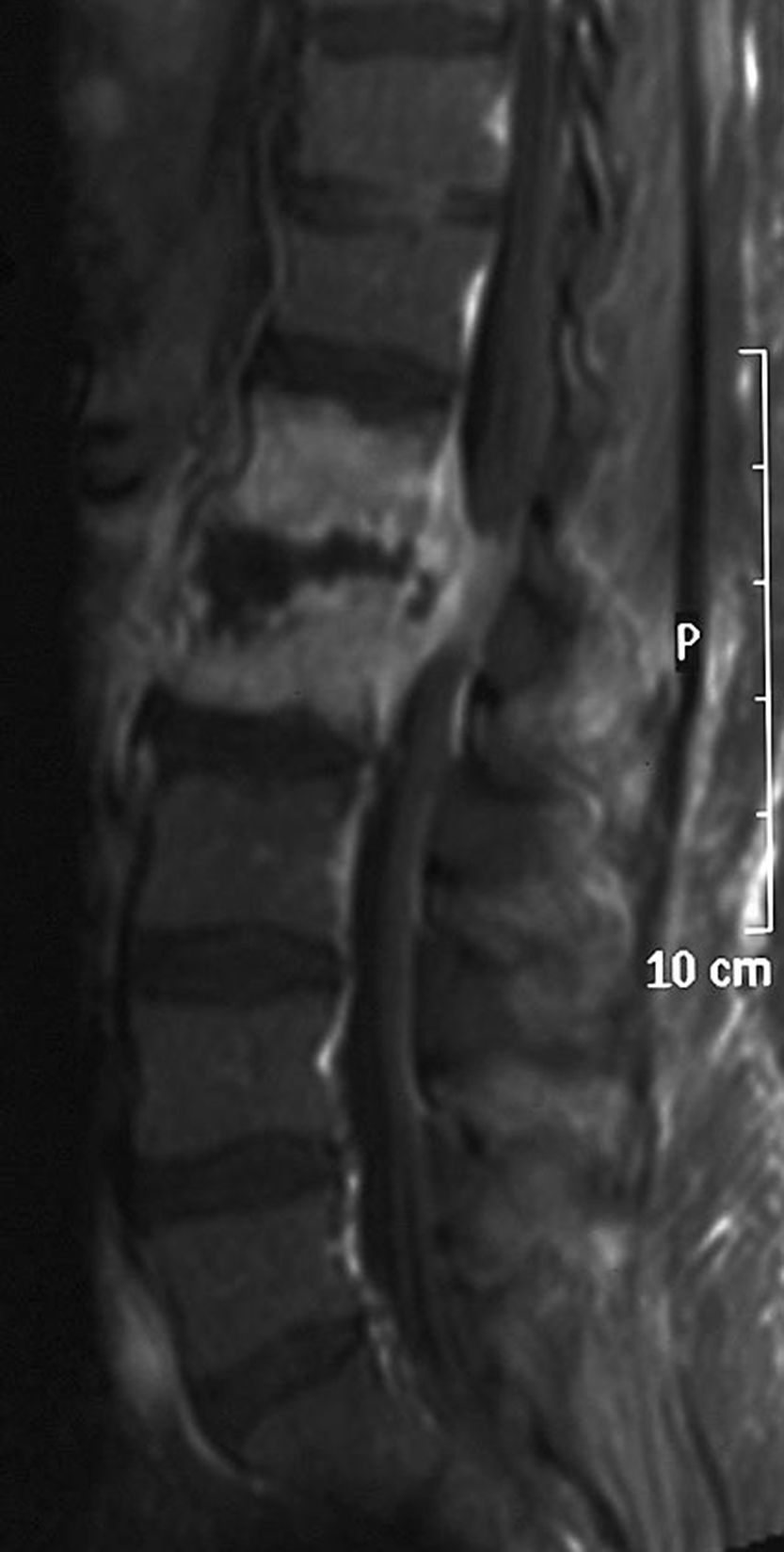
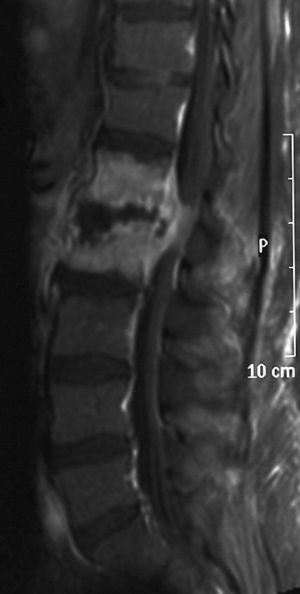
Dos pacientes (pacientes 4 y 5) acudieron a urgencias por un cuadro subagudo (2 y 1 semanas, respectivamente) de mielopatía progresiva con paraparesia, hipoestesia con nivel sensitivo en la exploración y piramidalismo. El paciente 5 presentaba además retención urinaria. En ambos casos, existían síntomas previos de fiebre y dolor de columna desde hacía 30 y 10 días, respectivamente, por los que no habían sido estudiados. La RM de columna demostró en los 2 pacientes espondilodiscitis con absceso epidural con compresión medular (fig. 2).
Dos pacientes (pacientes 6 y 7) ingresaron por ictus isquémico agudo hemisférico. La paciente 6 presentaba fiebre desde hacía 5 días, además de disnea moderada. El paciente 7 estaba febril al ingreso y, aparte de los síntomas focales, presentaba un cuadro confusional. En ambos casos, se auscultó soplo cardiaco y la ecocardiografía confirmó la presencia de verrugas valvulares cardiacas por endocarditis bacteriana.
Como factores sistémicos predisponentes para infección, 4 pacientes (57,1%) tenían etilismo crónico, 3 de ellos con hepatopatía crónica (uno cirrosis), uno hepatopatía crónica por virus C, 3 (42,9%) tenían tumores y 2 (28,6%) diabetes. Por otra parte, 5 de los 7 pacientes (71,4%) presentaban rotura de barrera cutánea, que pudo favorecer la infección invasiva a partir de bacterias de la piel: úlceras cutáneas (2 pacientes), fístula de LCR, uso de drogas por vía intravenosa y neurocirugía. En 2 de estos pacientes, hubo coinfección con otro germen cutáneo, el Staphylococcus aureus (pacientes 3 y 7).
Todos los aislamientos de S. agalactiae fueron sensibles a penicilina, ampicilina y cefalosporinas. Los pacientes fueron tratados con penicilina G o cefalosporina de tercera generación, excepto el paciente con meningitis y ventriculitis posquirúrgica asociada a S. aureus, que fue tratado con meropenem y linezolid. Los 2 pacientes con espondilodiscitis fueron sometidos a cirugía descompresiva y posterior estabilización. Se retiró la derivación ventricular en el caso de meningoventriculitis asociada.
Dos pacientes (28,6%) fallecieron, uno por fallo multiorgánico (paciente 7) y otra por la neoplasia de base, 3 meses tras la curación de la meningitis (paciente 2). En el resto de los casos hubo una evolución favorable desde el punto de vista de infectológico. Los 2 pacientes con mielopatía recuperaron la fuerza de forma completa gracias a la descompresión quirúrgica precoz. La paciente con ictus superviviente también recuperó su déficit motor.
DiscusiónCasi la mitad de las infecciones invasivas por S. agalactiae afecta a adultos2. Varios estudios indican que la incidencia de estas infecciones en adultos ha aumentado en las últimas décadas, probablemente en relación con el envejecimiento y enfermedades que facilitan la infección1,2,7. La infección invasiva por este microorganismo se localiza más frecuentemente en piel, tejidos blandos, hueso, articulaciones, vías urinarias, pulmón y peritoneo, además del aparato genital en el embarazo y el puerperio. La endocarditis es muy poco frecuente (0-3%). Entre el 19,4 y el 48% de los pacientes tienen bacteriemia sin foco1-8. En adultos, la infección del SNC por el S. agalactiae, casi siempre meningitis, es muy rara9-12. Suponen entre el 0,3 y el 4,3% de todas las meningitis bacterianas9,10. En contra de lo esperable, la meningitis por S. agalactiae asociada a embarazo es poco frecuente9,13 y no hubo ningún caso en la presente serie. La frecuencia de meningitis entre todos los casos de infección invasiva por S. agalactiae en adultos en este estudio fue del 4%. En otros trabajos, la frecuencia más habitual se ha encontrado alrededor del 1% (rango 0-4%)1-5, aunque en un estudio alcanzó el 9,8%6. En cambio, es de destacar que en nuestro estudio hubo afectación neurológica en el 9,3% de los pacientes con infección invasiva por este germen. Aunque en 4 de los casos el cuadro neurológico fue secundario a infección en otra localización (endocarditis y espondilodiscitis), en ellos los síntomas neurológicos fueron los motivos de por los que los pacientes consultaron en urgencias. La presencia de fiebre y otros síntomas, previos o simultáneos, orientaron al origen infeccioso de la enfermedad neurológica. Si bien tanto la endocarditis como la espondilodiscitis14 por S. agalactiae son enfermedades raras, en nuestro estudio todos los casos con esta localización de la infección tuvieron complicaciones neurológicas.
A parte del embarazo, un alto porcentaje de los adultos con infección invasiva por S. agalactiae tienen factores que pueden favorecer esta infección (entre el 64,6 y el 98,8%, según las series), sobre todo diabetes, insuficiencia renal, cáncer, hepatopatía y enfermedad cardiovascular1,3,5,6,8. En nuestro estudio, todos los pacientes con afectación neurológica tuvieron algún factor sistémico que podría favorecer la infección (hepatopatía, tumor, diabetes). Pero más llamativo es el hecho de que el 71,4% tuvo algún factor que suponía rotura de barrera cutánea o mucosa, que pudo constituir la puerta de entrada de la infección, ya que el S. agalactiae se puede encontrar colonizando piel y faringe. El hecho de que en 2 casos la infección se asoció al S. aureus apoya esta vía de entrada en ellos. Esta vía es obvia en los casos de meningitis asociada a fístula de LCR y de meningoventriculitis posquirúrgica asociada a derivación, y no descartamos que los carcinomas faríngeo y esofágico del otro caso de meningitis también hubieran sido causa de rotura de barrera. En una revisión de 64 meningitis por S. agalactiae, el 11% se asoció a comunicación del espacio subaracnoideo con la piel o las mucosas, y el 3% de ellas fueron posquirúgicas9. Nuestros resultados indican la necesidad de buscar causas de rotura de barrera en todo caso de infección invasiva por este germen, y en particular en todos los casos de meningitis.
La edad media de nuestros pacientes (48 años) es inferior a la comunicada en otros estudios en adultos que excluyen a mujeres embarazadas (58-63 años)1,2,4. La incidencia de la infección invasiva por S. agalactiae aumenta con la edad1,2, pero en nuestro grupo de pacientes con afectación neurológica la infección ha afectado a personas jóvenes y en edad media, todas con factores predisponentes, lo que indica que la edad es un factor de riesgo para esta infección probablemente por el aumento de estos factores.
El S. agalactiae es casi siempre sensible a penicilina, ampicilina y cefalosporinas1,6, como sucedió en nuestros casos. Por ello la mortalidad atribuible a la infección en nuestro estudio ha sido baja: solo un caso falleció en la fase aguda (14,3%), pero presentó coinfección por S. aureus, un germen asociado a endocarditis con alta mortalidad. La mortalidad global (28,6%) se encuentra en el rango de lo descrito en otros estudios (6,25-33%), en los que la comorbilidad y la edad son factores importantes para la mortalidad1,3-7. Como es lógico, la mortalidad asociada a meningitis es más elevada: en una serie el 66,7% de los pacientes con meningitis fallecieron, aunque la mortalidad global en la literatura fue del 34,4%9.
En conclusión, la afectación del SNC es relativamente frecuente en pacientes con infección invasiva por S. agalactiae. Aunque los casos de meningitis son relativamente raros, puede haber complicaciones neurológicas en otras infecciones graves por este microorganismo, como la endocarditis y la espondilodiscitis. El aislamiento de S. agalactiae debe hacer investigar causas predisponentes sistémicas y causas de rotura de barrera mucocutánea, sobre todo en meningitis.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
El presente trabajo se presentó parcialmente en la LXIII Reunión Anual de la Sociedad Española de Neurología. Barcelona, 2011.