Auditar la calidad de la atención brindada por nuestra consulta externa (CE) de Cuidados Paliativos (CP) tras su creación mediante la incorporación de un modelo de trabajo de cuidados paliativos precoces (CPP), y comparar nuestra experiencia con la recogida en la literatura.
Material y métodosPresentamos un estudio descriptivo observacional retrospectivo en el que analizamos a 100 pacientes consecutivos con cáncer avanzado atendidos en nuestra CE en 2013. Se analizan los casos a través de 20 variables seleccionadas por consenso, y agrupadas en 6 categorías (datos demográficos [2], datos del tumor [1], derivación a CE [1], diagnósticos clínicos CE [6], datos de actividad CE [7], datos de impacto CE [3]).
ResultadosLa edad media de los pacientes atendidos fue de 75 años, y el 38% padecía cáncer de pulmón. Un 17% de los pacientes cumplía criterios completos de CPP y otro 26%, criterios parciales. Tan solo un 33% de los pacientes cumplía criterios tradicionales de cáncer en situación terminal. Se han detectado diagnósticos clínicos novedosos en la muestra: hipovitaminosis D 35%, insuficiencia suprarrenal 18%, hipogonadismo 5%, encefalopatía quimioterápica y rádica 4%, conductas aberrantes asociadas al consumo de opioides 2%. Los pacientes precisaron una media de 3,5 visitas a la CE y 1,14 revisiones telefónicas, y la supervivencia media hasta el fallecimiento fue de 3,7 meses. Los pacientes derivados en tratamiento con quimioterapia (QTP) que cumplían criterios completos de CPP precisaron de más revisiones presenciales (media 6,12), y presentaron una supervivencia media de 7,7 meses. El 82% de los pacientes precisó de procedimientos diagnósticos o terapéuticos de ámbito hospitalario y el 31% recibió radioterapia paliativa. Dos tercios de los pacientes precisaron de ingreso en las camas de la Unidad de Cuidados Paliativos de agudos en algún momento en su evolución, y la mayoría fallecieron en la misma (44 pacientes para 56 fallecimientos). El número de visitas a Urgencias en el último mes de vida fue bajo (39 visitas para 56 pacientes), siendo bajo también el número de pacientes tratados con QTP en el último mes de vida (5,3%).
DiscusiónEl análisis no estadístico sugiere que la CE atiende a una población de procedencia y supervivencia variadas, pero con la característica común de una elevada complejidad en sus necesidades paliativas. Los datos preliminares no contradicen la hipótesis vigente, que afirma que los CPP pueden generar ahorros en el gasto sanitario.
ConclusionesNuestra experiencia inicial con una CE de CP sugiere que la aplicación de los CPP es posible en nuestro entorno. Por otro lado, nuestros resultados preliminares no parecen poner en tela de juicio ninguno de los posibles beneficios ya conocidos con la implementación de los novedosos programas de CPP.
To audit the quality of care delivered in our Outpatient Clinic (OC) after its inception following an early palliative care (EPC) model, and to compare our experience with the relevant literature.
Material and methodsA descriptive observational retrospective study was conducted on 100 consecutive advanced cancer patients who attended our OC in 2013. The cases are analyzed using 20 variables selected by consensus, and grouped into 6 categories (demographics [2], primary tumor [1], access to OC [1], OC clinical diagnoses [6], OC activity [7], impact [3])
ResultsThe mean age of the patients was 75 years, and 38% suffered from lung cancer. EPC criteria were completely fulfilled by 17%, and a further 26% partially fulfilled them. Only 33% of the patients would be considered traditional terminal cancer patients. Emerging clinical diagnoses were found in the sample: vitamin D deficiency 35%, adrenal insufficiency 18%, hypogonadism 5%, chemotherapy and radiotherapy induced encephalopathy 4%, aberrant opioid related behaviors 2%. The average number of visits to the OC was 3.5, plus an average of 1.14 telephone consultations, and the median follow-up among patients who died was 3.7 months. Patients on chemotherapy (CTP) who completely fulfilled EPC criteria had a higher average number of visits (6.12), and survived longer until death (7.7) months. Complex hospital diagnostic and therapeutic procedures were required in 82% of the patients, and 31% received palliative radiotherapy. Two thirds of the patients were admitted to the inpatient acute Palliative Care Unit at any given point during follow-up, and the majority died in the Unit beds (44 patients out of 56 deaths). The number of visits to the emergency department within 30 days of death was low (39 visits for 56 patients), and CTP within 30 days of death was also low (5.3%).
DiscussionThe non-statistical analysis suggests that the OC attends a population with a varied survival and origin, but with the common characteristics of complex palliative care needs. Our preliminary data do not contradict current hypothesis suggesting that EPC might be cost saving.
ConclusionOur initial experience with an OC suggests that an EPC model is feasible in our own environment. On the other hand, our preliminary data does not fail to support the potential benefits associated with the implementation of EPC.
En el pasado año 2012 la American Society for Clinical Oncology (ASCO) publicó una «opinión clínica provisional»1 fundamentada en gran parte en la evidencia proporcionada por un estudio aleatorizado controlado fase iii2. Basada en este estudio, la ASCO opina que los pacientes con cáncer de pulmón de células no pequeñas metastásico (CPNCPm) deberían poder optar a unos cuidados paliativos (CP) concurrentes con el tratamiento oncológico estándar, ya desde el momento de su diagnóstico. Entre los motivos que impulsan este nuevo posicionamiento de la ASCO está el hecho de que el estudio ya mencionado ha demostrado un claro beneficio en la supervivencia de los pacientes con CPNCPm tratados con un nuevo modelo de «cuidados paliativos precoces» (CPP) en consulta externa (CE). Aunque dicho beneficio no haya sido objetivado todavía con otros primarios tumorales, la combinación de CP con el tratamiento oncológico estándar ya ha demostrado otros beneficios tales como: mejoría en el control de síntomas, mejoría en la calidad de vida, mejoría en la satisfacción percibida por el paciente, reducción de la carga percibida por el cuidador y reducción de los costes secundarios a terapias fútiles en la atención al final de la vida. Por todo ello el panel de expertos de la ASCO ha consensuado una declaración final en el sentido de que «la combinación del tratamiento oncológico estándar y los CP debería ser considerada en fases tempranas de la enfermedad tumoral para cualquier paciente con cáncer metastásico o una elevada carga sintomática»1.
Tras la publicación del trabajo aleatorizado ya mencionado2, la Unidad de Cuidados Paliativos (UCP) del Hospital General Universitario Gregorio Marañón (HGUGM) procedió a desarrollar una CE similar a la del estudio en cuestión. La existencia de CE pioneras en el MD Anderson en Houston (EE. UU.)3, en la UCP del Instituto Catalán de Oncología4, así como en la UCP del Hospital Clínico de Madrid resultó de una gran ayuda para el diseño. Nuestra UCP del HGUGM está integrada en el Departamento de Oncología y atiende a unos 1.000 pacientes nuevos anuales, de los que el 85% son enfermos oncológicos. La creación de la CE contó con la preceptiva autorización de la Dirección del HGUGM y se efectuó al amparo de las iniciativas contempladas en el vigente plan estratégico de CP de la Comunidad de Madrid 20105.
De esta manera, en septiembre de 2010 se puso en marcha el proyecto piloto de nuestra CE, en principio tan solo dirigido a pacientes con cáncer de pulmón metastásico en tratamiento con quimioterapia (QTP), y que cumpliesen con los criterios de CPP. En febrero de 2011 se amplió la consulta a pacientes con decisión reciente de CP en el Comité de Tumores del HGUGM, así como a pacientes en situación terminal. Finalmente, ya en mayo de 2012 se produjo la tercera ampliación de la CE, esta vez para incluir a pacientes con cáncer no de pulmón metastásicos en tratamiento con QTP, y que cumpliesen con los criterios de CPP.
La CE en CP en el ámbito de los centros oncológicos terciarios, así como los CPP dentro de esta misma CE de CP, son todavía actividades muy poco frecuentes en nuestro campo6. Por este motivo, nos hemos planteado una iniciativa de auditoría clínica que describa detalladamente nuestra experiencia inicial y que nos proporcione algunos datos preliminares que nos permitan aproximarnos a algunos aspectos de nuestra asistencia potencialmente susceptibles de mejora. El presente trabajo recoge el funcionamiento de nuestra CE en 2013, una vez finalizadas las sucesivas ampliaciones, y en un momento en el que el perfil de los pacientes atendidos en la misma es ya relativamente estable.
Material y métodosEste trabajo es un estudio descriptivo observacional retrospectivo de 100 pacientes consecutivos atendidos en la CE de CP de nuestra UCP en 2013.
Descripción de la consulta externaLa CE fue diseñada en septiembre de 2010 para que incluyera los mismos profesionales, así como los mismos contenidos, definidos por el modelo norteamericano de referencia7. Estos contenidos siguen siendo en el momento del estudio los siguientes:
- -
comprensión de la enfermedad y educación
- -
manejo de síntomas
- -
toma de decisiones
- -
afrontamiento de la enfermedad avanzada
- -
prescripciones de nuevos fármacos, derivaciones a otros especialistas, exploraciones complementarias y citas de seguimiento.
La planificación de los tiempos de consulta se efectuó basándonos también en el mismo estudio inicial, en el cual se evidenció la necesidad de dedicar una hora por término medio a la consulta de primera valoración (rango 20 a 120min), así como la importancia de dedicar todavía más tiempo a los pacientes con peor calidad de vida7.
La actividad de la CE se reparte actualmente en la semana laboral entre una jornada completa, de 7 h, con presencia de un médico y una enfermera de la UCP; y 5 tardes, de 2,5 h cada una, con presencia de tan solo un médico. La distribución habitual actual de los tiempos en la CE es la siguiente:
- –
2 pacientes nuevos+2 revisiones+una urgencia en la jornada completa
- –
un paciente nuevo+una revisión en las medias jornadas de tarde.
Se ha planteado como un objetivo asistencial esencial de la CE, desde su inicio, el que los pacientes sean valorados por primera vez en un plazo inferior a 2 semanas desde la fecha de su derivación (3 semanas en el modelo norteamericano).
La financiación de esta nueva actividad asistencial de CE ha sido posible gracias a la expansión reciente del tiempo de dedicación profesional en nuestra institución. La extensión de la jornada laboral hasta las 37,5 h semanales nos ha permitido ampliar la asistencia en unas circunstancias en las que simultáneamente se nos restringen los recursos humanos del equipo.
Como se ha señalado ya más arriba, los criterios finales de acceso a la CE difieren de los del modelo de referencia y de los de nuestro diseño inicial. Así, se pueden distinguir claramente en la actualidad 4 grupos distintos de pacientes:
- -
Un primer grupo de pacientes está constituido por pacientes con cáncer metastásico en tratamiento con QTP (fundamentalmente pulmón y colon) que son remitidos por sus oncólogos responsables durante el tratamiento activo de la enfermedad para que se beneficien de las ventajas de los CPP. Estos pacientes son revisados en CE con una periodicidad mínima mensual siguiendo las recomendaciones del estudio inicial, ya que se trata de pacientes habitualmente complejos y sintomáticos. En este grupo, el profesional de CP se coordina con el oncólogo, aplicando las recomendaciones de los CPP.
- -
Un segundo grupo de pacientes está constituido por pacientes con cáncer metastásico en transición desde QTP a CP en los que el oncólogo responsable está ponderando ya la decisión de no prolongar el tratamiento activo, y en los que la CE sirve como mecanismo de introducción de los CP, facilitando su aceptación por parte de los pacientes y sus familias. En este grupo, también el profesional de CP se coordina con el oncólogo, aplicando las recomendaciones de los CPP. Estos pacientes son revisados en CE también con periodicidad mínima mensual, ya que se suele tratar de pacientes complejos y muy sintomáticos. En ocasiones, tras la resolución de la sintomatología o de cuadros intercurrentes, algunos pacientes vuelven a tratamiento activo oncológico.
- -
Un tercer grupo está constituido por pacientes en los que el Comité de Tumores acaba de tomar la decisión de no indicación de tratamiento activo, se encuentran sintomáticos y presentan un estado general aceptable que les permite acudir a la CE del hospital, lo que evita desplazamientos innecesarios al domicilio de los profesionales de CP del Equipo de Soporte de Atención Domiciliaria (ESAD). Estos pacientes son revisados en CE con periodicidades a veces de varios meses, ya que se trata de pacientes sintomáticos pero habitualmente menos complejos.
- -
Un cuarto grupo de pacientes está constituido por pacientes con cáncer metastásico en situación terminal pero que se encuentran con un estado general tan aceptable como los del tercer grupo. No existe un criterio previo establecido de periodicidad para las revisiones de estos pacientes.
Dada la historia previa de nuestra UCP, y hasta la puesta en marcha de la CE de CP, podemos afirmar que nuestro equipo carecía de experiencia previa acumulada en el manejo de los pacientes de los grupos primero, segundo y tercero.
Los pacientes de los grupos primero y segundo son informados por su oncólogo responsable de que se les remite a «una CE de CP», o a «una CE de soporte» en función de su conocimiento del diagnóstico y pronóstico, así como de su deseo de ser informados plenamente. Los pacientes del grupo tercero no son habitualmente informados personalmente de la derivación, sino que reciben en su domicilio la cita para la consulta. Los pacientes del grupo cuarto ya han tenido una exposición previa a programas de CP antes de acudir a la CE.
Variables seleccionadas y ejecución de la auditoría clínicaTras la correspondiente revisión de la bibliografía relevante relativa a los CPP, que se centra casi en exclusividad en el trabajo del equipo del Massachusetts General Hospital de Boston (EE. UU.)2, se efectuó por consenso de los autores la selección de 20 variables probablemente asociadas a la calidad de la asistencia brindada a los pacientes. Estas variables fueron agrupadas por conveniencia en categorías no necesariamente homogéneas:
- -
datos demográficos (2 variables): edad, sexo
- -
datos del tumor (una variable): tumor primario
- -
derivación a la consulta (una variable): tipo de paciente (grupos 1 a 4)
- -
diagnósticos clínicos de la consulta (6 variables): hipovitaminosis D, insuficiencia suprarrenal, hipogonadismo, conductas aberrantes por uso de opioides, encefalopatía quimioterápica y rádica, otros
- -
datos de actividad de la consulta (7 variables): médico responsable, revisiones presenciales, revisiones telefónicas, supervivencia en días de los fallecidos, lugar del éxitus, ingresos en la UCP, exploraciones complementarias y tratamientos complejos
- -
datos de impacto de la consulta en otros servicios (3 variables): uso de urgencias hospitalarias en el último mes de vida, empleo de QTP en el último mes de vida, participación de otros recursos de CP (ESAD y UCP de media y larga estancia etc.)
Los datos correspondientes a las diferentes variables se obtuvieron de una revisión detallada de la historia clínica. Desde el principio se desestimó realizar un análisis estadístico, dado el carácter descriptivo del trabajo. No obstante, se optó por elegir algunas medidas de tendencia central, por ser precisamente estas las empleadas en los estudios más relevantes2.
Especial atención hemos prestado a la revisión en la historia clínica de algunos diagnósticos novedosos de reciente aparición en la literatura. Algunos de ellos son recogidos en la práctica clínica por los profesionales tras una sospecha clínica (hipogonadismo iatrogénico, síndrome chemobrain–encefalopatía rádica, conductas aberrantes asociadas al empleo de fentanilos rápidos) y otros, sin embargo, están resultando tan frecuentes en nuestra experiencia preliminar, que algunos profesionales están realizando un screening sistemático a todos los pacientes (insuficiencia suprarrenal e hipovitaminosis D).
Además, se han revisado los datos de la actividad global de nuestra UCP en 2013 y 2012 en relación con visitas a urgencias y empleo de QTP en el último mes de vida, así como respecto de los perfiles de actividad en las 21 camas de nuestra UCP de agudos.
También hemos intentado estimar algunos costes de atención sanitaria a partir de:
- –
los datos proporcionados por el Servicio de Urgencias del HGUGM, respecto del coste aproximado de la atención durante 24h en la observación de Urgencias en nuestra institución de un paciente estándar de medicina (aproximadamente 600 euros)
- –
los datos proporcionados por el Servicio de Farmacia del HGUGM, respecto del coste aproximado en nuestra institución de un ciclo de QTP de segunda línea estándar en CPNCPm (aproximadamente 2.000 euros).
No se consideró necesario solicitar aprobación por el Comité de Ética de Investigación Clínica de nuestro centro para este estudio. La metodología de auditoría clínica paliativa es una práctica que no precisa de este requisito, estudios previos similares de auditoría clínica en nuestra UCP no fueron aceptados para su análisis por el mencionado comité por esta razón, y publicaciones recientes nacionales e internacionales de CP avalan nuestro criterio8,9.
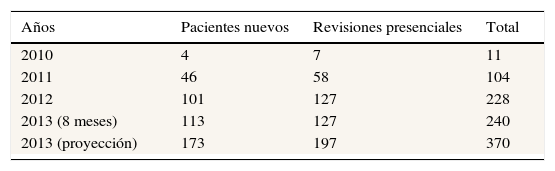
ResultadosLa muestra seleccionada de 100 pacientes consecutivos representa un porcentaje significativo de los pacientes atendidos en nuestra CE a lo largo de un año, tal y como se desprende de los datos recogidos en la tabla 1.
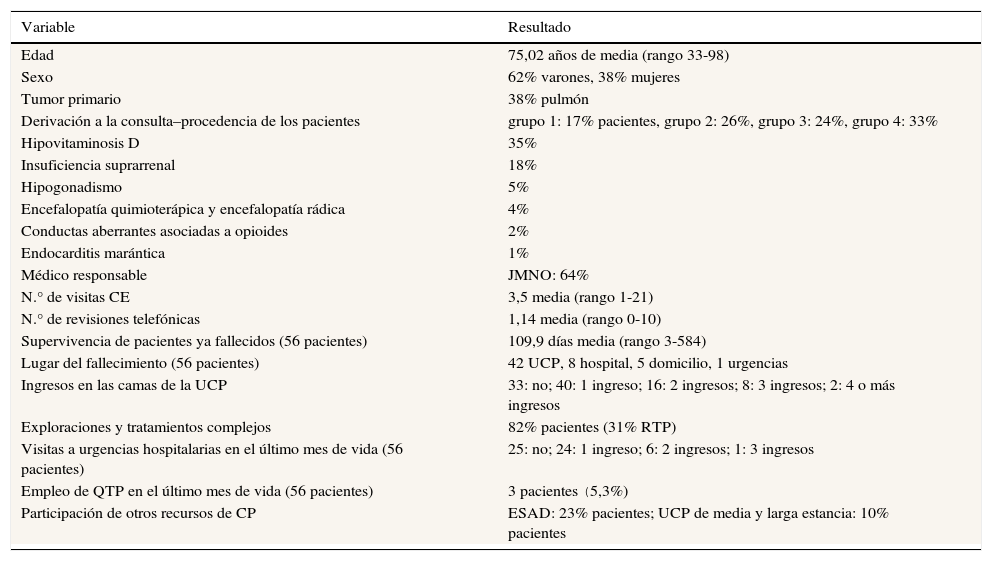
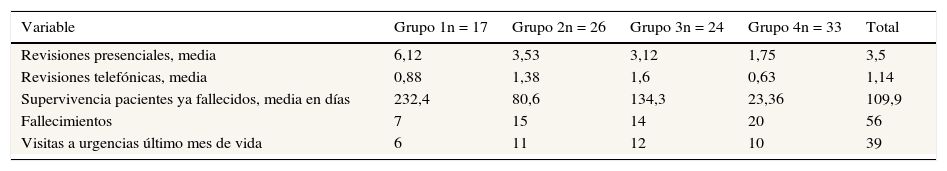
Se han agrupado los resultados de las 20 variables seleccionadas en la tabla 2, respetando las 6 categorías propuestas. En la tabla 3 se recogen además los resultados de 3 variables en función de la adscripción de los pacientes a cada uno de los 4 grupos definidos de derivación a la CE.
Resultados de las 19 variables seleccionadas en la muestra de 100 pacientes consecutivos atendidos en la CE
| Variable | Resultado |
|---|---|
| Edad | 75,02 años de media (rango 33-98) |
| Sexo | 62% varones, 38% mujeres |
| Tumor primario | 38% pulmón |
| Derivación a la consulta–procedencia de los pacientes | grupo 1: 17% pacientes, grupo 2: 26%, grupo 3: 24%, grupo 4: 33% |
| Hipovitaminosis D | 35% |
| Insuficiencia suprarrenal | 18% |
| Hipogonadismo | 5% |
| Encefalopatía quimioterápica y encefalopatía rádica | 4% |
| Conductas aberrantes asociadas a opioides | 2% |
| Endocarditis marántica | 1% |
| Médico responsable | JMNO: 64% |
| N.° de visitas CE | 3,5 media (rango 1-21) |
| N.° de revisiones telefónicas | 1,14 media (rango 0-10) |
| Supervivencia de pacientes ya fallecidos (56 pacientes) | 109,9 días media (rango 3-584) |
| Lugar del fallecimiento (56 pacientes) | 42 UCP, 8 hospital, 5 domicilio, 1 urgencias |
| Ingresos en las camas de la UCP | 33: no; 40: 1 ingreso; 16: 2 ingresos; 8: 3 ingresos; 2: 4 o más ingresos |
| Exploraciones y tratamientos complejos | 82% pacientes (31% RTP) |
| Visitas a urgencias hospitalarias en el último mes de vida (56 pacientes) | 25: no; 24: 1 ingreso; 6: 2 ingresos; 1: 3 ingresos |
| Empleo de QTP en el último mes de vida (56 pacientes) | 3 pacientes (5,3%) |
| Participación de otros recursos de CP | ESAD: 23% pacientes; UCP de media y larga estancia: 10% pacientes |
Resultados de 5 variables en función de la adscripción de los pacientes a cada uno de los 4 grupos de derivación a la CE posibles
| Variable | Grupo 1n = 17 | Grupo 2n = 26 | Grupo 3n = 24 | Grupo 4n = 33 | Total |
|---|---|---|---|---|---|
| Revisiones presenciales, media | 6,12 | 3,53 | 3,12 | 1,75 | 3,5 |
| Revisiones telefónicas, media | 0,88 | 1,38 | 1,6 | 0,63 | 1,14 |
| Supervivencia pacientes ya fallecidos, media en días | 232,4 | 80,6 | 134,3 | 23,36 | 109,9 |
| Fallecimientos | 7 | 15 | 14 | 20 | 56 |
| Visitas a urgencias último mes de vida | 6 | 11 | 12 | 10 | 39 |
La edad media de los pacientes atendidos fue de 75 años, mayoritariamente fueron varones, y casi el 40% de los mismos padecían un cáncer de pulmón. El 17% de los pacientes cumplían totalmente con el perfil de los CPP tal y como ha quedado definido en la literatura. Otro 26% presentaban una situación de la enfermedad que cumplía con algunos de estos mismos criterios. Tan solo un 33% podrían considerarse como candidatos «tradicionales» de los programas habituales de CP.
Los diagnósticos clínicos novedosos en la CE de reciente interés en la literatura oscilaron en su frecuencia de aparición desde el 35% de pacientes con hipovitaminosis D, hasta el 2% de pacientes con conductas aberrantes asociadas al consumo de opioides.
Por otro lado, casi 2/3 de los pacientes en la muestra fueron atendidos por el mismo profesional médico (JMNO), lo que refleja fielmente la distribución de cargas habituales para esta actividad entre los distintos miembros del equipo.
Los pacientes recogidos en la muestra acudieron a una media de 3,5 revisiones de presencia física y 1,14 telefónicas. La supervivencia media hasta el éxitus desde la primera valoración en CE fue superior a los 3 meses (109,9 días). Se observaron diferencias en estas 3 variables en relación con los 4 grupos definidos de procedencia de los pacientes (tabla 3). Así por ejemplo, los pacientes del grupo 1 en tratamiento activo con QTP precisaron de una mayor media de revisiones presenciales (6,12) y presentaron una supervivencia media más larga (232,4 días). Al contrario, los pacientes del grupo 4 tradicionalmente considerados de CP, precisaron de una media de revisiones presenciales más baja (1,75) y presentaron una supervivencia más baja (23,36 días).
Tan solo un 33% de los pacientes de la muestra no precisó ingresar en las camas de nuestra UCP en ningún momento. Por otro lado, la mayoría de los pacientes fallecidos lo fueron en las camas de la UCP (44/56), con un pequeño porcentaje que falleció en otros servicios del hospital (8/56) con ayuda del Equipo de Soporte Hospitalario, o en el domicilio con ayuda del ESAD (5/56). Tan solo un paciente falleció en las urgencias del HGUGM.
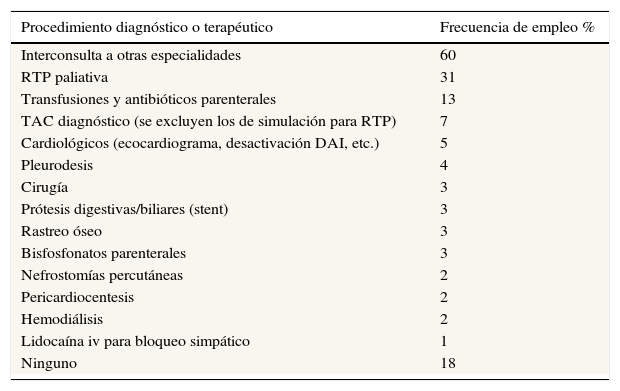
La inmensa mayoría de los pacientes (82%) precisaron de exploraciones complementarias o de tratamientos complejos de ámbito hospitalario. Es importante destacar la elevada frecuencia de pacientes en la muestra tratados con radioterapia paliativa 31%. En la tabla 4 se desglosa con detalle la mayoría de las exploraciones y tratamientos empleados.
Exploraciones complementarias y tratamientos complejos de ámbito hospitalario detectados en la muestra de 100 pacientes consecutivos atendidos en la CE
| Procedimiento diagnóstico o terapéutico | Frecuencia de empleo % |
|---|---|
| Interconsulta a otras especialidades | 60 |
| RTP paliativa | 31 |
| Transfusiones y antibióticos parenterales | 13 |
| TAC diagnóstico (se excluyen los de simulación para RTP) | 7 |
| Cardiológicos (ecocardiograma, desactivación DAI, etc.) | 5 |
| Pleurodesis | 4 |
| Cirugía | 3 |
| Prótesis digestivas/biliares (stent) | 3 |
| Rastreo óseo | 3 |
| Bisfosfonatos parenterales | 3 |
| Nefrostomías percutáneas | 2 |
| Pericardiocentesis | 2 |
| Hemodiálisis | 2 |
| Lidocaína iv para bloqueo simpático | 1 |
| Ninguno | 18 |
DAI: desfibrilador automático implantable; IV: intravenosa; RTP: radioterapia; TAC: tomografía axial computarizada.
En relación con el empleo de otros recursos sanitarios, los 56 pacientes fallecidos de la muestra generaron 39 consultas en urgencias del HGUGM en su último mes de vida (tabla 3). Además, 3 pacientes fueron tratados con QTP en el último mes de su vida (5,3% del total). Además del dato ya mencionado de utilización de las camas de nuestra UCP de agudos, el 23% de todos los pacientes precisaron de apoyo domiciliario por el ESAD y un 10% de derivación a UCP de media y larga estancia.
Coincidiendo con el desarrollo máximo de la actividad de nuestra CE en 2013, se han detectado cambios en algunos datos de actividad de nuestras camas de hospitalización de agudos en la UCP. Así, al comparar los datos de 2013 con 2012 se puede observar:
- –
una actividad global casi idéntica medida en ingresos, altas y estancias
- –
un incremento de los ingresos programados en un 33%
- –
un descenso de los ingresos urgentes en un 11,21%
- –
una reducción del porcentaje de fallecimientos en un 11,22% hasta alcanzar la mortalidad global actual del 74%
- –
un incremento del porcentaje de altas directas a domicilio y UCP de media y larga estancia en un 11,22%.
Presentamos la que creemos que es la primera serie de pacientes tratados en nuestro país en una CE de CP aplicando los nuevos criterios de los CPP. Aunque el porcentaje de pacientes atendidos en nuestra serie que cumplen criterios de CPP oscila entre el 17% (criterio estricto [grupo 1]) y el 43% (criterio ampliado [grupo 1+grupo 2]), pensamos que el análisis de los datos puede resultar de interés ya que 2/3 de los pacientes atendidos en la CE estaban de hecho fuera de los límites tradicionalmente empleados para incluir pacientes en programas de CP5. Por otro lado, la misma actividad de CE de CP está considerada en la actualidad como uno de los mayores retos inmediatos para nuestra especialidad. Los autores responsables de la definición de los CPP opinan que la deseable expansión del modelo de CE de CP debería estar precedida de una mayor documentación de su naturaleza, y de los elementos que lo caracterizan6. En este sentido creemos que nuestra serie aporta algunos datos preliminares que pueden resultar de interés.
En esta misma línea, una de las posibles ventajas de haber efectuado este estudio sobre una muestra de pacientes atendidos en 2013 radica en el hecho de haber transcurrido ya tiempo suficiente como para poder apreciar los resultados de trasladar el modelo de CE del referente norteamericano7. Además, los pacientes con independencia de su procedencia (grupos 1-4) han sido atendidos de forma muy similar, aplicando para todos ellos los mismos contenidos de CE definidos para los CPP.
No obstante, se deben señalar de nuevo algunas diferencias (ya descritas más arriba) en la atención a los pacientes. Ya hemos mencionado las diferencias en las frecuencias mínimas preestablecidas para las revisiones. También hemos mencionado las diferentes formas de ofrecer la CE a los pacientes y sus familias en función de su procedencia. En este sentido, hemos seguido recomendaciones recientes de la literatura que sugieren que los pacientes mismos prefieren el título de «CE de soporte»10,11. De hecho, los recelos de la familia respecto de la información que sería transmitida en la CE han motivado, en contadas ocasiones, un contacto previo familiar con el profesional de CP antes de la valoración presencial.
En este sentido, creemos que resulta muy lógica la preocupación por parte de las familias (y de los profesionales de otras especialidades) ante la posibilidad de que los profesionales de CP anticipemos innecesariamente conversaciones, y decisiones, acerca de la etapa final de la vida. Nuestro estudio no permite analizar el contenido de nuestras conversaciones con los pacientes y familias, si bien resulta tranquilizador el hecho de que estos contenidos ya han sido analizados en el modelo norteamericano. Parece ser que, en las visitas iniciales, los profesionales de CP tan solo nos dedicamos a generar un clima de confianza que permite construir relaciones eficaces de apoyo a largo plazo, para que posteriormente el paciente y su familia puedan afrontar la enfermedad terminal6.
Los datos globales de actividad de nuestra CE desde su creación a finales de 2010 muestran una tendencia a la expansión de la misma (tabla 1). Por fortuna, en nuestro caso el crecimiento de la demanda de CE se ha acompañado también de un crecimiento de los recursos humanos asignados. Un reciente estudio advierte de las dificultades financieras y de personal que padecen las CE de CP en EE. UU., como consecuencia de un crecimiento muy reciente y excesivamente rápido12.
Antes de proceder a discutir los datos obtenidos en las variables seleccionadas para nuestro estudio, resulta importante destacar que existen diferencias poblacionales, metodológicas y de calidad entre nuestro trabajo retrospectivo y el trabajo prospectivo aleatorizado controlado original2. Estas diferencias no permiten establecer ningún tipo de comparación significativa. No obstante, se proporcionan datos comparativos en aquellas variables en las que puedan servir de orientación para investigaciones futuras.
En este sentido pudiera resultar interesante señalar:
- –
la similitud en la media de visitas en ambas CE (3,5 en nuestra serie versus 4 en la original)
- –
la posibilidad de acudir a las revisiones telefónicas en nuestra CE (1,14 media en nuestra serie)
- –
tiempos de espera relativamente breves para la primera valoración en ambas CE (inferior a 2 semanas en nuestra serie, inferior a 3 semanas en la original)
- –
la existencia de seguimientos prolongados de los pacientes ya fallecidos en ambas CE, con supervivencias correspondientes a fases no terminales de la enfermedad tumoral (3,7 meses media total y 7,7 meses media del grupo 1 en nuestra serie versus 5,7 meses en la original).
Por otro lado, creemos que nuestra serie proporciona algunos datos que sugieren que la población atendida en nuestra CE, a pesar de su variada procedencia y supervivencia, se caracteriza por la elevada complejidad en sus necesidades paliativas (82% pacientes con procedimientos complejos hospitalarios), lo que quizás pudiera explicar parte de los ingresos en la UCP (67% de los pacientes).
La presencia de 6 diagnósticos clínicos novedosos resulta de difícil interpretación: ¿elevada sospecha diagnóstica por parte de los médicos?, ¿muestra no representativa con algún sesgo introducido en la derivación a la CE?, etc. Es evidente que la mayoría de estos diagnósticos son de reciente aparición en la literatura paliativa: hipovitaminosis D13,14, insuficiencia suprarrenal15, hipogonadismo16, encefalopatía quimioterápica y rádica17, y conductas aberrantes asociadas a consumo de opioides18. Estudios futuros prospectivos podrían aclarar la verdadera relevancia de estos hallazgos.
Además parece que la población atendida en la CE en situación terminal se integra en los circuitos de CP de Madrid, a tenor de los datos de utilización de recursos (ESAD, Equipo de Soporte Hospitalario, UCP de agudos, UCP de media y larga estancia), así como por la baja frecuencia de fallecimientos en los servicios de Urgencias. En este sentido, también hay que mencionar que los datos comparativos de actividad en nuestras camas de hospitalización de agudos de la UCP, entre 2012 y 2013, podrían indicar que la CE puede estar facilitando un mejor rendimiento de las mismas.
Finalmente, los datos de frecuentación de las Urgencias del HGUGM en el último mes de vida de los pacientes en la muestra (69 visitas por cada 100 pacientes) son inferiores a las visitas a Urgencias detectadas en toda la población atendida por la UCP (113 visitas por cada 100 pacientes). Además, los datos de empleo de QTP en el último mes de vida de los pacientes en la muestra (5,3%) son también inferiores a los datos de toda la población atendida por la UCP (16%). Es evidente que no podemos atribuir sin más a la actividad de la CE las diferencias detectadas en visitas a Urgencias y empleo de QTP (se precisan estudios prospectivos y controlados para confirmar si estas diferencias son reales). No obstante, los datos no resultan sorprendentes a tenor de lo ya publicado respecto de los CPP y, de confirmarse, permitirían argumentar un ahorro de costes sanitarios mediante esta actividad (aproximadamente 600 euros por cada visita a Urgencias no efectuada, y aproximadamente 2.000 euros por cada ciclo de QTP no administrado). Obviamente, cualquier futuro trabajo que investigue el posible ahorro de costes mediante la actividad de CE de CP deberá tener también en cuenta una evaluación económica global de la misma. Esta evaluación deberá incluir un análisis de los costes formales e informales (derivados a las familias), así como de los directos e indirectos de los CP, y de los ahorros generados en otros recursos sanitarios formales19.
En nuestra opinión, la discusión de estos últimos datos (a pesar de su escasa significación estadística) precisa de una reflexión en profundidad acerca del nuevo concepto de «QTP agresiva al final de la vida».
El fenómeno de la QTP agresiva en el último mes de vidaEs un hecho no discutido que el crecimiento anual en los costes directos asociados al cuidado de los pacientes con cáncer es insostenible para la economía de un país como EE. UU. Por ello, algunos autores han propuesto ciertas recomendaciones para una reducción razonable de los costes de la atención al enfermo oncológico avanzado20,21, entre las que se encuentra la de incorporar precozmente los CP para facilitar la discusión de la transición desde QTP a CP y evitar la QTP agresiva en las últimas semanas de vida.
No es este el ámbito adecuado para discutir las 2 primeras opciones de ahorro, pero sí lo es para discutir la tercera. De hecho creemos que los resultados que presentamos no contradicen la vigente hipótesis de que una CE de CPP, en un centro de cáncer terciario, es uno de los escasos mecanismos de los que disponemos en la actualidad para controlar racionalmente el gasto sanitario en pacientes oncológicos avanzados.
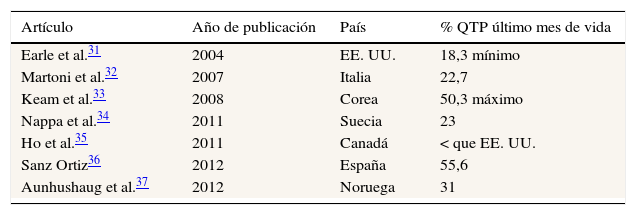
El fenómeno denominado «QTP agresiva al final de la vida» no es nuevo en la literatura especializada, tal y como manifiesta la tabla 5. Los autores mencionados previamente21 estiman que en EE. UU. un mínimo de un 20% de enfermos recibe QTP en las 2 últimas semanas de sus vidas.
«QTP agresiva al final de la vida». Porcentaje de pacientes que recibieron QTP en el último mes de sus vidas según distintos estudios en diferentes países
| Artículo | Año de publicación | País | % QTP último mes de vida |
|---|---|---|---|
| Earle et al.31 | 2004 | EE. UU. | 18,3 mínimo |
| Martoni et al.32 | 2007 | Italia | 22,7 |
| Keam et al.33 | 2008 | Corea | 50,3 máximo |
| Nappa et al.34 | 2011 | Suecia | 23 |
| Ho et al.35 | 2011 | Canadá | < que EE. UU. |
| Sanz Ortiz36 | 2012 | España | 55,6 |
| Aunhushaug et al.37 | 2012 | Noruega | 31 |
QTP: quimioterapia.
Los argumentos a favor de estos elevados porcentajes de QTP en el último mes de vida radican, en parte, en las expectativas del profesional médico. Estas expectativas tienen un fundamento científico bien real. Así por ejemplo, una reciente revisión sistemática de la literatura concluye que la QTP prolonga la supervivencia entre 21 y 84 días más que el placebo en enfermos con cáncer de pulmón de células pequeñas metastásico22. No obstante, la misma revisión admite desconocer el impacto real de estos protocolos en la calidad de vida de los pacientes.
La aparentemente imparable tendencia a invadir el último mes de vida de los pacientes oncológicos avanzados con QTP tiene también argumentos científicos muy convincentes en contra. Así, es bien conocido el hecho de que los enfermos con tumores sólidos avanzados con bajos niveles de capacidad funcional (ECOG 3 o 4), y a quienes se les administra QTP, no presentan una mayor supervivencia23. El peligro del sobretratamiento de estos pacientes con QTP es una realidad a tener muy presente: tanto por el consiguiente empeoramiento de la calidad de vida, como por el despilfarro económico de unos recursos sanitarios limitados.
Por otro lado, las propias expectativas del paciente y su familia también influyen en los elevados porcentajes de QTP en el último mes de vida. Desafortunadamente, en este caso, las expectativas no tienen ningún fundamento científico. De hecho, el problema de las expectativas desmedidas de los enfermos respecto de los posibles beneficios de la QTP paliativa está siendo objeto reciente de investigación.
Los mismos autores del modélico estudio fase iii2 analizaron con posterioridad las posibles causas de sus datos. Para su sorpresa descubrieron que 1/3 de los pacientes creían que su cáncer era curable y 2/3 creían que el objetivo de la QTP era eliminar todo el cáncer, y ello a pesar de haber sido plenamente informados al comienzo del estudio. Al comparar los 2 brazos del estudio, observaron que los pacientes que recibieron QTP junto a la CE de CPP comprendieron mejor su pronóstico, lo que condujo a un mayor rechazo de la QTP al final de la vida por decisión del propio enfermo24.
En un reciente trabajo, Weeks et al.25 estudiaron a 1.193 pacientes en EE. UU. en un estudio nacional, prospectivo, observacional de cohortes con cáncer de pulmón y colon metastásicos, recién diagnosticados y tratados. El 69% de los pacientes con cáncer de pulmón y el 81% de los pacientes con cáncer colorrectal no entendieron que la QTP no podía curar su cáncer. Los pacientes que puntuaron más alto en su percepción subjetiva de que la comunicación era buena con su médico eran los que estadísticamente tenían más riesgo de tener creencias erróneas acerca de la QTP. Además, se detectó la influencia de factores educativos y culturales, y se demostró que el contacto real con los primeros ciclos de QTP no permitió corregir la creencia errónea. Los autores concluyeron que la mayoría de los pacientes que reciben QTP paliativa en cáncer metastásico tienen creencias erróneas respecto de la QTP, lo que compromete la capacidad del paciente para tomar decisiones informadas. Los profesionales pueden intentar corregir dichas creencias, pero al precio de una menor satisfacción del paciente con el profesional.
En el editorial de Smith et al.26, que acompañaba al trabajo anterior, los autores señalaban que el autoengaño es una herramienta fundamental para afrontar el cáncer, y que existe un sesgo optimista propio del ser humano en toda actividad que realiza. La combinación de las expectativas excesivas de los pacientes con la dificultad para el oncólogo de abordar una conversación difícil está conduciendo al fenómeno de la QTP agresiva al final de la vida.
Este fenómeno no es exclusivo del mundo anglosajón. En el reciente trabajo de Gironés et al.27 realizado en nuestro país, en una muestra de 80 pacientes geriátricos con cáncer de pulmón plenamente informados de su diagnóstico y pronóstico, 2/3 de los mismos seleccionaron opciones de tratamiento agresivas a pesar de haber sido informados de las toxicidades correspondientes. Los autores observaron que el objetivo de estos pacientes ancianos españoles era prolongar la supervivencia y no controlar la sintomatología.
En nuestra propia experiencia clínica, adquirida en la CE a los largo de estos años, hemos podido confirmar algunas de las observaciones recogidas en los estudios arriba citados. De hecho el 26% de nuestros pacientes, los pertenecientes al grupo 2 de procedencia, están obteniendo un beneficio de los CPP fundamentalmente en este ámbito de afrontamiento precoz de la enfermedad avanzada/terminal.
Efectivamente, los pacientes y sus familiares parecen tener una cierta tendencia a sobreestimar el beneficio positivo de la QTP paliativa. El abandono de la QTP se sobreentiende como un abandono terapéutico por parte del oncólogo y el centro hospitalario. Dicho de otra forma, la notificación por parte del oncólogo del cese de la QTP por su inutilidad, puede ser percibida por paciente y familia como una mala noticia que indica que ya «no se puede hacer nada». No resulta pues sorprendente que una «CE de soporte» en la misma institución, con relación fluida con la CE de Oncología, sea percibida como menos amenazante por el paciente y familia que la derivación a su médico de Atención Primaria o al ESAD. De hecho, en algunos casos excepcionales la derivación a la CE es provisional, como consecuencia de un empeoramiento de la capacidad funcional del paciente. En estos casos, una eventual mejoría de los síntomas y la capacidad funcional puede conllevar la vuelta a la QTP paliativa, si el paciente así lo desea (en la práctica la mayoría de los pacientes no desean hipotecar su mejoría arriesgando de nuevo con QTP).
En otras palabras, nuestra experiencia nos enseña que estos pacientes en transición reciente desde una QTP paliativa ambulante necesitan no perder el vínculo o línea vital con el centro terciario tratante. La oferta de la CE de CP precoz les permite evitar la sensación de abandono terapéutico que conlleva el final de la QTP paliativa, y permite excluir esta consideración equivocada de la decisión de prolongar una QTP potencialmente agresiva. Es sorprendente comprobar todos los días como los CP administrados en la CE son percibidos como una fuente de esperanza por parte de los pacientes, a pesar de la honestidad habitual con la que los administran nuestros profesionales. Una vez introducidos en estos cuidados los pacientes no rechazan la extensión de los mismos a otros programas de CP (domicilio, etc.), que inicialmente pueden mirar con suspicacia. Tal y como hemos señalado en otros trabajos, convendría seguir insistiendo en la enorme importancia del difícil quehacer cotidiano de CP, que consiste en equilibrar honestidad con esperanza a la hora de comunicar una información pronóstica, y ello a pesar de la aparente contradicción que supone informar honestamente de una situación terminal, e intentar mantener al mismo tiempo la esperanza28.
Por último, es importante señalar de nuevo que existen importantes limitaciones en nuestro trabajo que obligan a considerar los resultados como una simple aproximación preliminar. Una primera limitación radica en la metodología retrospectiva de recogida de las variables. No obstante, y en opinión de cualificados especialistas en metodología de investigación de CP, los estudios observacionales bien diseñados son una alternativa de importancia para obtener información respecto de nuevas intervenciones en nuestro campo, a pesar de lo limitado de las estimaciones19. En este sentido, estamos razonablemente satisfechos con la selección de la muestra, que fue efectuada con la intención de minimizar los sesgos y reproducir lo más fielmente posible la actividad real de la CE. Por supuesto, confiamos en que la publicación futura de nuevos estudios prospectivos aleatorizados, actualmente en curso en Europa29, contribuya a clarificar definitivamente la eficacia de los programas de CPP.
Una segunda limitación radica en el hecho de estar describiendo la actividad de una CE en un único centro con sus características propias, lo que impide extrapolar resultados a otros programas de CP que no cumplan las mismas características: UCP de agudos avanzada y veterana en un hospital terciario con centro monográfico de cáncer. De hecho, este tipo de limitación ya fue señalada acertadamente en un editorial complementario del estudio modelo30.
ConclusionesNuestra experiencia inicial con una CE de CP, y en la que se aplican CPP a un porcentaje suficiente de los pacientes, sugiere que esta actividad asistencial es posible en nuestro entorno. Por otro lado, nuestros resultados preliminares no parecen poner en tela de juicio ninguno de los posibles beneficios ya conocidos con la implementación de los novedosos programas de CPP, incluyendo la posible reducción de los porcentajes de QTP agresiva al final de la vida.
En este sentido, compartimos plenamente la opinión manifestada por Kelley y Meier30, quienes sugieren que los profesionales de CP debemos colaborar activamente para lograr un cambio de paradigma en nuestro ámbito. Esta nueva orientación de los CP debe dirigirse hacia una intervención más precoz en el manejo del paciente con cáncer avanzado. Los CP se han caracterizado históricamente por su flexibilidad y adaptabilidad en respuesta a las necesidades del paciente y su familia. Estamos convencidos de que ante el reto de los CPP ambulantes hospitalarios lograremos de nuevo implementar los cambios que resulten precisos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los servicios del HGUGM que han derivado sus pacientes a nuestra CE; especialmente al Servicio de Oncología Médica, y particularmente al Dr. García Gómez, la Dra. García Alfonso y la Dra. Álvarez Álvarez.