La enfermedad arterial obstructiva periférica (EAOP) es una patología con alta prevalencia en nuestro medio, cuyo diagnóstico debe llevar asociados los estudios necesarios para descartar la existencia de enfermedad vascular en otros sectores, fundamentalmente a nivel coronario y carotídeo. La Atención Prima-ria debe asumir, junto con la atención especializada, el diagnóstico, control de factores de riesgo cardiovascular y seguimiento de los pacientes con EAOP, para lo cual precisa de una coordinación entre los dos niveles asistenciales, así como el disponer de métodos sencillos en cuanto a su realización, pero fiables en cuanto a su interpretación. Estos criterios los reúne la toma de presión arterial sistólica en tobillo mediante doppler y la realización del índice tobillo/brazo.
Peripheral occlusive arterial disease (PAOD) is a highly prevalent condition in our media. Others studies should be associated to its diagnosis in order to rule out the existence of vascular disease in other sectors, primarily on the coronary and carotid level. Primary Health Care must participate in coordination with Specialized Health Care in the diagnosis, cardiovascular risk control and follow-up of patients with PAOD. Thus, there must be coordination between the two care levels and simple diagnostic methods with reliability for their interpretation are needed. These simple methods are systolic blood pressure measured at the ankle with doppler probe and ankle/ brachial Index.
La enfermedad arterial obstructiva periférica (EAOP) es una entidad clínica íntimamente relacionada con patologías frecuentes como la hipertensión arterial, la diabetes y las dislipemias, entre otras, que puede derivar en amputaciones y mayor riesgo de muerte cardiovascular.
Se han realizado múltiples trabajos sobre la prevalencia de esta patología. Los realizados en Atención Primaria (AP) han utilizado métodos de estudio no invasivos y nos aportan una prevalencia del 29% de EAOP en personas mayores de 70 años1,2. En nuestro país, un trabajo reciente3 demuestra que la patología vascular supone el 5,9% de las consultas en AP y, dentro de ellas, las consultas por sospecha de isquemia en miembros inferiores representan el 26,2%.
La anamnesis y la exploración física aportan información objetiva, ya que permite analizar factores de riesgo cardiovascular, evaluar pulsos, medir úlceras, definir zonas gangrenosas y observar la palidez o el rubor de la piel. El siguiente paso para la evaluación de un paciente con EAOP son las pruebas incruentas, no invasivas, realizadas en el laboratorio vascular en la atención especializada (AE), algunas de las cuales pueden realizarse también en la propia consulta de AP. En este último caso las pruebas diagnósticas con las que podemos contar (dado que no todos los centros de salud disponen de un equipo doppler continuo) son la toma de presión arterial sistólica (PAS) en el tobillo y la realización del índice tobillo/brazo (ITB) que es barata, simple, objetiva, no invasiva y de fácil realización en la consulta de AP4,5.
El objetivo principal de este artículo de puesta al día es, por un lado, fomentar la coordinación entre niveles asistenciales (AP y AE) y, por otro, señalar cómo mediante la utilización de estudios no invasivos en pacientes de asistencia primaria con riesgo de padecer una EAOP es posible detectar a los que están asintomáticos y no diagnosticados para que puedan beneficiarse de un diagnóstico precoz, así como aportar protocolos para el seguimiento de los pacientes ya diagnosticados o tratados médica o quirúrgicamente en un servicio de cirugía vascular.
MÉTODOS DIAGNÓSTICOS-ESTUDIOS NO INVASIVOS Presión arterial sistólica en el tobilloDe todas las pruebas incruentas que se pueden realizar para evaluar la prevalencia de la EAOP, la más ampliamente utilizada ha sido la medición de la PAS en el tobillo que, además, permite calcular el ITB, que es la prueba no invasiva más utilizada para el estudio de la EAOP. Constituye un método sencillo y fiable para diagnosticar las enfermedades arteriales obstructivas, y se puede aplicar fácilmente en los estudios de seguimiento. Para su medición se pueden utilizar equipos doppler no direccionales muy sencillos, disponibles en gran parte de las consultas de AP en nuestro entorno. La elección de la frecuencia dependerá de la profundidad del vaso que se vaya a examinar. Para los vasos superficiales conviene utilizar una sonda de frecuencia elevada (10 MHz) y para los profundos hay que emplear frecuencias inferiores (3-5 MHz).
Técnica de realizaciónLa PAS se mide mediante la colocación de un manguito neumático que se hincha alrededor del tobillo, justo por encima de los maléolos. Se coloca una sonda doppler, con un ángulo de inclinación de 45-60º, directamente sobre la arteria tibial posterior, fácilmente localizable inmediatamente por detrás del maléolo interno, y se mide la presión arterial en ese punto. Posteriormente se realiza la medición de la presión sobre la arteria pedia que discurre, casi siempre, ligeramente lateral al tendón del extensor propio del primer dedo, más o menos un centímetro por debajo de la articulación del tobillo. En ocasiones surgirán dificultades para la realización de la medición; como cuando no se detecte ninguna señal de flujo doppler audible sobre las arterias tibial posterior o pedia, lo que debe llevarnos a explorar la señal sobre la arteria lateral del tarso que representa el final de la arteria peronea, y para ello se coloca la sonda en una zona anterior y medial al maléolo externo.
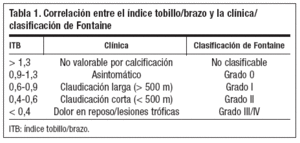
Interpretación del resultadoEn general, tomaremos como presión del tobillo el valor más alto medido sobre una de las arterias distales. En las personas sin patología arterial, la diferencia entre las presiones medidas en las arterias pedia y tibial posterior no debe superar los 10 mmHg. Una diferencia superior a 15 mmHg nos indica que existe una oclusión o estenosis proximal en la arteria con la presión más baja6. Generalmente, una estenosis aislada que reduce el diámetro arterial un 50% o más, o numerosas irregularidades leves en la luz arterial reducen la presión del tobillo en más de 10 mmHg. En pacientes con úlceras isquémicas la presión suele estar por debajo de 70 mmHg, y en pacientes con dolor de origen isquémico en la extremidad durante el reposo suele ser inferior a 50 mmHg.
Índice tobillo/brazoComo complemento a la medición de la PAS, en el tobillo se debe determinar el índice de presión arterial del tobillo o ITB7, que es la relación entre la PAS en el tobillo y la presión en la arteria humeral. Normalmente, la PAS del tobillo supera a la presión arterial medida en el brazo, y esta diferencia refleja el aumento que experimenta la PAS conforme la onda de presión avanza en sentido periférico. Tiene normalmente un valor medio de 1,1. En la mayoría de los pacientes, un ITB inferior a 1 debe hacernos pensar en una obstrucción arterial funcional. Sólo en contadas ocasiones una extremidad sana tiene un ITB inferior a 0,92. Un valor en reposo menor o igual a 0,90 está causado por una estenosis arterial hemodinámicamente significativa. No obstante, en raras ocasiones puede ser superior a 1 en pacientes con estenosis arterial como se aprecia en un claudicante con una estenosis aislada del sector ilíaco, que puede no mostrar una reducción de la presión en reposo y, por tanto, tener un ITB normal en reposo, pero que disminuye tras la realización de ejercicio.
Análisis del resultado del índice tobillo/brazoEl ITB guarda relación con la gravedad funcional de la lesión arterial, así disminuye al aumentar la gravedad de la estenosis, obteniéndose los valores más bajos en las extremidades con gangrena inminente y los más altos en las extremidades con claudicación leve.
Ambos son estudios de alta fiabilidad; no obstante, se puede cometer algún error técnico debido a la calcificación de la capa media de la arteria, que impide la compresión de las arterias subyacentes durante la medición de la presión arterial en el tobillo con un manguito. Los pacientes diabéticos son especialmente propensos a este problema, y las mediciones de la presión en el tobillo de los diabéticos pueden ser entre un 5 y un 10% más elevadas (es decir, presiones falsamente elevadas como consecuencia de la calcificación arterial), pero también se aprecia con frecuencia en insuficiencia renal u otras enfermedades que causan calcificación vascular. Estos pacientes tienen un ITB superior a 1,40 y, en algunos de éstos, la señal doppler en el tobillo no puede ser obliterada incluso con presiones del manguito de 300 mmHg.
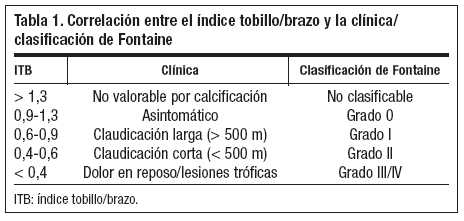
La relación entre los valores del ITB, la clínica del paciente y la clasificación de Fontaine quedan reflejadas en la tabla 1.
MANEJO DEL ENFERMO CON ENFERMEDAD ARTERIAL OBSTRUCTIVA PERIFÉRICA MEDIANTE LA UTILIZACIÓN DE LOS ESTUDIOS NO INVASIVOS EN ATENCIÓN PRIMARIAEn una publicación reciente8 hemos podido leer la siguiente afirmación: el Sistema Sanitario Público Español ha alcanzado un alto grado de desarrollo, pero, desgraciadamente, no ha ido parejo el desarrollo de mecanismos que permitan la correcta coordinación entre los distintos niveles asistenciales, lo que resume el sentir de muchos médicos de AP. La sanidad se enfrenta con diversos problemas, entre ellos, las largas listas de espera para el acceso a la consulta de la AE, lo que ha llevado a la AP a asumir nuevas responsabilidades, fundamentalmente en el seguimiento de diversas patologías. Con respecto a la patología vascular arterial, la coordinación entre ambos niveles asistenciales dista mucho de ser la deseada.
Para la mejora de esta situación, y para que los médicos de AP asuman el control y seguimiento de estos pacientes, es necesaria la formación continuada, así como el disponer de métodos de diagnóstico sencillos en cuanto a su realización, pero fiables en cuanto a su interpretación. La AE, por su parte, ha de diseñar mecanismos que permitan dar respuesta en un tiempo razonable a las demandas originadas desde la AP. Para ello, la determinación e interpretación de los métodos no invasivos previamente expuestos nos va a aportar la obtención de criterios fiables que nos permitirán decidir el momento adecuado para remitir a la AE al paciente vascular.
Además, el ITB se mantiene estable entre unas mediciones y otras en un mismo individuo, lo que nos aporta un medio eficaz para seguir la evolución de la enfermedad arterial en un paciente a lo largo del tiempo. Un descenso en los valores del ITB obtenido bien en la primera determinación, bien tras el alta hospitalaria, si la hubiera, nos indica una progresión de la enfermedad o el fracaso de una reconstrucción arterial. Del mismo modo, un aumento espontáneo del ITB suele deberse al desarrollo de circulación colateral en la extremidad. El ITB aumenta tras las intervenciones arteriales con resultados satisfactorios. Si se han eliminado totalmente todas las obstrucciones arteriales se sitúa por encima de 1; sin embargo, si quedan zonas de obstrucciones residuales, el ITB aumenta, pero no llega a alcanzar unos valores nor-males.
Existe, además, una relación entre el ITB patológico y la presencia de arterioesclerosis en otros territorios vasculares, lo que nos debe llevar al estudio de la enfermedad vascular coexistente. Como ya reseñamos previamente, la EAOP presenta una alta prevalencia de enfermedad coronaria y, en menor medida, cerebrovascular, que alcanza el 40-60% en estos pacientes. Se ha observado también que un ITB inferior a 0,9 se asocia con un mayor riesgo de mortalidad total a expensas de la mortalidad de origen coronario, la causa más frecuente de muerte en estos pacientes. Se ha sugerido una relación casi lineal entre el ITB y los episodios cardiovasculares mortales y no mortales, así cada 0,10 de descenso del ITB se asocia a un aumento del 10% en el riesgo relativo de episodios vasculares mayores9.
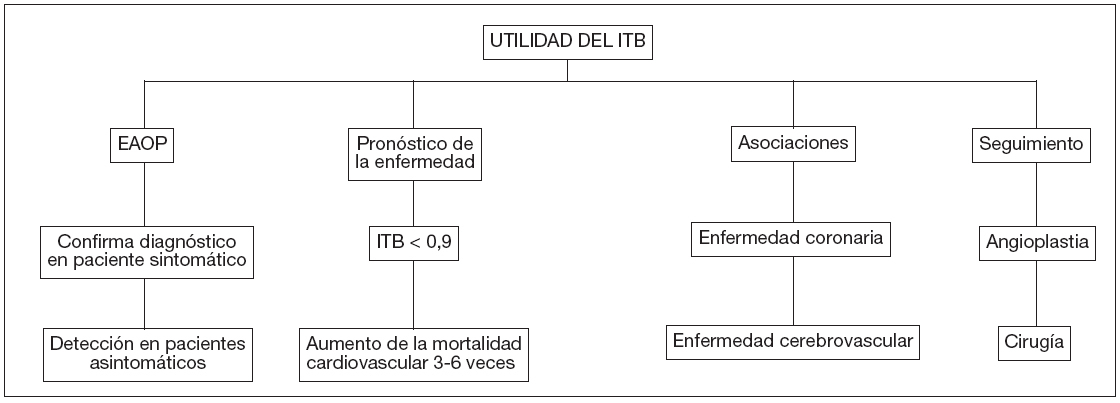
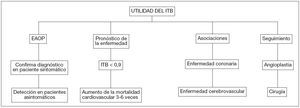
El ITB aún nos aporta más información; nos permite realizar el diagnóstico de la enfermedad en pacientes sintomáticos y en asintomáticos (sedentarios), así como ha de ayudarnos en el diagnóstico diferencial en pacientes con síntomas en la extremidad de causa no vascular. También proporciona información sobre el pronóstico a largo plazo, y nos muestra su alta asociación con la enfermedad coronaria y cerebral; por último, facilita el seguimiento de los procedimientos de revascularización arterial a nivel ambulatorio10 (fig. 1).
Figura 1. Utilidad y aplicaciones del índice tobillo/brazo. EAOP: enfermedad arterial oclusiva periférica; ITB: índice tobillo/brazo.
Algunos grupos concretos de pacientes como los diabéticos, junto con la alta incidencia de EAOP, tienen un mayor riesgo de enfermedad coronaria y cerebrovascular, así como de muerte cardiovascular, lo que ha llevado a la Asociación Americana de la Diabetes a recomendar la realización de una búsqueda activa de enfermedad coronaria en los diabéticos con ITB disminuido11. Con todo12, el ITB no puede ser utilizado como prueba de cribado universal, y para ser eficiente se debe seleccionar al grupo de sujetos candidatos a su realización en la consulta de AP. En este sentido, la American Heart Association concluye que la determinación del ITB podría ser útil en sujetos mayores de 50 años clasificados como de riesgo intermedio o alto, y especialmente en fumadores y diabéticos, con el fin de mejorar la estratificación del riesgo13.
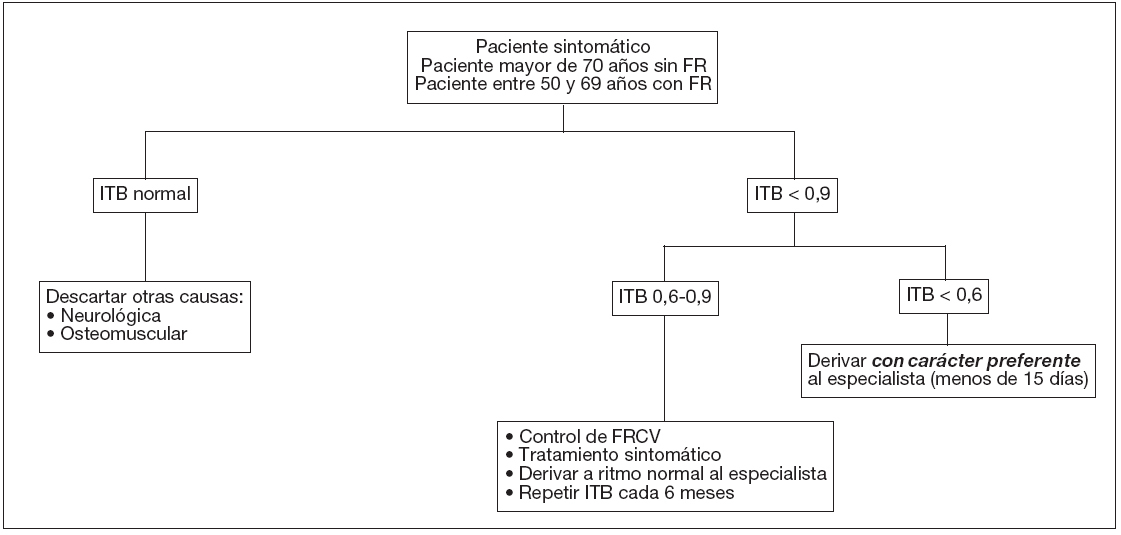
Desde el punto de vista vascular, las recomendaciones aceptadas en la actualidad para la realización de estudios no invasivos, como método para detectar EAOP en el paciente individual, son las siguientes:
- Todos los pacientes con síntomas en la extremidad durante el ejercicio.
- Todos los pacientes entre 50-69 años que presentan factores de riesgo cardiovascular (especialmente diabetes y tabaquismo).
- Todos los pacientes mayores de 70 años, independientemente del estado de los factores de riesgo.
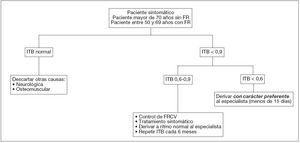
Ante un paciente con clínica en la extremidad, los estudios no invasivos nos permiten o bien la realización del diagnóstico diferencial en cuanto a su origen vascular, y tomar decisiones con respecto al plazo de tiempo razonable para remitirlo a la AE; o bien asumir su tratamiento inicial y el control de su enfermedad en AP (fig. 2).
Figura. 2. Algoritmo de evaluación del paciente con enfermedad arterial oclusiva periférica mediante el índice tobillo/brazo. FR: factores de riesgo; FRCV: factores de riesgo cardiovascular; ITB: índice tobillo/brazo.
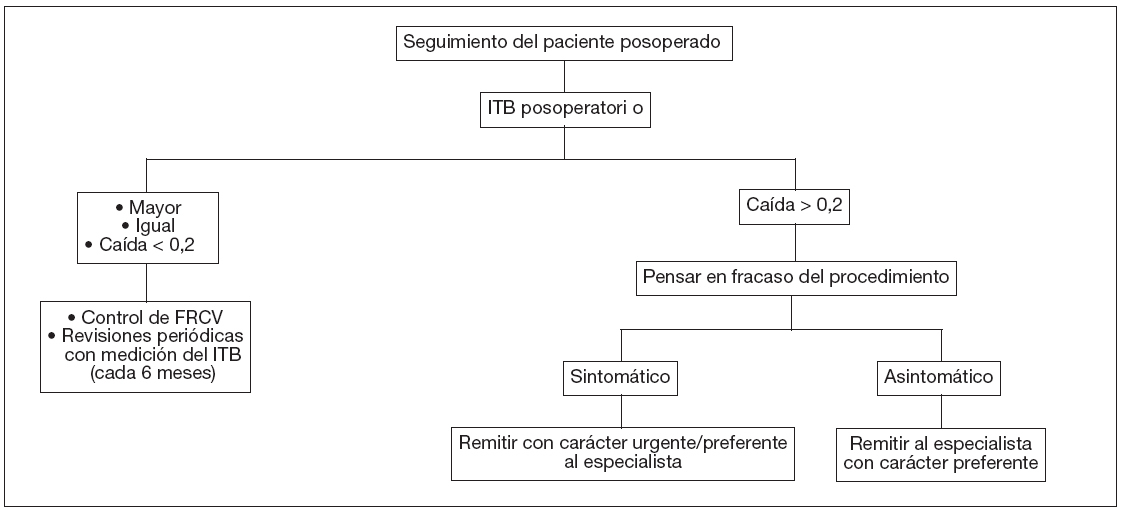
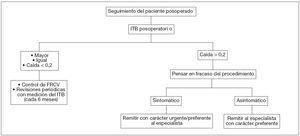
Igualmente, nos permiten realizar el seguimiento ambulatorio del paciente postoperado, conjuntamente con la AE, realizando un programa de mediciones periódicas del ITB a fin de detectar precozmente la disfunción del procedimiento quirúrgico (fig. 3).
Figura 3. Algoritmo de seguimiento del paciente postoperado* mediante el índice tobillo/brazo. FRCV: factor de riesgo cardiovascular; ITB: índice tobillo/brazo. *Cirugía o angioplastia.
Correspondencia: I. Pérez-Fernández
C/ Cabrales, 104, 5º A izquierda.
33201 Gijón. Asturias. España.
Correo electrónico: inpefe6@yahoo.es
Recibido el 8-02-08; aceptado para su publicación el 13-03-09.