La multimorbilidad parece «infinita» y así no es operativa para tomar decisiones útiles. Presentamos un nuevo concepto: los «problemas maestros», como método cualitativo para facilitar la salida de este laberinto. Para la enseñanza de este concepto se han usado metáforas basadas en el mundo del arte. Estos «problemas maestros» generalmente permanecen ocultos y solo pueden «desvelarse» entre los intersticios de la multimorbilidad, al fijarnos en los detalles del sistema que define el problema. Un problema con «energía» o «problema maestro» es complejo, múltiple y dramático o teatral –todas las cosas de la historia clínica nos hacen mirar hacia ese punto determinado–; es el que nos da un golpe en la boca del estómago, el que hace que nos lata más rápido el corazón, el que nos conmueve a muchos niveles, el que tiene una gran «densidad de emociones», elementos humanos, símbolos sociales, y nos abre soluciones en un paciente.
Multiple morbidity seems to be “infinite” and so is not easy to make useful decisions. A new concept is introduced: the “master problems”, as a qualitative method to facilitate the exit from this maze of multiple morbidity. Metaphors from the art world have been used to teach this concept. These “master problems” generally remain hidden and can only “unravel” between the interstices of multiple morbidity, when the details of the system that defines the problem are explained. A problem with “energy” or a “master problem” is complex, multiple and dramatic or theatrical –everything in the clinical history history make us look into that particular question–. It is what gives us a blow to the stomach, which causes our hearts to beat faster, that moves us on many levels, which has a high “density of emotions”, human elements, social symbols, and opens solutions in a patient.
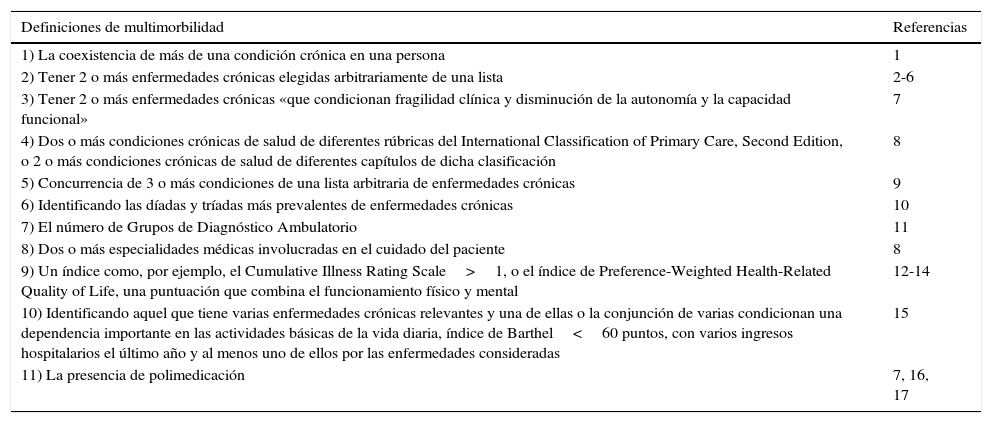
Aunque existen problemas metodológicos para valorar la prevalencia de la multimorbilidad (tabla 1)1–18, la triangulación de datos recogidos de múltiples fuentes7,19–21 permite asegurar que está aumentando en todo el mundo, y no solo entre personas mayores, sino también en jóvenes3,22–27, especialmente entre los individuos desfavorecidos, afectando a los pacientes mediante el aumento de la carga de los síntomas, de la demanda de cuidados y de tratamientos, así como complicando su navegación por los sistemas sanitarios19, habiéndose convertido, en consecuencia, en un grave problema de salud pública debido a sus repercusiones negativas en la calidad de vida, la mayor tendencia a la discapacidad y mortalidad, y el costo de la utilización de servicios sanitarios28–31.
Diferentes definiciones de multimorbilidad
| Definiciones de multimorbilidad | Referencias |
|---|---|
| 1) La coexistencia de más de una condición crónica en una persona | 1 |
| 2) Tener 2 o más enfermedades crónicas elegidas arbitrariamente de una lista | 2-6 |
| 3) Tener 2 o más enfermedades crónicas «que condicionan fragilidad clínica y disminución de la autonomía y la capacidad funcional» | 7 |
| 4) Dos o más condiciones crónicas de salud de diferentes rúbricas del International Classification of Primary Care, Second Edition, o 2 o más condiciones crónicas de salud de diferentes capítulos de dicha clasificación | 8 |
| 5) Concurrencia de 3 o más condiciones de una lista arbitraria de enfermedades crónicas | 9 |
| 6) Identificando las díadas y tríadas más prevalentes de enfermedades crónicas | 10 |
| 7) El número de Grupos de Diagnóstico Ambulatorio | 11 |
| 8) Dos o más especialidades médicas involucradas en el cuidado del paciente | 8 |
| 9) Un índice como, por ejemplo, el Cumulative Illness Rating Scale>1, o el índice de Preference-Weighted Health-Related Quality of Life, una puntuación que combina el funcionamiento físico y mental | 12-14 |
| 10) Identificando aquel que tiene varias enfermedades crónicas relevantes y una de ellas o la conjunción de varias condicionan una dependencia importante en las actividades básicas de la vida diaria, índice de Barthel<60 puntos, con varios ingresos hospitalarios el último año y al menos uno de ellos por las enfermedades consideradas | 15 |
| 11) La presencia de polimedicación | 7, 16, 17 |
Fuente: elaboración propia.
La atención a las personas con multimorbilidad recae en gran medida en los médicos de familia (MdF), pero la práctica diaria está fuertemente influida por una variedad cada vez mayor de protocolos individuales. El resultado es el de servicios de salud fragmentados y mal coordinados, potencialmente inseguros, e innecesariamente costosos y con un grave riesgo de iatrogenia por polifarmacia3,32,33, y estas circunstancias no se abordan adecuadamente en la formación profesional ni en la investigación13,34–38. Hay poca evidencia para recomendar la mejor manera de realizar la asistencia de estos pacientes39,40. Además, presentan un problema psicosocial secundario «oculto»: el de la propia multimorbilidad, tanto en sus vidas personales como en las interacciones con el sistema sanitario (son hiperutilizadores, incumplidores, pacientes «difíciles»). La intensidad y la complejidad de los problemas pueden abrumar incluso a profesionales experimentados, producen sentimientos de desconcierto, desesperación, frustración e impotencia en el MdF y el paciente, y en muchos casos, la atención se realiza enteramente en términos somáticos, lo que puede «salvar al paciente», pero causa también daños irreparables en él y su contexto41. En esta situación, los MdF necesitan orientaciones sobre cómo abordar a pacientes con múltiples enfermedades. Este texto tiene como objetivo conceptualizar y definir un modo de priorizar la multimorbilidad mediante el desvelamiento de los problemas con más «fuerza» o con «energía», que podemos llamar «problemas maestros».
Según Kant es imposible percibir algo que no sea ya una versión procesada por nosotros de lo que vemos. Sin embargo, Schopenhauer creía que podemos acercarnos más a partir de nuestros sentimientos, y estos conocimientos los transmitimos a través de las artes42. En esta línea, para presentar este «nuevo» concepto en medicina de familia (MF) de los «problemas maestros» usamos el método de formación basada en el mundo del arte, para lograr una mayor conciencia de las experiencias, de las capacidades de análisis, imaginación, observación y razonamiento clínico43.
¿Cómo afrontar la multimorbilidad del Sr. Minotauro y la Sra. Ariadna y salir del laberinto?Veamos 2 casos de multimorbilidad: el «Sr. Minotauro»44 y la «Sra. Ariadna» (figs. 1 y 2). Cuando se hace correctamente, la medicina comprende la identificación de la multimorbilidad45. En la lista de problemas encontramos vestigios arqueológicos del pasado: desde pequeñas cerámicas hasta grandes catedrales góticas. La gestión clínica de los pacientes con multimorbilidad requiere una evaluación precisa y completa con el fin de dirigir la intervención y los recursos «al problema que más lo necesita». Pero esta selección es complicada, controvertida y contradictoria debido a la falta de acuerdos generales y criterios claros46. El abordaje de condiciones concordantes como la hipertensión, la enfermedad coronaria y la diabetes puede dar origen a intervenciones sinérgicas que son potencialmente más simples que tratar las condiciones discordantes (como diabetes, asma bronquial y cáncer de próstata). La dificultad es extrema cuando la mezcla de condiciones incluye tanto los problemas de salud física como los de salud mental47,48. En teoría, este abordaje puede hacerse por diversos caminos (tabla 2)3,8,16,27,40,45,47,49–68, que se resumen en los siguientes enfoques: 1) suma de condiciones individuales; 2) basado en sistemas u órganos; 3) uso de índices ponderados; 4) conjuntos de casos interrelacionados por su complejidad, y 5) las medidas generales del estado de salud física o calidad de vida36. Sin embargo, no hay ni mucho menos unanimidad, la heterogeneidad de la multimorbilidad hace poco útil los planteamientos predefinidos, y no se conoce bien la influencia de las características del paciente69.
¿Cuál es la mejor manera de medir o valorar la multimorbilidad?
| Formas de medir o valorar la multimorbilidad | Referencias |
|---|---|
| 1. Clasificando los problemas como simples/complicados, de transición, y no ordenados (complejos y caóticos) | 48 |
| 2. Considerando 4 componentes principales de la complejidad: 1) complejidad del caso (paciente); 2) complejidad de los cuidados; 3) complejidad de la evaluación de la calidad, y 4) complejidad de los sistemas de salud | 49 |
| 3. Basado en la continuidad de la atención-continuidad de la medicación | 50, 51 |
| 4. Identificando racimos o conglomerados de multimorbilidad o combinaciones de enfermedades | 52 |
| 5. Identificando enfermedades centrales o con el mayor número de asociaciones | 52 |
| 6. Dando a las enfermedades mentales más «peso» o prioridad a la hora del abordaje de la multimorbilidad | 53, 54 |
| 7. «Cuidados en colaboración», «manejo de casos» (case management), programas de «navegación» por los servicios sanitarios o de coordinación desde la Atención Primaria | 15, 46, 55, 56 |
| 8. Trabajo en equipo del médico con el farmacéutico o abordaje de la atención farmacéutica | 7, 39, 44, 51, 57, 58 |
| 9. Abordaje según los patrones de multimorbilidad asociados con el sexo, las etapas de la vida y la edad | 2, 26, 59 |
| 10. Cuestionarios para valorar la multimorbilidad mediante índices de actividad de las enfermedades, la función física, la calidad de vida, las actividades de la vida diaria, la incapacidad laboral, la autopercepción de salud, etc. | 60-63 |
| 11. Individualizar la gestión y la participación de los pacientes | 64-66 |
| 12. Acercamientos cualitativos para priorizar las preferencias de las personas | 67 |
Fuente: elaboración propia.
Además, el análisis cuantitativo, teóricamente «objetivo», de esa multitud de datos puede ser como «la montaña que pare un minúsculo ratón». Tal vez podría pensarse en algún sistema informático en la historia clínica electrónica que sintetice los datos de la multimorbilidad, pero puede ser poco útil, y en cierta medida una herramienta peligrosa70,71. Desde luego, la priorización de la multimorbilidad deberá incluir algún tipo de discusión con el paciente acerca de las preferencias sobre los resultados, aunque es aún un área de investigación72, y la consulta centrada en el paciente puede mejorar su participación activa73, pero la mayoría de los enfermos prefieren delegar la toma de decisiones en los médicos, y las preferencias varían significativamente según las características del paciente74, estos toman frecuentemente decisiones que son incongruentes o inconsistentes con sus preferencias expresadas, y estas deficiencias se vuelven más pronunciadas cuando las opciones son más complejas75. En todo caso, las propuestas de guías de práctica clínica sobre la multimorbilidad incluyen tener en cuenta las agregaciones de morbilidad y el peso de la carga de gestionar la enfermedad para el paciente y su entorno76.
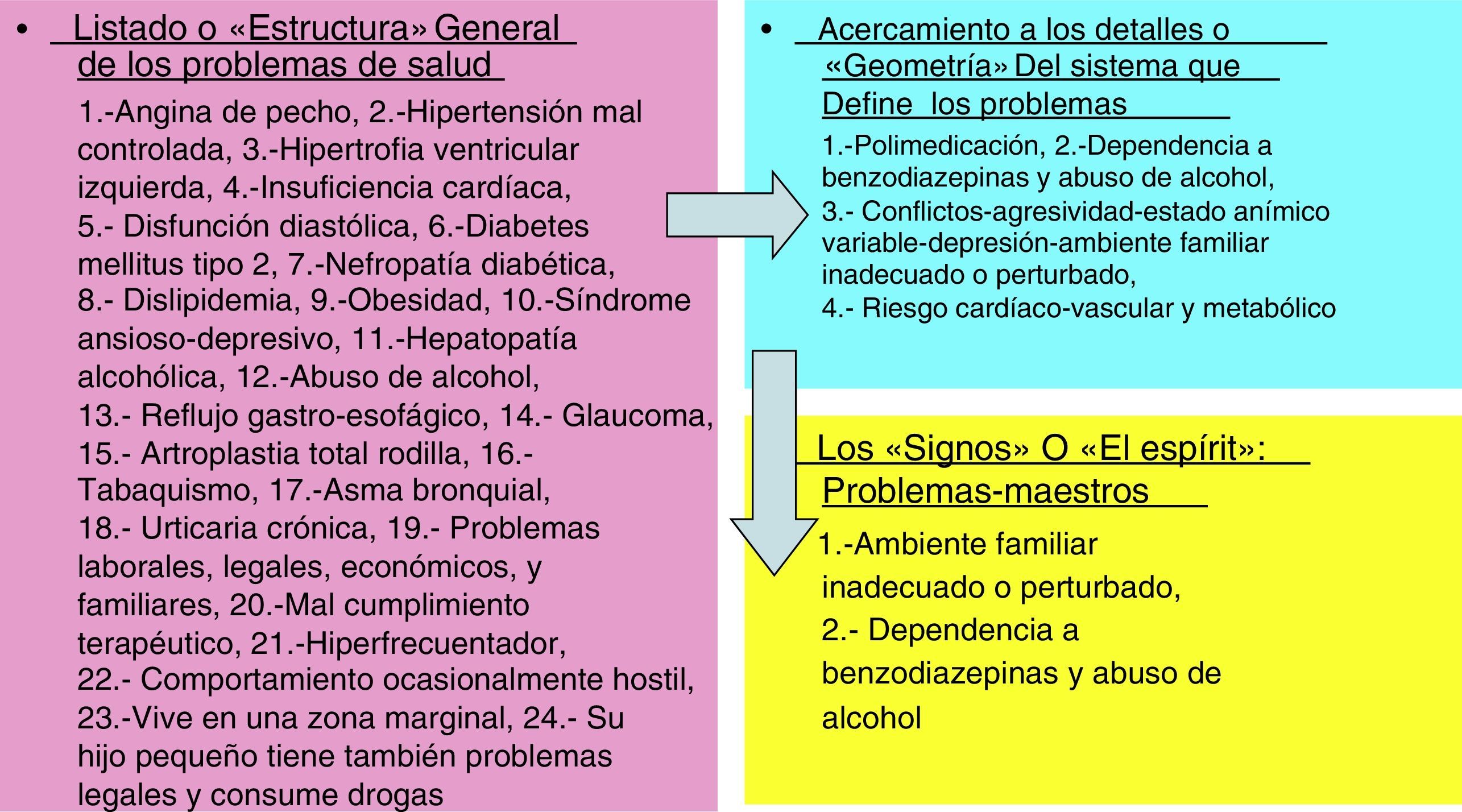
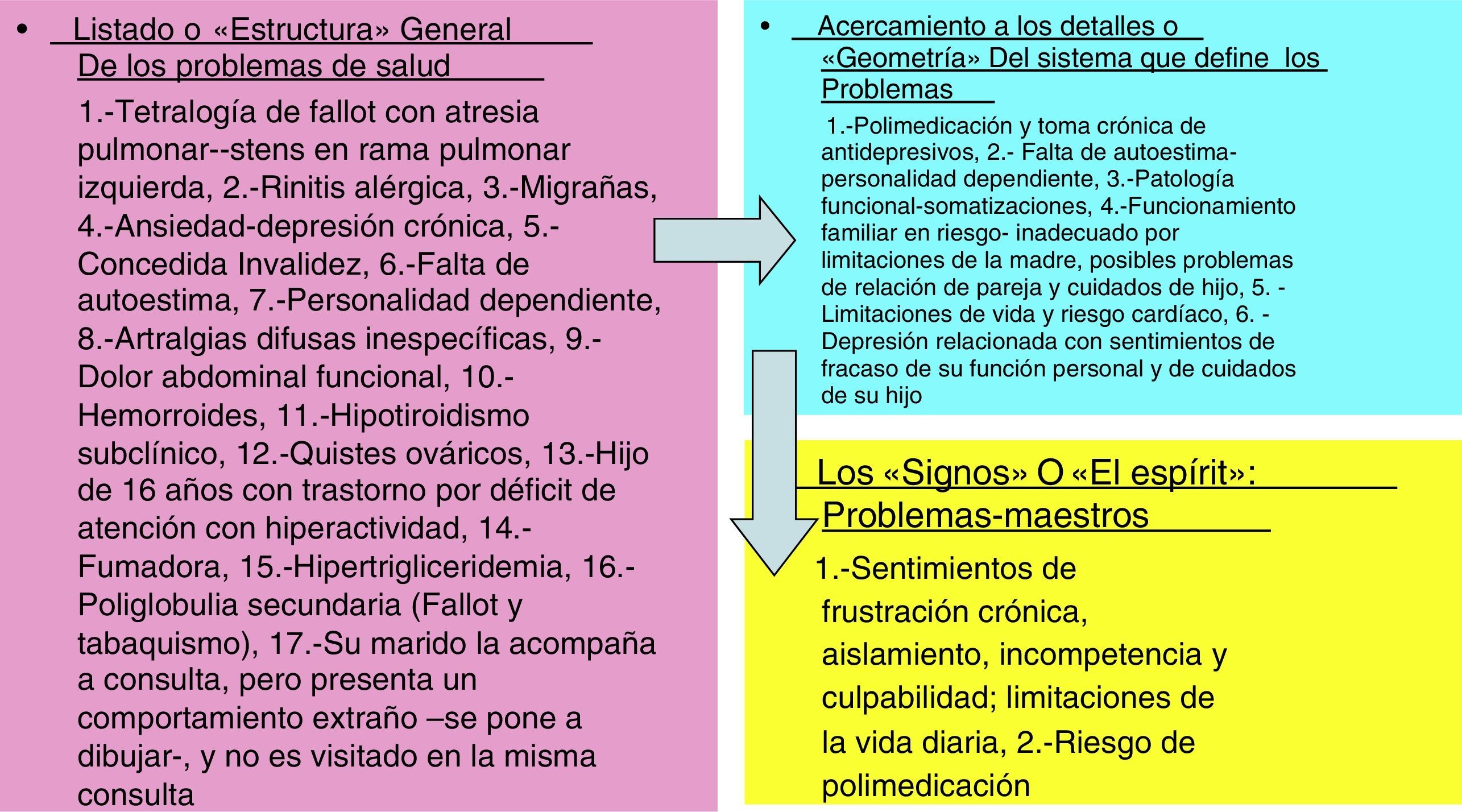
Buscando entre un segmento y otro de vida: los intersticios secretosLa multimorbilidad es «infinita», y de este modo se nos presenta como no operativa para tomar decisiones útiles. ¿Cómo podemos organizar los datos casi ilimitados? Una primera orientación es encontrar «el sistema que define el problema»41, y esto muchas veces permanece «secreto» u oculto en los intersticios de los problemas; no se ve a primera vista. El listado de problemas de salud/enfermedad son muchas veces jeroglíficos que guardan claves. Son como los «cuadros con secreto», como el famosísimo cuadro de Holbein el Joven, Los embajadores77, pintado en Londres en 1533. En una estancia muy solemne 2 caballeros están retratados de pie, apoyados en una mesa colmada de objetos científicos, geográficos, musicales. Los 2 caballeros son, seguramente, personas importantes. Los más infinitesimales detalles son legibles con una claridad casi alucinante. En primer plano, casi en el centro, hay un objeto en claro contraste con la verosimilitud de la obra: una especie de forma alargada y blanquecina de la que no es posible obtener inmediatamente su identificación. Este punto turba al espectador que mira de frente el cuadro; este avanza para ver las cosas más de cerca, pero aquel objeto especial sigue siendo absolutamente indescifrable. Desconcertado, el visitante sale por la puerta de la derecha y, antes de salir, vuelve la cabeza para dar una última mirada al retrato y lo comprende todo: donde antes todo era esplendor mundano, ahora ve una calavera, que en una visión «normal» (ortogonal al cuadro) está oculta y que se desvela solo en determinadas condiciones de visión78,79. El secreto no aparece reconocible sobre las bases normales de las reglas de reconocimiento. Los secretos solo son «desvelables» a través de prácticas «intertextuales»: entre los intersticios del listado de problemas. Estos intersticios son las zonas de incertidumbre o espacios decisionales que dejan abiertos los problemas de salud del paciente.
El retorno al detalle: ¿pescar con red o con anzuelo?Si seguimos a Confucio: «El Maestro pescaba con anzuelo, no con red»80. Se trata de acercarse, lo que se pueda, a ese caso particular. Tendremos que intentar reconocer o descubrir los elementos básicos: simplificar las formas, buscar la mayor pureza del color. Sería como eliminar «lo figurativo» de un cuadro y descubrir «la composición»: cuanto más descubierto esté el elemento básico del problema, más puro sonará. Así, se trata de encontrar en la complejidad del caso clínico los elementos puramente «abstractos» o formas básicas. De este modo aparece una construcción más serena, que puede mostrar una distribución más armónica entre los diversos elementos, más tranquila, equilibrada y homogénea: encontrar la melodía en la sinfonía81. Una cosa es la «realidad» (externa, epidérmica), y otra, la «verdad» (interna, abstracta). Para ver esas estructuras subyacentes «verdaderamente válidas» se podría decir que hay que descomponer la realidad de la lista de problemas en planos para reordenarla en otro conjunto autónomo. Para eso hay que volver al detalle: desvelar o revelar los «problemas maestros» es como descifrar un secreto oculto. La mano de la figura de Dios en el acto de separar la tierra de las aguas –Creación del Mundo, 1511–, que está pintada por Miguel Ángel en los frescos de la Capilla Sixtina, está abierta hacia el espectador…, y ¡llena de líneas!, que podría ser leída quirománticamente, y sin duda eso implicará un significado oculto y necesariamente en conflicto con el significado manifiesto (es decir, la historia de la humanidad desde sus orígenes hasta la salvación)78. A veces el bosque –el listado de problemas del paciente con multimorbilidad– nos impide ver el árbol. «Dios reside en los detalles» –observar el detalle, buscar leyes generales al estudiar un dato particular–. Fijarse en el detalle es «focalizar el diagnóstico»82. Hay un punto donde lo integral y lo focalizado (abstracto) se unen: los «problemas maestros». Lo abstracto y universal no excluye en absoluto lo particular, del mismo modo que la naturaleza, que se rige por leyes universales, arroja resultados distintos según las latitudes.
«En el fondo no se puede ir más allá porque no lo hay»… ¡La salida del muro!La multimorbilidad es un muro infranqueable para el MdF. No hay salida… Solo queda ir haciendo las numerosas prescripciones inducidas por cada especialista del nivel secundario que visita al paciente. Pero… ¡un ojo sensible puede descubrir detalles que indican huecos, intersticios por donde salir! En la novela Rayuela, un personaje proyecta uno de los muchos finales de su libro inconcluso, y deja una maqueta. La página contiene una sola frase: «En el fondo sabía que no se puede ir más allá porque no lo hay». La frase se repite a lo largo de toda la página, dando la impresión de un muro. No hay puntos ni comas ni márgenes. De hecho, un muro de palabras ilustrando el sentido de la frase; un choque contra una barrera, detrás de la cual no hay nada. Pero hacia abajo, a la derecha, en una de las frases falta la palabra «lo». Un ojo sensible descubre el hueco entre los ladrillos, la luz que pasa83. Un ojo sensible puede descubrir uno o unos pocos problemas que tienen «energía», o son «claves»; el resto de los problemas pueden esperar. Esto facilita la decisión subsiguiente del clínico. Estos problemas –podemos ya llamarlos– «maestros» nos «abren soluciones» de un paciente (figs. 2 y 3). Así, las tomas de decisión (tratamiento, intervención) son más fácilmente aplicables en pacientes con multimorbilidad después de haber desvelado los «problemas maestros»81.
¿Qué es un «problema maestro»?El que abre y cierra distintas cerraduras; el que permite conseguir o descubrir una cosa; es la «joya de los problemas», un problema de «valor», especial, de gran importancia, que destaca entre los del mismo tipo o clase, donde «saltan chispas»84 (tabla 3). Un «problema maestro» es aquel que, a juicio del clínico, para ese paciente en ese momento y en ese contexto, concentra la mayor significación para la salud/enfermedad. Nos permite «avanzar» (abrir puertas, cambiar de escenarios). Nos permite abordarlo o «curarlo» o «resolverlo»: facilita el desbloqueo de una situación, el cambio o el paso de un escenario a otro con nuevas perspectivas; restaurar o reestructurar conexiones interrumpidas. Desde luego, los «problemas maestros» desvelados en un paciente son una foto en un momento determinado del tiempo; no tiene un valor continuado salvo que no cambie ninguna de las circunstancias del paciente y del médico, lo cual es casi, por definición, imposible.
Características de un «problema maestro» o con «fuerza» o «con energía», y cómo tratar de ser «objetivo» en la elección «subjetiva» del «problema maestro»
| Características de un «problema maestro» o con «fuerza» o «con energía» | Cómo ser objetivo en la elección del «problema maestro» |
|---|---|
| El que nos da un golpe en la boca del estómago, el que hace que nos lata más rápido el corazón, el que nos conmueve a muchos niveles | 1. Reflexionando: argumentando de forma interpretativa sobre la esencia y lo periférico como medio para conferir o confirmar un valor |
| El que tiene una gran «densidad de emociones», con elementos humanos y símbolos sociales | 2. Dando importancia a su «intención» subyacente: tomando como guía no tanto el dar importancia al «significado figurativo o visible» del problema, sino su «intención» subyacente; es decir, poner la atención en la pregunta «por qué esa estructura, con qué objetivo, con qué consecuencias». Llegar a una «nueva colección de signos y síntomas y diagnósticos», en el sentido de disposición de las notas en una partitura musical |
| El que es complejo, múltiple y dramático o teatral (todas las cosas en esa historia clínica nos hacen mirar, nos conducen hacia ese punto determinado) | 3. Teniendo en cuenta la interdependencia entre el conocimiento y la opinión: no se trata de acumulación de información, sino de conocimiento |
| El que nos permite abordarlo o «curarlo» o «resolverlo» («desbloquearlo», «reconectarlo») | 4. Recordando que los hallazgos de la ciencia deben ser aplicados a las humanidades: el hombre humaniza y personifica imágenes, ideas y conceptos al convertirlos en sujetos vivientes |
Fuente: elaboración propia.
A pesar de la importancia de la medicina basada en la evidencia, gran parte de la toma de decisiones médicas se basa en el juicio, un proceso que es difícil cuantificar o incluso evaluar cualitativamente. Encontrar el o los problemas «con energía» es una experiencia subjetiva. Se fundamenta, en parte, en el instinto clínico. El instinto no se basa en los patrones de comportamiento innatos, sino en experiencias anteriores que se han reforzado hasta tal punto que permiten hacer suposiciones a pesar de la falta de lógica aparente. El instinto de tomar decisiones requiere centrarse en circunstancias específicas. El clínico discrimina o hace un pronóstico a priori de «evidencias cuantitativas» basado en las experiencias del pasado y los sentimientos instintivos, y es increíblemente preciso. Los instintos pueden estar basados en la emoción, la razón y la lógica86.
Encontrar los problemas «con energía» no es hacer un resumen de la lista de problemas, sino desvelarlos. Lo principal es notar donde está la «energía»; dejar atrás lo accesorio, lo coyuntural. Es como en un caleidoscopio: un puñado de trocitos multicolores de vidrio –de problemas de salud– se reflejan en espejos, formando figuras, las cuales varían en cuanto el caleidoscopio se hace girar lo más mínimo. La forma en que vemos los problemas maestros está afectada por lo que conocemos o creemos; solo vemos lo que «miramos»79. El desvelamiento de los «problemas maestros» no es ver la enfermedad más grave, más prevalente, más aguda o más crónica… Ese desvelamiento implica distinguir entre problemas principales y otros que pasarían a un segundo plano, y eso se hace viendo los detalles87.
Lo que parecía marginal puede pertenecer mejor al centro; para que pueda haber nuevas valoraciones, es preciso que se perciban nuevas relaciones, nuevos ajustes de qué es central o marginal. La comprensión solo es posible una vez que se ha logrado una comunicación eficaz con el paciente. Hay una amplia gama de factores que deben ser incluidos en esta evaluación para desvelar los «problemas maestros», incluyendo las circunstancias sociales y económicas, las condiciones de vida y el apoyo social, la educación en salud, la autonomía funcional y las estrategias de afrontamiento88. En la elección de los «problemas maestros» influye la narración que ha hecho el paciente y otros actores significativos (familia, etc.) en las entrevistas clínicas, muchas veces a lo largo de muchas visitas, y cómo dan respuestas dentro de su propio contexto89. Sin embargo, proponemos que el desvelamiento de los «problemas maestros» es una tarea del MdF, y no puede delegarse en el paciente como si fuera un acto de participación o generosidad. Se ha propuesto un «equilibrio reflexivo triangular» con base en: 1) las narraciones descriptivas; 2) la consideración de juicios, y 3) los argumentos racionales90.
Los «problemas maestros» desvelados deberían ser «icónicos», es decir, lo más abstractos posible (que trasciendan las apariencias exteriores de la realidad, remitiendo a lo más esencial): la estructura de los problemas nos lleva a una cierta geometría, luego al signo, y finalmente al espíritu del problema (figs. 2 y 3). Son como las pinturas de Monet de los jardines de Giverny –Los nenúfares–, donde no hay espacio ni perspectiva, y aboga por el abandono de la realidad aparente en favor de una realidad más profunda, fundamentada en los elementos que se transforman por la luz y la percepción interna del artista. La contemplación del jardín realizada por Monet no se enfrenta al objeto, sino que se sumerge en él91. Un problema con «energía» o «problema maestro» es el que nos da un golpe en la boca del estómago, el que hace que nos lata más rápido el corazón, el que nos conmueve a muchos niveles. Este tipo de problema tiene una gran «densidad de emociones», elementos humanos, símbolos sociales, es complejo, múltiple y dramático o teatral. La historia clínica se articula como un escenario; todas las cosas en esa historia clínica nos hacen mirar, nos conducen hacia un punto determinado, como ocurre cuando miramos, por ejemplo, El Prendimiento de Jesús, de Giotto (1302-05), fresco en la Capilla de los Scrovegni de Padua92.
¿Cómo tratar de ser «objetivo» en la elección «subjetiva» del «problema maestro»?Un juicio basado en el instinto puede ser impopular. Las revistas médicas tienden a evitar «la poesía» por estas mismas razones93. Los MdF están en una excelente posición para conocer a sus pacientes, y se necesita un retorno a su juicio profesional: un razonamiento rápido, intuitivo, basado en la imaginación, el sentido común y la evidencia de investigación con un criterio selectivo94. Pero, ¿hay alguna forma de controlar la subjetividad de la valoración de los «problemas maestros»?78.
El mecanismo para tratar de ser «objetivo» en el desvelamiento de los «problemas maestros» es considerar siempre la importancia del detalle contra el trasfondo del marco teórico (tabla 3). Esta dependencia del marco teórico de la MF trae como consecuencia su efecto de objetividad; cuanto más se busca un efecto de verosimilitud con el marco teórico, más se debe recurrir a la máxima abstracción y contextualización. Lo que percibimos lo hacemos como figura-fondo. Las figuras –los problemas de salud– tienen contornos, límites y se encuentran en un primer plano. El fondo es el marco teórico biopsicosocial que se encuentra en un segundo plano. Ese marco teórico –fondo– genera contrastes en las figuras-problemas de salud que las hacen resaltar o genera similitudes que las hacen fundirse una con otra, o genera la aparición de una nueva figura-problema de salud que tiene un tono, color o textura diferente. Todo lo que se refiere a la figura se recuerda mejor que lo referente al fondo (marco teórico), y así, su presencia constante se hace inconsciente en la mayoría de las apreciaciones y decisiones.
En la elección del detalle hay una influencia de intereses del profesional. La verdad científica depende de la teoría. Es necesaria alguna forma de teoría para todas las formas de atención. Las condiciones bajo las cuales se elabora el «problema maestro» son en parte determinadas y carecemos de un control absoluto sobre ellas. Hay una dialéctica entre opinión y conocimiento. Hay que ser conscientes de la naturaleza de los procedimientos intelectuales y de la falibilidad que es inseparable de su utilidad. Todas las centralidades que se deciden como «problemas maestros» son precarias en la naturaleza del caso. Se puede volver a marginar otra vez lo que se ha centralizado, y colocar en ese lugar otra cosa. En todo caso, las reflexiones sobre cuál o cuáles son los problemas «fuerza» son deliberadas (pensamiento sistemático) más que fortuitas. Y a pesar de su falibilidad son estimulantes. La decisión sobre los «problemas maestros», como «la interpretación de las líneas de la mano de Dios en los frescos de Miguel Ángel en la Capilla Sixtina», debe tenerse como hipótesis de trabajo, y comprobar si resiste una verificación, o si tal hipótesis tiene significado, y permite tomar decisiones y obtener resultados. En este punto, el conocimiento exacto no tiene ningún papel que jugar. La opinión informada requiere un cierto marco teórico e histórico. Es de vital importancia para los clínicos entender cómo su propio sistema de creencias y ciclo de vida multigeneracional afectan a su efectividad. Los MdF deben aceptar el reto de examinar sus propios prejuicios, ya que estos, cuando no son explorados, influyen en nuestra capacidad de obtener o actuar sobre información importante95.
Conclusión¿Cuál es la mejor manera de valorar la multimorbilidad para priorizar nuestro abordaje? La revisión sistemática de los ensayos clínicos sobre las intervenciones para mejorar los resultados en las personas con multimorbilidad muestra un número muy reducido de estudios y resultados inciertos96. Aquí hemos usado metáforas –dispositivos analógicos para iluminar la realidad– entre el campo artístico y determinados conceptos en MF pendientes de comprender, y esto puede suponer un importante soporte para entender nuestra profesión. Pero, desde luego, no pretendemos tener una solución final al complejo problema de la gestión de los pacientes con multimorbilidad por varias razones: los principios fundamentales propuestos aún no se han probado, hay una base teórica de apoyo limitada en la actualidad, y su aplicación también puede ser difícil de lograr en 10min de consulta. Sin embargo, el desvelamiento cualitativo de los «problemas maestros» puede suponer un paso decisivo o punto de inflexión: un momento en el que se produce un cambio clave, con expectativas de resultados beneficioso, en una situación.
En el desvelamiento de los «problemas maestros» suele apreciarse que surgen con frecuencia temas psicosociales97–99. Es como cuando la escritora Claire Keegan contestó de forma casi airada a un periodista que queri¿a averiguar qué temas tocaba en sus novelas: «Soy irlandesa. Escribo sobre familias disfuncionales, vidas miserables carentes de amor, enfermedad, vejez, el invierno, el clima gris, el aburrimiento y la lluvia»100. La investigación ha establecido que los entornos sociales afectan la salud humana y repercuten en la eficacia de la atención de la salud ofrecida. Mientras que la enfermedad biológica puede presentar objetivos específicos para la intervención, la social o estructural es difícil de tratar, pero no podemos darnos el lujo de ignorarla95. Y esto nos recuerda que la prioridad en la formación de los MdF sobre el proceso salud-enfermedad es sobre todo social y cultural, pues es ahí donde se insertan los aspectos biológicos y psicológicos101. Desde luego, se necesita más investigación sobre las bases teóricas de la MF, y sobre cómo encontrar maneras prácticas y replicables de identificar e intervenir en el abordaje de la multimorbilidad, lo que implica cambios en el diseño en los estudios46,47,102. «Tal vez hay que romper e invertir la superficie tradicional».
Conflicto de interesesDeclaramos que no existen conflictos de intereses.