Los inhibidores de la bomba de protones (IBP) son fármacos utilizados frecuentemente para el manejo de diferentes enfermedades gastrointestinales. Aunque sus indicaciones y dosis están bien establecidas, se han comunicado elevadas tasas de maluso.
MétodosEstudio observacional transversal realizado en un servicio de urgencias de un hospital terciario. Pacientes adultos que acudían por distintas patologías fueron invitados a participar. Se evaluó la correcta indicación del IBP, además de su dosis, duración del tratamiento y facultativo prescriptor.
ResultadosSe incluyeron 300 pacientes. La indicación se consideró correcta en 142 pacientes (47,3%), siendo la indicación más frecuente la profilaxis de enteropatía inducida por AINE/AAS (n=95; 31,7%). La «gastroprotección» en paciente polimedicados, sin fármacos gastroerosivos fue la principal indicación inadecuada (n=82; 27,3%) seguida de la profilaxis innecesaria en pacientes menores de 60 años tratados en monoterapia con un fármaco gastroerosivo. La mediana del tiempo de prescripción fue de 31 meses (RIC: 9-72) con un intervalo de 1-360 meses. El tiempo de prescripción era inferior en aquellos con indicación correcta (42,3 vs. 59,6 meses, p=0,02). El médico de atención primaria era el prescriptor más frecuente (n=165; 55%), seguido del gastroenterólogo (n=38; 12,7%), sin encontrar diferencias significativas en cuanto a la adecuación de la prescripción.
ConclusionesEstudios como el presente alertan de la persistencia de unas elevadas sobreutilización y maluso de los IBP. La desprescripción, cuando el IBP no está indicado, puede ayudar a controlar el gasto sanitario innecesario y a evitar iatrogenia.
Proton-pump inhibitors (PPI) are frequently prescribed for wide gastrointestinal disorders. The indications are well established, although a high rate of misuse has been reported.
MethodsObservation cross-sectional study conducted a tertiary hospital. Adult patients who attended the emergency department were eligible. The appropriate indication was evaluated. Also, the prescription period, dosage and the prescribing clinician were reviewed.
Results300 patients were included. The indication was adequate in 142 patients (47.3%). The main indication was the primary prophylaxis for NSAIDs/ASA-induced enteropathy (n=95 patients, 31.7%). Polypharmacy was the main misuse indication (n=82 patients, 27.3%). The median prescription duration was 31 months (IQR 9-72), ranging from one month to 360 months. The duration was lower in those with correct indication (42.3 vs 59.6 months, P=.02). The primary care physician was the main responsible for prescription (n=165 patients, 55%), followed by gastroenterologist (n=38 patients, 12.7%) without significant differences in appropriateness by speciality.
ConclusionsStudies like this raise awareness about the PPI overuse and misuse. Deprescribing should be considered as essential to reduce iatrogenic risk and redundant health expenditure.
Los inhibidores de la bomba de protones (IBP) son potentes fármacos supresores del ácido gástrico por lo que frecuentemente se utilizan en distintas enfermedades gastrointestinales1. Prácticamente han reemplazado a los antagonistas de los receptores de histamina H2, que fueron los primeros fármacos empleados para disminuir la secreción ácida. El omeprazol fue el primer fármaco de esta familia en ser introducido en el mercado en 1988, pero en la actualidad se dispone de una amplia variedad de IBP2.
Su mecanismo de acción se basa en la inhibición irreversible de la enzima H+/K+-ATPasa, presente en las células parietales gástricas, disminuyendo la producción ácida e incrementado el pH gástrico2. Son fármacos bien tolerados a corto plazo pero existen controversias sobre su seguridad a largo plazo. En este sentido, algunos estudios observacionales han advertido de efectos adversos asociados a su utilización prolongada, como nefritis intersticial, poliposis gástrica, déficit de vitamina B12 y magnesio, aumento de neumonías nosocomiales e infecciones por Clostridium difficile, entre otros3.
Desde su aparición su empleo sigue creciendo de forma continua en la mayoría de los países, hasta ser, en muchos de ellos como en España, el grupo farmacológico más prescrito. Por ejemplo, en Francia al 30% de los adultos se les prescribió un IBP durante 20154 y en nuestro país, con un incremento del 500% desde el año 2000 al 20125, se vendieron 66,6 millones de envases en 2017, lo que supuso un gasto de 393 millones de euros y se ha estimado que el 11,7% de los españoles consume un IBP a diario6.
Aunque sus indicaciones se encuentran bien establecidas2, existe una pobre concordancia entre su prescripción y las recomendaciones dadas, sobre todo en ciertas situaciones clínicas donde su beneficio es dudoso7. Algunos estudios han comunicado tasas de inadecuación del 63% en pacientes ambulatorios8 y del 80% en ingresados9. Por otra parte, su uso sin prescripción médica y su abaratamiento progresivo favorecen su consumo indiscriminado10.
El objetivo de nuestro estudio fue evaluar la adecuación de la prescripción de IBP en una cohorte de pacientes que acude a un servicio de urgencias. Como objetivos secundarios, analizar la dosis empleada, la duración del tratamiento y el médico prescriptor.
Materiales y métodosDiseño del estudio y participantesSe llevó a cabo un estudio observacional en un hospital terciario. Todos los pacientes adultos que acudían a urgencias por cualquier motivo entre enero de 2019 y febrero de 2019 y se encontraban en tratamiento con IBP fueron invitados a participar. Se consideró la capacidad para el consentimiento oral o escrito como criterio de inclusión. La edad inferior a 18 años, la inestabilidad clínica, la incapacidad para otorgar el consentimiento oral o escrito fueron considerados criterios de exclusión. El estudio fue aprobado por el Comité de Ética en Investigación Médica de nuestro Centro.
Recogida de datosTodos los participantes realizaron un cuestionario y una entrevista clínica sobre su uso de IBP. La información se completó mediante la revisión de su historia clínica electrónica. Se recogieron las siguientes variables: información demográfica y clínica, comorbilidades, utilización de fármacos gastroerosivos y medicación concomitante. Respecto a la prescripción de los IBP, se consideraron: inicio y duración de la prescripción, dosis, posología y médico prescriptor.
VariablesLa indicación de IBP se consideró adecuada cuando se cumplía alguno de las siguientes: enfermedad péptica ulcerosa o hemorragia digestiva alta, síndrome de Zollinger-Ellison, profilaxis para enteropatía inducida por AINE/AAS (PE-AINE/AAS), tratamiento erradicador de Helicobacter pylori (HP), enfermedad por reflujo gastroesofágico (ERGE), dispepsia funcional o no investigada, esofagitis eosinofílica e insuficiencia pancreática exocrina2.
Se consideró adecuada la prescripción de IBP como PE-AINE/AAS cuando se cumplía algunos de los siguientes criterios: mayor de 60 años, antecedente de enfermedad péptica ulcerosa, utilización de altas dosis de AINE, utilización de 2 AINE o utilización concomitante con anticoagulantes, antiagregantes o corticoides2. Se definió la polifarmacia como el consumo de 5 o más fármacos a diario11, incluyeran o no fármacos gastroerosivos, pero diferenciando posteriormente a los pacientes que incluían estos fármacos en su tratamiento.
Los pacientes fueron divididos en 2 grupos según la adecuación de la prescripción, según los criterios previamente descritos. Debido a la selección no aleatorizada, la adecuación fue evaluada en un segundo tiempo por un segundo investigador para evitar el riesgo de sesgo.
Tamaño muestral y análisis estadísticoEl tamaño muestral requerido fue de 270 pacientes, para estimar con un 90% de intervalo de confianza, una precisión del 5% y una proporción esperada del 50% diferencias entre la prescripción adecuada o inadecuada de IBP. Las variables continuas se mostraron como medias±desviación estándar, y en caso de la mediana, con el rango intercuartílico (RIC). Las variables categóricas se presentaron como números absolutos y porcentajes. La t de Student o test no paramétricos se utilizaron para comparar variables cualitativas o cuantitativas continuas y el test X2 o el testo exacto de Fisher para variables categóricas, cuando fuera apropiado. El análisis estadístico se realizó utilizando IBM SPSS Statistic for Windows (Version 24.0. IBM Corp, NY, EE. UU.). Un valor de p<0,05 se consideró estadísticamente significativo.
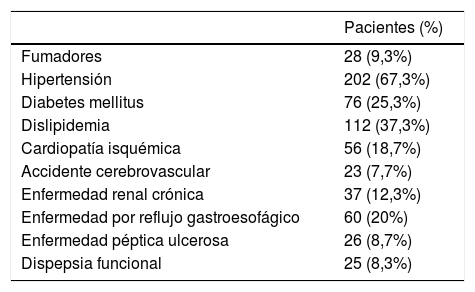
ResultadosCaracterísticas de los participantesSe incluyeron 300 pacientes, 153 varones y 147 mujeres. La mediana de la edad fue 76,5 años (RIC: 65-85) con una proporción de mayores de 60 años del 80,7%. Las comorbilidades y principales enfermedades digestivas se encuentran reflejadas en la tabla 1.
Comorbilidades y principales enfermedades digestivas
| Pacientes (%) | |
|---|---|
| Fumadores | 28 (9,3%) |
| Hipertensión | 202 (67,3%) |
| Diabetes mellitus | 76 (25,3%) |
| Dislipidemia | 112 (37,3%) |
| Cardiopatía isquémica | 56 (18,7%) |
| Accidente cerebrovascular | 23 (7,7%) |
| Enfermedad renal crónica | 37 (12,3%) |
| Enfermedad por reflujo gastroesofágico | 60 (20%) |
| Enfermedad péptica ulcerosa | 26 (8,7%) |
| Dispepsia funcional | 25 (8,3%) |
Doscientos tres pacientes (67,9%), cumplían criterio de polifarmacia. De ellos, únicamente 121 (59,6%) recibían al menos un fármaco potencialmente gastroerosivo que requería de la utilización de un IBP como profilaxis, mientras que en el porcentaje restante su utilización no era necesaria.
El IBP más frecuentemente prescrito fue el omeprazol en 258 pacientes (86%), seguido de pantoprazol en 23 pacientes (7,7%), esomeprazol en 16 pacientes (5,3%) y lansoprazol en 3 pacientes (1%). Únicamente 17 pacientes tenían una prescripción por marca, mientras que el resto eran genéricos.
La principal posología era una vez al día en 275 pacientes (91,7%), mientras que en 15 pacientes (5%) la prescripción fue 2 veces al día y en 10 pacientes fue a demanda. Entre los pacientes con prescripción 2 veces al día, solo en 5 pacientes se encontró una indicación aprobada: enfermedad péptica ulcerosa (n=1) y ERGE (n=4).
Adecuación de la prescripciónLa prescripción de IBP se consideró como adecuada en 142 pacientes (47,3%) (tabla 2). La principal indicación correcta fue la PE-AINE/AAS (n=95; 31,7%). Otras indicaciones fueron ERGE (n=22; 7,3%), dispepsia funcional (n=11; 3,7%), enfermedad péptica ulcerosa o hemorragia digestiva (n=10; 3,3%). En 3 pacientes la indicación fue parte del tratamiento erradicador de HP y en otro por esofagitis eosinofílica.
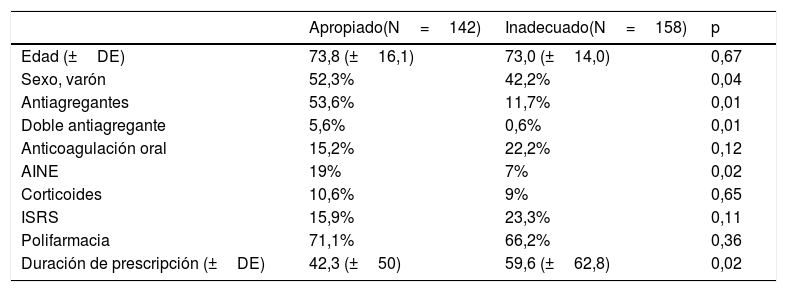
Principales características de los pacientes con utilización adecuada e inadecuada de inhibidores de la bomba de protones. Asimismo se hace referencia a la medicación utilizada por pacientes de ambos grupos
| Apropiado(N=142) | Inadecuado(N=158) | p | |
|---|---|---|---|
| Edad (±DE) | 73,8 (±16,1) | 73,0 (±14,0) | 0,67 |
| Sexo, varón | 52,3% | 42,2% | 0,04 |
| Antiagregantes | 53,6% | 11,7% | 0,01 |
| Doble antiagregante | 5,6% | 0,6% | 0,01 |
| Anticoagulación oral | 15,2% | 22,2% | 0,12 |
| AINE | 19% | 7% | 0,02 |
| Corticoides | 10,6% | 9% | 0,65 |
| ISRS | 15,9% | 23,3% | 0,11 |
| Polifarmacia | 71,1% | 66,2% | 0,36 |
| Duración de prescripción (±DE) | 42,3 (±50) | 59,6 (±62,8) | 0,02 |
AINE: antiinflamatorios no esteroideos; DE: desviación estándar; ISRS: inhibidores selectivos de la recaptación de serotonina.
Ciento cincuenta y ocho pacientes (52,7%) recibían IBP sin indicación adecuada. En este grupo la indicación más frecuente fue la polifarmacia sin necesidad de PE-AINE/AAS en 82 pacientes (27,3%), seguida de la profilaxis innecesaria en 26 pacientes menores de 60 años tratados en monoterapia con: anticoagulantes (n=12; 4%), antiagregantes (n=10; 3,3%) y AINE (n=2; 0,7%). En 6 pacientes (2%) se detectó una indicación correcta, como tratamiento de la enfermedad ulcerosa péptica, pero con una duración más prolongada de la necesaria. Además, un paciente continuó bajo tratamiento indefinido con IBP tras la erradicación de HP.
En 43 pacientes no se pudo detectar ninguna indicación de tratamiento con IBP tras la entrevista clínica y revisión de la historia clínica.
Se halló una diferencia estadísticamente significativa en cuanto al género, siendo la adecuación del 52,3% en varones y del 42,2% en mujeres (p=0,04). Además, aquellos pacientes con prescripción adecuada presentan un periodo de prescripción inferior (p=0,01; OR: 0,37; IC 95%: 0,21-0,66). El resto de la información comparada en ambos grupos se detalla en la tabla 2.
Periodo de prescripciónEn 234 pacientes (78%) se pudo determinar la duración del tratamiento, encontrando una mediana de 31 meses (RIC: 9-72) y un rango que oscilaba entre 1 y 360 meses. El 88,9% de los pacientes habían recibido tratamiento durante más de 2 meses y el 66,2% durante más de un año. La mediana del tiempo de prescripción era inferior en aquellos con prescripción adecuada (42,3% vs. 59,9 meses; p=0,02).
Médico prescriptorEl médico de atención primaria fue el principal prescriptor (n=165; 55%), seguido del gastroenterólogo (n=38 pacientes, 12,7%) y el cardiólogo (n=36 pacientes; 12%). Otros médicos responsables de la prescripción fueron: neurólogo (n=7 pacientes; 2,3%), internista (n=5; 1,7%), cirujano general, neumólogo, reumatólogo, traumatólogo y oncólogo (n=4 cada uno; 1,3%); endocrino, hematólogo, urólogo, psiquiatra y médico de urgencias (n=1 cada uno; 0,3%). En 23 pacientes (7,7%), el clínico prescriptor no pudo ser identificado. Entre los prescriptores más frecuentes, las tasas de adecuación de prescripción fueron: médico de atención primaria (43,6%), gastroenterólogo (44,7%) y cardiólogo (61,1%), sin diferencias significativas entre los mismos (p=0,159).
DiscusiónNuestro objetivo principal fue determinar la adecuación del tratamiento con IBP en una muestra de los pacientes que acuden al Servicio de Urgencias de nuestro hospital. Entre los 300 pacientes consecutivamente incluidos encontramos un 53% de uso inadecuado de IBP, que es similar a la tasa media de mala indicación extrapolada de la literatura, un 50%, con valores del 36-63%9,12. Nuestra tasa se sitúa en una posición intermedia entre las descritas en España, con algunos trabajos recogiendo una inadecuación muy elevada, el 79,8% en pacientes que acudieron al servicio de urgencias de un hospital madrileño13 o el 63,6% en el contexto de la atención primaria14.
Entre los pacientes hospitalizados, la tasa media de inadecuación de IBP descrita es aún más elevada, un 57%, con valores del 27-81%15,16.
Nuestros resultados, como los del resto de los autores, reflejan una elevada prescripción inadecuada con baja adherencia a las guías clínicas, que no ha mejorado en los últimos años pese los trabajos publicados alertando de esta situación, si bien hay que tener en cuenta que muchos estudios son retrospectivos y han empleado diferentes definiciones de uso inadecuado.
La causa más frecuente de prescripción inadecuada en nuestra serie, fue el uso de un IBP como «protector gástrico» en individuos polimedicados que no recibían fármacos gastroerosivos, que constituía el 52% de todos los casos de mala indicación. Este porcentaje fue especialmente elevado al ser mayores de 60 años el 81% de nuestros pacientes, reflejo de que nuestra comunidad autónoma es una de las más envejecidas de Europa y ser frecuente el uso inadecuado de IBP en los ancianos polimedicados, como ya ha sido advertido13,17,18. Esta indicación, inexistente en las guías clínicas, es comúnmente aceptada tanto por los pacientes como por sus médicos y es uno de los escenarios en los que debería insistirse en la necesidad de realizar una prescripción acorde con lo recomendado, pudiendo ser necesario implementar medidas de formación continuada de los facultativos.
La segunda causa de mala indicación fue la profilaxis innecesaria en pacientes menores de 60 años, un 16,5% de todos nuestros casos de indicación incorrecta. Esta indicación errónea ha sido identificada como una de las más habituales14,17, tanto en pacientes ambulatorios como ingresados, junto con la profilaxis de úlceras de estrés en pacientes de bajo riesgo12, siendo muy amplias las especialidades médicas implicada.
La indicación adecuada de IBP más frecuente en nuestros pacientes fue la profilaxis primaria por AINE/AAS (31,7%), seguida por la ERGE (7,3%) y la dispepsia funcional (3,7%), concordante con otras las publicaciones13,14,19. La dispepsia funcional es un escenario frecuente de sobreuso de IBP12,15 con una elevada tendencia a la administración crónica, pese a que su empleo, sobre todo en casos de «dismotilidad», no suele ser efectivo y lo recomendado es pautar un tratamiento corto de prueba y evitar aumentar la dosis y su duración si no proporcionan mejoría.
Llamativamente en 43 pacientes (14,3%) no pudimos identificar un motivo, aunque pudiera ser erróneo, que explicase el tratamiento con IBP, pese a la entrevista clínica específica realizada al paciente y a la exhaustiva revisión de su historia clínica electrónica, por lo que incluimos a estos pacientes en el grupo de malaindicación, constituyendo un 27% del mismo, aunque el tipo de estudio realizado ha podido impedir detectar una indicación correcta en algunos casos, si bien puede ser un punto de mejora para intentar que los pacientes conozcan el motivo por el que toman una medicación.
En nuestra serie los varones tenían una indicación adecuada significativamente mayor que las mujeres (52,3 vs. 42,2%; p=0,04) lo que difiere con la tendencia encontrada por otros autores en pacientes ambulatorios13.
Entre los pacientes con indicaciones adecuadas de tratamiento con IBP también encontramos situaciones de sobreuso, debidas a dosificación o duración inadecuadas.
De los 15 pacientes con una prescripción con «doble dosis», solo 5 tenían una indicación correcta, pero en uno la posología era incorrecta como tratamiento de una úlcera péptica no complicada, mientras que en los otros 4 estaba pautada como tratamiento de una ERGE «refractaria». Si bien, en este contexto, el aumento de dosis puede ser adecuado en algunos pacientes con mal control sintomático2, requiere de un estrecho seguimiento clínico. La mayoría de los procesos relacionados con el ácido no precisan aumentar la dosis estándar del IBP pero es habitual ver que pacientes con patologías digestivas no relacionadas con el ácido, por lo que no se benefician del empleo de IBP, reciben dosis elevadas en un intento erróneo de controlar su sintomatología12,15.
Respecto a la duración inapropiada del tratamiento, encontramos 7 pacientes con un tratamiento más prolongado del establecido para la curación de una úlcera péptica o erradicar el HP. Un tratamiento de larga duración con IBP está justificado en el contexto de PE-AINE/AAS, en el síndrome de Zollinger-Ellison, en el esófago de Barrett, en la esofagitis eosinofílica o en algunos pacientes con ERGE20, pero en el resto de procesos debe administrarse durante el menor tiempo y a la dosis más baja posible o emplearlo «a demanda», proceder con eficacia demostrada en estudios aleatorizados21.
Entre los motivos para evitar un tratamiento prolongado está el riesgo de efectos adversos3,4,22 y la aparición de una hipersecreción ácida de rebote que provoca una recidiva de la sintomatología en las primeras semanas tras la supresión del IBP, cuya duración se correlaciona con el tiempo de tratamiento con IBP, y se asocia con la dependencia de los pacientes a estos fármacos10 por lo que se aconseja su retirada gradual cuando ya no esté indicado23.
El uso inapropiado de IBP ocurre tanto en pacientes hospitalizados como en ambulantes y en nuestro estudio no encontramos diferencias significativas en la adecuación de prescripción entre las distintas especialidades, lo que traduce que es un problema que nos afecta a todos los facultativos. Se ha descrito que pautar un IBP durante un ingreso sin indicar en el informe de alta cuándo debe suspenderse favorece su mantenimiento ambulatorio de forma indefinida24 y, a su vez, el factor que más influye en el uso inadecuado de IBP durante un ingreso es su prescripción previa al mismo25. Es decir, es como «la pescadilla que se muerde la cola»; frecuentemente el prescriptor no da instrucciones de cuándo debe suspenderse el IBP y posteriormente es difícil que otro médico que participe en el seguimiento del paciente evalúe la necesidad de su continuidad26. En este sentido, cada vez cobra más importancia la denominada «desprescripción» que es el acto médico necesario para disminuir la iatrogenia y los gastos sanitarios superfluos en el que, tras una adecuada valoración de indicación, posología, duración y consumo de otros fármacos, se indica la suspensión de un fármaco no beneficioso para el paciente27 y que debe ser realizado tanto por los médicos de atención primaria como por los especialistas. El uso de diferentes herramientas, algunas disponibles online (Canadian Desprescribing Network o US Desprescribing Research Network), puede ayudar a los facultativos en esta tarea, como ha sucedido en Australia donde la implementación de una serie de intervenciones, que incluyen la desprescripción centrada en el paciente, programas formativos y notificaciones de seguridad de los medicamentos, logró disminuir el número de IBP prescritos en 2020 28.
Estudios como el nuestro, pese a sus limitaciones metodológicas, pueden servir para concienciarnos acerca del sobreuso de los IBP, con más de un 50% de tratamientos innecesarios, frecuentemente indefinidos, y animarnos a aprovechar las situaciones clínicas en las que interactuamos con el paciente para reevaluar la necesidad de su tratamiento con IBP.
Consideraciones éticasSe obtuvo el consentimiento de los pacientes y este estudio fue aprobado por el comité de ética correspondiente.
FinanciaciónNo se obtuvo ninguna financiación para este estudio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses
Al servicio de Urgencias por su trabajo incesante y contribución a este estudio.